Положение больного при остром панкреатите
Панкреатитом называют воспаление поджелудочной железы. Главным признаком заболевания является боль в левом подреберье. Для лечения применяют ферментные препараты, при необходимости — антибиотики. Обязательно строгое соблюдение диеты.
Доктор Лернер предлагает персональный курс фитотерапии для лечения хронического панкреатита. В Петербурге возможен вызов врача на дом. В другие города высылаем фитопрепараты почтой.
Причины панкреатита
Причиной развития острого панкреатита может стать прием алкоголя в большом количестве или его суррогатов, токсических веществ, травма живота. Такие лекарственные средства, как аспирин, тетрациклин, фуросемид, кортикостероиды, циметидин и другие также могут послужить причиной заболевания.
Острое воспаление поджелудочной железы может развиваться на фоне желчнокаменной болезни, вирусной инфекции (паротит, краснуха, гепатит), глистной инвазии (аскаридоза, клонорхии), грыжи желчного протока, опухоли поджелудочной железы, болезни Крона, прорыва язвы желудка или двенадцатиперстной кишки.
Редким осложнением в виде острого панкреатита может закончиться проведение ретроградной эндоскопической холангиопанкреатографии или измерения тонуса (манометрии) сфинктера Одди. У 10% больных острым панкреатитом не удается выяснить причину заболевания.
Хронический панкреатит развивается у больных с недолеченным острым панкреатитом, у людей, злоупотребляющих алкоголем, на фоне хронического холецистита, дуоденита, желчнокаменной и язвенной болезни.
 Приступ панкреатита
Приступ панкреатита
Вынужденное положение больного с острым панкреатитом при болевом приступе
Симптомы панкреатита
По характеру течения различают острый и хронический панкреатит. Острая форма заболевания возникает внезапно после приема алкоголя, жирной или острой пищи. Характеризуется появлением давящей или тянущей боли в подложечной области и в левом подреберье. Интенсивность боли нарастает, она становится нетерпимой. Пациент принимает вынужденное положение: сидя или лежа на животе, надавливает рукой или валиком из одеяла на место локализации болевых ощущений.
Болевой приступ сопровождает рвота, не приносящая облегчение, тошнота, общая слабость, возможно повышение температуры тела. При многократной рвоте развивается обезвоживание организма. Состояние пациента может стать критическим.
Хронический панкреатит имеет периоды обострения заболевания и ремиссии, то есть мнимого благополучия. Обострение панкреатита проявляется такими же признаками, как при острой форме болезни: болью в левом подреберье, рвотой, слабостью. При длительном течении заболевания боль во время обострения становится менее выраженной, а на первый план выступают нарушение пищеварения в виде снижения аппетита, рвоты, тошноты и нарушения секреторной функции железы в виде частых поносов и развития сахарного диабета.
Такие изменения наступают после 5-го года болезни. При отсутствии лечения хронический панкреатит переходит в третью фазу заболевания: периоды ремиссии отсутствуют, пациента постоянно беспокоят боли в подложечной области и левом подреберье, частые поносы, он теряет массу тела.
Подробнее о симптомах панкреатита…
Диагностика панкреатита
Основным диагностическим методом является УЗИ поджелудочной железы, на котором определяют степень увеличения размеров органа, уплотнения ткани железы, а также наличие кальцификатов и кист. Компьютерная томография позволит наиболее точно поставить диагноз, однако является достаточно дорогостоящим методом исследования.
Ретроградная контрастная холецистопанкреатография проводится в качестве дополнения к УЗИ и позволяет оценить, какой сегмент поджелудочной железы поражен.
Определение уровня альфа-амилазы крови дает возможность судить о том, в каком периоде находится заболевание: при обострении амилаза повышается.
Измерение уровня глюкозы в крови и выявление глюкозы в моче помогает в диагностике сахарного диабета.
Общий клинический анализ крови выявляет признаки воспалительного процесса в организме и наличие анемии.
Поскольку панкреатит может имитировать болезни почек, желчного пузыря, желудка и сердца, для исключения этих заболеваний пациентам выполняют общий клинический анализ мочи, обзорную рентгенограмму брюшной полости, УЗИ желчного пузыря и печени, ЭКГ.
Прогноз и осложнения
Если больной обратился за медицинской помощью при появлении первых признаков панкреатита, то, строго соблюдая предписания врача, он имеет все шансы на выздоровление. Чем больше времени прошло с момента начала заболевания, а также чем больше доза принятого алкоголя или отравляющих веществ, тем выше риск развития осложнений, приводящих к смертельному исходу.
При панкреатите могут развиться такие осложнения, как нагноение или омертвление ткани поджелудочной железы, образование кист, рак поджелудочной железы, механическая желтуха.
Осложнением хронического панкреатита является застой желчи в желчном пузыре и желчевыводящих путях, появление эрозий в желудке или в двенадцатиперстной кишке, хронический застой пищи на уровне двенадцатиперстной кишки, развитие гипогликемического кризиса.
Лечение панкреатита
В лечении заболевания основное внимание уделяется диетическому питанию. При остром панкреатите и в начале обострения хронической формы первые дни больной голодает и пьет только гидрокарбонатную минеральную воду, чай или отвар шиповника. По мере стихания боли рацион постепенно расширяется. Все продукты, которые употребляет пациент, легко перевариваются и способствуют созданию покоя поджелудочной железе для ее восстановления. Суточный рацион больного равномерно распределяется на 5-6-кратный прием пищи. Все блюда подаются в измельченном виде, комнатной температуры или теплые.
Больным с панкреатитом категорически запрещены алкоголь, курение, острые, копченые и жареные блюда.
Подробнее о лечении панкреатита…
Во время острого периода, когда имеют место болевые ощущения, больным назначают обезболивающие препараты: баралгин, но-шпу, промедол. Для создания покоя поджелудочной железе дают ранитидин, трасилол, креон, мезим, контрикал. Если наступает обезвоживание, назначают растворы дисоль, трисоль, церукал. При интенсивных болях и повышении температуры дают антибиотики: ампициллин, гентамицин, ампиокс. При нагноении, образовании кист или при появлении опухоли показано хирургическое лечение.
Восстановлению поврежденных клеток поджелудочной железы способствует прием бикарбонатной минеральной воды: Моршинской, Боржоми. Воду назначают во время голодания, затем вместе с приемом пищи, и, наконец, в качестве санаторно-курортного лечения в Трускавце, Моршине и других оздоровительных пансионатах.
Доктор Лернер предлагает персональный курс фитотерапии для лечения хронического панкреатита. В Петербурге возможен вызов врача на дом. В другие города высылаем фитопрепараты почтой.
Задайте свой вопрос доктору.
* — обязательные поля.
Источник
Патоморфологическая трансформация острого панкреатита
При поражении патологическим процессом головки поджелудочной железы боль обычно локализуется в подложечной области или справа от средней линии живота. При вовлечении в процесс тела железы боль локализуется в эпигастральной области, а хвоста — в верхней левой половине живота. В случаях тотального поражения поджелудочной железы боль занимает всю верхнюю половину живота, нередко принимая опоясывающий характер (симптом Воскресенского — Лобачева).
Боль при остром панкреатите может иррадиировать в поясничную область (симптом Mayo-Robson), правую лопатку (симптом Boas), правое плечо, в правую надключичную область (симптом Mussy), левую половину грудной клетки.
Причиной возникновения болей при остром панкреатите является сдавление нервных сплетений, расположенных вокруг поджелудочной железы, увеличенной в объеме поджелудочной железой и распространяющимся на парапанкреатическую клетчатку отеком.
Рвота является характерным симптомом острого панкреатита. Она возникает одновременно с болью или чаще присоединяется к ней, бывает повторной и мучительной, иногда принимает неукротимый характер. Рвотные массы содержат слизь, остатки пищи, а иногда и примесь крови. Некоторые больные острым панкреатитом отмечают ощущение вздутия живота, задержку отхождения газов.
При осмотре больного острым панкреатитом следует обратить внимание на его положение в постели. При средней и легкой форме течения патологического процесса больные в постели ведут себя спокойно, активны. При тяжелых формах панкреатита во время приступа болей одни больные возбуждены, мечутся в постели, кричат от болей, другие лежат неподвижно с приведенными к животу ногами.
Температура тела больных с острым панкреатитом либо нормальная, либо субфебрильная. В случаях развития гнойного воспаления отмечается подъем температуры до 38°С и выше. При осмотре кожных покровов больного с острым панкреатитом могут быть выявлены следующие симптомы:
- симптом Mondor — фиолетовые пятна на коже туловища и лица, чередующиеся с участками бледной кожи;
- симптом Halsted — цианоз кожи живота;
- симптом Турнера — цианоз кожи боковых поверхностей живота и поясничной области;
- симптом Grunwald — петехиальные высыпания на коже в области пупка.
Изменение окраски кожных покровов обусловлено дистонией сосудов кожи, вызванной болевым симптомом, общей гипоксией тканей, повышенным содержанием гистамина в крови.
Живот больного с острым панкреатитом может быть вздут. Перистальтика кишечника бывает либо усилена, либо совсем не прослушивается. При перкуссии брюшной полости может быть установлено наличие жидкости в брюшной полости и высокого перкуторного звука над поверхностью кишечника. Пальпаторно напряжение мышц брюшной стенки не определяется. Даже при перитоните степень напряжения мышц брюшной стенки незначительна. Вместе с тем на фоне умеренного общего защитного напряжения мышц брюшной стенки выявляется значительное регионарное ее напряжение в эпигастральной области, в проекции поджелудочной железы (симптом Кӧrte). Этот симптом следует рассматривать как висцеромоторный, или аксон-рефлекс.
При пальпации живота у больных с острым панкреатитом выявляется значительно выраженная кожная гиперестезия, зона расположения которой связана с локализацией патологического процесса в том или ином отделе железы (рис.51).
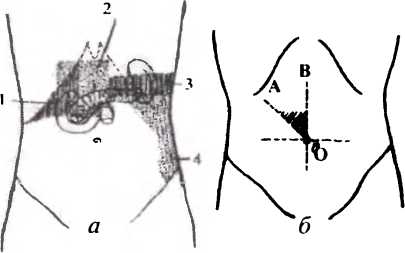
Рис. 51. Зоны повышенной чувствительности кожи при остром панкреатите: а — при локализации воспалительного процесса в головке (I). теле (2). верхней части хвоста (3). нижней части хвоста поджелудочной железы (4): б — треугольник АОВ — область повышенной чувствительности при вовлечении в воспалительный процесс головки поджелудочной железы и желчных протоков
Глубокая пальпация живота в области поджелудочной железы выявляет отсутствие пульсации брюшной аорты (симптом Воскресенского). При пальпации области левого косто-вертебрального угла можно установить наличие ригидности или болезненности (симптом Mayo-Robson).
Лабораторная диагностика. Большое значение для диагностики острого панкреатита имеет исследование крови. При деструктивных формах острого панкреатита у некоторых больных отмечается гипохромная анемия, хотя при резком обезвоживании в первые двое суток может отмечаться эритроцитоз. Лейкоцитоз обнаруживается приблизительно у 60% больных с острым панкреатитом. При этом характерен нейтрофильный сдвиг влево за счет увеличения незрелых форм, лимфопения, анэозинофилия, увеличенная СОЭ.
Из ферментов поджелудочной железы практическое значение имеет определение амилазы (диастазы) мочи. Повышение ее активности (более 128 ед. по Вольгемуту) отмечается более чем у 70% больных. Однако в случае некроза ткани железы амилаза (диастаза) мочи бывает снижена. При тяжелом течении острого панкреатита следует определять амилазу в сыворотке крови, содержание которой бывает повышено.
Определение в крови концентрации ионов калия, натрия и особенно кальция, а также сахара, общего белка и белковых фракций позволяет установить степень тяжести общего состояния больного с острым панкреатитом. При отечной форме острого панкреатита и жировом некрозе, как правило, наблюдается гиперкоагуляция, а при геморрагическом некрозе — гипокоагуляция крови. Почти всегда отмечаются гиперфибриногенемия и повышение содержания С-реактивного белка.
При панкрсонекрозе нередко отмечается снижение суточного диуреза, вплоть до анурии. В анализе мочи выявляются протеинурия, микрогематурия и цилиндрурия. Специальные методы исследования. Из специальных методов исследования для диагностики острого панкреатита применяют: рентгенологическое исследование, компьютерную томографию, ультразвуковую томографию, эндоскопическое исследование (гастродуоденоскопию и лапароскопию).
Рентгенологическое исследование не дает прямых указаний на поражение поджелудочной железы, а выявляет только косвенные признаки, помогающие в диагностике острого панкреатита. К косвенным рентгенологическим признакам острого панкреатита относятся: вздутие желудка, поперечно-ободочной кишки, иногда наличие горизонтальных уровней в кишечнике (чаши Kloiber), высокое стояние левого купола диафрагмы и исчезновение четкости контуров левой поясничной мышцы. В отдельных случаях при рентгенографии брюшной полости удается обнаружить наличие в ней свободной жидкости.
Компьютерная томография является «золотым стандартом» в топической диагностике и самым чувствительным методом исследования при остром панкреатите и его осложнениях. Она обнаруживает увеличение размеров поджелудочной железы, тень которой при отечной форме острого панкреатита имеет четкие контуры, а при геморрагическом, некротическом и гнойном панкреатите очертания поджелудочной железы становятся смазанными. С помощью компьютерной томографии удается обнаружить панкреатогенные абсцессы, жидкостные образования в забрюшинном пространстве в раннем периоде заболевания.
Ультразвуковая томография в настоящее время является наиболее быстрым и общедоступным, а также достаточно достоверным специальным методом исследования, позволяющим диагностировать острый воспалительный процесс в поджелудочной железе (рис.52).
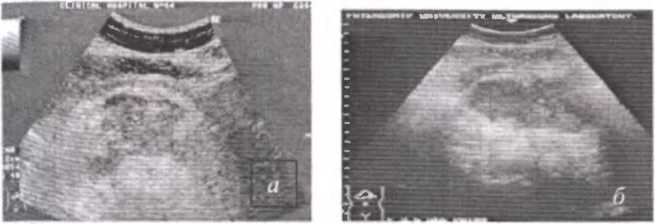
Рис. 52. Ультразвуковые томограммы при остром панкреатите: а — панкреонекроз; б — панкреонекроз с выпотом в сальниковую сумку.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страницы: 1 2 3
Источник
О такой болезни, как панкреатит, скорее всего, слышали многие, особенно люди среднего и старшего возраста. Но как именно и почему она появляется? Какие имеет формы, симптомы и последствия? Как диагностируется и, самое главное, что делать при ее появлении? Ответы на эти вопросы мы дадим в нашей статье.
Что такое панкреатит и какой он бывает?
Название заболевания «панкреатит» произошло от греческого слова pancreatitis, которое, в свою очередь, состоит из двух частей: pancreas — поджелудочная железа и itis — воспаление. Воспаление поджелудочной железы может вызывать целая группа заболеваний, при этом в клинической практике выделяют две формы панкреатита — острый и хронический. У мужчин панкреатит диагностируется реже, чем у женщин. Кроме того, заболеванию чаще подвержены пожилые люди и лица, страдающие избыточным весом.
Острый панкреатит — это воспалительное поражение поджелудочной железы, вызванное ферментативным аутолизом, или самоперевариванием. Ферменты, вырабатываемые железой, из-за воспаления не могут попасть в двенадцатиперстную кишку и начинают активно действовать в самой поджелудочной, разрушая ее. Чаще острый панкреатит проявляется только в виде воспалительного процесса и отеков того или иного отдела поджелудочной железы, но иногда на смену воспалению приходит фиброз или атрофия, некроз, нагноение, множественные кровоизлияния и абсцессы.
На заметку
Острый панкреатит был выделен как отдельное заболевание в 1870 году Э. Клебсом, а в 1889 году американский врач Р. Фитц впервые диагностировал острый панкреатит при жизни больного[1].
Хронический панкреатит встречается чаще, чем острый: в Европе количество случаев заболевания составляет 25 человек на 1000 ежегодно. В нашей стране регистрируется около 60 тысяч заболевших в год[2]. Обычно хронический панкреатит выявляется у пациентов среднего или пожилого возраста. Врачи различают два типа хронического панкреатита — первичный и вторичный. При первичном типе воспалительный процесс изначально локализуется именно в поджелудочной железе. Вторичный, или сопутствующий, панкреатит всегда возникает на фоне другого заболевания — гастрита, язвенной болезни, желчнокаменной болезни, холецистита, гастрита и других.
При остром панкреатите функционирование поджелудочной железы может практически полностью восстановиться. При хроническом типе заболевания периоды обострения чередуются с ремиссией, но в целом функция поджелудочной железы постоянно снижается.
Что такое ферментная недостаточность поджелудочной железы?
Это разновидность пищевой непереносимости некоторых видов продуктов питания. Она возникает из-за дефицита ферментов, отвечающих за расщепление белков, жиров и углеводов. В результате нарушается пищеварительная функция организма: проявляется ряд определенных симптомов. У людей это заболевание диагностируется чаще, чем хронический панкреатит, но на протяжении долгого времени оно может протекать практически бессимптомно.
Ферментная недостаточность может быть врожденной и приобретенной. Врожденная недостаточность возникает на фоне какого-либо генетического дефекта, нарушающего нормальную работу поджелудочной железы. Приобретенная ферментная недостаточность чаще является результатом развития какого-то заболевания, при этом в подавляющем большинстве случаев причиной нарушения служит панкреатит, из-за которого в тканях поджелудочной железы развиваются патологические процессы, приводящие к ее атрофии и фиброзу. Поджелудочная железа в результате либо перестает вырабатывать ферменты в необходимом количестве (первичная, или экзокринная, недостаточность), либо по каким-то причинам они не активируются, попав в тонкий кишечник (вторичная недостаточность).
Симптомами экзокринной ферментной недостаточности являются жидкий, обильный стул, наличие в каловых массах непереваренных комочков пищи, появляющихся в результате недостаточного количества ферментов поджелудочной железы. Кроме того, из-за развития белково-энергетической недостаточности возникает авитаминоз, анемия и обезвоживание. Возможно резкое снижение массы тела, появление изжоги, тошноты, вздутия живота и рвоты.
Ферментная недостаточность без адекватного лечения может привести к истощению организма, а в редких случаях — даже к летальному исходу.
Какими симптомами проявляется панкреатит?
Для разных форм панкреатита характерны и разные симптомы.
При острой форме заболевания ведущим и постоянным симптомом считается сильная боль в верхней части живота. Если поражена вся железа, то боль может иметь опоясывающий характер. Иногда отмечается иррадиация боли в область сердца или за грудину. Интенсивность болевых ощущений напрямую зависит от степени повышения давления в протоках поджелудочной железы и в общем желчном протоке, от степени раздражения рецепторов. Из-за сильной боли пациент испытывает беспокойство и пытается менять положение тела, не получая при этом облегчения.
Важно!
Хотя боль и является основным симптомом, по ее интенсивности нельзя судить о стадии поражения поджелудочной железы, поскольку при наступлении некроза нервных окончаний боль может ослабевать.
Второй симптом острого панкреатита — тошнота и рвота, не приносящая больному облечения. В первых ее порциях наблюдается остатки пищи, а в последующих только слизистое содержимое желудка и желчь.
Кожа больного часто становится бледной, холодной, покрывается липким потом. Нередко острый панкреатит сопровождается появлением механической желтухи из-за повреждения общего желчного протока желчными камнями. Температура тела повышается вместе с развитием заболевания. Возможно учащение пульса, повышение давления.
При хроническом панкреатите наблюдается боль в надчревной области или левом подреберье, иногда она иррадиирует в спину или принимает опоясывающий характер. Интенсивность боли усиливается в положении лежа на спине, а в некоторых случаях ослабевает в положении сидя при небольшом наклоне вперед. Нередко боль иррадиирует в область сердца, левую лопатку или плечо, а также в подвздошную область. Характер боли и ее интенсивность могут быть различными: постоянная боль, боль после приема пищи или приступообразная боль.
Нередко в дополнение к боли возникают диспепсические расстройства, особенно они характерны при обострении или тяжелом течении заболевания. Наблюдается отрыжка, повышенное слюноотделение, тошнота, рвота, вздутие живота. Из-за развития ферментной недостаточности возникает снижение массы тела больного, а при тяжелых формах возможно появление депрессии, ипохондрии и прочих симптомов.
Возможные причины панкреатита
Острый панкреатит возникает из-за повреждения ацинозных (отвечающих за синтез и секрецию пищеварительных ферментов) клеток поджелудочной железы, повышенного выделения панкреатического сока и затруднения его оттока. В результате ферменты активируются в самой железе и возникает острый панкреатит. Повреждение ацинозных клеток может быть вызвано открытой или закрытой травмой живота, оперативными вмешательствами на органах брюшной полости, отравлениями, тяжелыми аллергическими реакциями, острыми расстройствами кровообращения поджелудочной железы из-за тромба, эмболии или сдавления сосудов.
Кроме того, острый панкреатит может быть спровоцирован заболеваниями желчных протоков, в частности забросом желчи в проток поджелудочной железы. Избыточное употребление пищи с высоким содержанием жиров и углеводов также может стать причиной возникновения заболевания. При этом к разрушению ацинозных клеток приводит и недостаток белковой пищи, даже при ненарушенном оттоке панкреатического сока.
В возникновении острого панкреатита могут сыграть роль и эндокринные нарушения (беременность, длительное лечение кортикостероидами), нарушение жирового обмена и некоторые инфекционные и аллергические заболевания.
Несомненным лидером в списке причин, вызывающих хронический панкреатит, является чрезмерное употребление алкоголя[3]. В России панкреатиты, вызванные алкоголизмом, выявляются примерно у 30 % больных. Также привести к развитию хронической формы панкреатита могут:
- новообразования поджелудочной железы;
- дуоденит;
- псевдокисты поджелудочной железы;
- стеноз большого дуоденального сосочка;
- травмы и оперативные вмешательства на поджелудочной железе.
Как диагностируется воспаление поджелудочной железы?
Диагностика панкреатита обычно трудностей не представляет, поскольку его симптомы всегда довольно ярко выражены. Тем не менее для точной постановки диагноза врач в обязательном порядке проводит целый ряд исследований.
Диагностика панкреатита включает:
- Физикальное исследование: осмотр языка пациента, пальпация передней стенки брюшной полости.
- Лабораторная диагностика:
- Общий клинический анализ крови для выявления признаков воспаления по увеличению СОЭ, количеству лейкоцитов и прочее;
- Общий клинический анализ мочи для определения присутствия в ней амилазы;
- копрограмма — анализа кала на наличие остатков непереваренной пищи;
- биохимический общетерапевтический анализ крови для определения уровня ферментов поджелудочной железы;
- бактериологическое исследование экссудата брюшной полости (проводится во время операции).
- Инструментальные исследования: Ультразвуковое исследование органов брюшной полости (комплексное), магнитно-резонансная томография, компьютерная томография, рентгенография, целиакография, эзофагогастродуоденоскопия, дуоденоскопия, диагностическая лапароскопия — по показаниям.
Как правило, хронический панкреатит сложнее диагностировать, чем острый, поэтому врачи большое значение придают опросу пациента, из которого можно сделать выводы о характере и типе боли, о режиме питания и наличии вредных привычек.
Что делать при ферментной недостаточности поджелудочной железы?
При остром панкреатите и обострении хронической формы заболевания лечение должно проводиться в стационаре под контролем врача. На начальной стадии лечения пациенту полностью запрещено принимать пищу, для купирования боли назначают обезболивающие средства и спазмолитики. Кроме того, рекомендуется полный покой, холод на живот для замедления производства поджелудочной железой пищеварительных ферментов. В некоторых случаях рекомендовано откачивание желудочного содержимого для снижения нагрузки на железу. В сложных ситуациях проводится хирургическая операция вплоть до удаления пораженного органа. При затруднении оттока секрета поджелудочной железы возможно эндоскопическое вмешательство — удаление камней из протоков поджелудочной железы, расширение протока различными способами.
Внимание!
Прием ферментных препаратов в острый период панкреатита противопоказан!
При хроническом панкреатите без обострения и вызванной им ферментной недостаточности лечение в первую очередь должно быть направлено на поддержку способности организма полноценно переваривать пищу. Для этого пациенту назначают ферментные препараты на основе панкреатина, содержащего протеазу, липазу, альфа-амилазу, трипсин, химотрипсин. Заместительная терапия не может восстановить саму поджелудочную железу, но вполне способна взять на себя работу, с которой железа не справляется. С помощью заместительной ферментной терапии организм больного способен усваивать питательные вещества из пищи в течение многих лет.
Кроме того, действие этих препаратов способно постепенно купировать болевой синдром за счет механизма обратного торможения выработки ферментов: панкреатин в лекарственной форме поступает в просвет двенадцатиперстной кишки, и протеаза инактивирует холецистокинин-релизинг-фактор, что приводит к снижению холецистокинина в крови и панкреатической секреции (по принципу «обратной связи»). Если же заместительная терапия на основе панкреатина недостаточна, то стимуляция выработки ферментов железой продолжается, ускоряется аутолиз, повышается внутрипротоковое давление и усиливается боль.
Ферментная терапия не только замещает дефицит необходимых ферментов, но и минимизирует секреторную функцию поджелудочной, обеспечивая органу функциональный покой.
Очень важно избавиться от привычек, провоцирующих заболевание, — от злоупотребления алкоголем, курения и нездорового питания.
До сих пор лечение панкреатической ферментной недостаточности остается достаточно сложной задачей, нуждающейся в комплексном подходе. Выбор схемы лечения специалисты рекомендуют делать индивидуально — с учетом степени недостаточности и выраженности эндокринных расстройств и болевого синдрома у пациента. Только знание лечащим врачом принципов ферментной заместительной терапии позволяет выработать адекватную тактику лечения и определить прогноз для пациента.
Источник


