Показания к госпитализации с панкреатитом
С приступами острого панкреатита не всегда удается справиться самостоятельно в домашних условиях. Они могут сопровождаться значительным ухудшением самочувствия, острыми болями, тошнотой, рвотой и даже потерей сознания. В таких случаях необходима госпитализация и лечение под наблюдением врачей. Несвоевременное оказание медицинской помощи при такой клинике может обернуться развитием осложнений, а также летальным исходом.
Госпитализация больного с панкреатитом

Панкреатит представляет собой воспаление поджелудочной, при котором пищеварительные ферменты, вырабатываемые железой, не могут попасть в кишечник для переваривания пищи и в результате начинают переваривать ткани паренхиматозного органа. Получается, что железа «поедает» сама себя.
Это очень серьезная и опасная болезнь, которая требует оказания квалифицированной медицинской помощи. Заболевание может протекать в двух формах: хронической и острой.
Обычно лечение болезни проходит в домашних условиях, согласно назначенной врачом схемы. Однако развитие острого панкреатита либо обострение хронического недуга может сопровождаться приступами с сильно выраженной болезненной симптоматикой. В таких случаях не нужно терпеть боль и прибегать к мерам народного врачевания, а следует вызвать бригаду скорой помощи. Несвоевременно оказанное медицинское вмешательство при острых приступах болезни может повлечь за собой развитие осложнений, инвалидность и даже смерть пострадавшего.
Таким образом, показанием к госпитализации больного воспалением поджелудочной является развитие острого приступа, который сопровождается сильными болевыми ощущениями, значительным ухудшением самочувствия.
Тошнота и обильная рвота (особенно с примесью желчи) также могут послужить тревожными симптомами. При их проявлении рекомендуется как можно скорее обратиться к врачу.
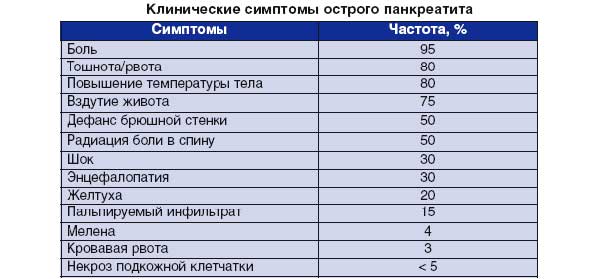
К симптомам острого приступа воспаления поджелудочной относятся:
- Сильная боль в правом подреберье, а также немного выше пупка;
- Рвота;
- Понос;
- Повышение температуры до 38 градусов и выше;
- Тахикардия.
Если случился острый приступ панкреатита, до приезда скорой помощи ни в коем случае нельзя:
- Пить обезболивающие и противорвотные препараты.
- Перевязывать подреберную область.
- Прикладывать к болезненному место горячие, теплые и любые согревающие компрессы.
- Пить любые напитки, кроме небольшого количества воды.
Больного необходимо разместить на диване или кровати в полулежащем состоянии, приложить к больному месту прохладную ткань или грелку, впустить в помещение свежий воздух. По приезду бригада скорой помощи, проанализировав симптоматику и общее состояние больного, окажет пострадавшему первую помощь. Для того чтобы облегчить болевой синдром пациенту обычно делают укол с Папаверином, разбавленным физраствором.
Назначаемая диагностика
Для того чтобы лечение было эффективным, очень важно поставить пациенту правильный диагноз, выяснить чувствительность его организма к тем или иным лекарственным препаратам. С этой целью больному могут быть назначены такие виды диагностики:
- анализы крови и мочи;
- гемограмма (для установления развития воспалительного процесса по показателям лейкоцитов);
- КТ или МРТ;
- ЭКГ;
- биохимия крови (для того, чтобы определить, есть ли в крови ферменты поджелудочной);
- УЗИ (чтобы выявить очаг воспаления);
- экстренная лапароскопия (при гнойном панкреатите, развитии серьезных осложнений).
На основе полученных результатов обследования врач подтверждает или опровергает наличие панкреатического заболевания, устанавливает его форму, объём поражения органа, затронуты ли другие органы пищеварения, есть ли риск развития осложнений, а также принимает решение о подходящих в этом случае методах лечения.
В каком отделении лечат панкреатит

Лечение панкреатита в больнице зависит от стадии болезни, на которой пациент поступил в стационар, и наличия осложнений. Из приемного отделения больного направляют в отделение интенсивной терапии. Так же специалисты скорой помощи могут доставить пациента в отделение гастроэнтерологии.
При этом у врачей на стадии поступления человека в отделение есть два главных задания:
- стабилизировать состояние больного, остановить приступ;
- не допустить развитие осложнений.
И только после выполнения этих задач врачи приступают к лечению недуга.
Если же человек потупил с приступом тяжелейшего гнойного, некротического панкреатита, его разу же направляют в отделение реанимации для проведения срочного хирургического вмешательства под наблюдением реаниматолога или хирурга. После оказания неотложной помощи и полной стабилизации самочувствия, пациента сразу же переводят в отделение гастроэнтерологии либо хирургии, где он будет находиться под наблюдением гастроэнтеролога или хирурга соответственно.
При подозрении на наличие осложнений панкреатита или протекания сопутствующих болезней задействуют эндокринолога и онколога, кроме того проверяется работоспособность дыхательной системы, сердца и почек.
В момент выписки человек получает рекомендации по продолжению назначенной терапии в домашних условиях, а так же информируется о необходимости в регулярном наблюдении у участкового врача-терапевта. Поддерживающая терапия длится еще полгода.
Сроки прохождения лечебного курса в медицинском учреждении
Сколько лежат с панкреатитом в больнице, зависит от формы, стадии заболевания, характера его течения и наличия осложнений.
При острой форме
Острое течение болезни в основном длится от двух до семи дней. При этом первые двое-трое суток считаются наиболее тяжелыми, ответственными, так как состояние больного нужно стабилизировать. В этот период сохраняется большой риск появления осложнений с летальным исходом, поэтому он характеризируется наиболее интенсивной терапией. Первые дни больной может находиться под капельницей.
При развитии острой формы воспаления поджелудочной либо обострении хронического заболевания, пациент может находиться в стационаре от 7(10) до 14 дней. На длительность лечения также влияет эффективность подобранной терапии.
Если понадобилось хирургическое вмешательство, после проведения операции пациент обычно еще неделю проводит в дневном отделении, а после выписки на протяжении полутора-двух месяцев должен периодически посещать врача.
При хронической форме
Лечение панкреатита в стационаре при его хронической форме осуществляется в основном в случае обострения недуга. Продолжительность госпитализации может занимать от одной до двух недель.
Лечиться же от хронического воспаления поджелудочной в общем можно годами. Терапия проходит в домашних условиях, а в периоды острых приступов однозначно требуется пребывание в стационаре под наблюдением врачей.
Методы врачебной помощи в условиях стационара
Стандарт лечения панкреатита в стационаре предполагает осуществление таких действий:
- Снятие болевого синдрома.
- Снятие спазмов гладкой мускулатуры поджелудочной железы.
- Устранение отечности.
- Купирование активности пищеварительных ферментов железы.
- Терапия болезни.
- Нормализация пищеварения.
- Устранение побочного действия лекарств.
Как лечат панкреатит в больнице? Этот вопрос интересует многих пациентов с давним воспалением поджелудочной. Врачи назначают – терапию медикаментами (в том числе капельницы, инъекции), диету и оперативное вмешательство. Применение народных методов в стационаре не практикуется.
Консервативная терапия
В большинстве случаев лечение панкреатита осуществляется медикаментозными препаратами. Однако первым шагом в терапии недуга будет обеспечение поджелудочной покоя. Для этого пациенту назначают водное голодание. На протяжении 3-4 дней ему запрещают употреблять в пищу что-либо, кроме минеральной негазированной воды (желательно ее пить в слегка охлажденном виде).
Кроме того, в желудок больного могут на несколько дней установить катетер, через который будет выходить его содержимое.
Терапия недуга предполагает применение следующих препаратов:
- Мочегонные, для выведения жидкости и устранения отечностей.
- Обезболивающие (Новокаин, Промедол, Лексир и т.д.).
- Спазмолитики для снятия спазмов гладкой мускулатуры железы (Но-шпа).
- Антиферменты, которые подавляют выработку секретов железы для обновления ее тканей
- Могут назначаться препараты для профилактики тромбоза в сосудах.
- При гнойных процессах назначаются антибиотики.
- Препараты, направленные на восстановление нормального показателя кислотности ЖКТ.
- Витаминотерапия для общего укрепления организма, поднятия тонуса и иммунитета.
Медикаменты нужно принимать строго согласно назначенной врачом дозировке, чтобы не нанести вред организму. Параллельно необходимо принимать средства, которые будут поддерживать работоспособность печени и почек, так как в период лечения они подвергаются огромной нагрузке.
Для детоксикации организма от медикаментозных лекарств осуществляется промывание желудка содовым раствором.
На протяжении всего периода лечения проводится контроль белковых, электролитных, углеводных обменов.
Хирургическое вмешательство
Если в железе уже начались некротические процессы, проводится оперативное вмешательство. Существует три способа оперирования поджелудочной:
- Удаление хвоста и тела железы.
- Удаление хвоста, тела и части головки железы.
- Удаление жидкостных образований поджелудочной и ее промывание.
Операцию проводят под общим наркозом в отделении хирургии. При условии стабильного самочувствия через 1-2 недели пациент переводится на домашнее лечение, продолжительностью в среднем 1,5-2 месяца.
Экстренные
Если человека положили в больницу с острым некротическим панкреатитом, при этом его состояние очень тяжелое, действовать нужно немедленно. Поэтому в таких случаях применяется экстренная лапароскопия.
Перед ее проведением у пациента берут общий анализ крови и мочи, биохимия крови, анализ мочи на токсикологию и крови на онкомаркеры. Кроме того пациенту ставят клизму и вводят наркоз.
В процессе операции удаляют омертвевшие ткани органа, в некоторых случаях требуется выведение железы в брюшную полость. Для того чтобы не допустить инфицирования, после процедуры пациенту вводят сильно действующие антибиотики.
При таком виде лечения срок нахождения больного в клинике может варьироваться от 5 до 7 суток, при условии отсутствия осложнений.
Что можно принести в больницу больному панкреатитом?

Диета – один из самых основных пунктов терапии панкреатита. В первые три-четыре дня лечения часто больным запрещают употреблять все, кроме минеральной и кипяченой воды. Поэтому в эти дни к пациенту можно прийти разве что с бутылочкой Боржоми. В дальнейшем необходимо обязательно проконсультироваться у врача, какую еду можно употреблять пациенту.
Если говорить про общепринятые правила, больным панкреатитом можно приносить:
- Легкие супы исключительно на овощном бульоне.
- Компот из сухофруктов (яблоко, немного кураги или изюма) без сахара.
- Кашу геркулес, перемолотую до состояния однородного пюре.
- Отварная курица, измельченная в блендере до пюреобразного состояния.
- Отварная либо тушеная морковь, картофель.
- Печеные яблоки некислых сортов.
- Отвар шиповника.
Все должно быть свежим и желательно без соли, специй и сахара. Все блюда следует измельчать до пюреобразного состояния. Строго запрещена жаренная, жирная еда, наваристые бульоны. Больному можно употреблять исключительно теплую еду, никакой горячей либо слишком холодной пищи.
Кефир, молоко, творог, свежие овощи и фрукты не желательно приносить. Такие продукты хоть и способствуют налаживанию микрофлоры органов пищеварительного тракта, они также могут вызвать вздутие живота, метеоризм, повышенное газообразование, что приведет к ухудшению состояния больного.
Питание должно быть дробным, а перерыв между приемами пищи не должен превышать четырех часов. Очень важно, что кушать нужно только по желанию. Если человек не хочет пищу, значит его организму еще не готов к ее полноценному перевариванию. В этих случаях лучше принести водичку или овощной бульон.
Загрузка…
Источник
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Другие уточненные болезни поджелудочной железы (K86.8)
Общая информация
Краткое описание
Хронический панкреатит — это воспалительно-деструктивный процесс в поджелудочной железе, характеризующийся фокальными некрозами в сочетании с диффузным или сегментарным фиброзом, развитием функциональной недостаточности и прогрессированием после прекращения воздействия этиологических факторов.
Код протокола: Н-T-027 «Хронический панкреатит и другие болезни поджелудочной железы»
Для стационаров терапевтического профиля
Код (коды) по МКБ-10:
K86 Другие болезни поджелудочной железы
K86.0 Хронический панкреатит алкогольной этиологии
K86.1 Другие хронические панкреатиты
K86.2 Киста поджелудочной железы
K86.3 Ложная киста поджелудочной железы
K86.8 Другие уточненные болезни поджелудочной железы
Классификация
Классификация хронического панкреатита (Марсель-Рим, 1988)
1. Хронический кальцифицирующий.
2. Хронический обструктивный.
3. Хронический паренхиматозно-фиброзный (воспалительный).
Клинико-морфологическая классификация хронического панкреатита (Кузнецов В.В., Голофеевский В.Ю. 2000)
| Этиология | Клиническая характеристика | Морфологические варианты | Преобладающие морфологические изменения | Исходы |
Алкогольный | А. Клинические варианты: болевой; диспептический; латентный; сочетанный Б. Изменение функции: нарушение экзокринной функции; нарушение инкреторной функции В. Степени тяжести: легкая; средняя; тяжелая Г. Фаза течения: обострение; ремиссия Д. Осложнения: ранние, поздние | Паренхиматозный | — Отек и воспаление — Некроз — Дистрофия — Липоматоз | Фиброз Кисты Кальциноз Озлокачествление |
Билиарнозависимый | ||||
Гастродуоденальная патология | Фиброзно- склеротический | — Фиброз — Атрофия паренхимы — Дистрофия паренхимы | ||
Лекарственный | ||||
Инфекционный | Псевдотуморозный (гиперпластический) | — Гипертрофия паренхимы — Гиперплазия паренхимы | ||
Идиопатический | ||||
Ишемический и другие |
Степени тяжести хронического панкреатита
Легкая степень характеризуется отсутствием признаков внешне- и внутрисекреторной недостаточности. Клинические признаки (боль, диспепсия) выражены умеренно. Возможно повышение активности панкреатических ферментов в крови и моче. Обострения — 1-3 раза в год.
Среднетяжелая степень характеризуется отчетливыми клинико-лабораторными нарушениями, наличием внешне- и внутрисекреторной функций поджелудочной железы, сопутствующими поражениями других органов пищеварения. Возможно похудание. Обострения — 4-5 раз в год.
Тяжелая степень характеризуется выраженными клинико-лабораторными проявлениями, упорными «панкреатическими» и панкреатогенными поносами, белковой недостаточностью, полигиповитаминозом, прогрессирующим истощением, закономерным поражением других органов и систем. Обострения — 6-7 раз в год и чаще.
Факторы и группы риска
— алкоголь;
— желчнокаменная болезнь;
— метаболические нарушения (обменные и гормональные нарушения);
— наследственный хронический панкреатит;
— аутоиммунный панкреатит, связанный с первичным склерозирующим холангитом, первичным биллиарным циррозом и синдромом Шегрена;
— операции, травмы поджелудочной железы;
— вирусные инфекции;
— острые нарушения кровообращения в поджелудочной железе;
— аллергические реакции, токсические воздействия (уремия при трансплантации почек), дефицит антиоксидантов в пище;
— гиперпаратиреоз — увеличение кальция в крови.
Диагностика
Диагностические критерии
Жалобы и анамнез:
— боль;
— отрыжка воздухом или съеденной пищей;
— тошнота;
— рвота;
— потеря аппетита;
— вздутие живота;
— похудание.
— рецидивирующий болевой абдоминальный синдром (чаще в области передней брюшной стенки с иррадиацией в спину, возникающий после обильной жирной, острой пищи, приема алкоголя);
— снижение массы тела (вследствие недостаточного всасывания и недостаточного питания из-за болей);
— недостаточность внешнесекреторной функции (стеаторея, полифекалия);
— недостаточность внутрисекреторной функции (нарушение толерантности к глюкозе, сахарный диабет);
— для хронического фиброзно-индуративного панкреатита характерна перемежающаяся желтуха.
Инструментальные исследования
— обзорная ренгенография брюшной полости: кальцинаты поджелудочной железы с характерной локализацией вблизи второго поясничного позвонка;
— УЗИ признаки: увеличение эхогенной плотности, неровность контуров и изменение размеров, у части больных отмечается уменьшение железы наличие кальцинатов, кист, деформация, расширение главного протока железы (исследование считается полноценным, если визуализируется вирсунгов проток). При подозрении на опухоль железы УЗИ дополняется выполнением КТ;
-компьютерная томография: очаги обызыствления, некроза, наличие кист и псевдокист поджелудочной железы. При карциномах железы диагностическая эффективность близка к 85%, особенно при повторных исследованиях;
— ЭРХПГ-комбинированное ренгеноэндоскопическое исследование деформация протока, имеет неправильный четкообразный вид, наличие камней и стриктур главного протока и его боковых ветвей. Показание к ЭРХПГ — подозрение на карциному ПЖ псевдоопухолевые формы ХП, упорный болевой синдром, похудание. «Золотой» стандарт для выявления стриктур главного протока и расширения его боковых ветвей.
Показания для консультации специалистов: в зависимости от сопутствующей патологии.
Перечень основных диагностических мероприятий:
1. Амилаза мочи, крови.
2. Общий анализ крови.
3. Определение С-рективного белка.
4. Определение АЛТ или АСТ.
5. Определение общего билирубина и фракций.
6. Определение щелочной фосфатазы.
7. ГГТП (гамма-глутамилтранспептидаза).
8. Липаза крови.
9. Глюкоза крови, сахарная кривая.
10. Копрограмма.
11. УЗИ поджелудочной железы, желчного пузыря.
12. Консультация гастроэнтеролога.
Перечень дополнительных диагностических мероприятий:
1. Общий анализ мочи.
2. Кальций крови.
3. Коагулограмма.
4. Глюкоза крови с нагрузкой.
5. Определение общего белка и фракций.
6. Активность эластазы в сыворотке крови и в кале.
7. Обзорный рентгеновский снимок брюшной полости (по показаниям).
8. Компьютерная томография органов брюшной полости (по показаниям).
9. Лапароскопия с биопсией поджелудочной железы (по показаниям).
10. Консультация эндокринолога, хирурга (по показаниям).
Лабораторная диагностика
Лабораторные исследования
Гиперамилаземия (исследуется в первые три дня обострения, постоянная — имеет место лишь при кистозной форме панкреатита), амилазурия, лейкоцитоз со сдвигом лейкоцитарной формулы влево.
При обструкции желчевыводящих путей – повышение уровня щелочной фосфатазы, АЛТ и билирубина.
Концентрация С-реактивного белка сыворотки крови служит надежным показателем тяжести панкреатита.
Значительное повышение (трехкратное) АЛТ или АСТ говорит в пользу биллиарной этиологии панкреатита.
Дифференциальный диагноз
Дифференциальный диагноз
Исключение синдромосходных заболеваний – необходимый этап диагностики ХП.
К синдромосходным заболеваниям относятся гастродуоденальные язвы, заболевания тонкой кишки, поражения нижнегрудного отдела позвоночника с корешковым синдромом, а также карциномы желудка, поджелудочной железы, почек, поперечно ободочной кишки.
В пользу ХП свидетельствуют:
— типичные «панкреатогенные» поздние или ранние боли, возникающие после употребления алкоголя и/или пищевых погрешностей,;
— симптомы внешнесекреторной недостаточности поджелудочной железы (полифекалия, стеаторея, потеря массы тела, сравнительно легкая коррекция поносов ферментными препаратами);
— положительный амилазный тест в начале обострения заболевания;
— характерные изменения структуры железы и ее протоков по данным УЗИ , КТ, ЭРХПГ.
В распознавании ХП имеют значение изменения постбульбарного отдела ДПК и большого дуоденального сосочка определяемых с помощью эндоскопии и измерения давления ДПК.
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Лечение
Цели лечения: обеспечение ремиссии.
Немедикаментозное лечение: Диета №5.
При тяжелой степени обострения ХП неотложная помощь включает:
1. Уменьшение до минимума функциональной активности ПЖ: голод, аспирация содержимого желудка через назогастральный зонд, применение Н2-блокаторов (ранитидин 150-300 мг или фамотидин 40-80 мг/сутки внутривенно и др.) или ингибиторов протонной помпы (омепразол 40-80 мг/сутки, пантопразол 80 мг/сутки, рабепразол 40 мг/сутки).
2. Подавление панкреатической секреции ферментов (Н2-блокаторы, ингибиторы протонной помпы, холиноблокаторы, глюкагон, кальцитонин, 5-фторурацил, соматостатин и его аналог октреотид 100 мкг 3 раза в сутки).
3. Удаление медиаторов воспаления из кровообращения (инфузионная терапия солевыми растворами).
4. Снятие болевого синдрома включает назначение анальгетиков и спазмолитических препаратов.
5. Для борьбы с инфекционными осложнениями или угрозе их развития показано назначение антибиотиков цефалоспоринового ряда или синтетических пенициллинов в стандартных дозах.
Плановое консервативное лечение включает следующие мероприятия:
1. Дробное питание с низким содержанием жиров и клетчатки (при диарее), прекращение употребления алкоголя в любых видах.
2. Проведение заместительной терапии (панкреатин 50 000-150 000 ЕД* в сутки).
3. Проведение антисекреторной терапии (ранитидин 150-300 мг или фамотидин 40-80 мг/сутки внутрь) или ингибиторов протонной помпы (омепразол 40-80 мг/сутки, Ппнтопразол 40-80 мг/сутки, рабепразол 40 мг/сутки).
4. Лечение сопутствующего сахарного диабета (инсулин необходимо назначать в небольших дозах, помня о легко возникающей гипогликемии).
На амбулаторном этапе рекомендуют соблюдение диеты №5, а также проведение заместительной и антисекреторной терапии.
Дальнейшее ведение, принципы диспансеризации
Больные с ХП подлежат диспансерному наблюдению (повторный осмотр и обследование в амбулаторно-поликлинических условиях) дважды в год.
Перечень основных медикаментов:
1. *Панкреатин, таблетка, капсула с содержанием липазы не менее 4 500 ЕД
2. *Фамотидин 20 мг; 40 мг. табл.; амп.
3. *Омепразол 20 мг, табл.
4. *Рабепразол 10 мг, табл.
5. *Пантопразол 40 мг, табл.
6. *Комбинированные препараты, содержащие гидроокись алюминия, гидроокись магния 15 мл, суспензия для приема внутрь
7. *Амоксициллин 500 мг, 1000 мг, табл.
8. Цефазолин 1 г, фл.
Перечень дополнительных медикаментов:
1. * Натрия хлорид, раствор для инфузий и инъекций
2. *Ранитидин, 150 мг, 300 мг, табл. амп.
3. Октреотид раствор для инъекций 50 мкг/1 мл, 100 мкг/1 мл, 500 мкг/1 мл, амп.
Индикаторы эффективности лечения: обеспечение ремиссии.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
Госпитализация
Показания к госпитализации;
— выраженный болевой синдром и диспепсия;
— выраженные изменения в анализах крови;
— частые рецидивы заболевания;
— неэффективность амбулаторного лечения;
— появление осложнений.
Профилактика
Первичная профилактика
— прекращение употребления алкоголя;
— ведение здорового образа жизни;
— своевременное лечение заболеваний желчевыводящей системы.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. Chronic pancreatitis. EBM Guidelines. 4.3.2005
2. Клинические рекомендации, основанные на доказательной медицине: Пер. с англ. / Под ред. Ю.Л. Шевченко, И.Н. Денисова, В.И. Кулакова, Р.М. Хаитова. — 2-е изд., испр. —М.: ГЭОТАР-МЕД, 2002. — 1248 с.: ил.
3. Treatment of pancreatic exocrine dysfunction. EBM guidelines.2005.
4. Pancreatic unsufficiency. EBM guidelines. 2004.
5. С.П.Л. Трэвис, Гастроэнтерология: пер с англ.- М: мед.лит. 2002 — 640 с
6. А.В. Охлобыстин, В.Т. Ивашкин Алгоритмы ведения больных острым и хроническим
панкреатитом.
7. Karlsson Sven, Ahren B.O. Scand G Gastroenterol,1992,№27,p.27:161-5
8. Классификация заболеваний внутренних органов и методики терапевтических
исследований. Руководство для медицинских ВУЗов и практических врачей.( Под
редакцией Голофеевского В.Ю.-СПБ Издательство “Фалиант” 296стр. 2006
- 1. Chronic pancreatitis. EBM Guidelines. 4.3.2005
Информация
Список разработчиков:
Нерсесов А.В. д.м.н., профессор, кафедра внутренних болезней, факультет усовершенствования врачей, КазГМА
Бектаева Р.Р. д.м.н., профессор, кафедра внутренних болезней, факультет усовершенствования врачей, КазГМА
Джумашева Б.Б., НИИ кардиологии и внутренних болезней МЗ РК
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник


