Первые признаки сахарного диабета при панкреатите
Содержание статьи:
Лечение некоторых болезней, поражающих внутренние органы, подразумевает под собой соблюдения правил особой диеты, которая направлена на облегчение состояния больного. Несбалансированное, неправильное питание часто становится причиной появления многочисленных осложнений.
Если игнорировать правило диеты, через некоторое время возможно наступит обострение недуга либо одно заболевание перейдет в другое. Ряд проблем, связанных с функционированием внутренних органов, схожи друг с другом, поэтому могут протекать одновременно.
К таким болезням относится сахарный диабет и панкреатит. Оба заболевания характеризуются сбоями в работе поджелудочной железы. Если у больного диагностируется панкреатический сахарный диабет, ему стоит подготовится к соблюдению строгой диеты, которая запрещает потребление многих продуктов, привычных для обычного меню.
Перед тем как лечить панкреатогенный диабет, необходимо понять, что медикаментозная терапия не может быть эффективной без соблюдения диеты. Лечебное питание направлено на предотвращение обострений, а также устранение симптоматики и облегчение состояния больного.
Панкреатит и сахарный диабет
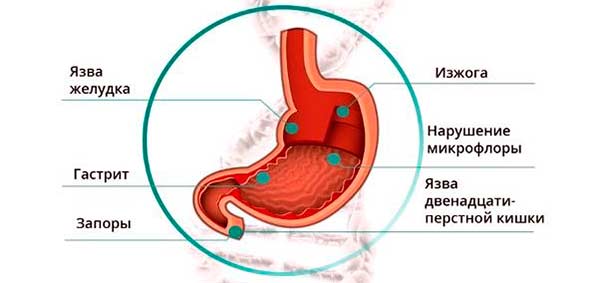
Под термином «панкреатит» подразумевается недуг, который представляет собой воспаление поджелудочной железы. Поджелудочная железа представляет собой элемент эндокринной системы, контролирующий некоторые обменные процессы.
Железа отвечает за переваривание любого типа пищи, а также выделяет глюкагон и инсулин, содержащийся в крови. Если диагностирует воспаление, ферменты, выделяющие железо, не поставляют его внутрь двенадцатиперстной кишки, поэтому ферменты активизируются непосредственно в железе. Так происходит самопереваривание. Оно служит главной причиной нарушения обменных процессов.
Можно выделить две разновидности панкреатита, а именно острую и хроническую стадию одной болезни. Диета при панкреатите и сахарном диабете, в первую очередь, рассчитана на профилактику острой форму недуга, поскольку чаще всего причиной его возникновения становится неправильное питание.
Если у пациента имеются подозрения на острый панкреатит, необходимо тут же вызвать скорую медицинскую помощь, после чего провести лечение в стационаре. Связано это с тем, что обострение, как правило, становится причиной возникновения сильных болей.
Поврежденная поджелудочная железа не способна выделять необходимое количество гормонов. Для организма особую опасность представляет нехватка инсулина, который представляет собой проводник для глюкозы, образованной в процессе синтеза углеводов. После еды глюкоза, необходимая для работы ряду органов и тканей, поступает к нужным местам при помощи инсулина.
Воспаленный орган и недостаточное производство гормона провоцирует повышение сахара в крови. Таким образом, если знать, что такое гипергликемия, можно понять, что именно она в 30 процентах случаев вызывает вторичный сахарный диабет.
Если рассматривать панкреатит и диабет, стоит отметить, что заболевания имеют много общего. Они негативно сказываются на протекании обменных процессов. Нарушение обмена веществ сказывается на функционировании внутренних органов, поэтому питание при панкреатите считается важной частью лечения.
Если верить статистике, приблизительно у шестидесяти процентов больных сахарный диабет развивается, как симптом панкреатита поджелудочной железы. Эндокринная система характеризуется повышенной чувствительностью к воспалениям, сопровождающим хронический гастрит, поэтому у большинства пациентов наблюдается нарушение толерантности к глюкозе, которое становится причиной того, что развивается панкреатический сахарный диабет.
Как правило, страдают сразу две функции: экзокринная, а также эндокринная. Панкреатический диабет имеет несколько индивидуальных особенностей, которые отличают его от остальных разновидностей:
- Значительно реже развивается поражение мелких кровеносных сосудов, несмотря на то, что при диабете 2 типа и первого развитие данного осложнения встречается достаточно часто.
- На фоне резкого снижения концентрации сахара может развиваться гипогликемия.
- На первых этапах развития используются медикаментозные средства для снижения содержания сахара. Однако они же будут не эффективны на дальнейших этапах болезни.
- Среди симптомов нет кетоацидоза.
Жить и игнорировать симптоматику крайне опасно. Пациент может утверждать, что живу, пью периодически Фестал и больше не предпринимает никаких действий, однако это чревато серьезными последствиями.
Чтобы избежать осложнений, второй и первый тип диабета с панкреатином должен вовремя получить надлежащее лечение.
Принципы диеты
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Укажите возраст мужчины
Укажите возраст женщины
Можно выделит несколько основных правил построения меню, которое поражена поджелудочная. Если своевременно начать правильно питаться, можно предотвратить развивающийся панкреатогенный сахарный диабет.
Диабетик должен строго следить за сбалансированностью питания. Кушать любые продукты можно, только подобрав верное соотношение углеводов, жиров и белков. Суточное содержание углеводов не должно превышать 300 – 400 грамм, белков – 100 – 200 грамм, жиров – до 60 грамм.
Также необходимо ежедневно подсчитывать энергетическую ценность суточного рациона, которая для мужчин не должна превышать 2500 калорий, а для женщин – 2000 калорий. Приветствуется дробное питание. Оптимальное количество приемов пищи составляет от четырех раз. Категорически запрещены продукты, которые провоцируют раздражение слизистой желудка. К их числу относится чеснок, редька, уксус, а также острые специи.
Лучше всего готовить блюда на пару. Данная термическая подготовка считается идеальным вариантом. Кроме того, допускается варка. Если больной находится на стадии ремиссии, ему можно употреблять еду, приготовленную в духовке либо тушеную. Жареная пища должна быть полностью исключена. На стадии обострения либо восстановления организма категорически запрещено есть острое, жареное, сдобное, соленое, копченое и так далее. Данные продукты могут быть съедены на этапе ремиссии, если больной укладывается в допустимую суточную норму калорий, а также углеводов, белков и жиров.
Соотношение перечисленных веществ в рационе может указать исключительно лечащий врач. Питание при панкреатите и диабете строго индивидуально, поскольку один или два типа меню могут не подходить абсолютно всем.
Например, диабетики с панкреатитом, которые занимаются спортом либо ведут активный образ жизни, должны употреблять больше углеводов, в то время, как кормящим или беременным женщинам требуется больше жиров.
Поэтому окончательный пример меню составляется индивидуально для каждого пациента. Также учитываются текущие симптомы недуга.
Диета № 9
Диета № 9, как правило, назначается диабетикам, которые не нуждаются в регулярном введении инсулина, а также не имеют избыточного веса.
Меню для больных диабетом составляется так, чтобы в рацион было включено минимальное количество углеводов, а также как можно больше витамина С и витаминов группы В.
Диета для лечения панкреатогенного сахарного диабета рекомендует потребление таких продуктов:
- Отрубяные или диабетические хлебные изделия с гликемическим индексом 50.
- Говядина с индексом 40, курица с индексом 30 и нежирные сорта рыбы с индексом 38.
- Среди крупяных каш лучше всего отдать предпочтение перловке, приготовленной на воде, с индексом 22, рисовой каше с индексом 65, овсяной каше на молоке с индексом 60.
- В день больному панкреатитом поджелудочной железы, у которого наблюдается развитие диабета с детства или во взрослой жизни, разрешено в день съедать по одному яйцу, которое готовится всмятку. Гликемический индекс парового омлета составляет 49.
- В рацион также должны быть включены кисломолочные нежирные продукты. Например, гликемический индекс обезжиренного молока равняется 27, нежирного творога 30, сыра тофу 15, нежирного кефира 25 и так далее.
- В качестве первых блюд подойдут отвары из овощей, уха из нежирных сортов рыбы.
- Диабетику, страдающему от панкреатита, разрешено пить компоты, сваренные из сухофруктов, а также некрепкий чай. Очень полезен Фиточай Баланс при сахарном диабете.
- Разрешены кисло-сладкие фрукты и ягоды.
Диета полностью исключает любые сладости, копчености, а также алкогольную продукцию. С наступлением острой стадии больному необходимо отказаться от любой еды на три дня, чтобы поджелудочная могла отдохнуть и восстановить выработку ферментов, необходимых для расщепления пищи.
Далее организм больного может в малых количествах получать овощные жидкие супы или каши. Еда обязательно должна быть теплой, не горячей и не холодной. Если диабетик не придерживается установленного плана питания, его часто мучают боли резкого характера в верхней части брюшной полости либо в районе подреберья.
Если боли начинают отдавать в спину, то есть станут своего рода опоясывающими, можно говорить о развитии острой стадии панкреатита. Хронический панкреатит поджелудочной железы, совмещенный с сахарным диабетом, характеризуется появлением ноющих регулярных болей, которые могут пропадать на короткое время.
Чтобы вылечить панкреатогенный сахарный диабет, также можно использовать диету № 5, которая назначается на четвертый день, после трехдневного голодания. Когда диагностируется сахарный диабет 2 и 1 формы, необходимо внимательно выбирать продукты по гликемическому индексу. Фестал и другие медикаменты могут быть назначены исключительно врачом.
Как питаться при панкреатите и диабете рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Укажите возраст мужчины
Укажите возраст женщины
Последние обсуждения:
Источник
Панкреатит (хронический) – заболевание поджелудочной железы воспалительного характера, которое сопровождается нарушением ее функций (экзокринной и эндокринной). Панкреатит сопровождается множеством симптомов и синдромов, одним из которых является сахарный диабет.
Механизм развития
Воспалительное явление затрагивает функции поджелудочной железы: нарушается выделение панкреатического сока в просвет 12 перстной кишки (экзокринная) и выделение инсулина в кровь (эндокринная). Вследствие нехватки инсулина в циркулирующей крови избыточное количество глюкозы не может перейти в печень и мышцы, поэтому разрушает клетки и рецепторы. Повреждение клеток и воспринимающих рецепторов приводит к развитию диабета 2 типа, когда количество инсулина достаточно, но нарушается его восприимчивость (относительная недостаточность).
Если же воспаление вызвало значительное уменьшение количества панкреатических клеток, вырабатывающих инсулин (из-за замещения жировой или соединительной тканью), то происходит постепенное зарождение сахарного диабета 1 типа (абсолютная недостаточность).
Однако не всегда хронический панкреатит вызывает сахарный диабет, а диабет запускает развитие панкреатита. Осложнение любого заболевания можно предупредить. Стоит лишь соблюдать правильное питание, а в некоторых случаях диета будет являться необходимым лечением.
В классическом примере развитие сахарного диабета происходит после хронизации панкреатита. Это может наступить спустя 5 лет. Однако правильное питание, диета и лечение способны отсрочить осложнение сахарным диабетом или ликвидировать его вовсе.
Клиника
Для начала пациента тревожат боли в левой подреберной области. Характер их режущий, появление боли связано с приемом пищи и возникает спустя 2 часа, когда пища поступила в 12-перстную кишку и нуждается в панкреатическом соке. В начальные месяцы-годы панкреатит характеризуется сменой обострения болей и затишьем. При несоблюдении правильного питания боли принимают постоянный характер. Панкреатит переходит в хронический.
Следующим этапом идут неприятные симптомы, связанные с желудочно-кишечным трактом. Обычно они проявляются в виде метеоризма, изжоги, диареи. Практически всегда появляется нарушение аппетита. Эти симптомы связаны с тем, что воспалительный процесс затрагивает все большее количество панкреатических клеток, которые выделяют панкреатический сок. Недостаток сока ведет к неперевариваемости пищи, что сопровождается метеоризмом, изжогой и диареей. Диета поможет справиться с симптомами.
Наблюдается также пониженное содержание глюкозы в крови, так как выделение инсулина приобретает выбрасывающий характер (за один выброс выделяется излишнее количество гормона).
По мере замещения секретирующей ткани поджелудочной железы рубцовой (соединительной), количество панкреатических клеток, вырабатывающих инсулин, снижается. Этот процесс приводит к недостаточному количеству инсулина в крови, а, значит, повышенному содержанию глюкозы.
В последней стадии происходит манифестация сахарного диабета. Определенный тип зависит от преобладающего поражения. Либо панкреатических клеток очень мало (1 тип), либо рецепторы клеток тканей перестают воспринимать глюкозу (2 тип).
Панкреатит и сахарный диабет 2 типа
Хронический панкреатит в 35% случаев приводит к возникновению сахарного диабета 2 типа. Особенно это актуально для людей с избыточным весом, так для них гипергликемия (повышенное содержание глюкозы в крови) входит в ежедневное состояние.
Однако правильное питание, диета и лечение панкреатита на начальных этапах его развития может не допустить развития такой болезни, как сахарный диабет второго типа.
Чрезмерная гликемия отрицательно сказывается на состоянии всех клеток организма. Сахар разрушающе действует на все структуры, вызывая некротические процессы, которые не имеют обратного действия.
Диета, подразумевающая снижение потребления быстрых углеводов, которые являются источником огромного количества глюкозы, снизит шансы развития сахарного диабета 2 типа в несколько раз. Кроме того, нормальная гликемия не будет действовать разрушительно на клетки поджелудочной железы и развитие панкреатита будет менее стремительным.
Поджелудочная железа
Нормальная жизнедеятельность и функционирование поджелудочной железы во время панкреатита или сахарного диабета невозможно. В ряде случаев, неправильное питание и лечение, или его отсутствие, способствует тому, что поджелудочная железа перестает функционировать, погибает и требуется хирургическое ее удаление.
После развития воспаления ткань замещается на соединительную и жировую, нормальные клетки сдавливаются, уменьшаются в размерах, атрофируются, перестают выделять сок и инсулин в кровь и в итоге погибают. Гибель клеток приводит к развитию диабета 1 типа. К сожалению, некроз клеток поджелудочной железы невозможно остановить. Однако правильное питание и диета могут отсрочить процесс.
Лечение
Лечение панкреатита и диабета сводится к тому, что необходимо остановить разрушительные процессы в железе. Для этого необходимо принимать гормональные препараты, статины, которые облегчат работу железы и снизят скорость развития гибели клеток. Эти препараты может назначить только врач, а самостоятельный их прием чреват серьезными последствиями! Сахарный диабет 1 типа также требует ежедневного приема инсулина.
Диета
Необходимо снизить потребление жиров, быстрых углеводов, сладостей, мучных изделий. Эти продукты повышают сахар в крови и поджелудочная железа выделяет большее количество инсулина, а, значит, «напрягается», что отрицательно сказывается на ее жизненном сроке.
Убрать из рациона яблоки, цитрусовые, специи, копчёности. Они еще больше раздражают слизистую желудка и кишечника и только усугубляют симптомы желудочно-кишечного тракта.
Обязательно прием пищи должен быть 4-5 разовый, для того, чтобы панкреатический сок выделялся в определенное время в определенном количестве.
Питание должно быть сбалансированным, рациональным, содержать должное количество витаминов, минералов для того, чтобы не усиливались уже имеющиеся осложнения и не появлялись заболевания, связанные с недостаточностью питания.
Правильное питание и диета – верный путь в долгой жизни поджелудочной железы, которая не будет беспокоить осложнениями и неприятными симптомами. Сахарный диабет – осложнение хронического панкреатита в большинстве случаев, однако своевременное лечение и профилактика могут отсрочить появление этого симптома и даже усилить регенерацию панкреатических клеток железы.
Источник
 Есть ли связь между сахарным диабетом и таким заболеванием, как панкреатит, т.е. воспаление поджелудочной железы? Что из себя представляет это заболевание, как проявляется болезнь и, как её можно лечить?
Есть ли связь между сахарным диабетом и таким заболеванием, как панкреатит, т.е. воспаление поджелудочной железы? Что из себя представляет это заболевание, как проявляется болезнь и, как её можно лечить?
Известно, что нередко панкреатит и диабет идут рука об руку. Частым явлением представляется острый панкреатит при сахарном диабете (так же, как сахарный диабет и хронический панкреатит также «дополняют друг друга»).
Панкреатит или воспаление поджелудочной железы – характеристика
 Воспаление поджелудочной железы (панкреатит) представляет собой заболевание, которые можно разделить на два основных типа: триптический панкреатит (воспаление, которое является характерным для поджелудочной железы, вызванное преждевременной активацией трипсина) и нетриптический (аналогичный воспалениям в других органах).
Воспаление поджелудочной железы (панкреатит) представляет собой заболевание, которые можно разделить на два основных типа: триптический панкреатит (воспаление, которое является характерным для поджелудочной железы, вызванное преждевременной активацией трипсина) и нетриптический (аналогичный воспалениям в других органах).
Обе группы могут иметь острый, хронический и рецидивирующий курс.
При диабете 2 или 1 типа доходит к разрушению бета-клеток, которые заменяются соединительной и жировой тканью. Нередко развивается локальный воспалительный процесс, затрагивающий клетки, производящие пищеварительные соки. Так возникает панкреатит при сахарном диабете.
Заболевание, в основном, вызывается инфекциями, обструкцией (блокированием) выводов, ишемией (недостаточным снабжением кровью и кислородом тканей), токсическими факторами и травмами.
Чаще всего, встречается у мужчин 30-50-летнего возраста, но затрагивает и более молодое поколение. В 50% случаев причиной является долгосрочное потребление крепких алкогольных напитков, в 30% – заболевания жёлчных путей и в 20% – речь идёт о некротическом панкреатите. Сочетание «панкреатит и сахарный диабет», как уже было указано, также представляет собой довольно частое явление.
Диабет 2 типа или 1 типа характерно присутствием хронической формы воспаления, поскольку течение всех процессов является более размеренным.
Триптическое воспаление поджелудочной железы очень часто принадлежит к группе острых заболеваний. В основном, поражает людей, страдающих ожирением, среднего или старшего возраста, чаще – женщин, нередко вследствие неправильного питания (с высоким содержанием жиров) и потребления алкогольных напитков.
При хроническом панкреатите (аналогично, как и при его острых формах) могут также сочетаться некоторые другие заболевания:
- туберкулёз;
- скарлатина;
- сифилис;
- сахарный диабет при панкреатите – это также частое явление.
Факторы риска развития панкреатита
Как и при многих других заболеваниях, при воспалении поджелудочной железы главную роль играет генетика. К факторам риска относится злокачественная опухоль поджелудочной железы (рак поджелудочной железы) у других членов семьи (часто встречается у мужчин). Второй фактор представлен опухолью других органов брюшной полости (желудок, кишечник), что приводит к инфильтрации опухолевого процесса в поджелудочную железу; это состояние называется вторичной опухолью поджелудочной железы.
Значительный вклад в развитие определённых видов воспаления поджелудочной железы вносит также алкоголь, ожирение и плохое питание (с высоким содержанием жиров).
Риск панкреатита увеличивается также при жёлчнокаменной болезни, при которой камни могут перемещаться из жёлчного пузыря и засорить жёлчные протоки.
Последняя группа основных факторов риска представлена состоянием после тупой травмы живота (например, в коллективных боевых искусствах) или тяжёлого подъёма.
Профилактика панкреатита
 Профилактика воспаления поджелудочной железы не определена. Тем не менее, целесообразно:
Профилактика воспаления поджелудочной железы не определена. Тем не менее, целесообразно:
- избегать чрезмерного потребления алкоголя;
- не кушать слишком много жирной пищи;
- обеспечить себе достаточную физическую активность.
Риск уменьшается также при предотвращении возникновения жёлчных камней (контроль потребления холестерина).
Если вы знаете о случае рака поджелудочной железы в вашей семье, обязательно сообщите об этом врачу; очень важно обнаружить опухоль вовремя (особенно, из-за её разрушительного эффекта в тканях поджелудочной железы).
Признаки и симптомы панкреатита
В острой форме возникает сильная боль в верхней части живота (эпигастрии) или левом верхнем квадранте, но иногда может распространяться по всему животу и отдавать в другие части тела (спину, лопатки, а иногда – и плечи).
Боли сопровождается рвотой (которая, однако, не приносит облегчения; в рвотных массах присутствуют остатки пищи и жёлчь) или тошнотой.
Состояние человека характеризуется учащённым сердцебиением (тахикардией), учащённым дыханием (тахипноэ), лихорадкой, потерей ориентации и поведенческими расстройствами (повышенная агрессивность, нервозность).
Хронические формы сопровождаются болью, которая происходит с перерывами, с некоторой задержкой после приёма пищи. Человек теряет вес, отчасти потому, что из-за боли приём пищи ограничен, отчасти потому, что из-за недостаточности желудочного сока доходит к плохому перевариванию питательных веществ. Это недостаточное пищеварение вызывает видимые изменения в кале, который становится глянцевым и «жирным» (содержит больше жира).
Лечение
 Лечение зависит, в первую очередь, от типа и скорости развития индивидуального панкреатита.
Лечение зависит, в первую очередь, от типа и скорости развития индивидуального панкреатита.
Что касается хронической формы заболевания, продолжающегося в течение длительного периода времени, при отсутствии угрожающих жизни проявлений, госпитализация не требуется. Обычно, назначается диета с очень низким содержанием жиров (липидов).
Если воспаление более длительное, и ферменты не производятся в достаточном количестве, назначаются препараты, снабжающие организм ферментами, необходимыми для пищеварения. В случае повреждения островков Лангерганса (соответственно, снижения секреции инсулина, который способствует транспортировке сахара в клетки), необходимо развивающийся диабет компенсировать с помощью искусственного (синтетического) инсулина, наряду с лечением панкреатита.
При острых формах необходимо действовать быстро, потому, что при несвоевременном принятии мер может развиться шок и даже наступить смерть. Следовательно, требуется госпитализация. Первым шагом является консервативное лечение: лечение шока, в зависимости от тяжести повреждения поджелудочной железы назначаются препараты, подавляющие её активность, и обезболивающие лекарства, при помощи регидратационных растворов дополняется недостающая жидкость и ионы.
Тест: на определение риска сахарного диабета 2 типа

Источник