Перидуральная анестезия при панкреатите
12.12.2014
Эпидуральная анестезия: расширяем горизонты применения
Любому анестезиологу давно и много известно об эпидуральной анестезии-анальгезии. Начиналось все с многоразовой длинной эпидуральной иглы без пальцевых упоров, стеклянного шприца и однократно вводимой, довольно большой дозы лидокаина. С тех пор многое изменилось. Появился шприц «потери сопротивления», эпидуральный катетер, плоский эпидуральный фильтр, коннекторы катетера различных конструкций. Появилось главное: возможность выполнения продленной эпидуральной блокады.
В каких же ситуациях мы чаще всего используем продленную эпидуральную анестезию?
- Обезболивание нормально протекающих родов. Сюда же отнесем и анестезию на операцию кесарева сечения.
- Анестезия травматологических и ортопедических операций на нижних конечностях и тазу.
- В составе комбинированной анестезии при гинекологических и урологических операциях на органах малого таза.
- В составе комбинированной анестезии при операциях на органах брюшной полости.
- В составе комбинированной анестезии при операциях на органах грудной полости.
Да, все это не новость. Все это любой анестезиолог делает рутинно, изо дня в день. Казалось бы, о чем еще говорить? А вот о чем: о второй части названия нашей специальности-реаниматолог. Да-да! Считаю, что и в работе палат интенсивной терапии, без эпидуральной анестезии, в современных условиях, никуда.
Итак, в каких ситуациях продленная эпидуральная анестезия может помочь реаниматологу:
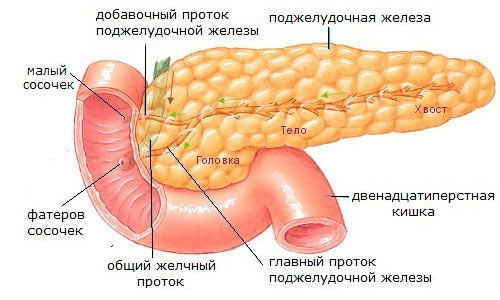
- Консервативная терапия острого панкреатита тяжелого течения и панкреонекроза. Первая жалоба такого пациента: упорный абдоминальный болевой синдром. Чем его обезболить? НПВС?- нельзя! Слизистая желудка у пациентов этой категории уже «скомпрометирована», и осложнения в виде эрозивного гастрита или острой язвы желудка никому не нужны. Наркотические анальгетики?-тоже не лучший выбор! Все опиаты в той или иной степени вызывают спазм сфинктера Одди, нарушается отток желчи, панкреатит грозит перейти в холецистопанкреатит, холестатический гепатит, механическую желтуху. Остается практически единственный и правильный выбор-продленная эпидуральная блокада! Вторая жалоба такого пациента: вздутие живота. Парез кишечника практически всегда сопровождает панкреатит. Возникает так называемое «третье пространство», идет сброс электролитов и жидкости в просвет кишечника, следующая за этим гемоконцентрация ведет к ухудшению реологических свойств крови. Нарушается кровоснабжение всех органов и тканей, а воспаленной отечной поджелудочной железы в особенности. Выбор препаратов для лечения пареза кишечника сейчас довольно ограничен. Остается-продленная эпидуральная анестезия. Основной патогенетический механизм развития острого панкреатита- спазм протоков поджелудочной железы, нарушение оттока панкреатических ферментов. Наряду со спазмолитиками в борьбе с этим поможет и эпидуральная блокада. Таким образом, продленная эпидуральная блокада размыкает порочный круг спазм-боль-парез, и оказывает в большей степени патогенетическое действие, нежели симптоматическое. Пункция эпидурального пространства при лечении острого панкреатита-панкреонекроза выполняется на уровне Th7-Th8. Катетер заводится краниально на 3-4см. Вводится тест-доза лидокаин 2%-20мг. После этого возможно введение болюса (лидокаин 2%-6-8мл, ропивакаин 0.5%-8-10мл). В дальнейшем блокада поддерживается непрерывной инфузией низкоконцентрированного анестетика (чаще ропивакаин 0.2%-6-8-10мл/час). Оценка эффективности эпидуральной блокады проводится по клиническим признакам: отсутствие или значительное уменьшение интенсивности болевого абдоминального синдрома, уменьшение вздутия живота, появление и улучшение перистальтики кишечника, отхождение газов. Так же улучшаются и лабораторные показатели: снижается лейкоцитоз крови, амилаза крови, диастаза мочи. На УЗИ-картине видно уменьшение отека поджелудочной железы, отсутствие или уменьшение количества свободной жидкости в брюшной полости, сальниковой сумке. Объясню почему: улучшается отток панкреатического секрета, стихает воспалительный процесс, уменьшается экссудация и отек.
- Лечение астматического статуса. До сих пор идут споры об эффективности и целесообразности эпидуральной блокады в этой ситуации. Многих смущает выполнение процедуры у пациента, находящего в столь тяжелом состоянии. Но представьте себе картину: пациент сидит с фиксированным плечевым поясом, резкий цианоз, экспираторная одышка до 40 в минуту, мокрота не отходит, «немое легкое», глюкокортикостероиды и эуфиллин введены, эффекта нет. Что делать? ИВЛ? В таких условиях ИВЛ окажется не столь эффективной ( мелкие бронхи спазмированы и забиты мокротой, альвеолярный обмен невозможен). И здесь самое время начать мыслить не-стандартно! Есть мнение, что денервированный орган становится более чувствителен к гуморальной ( медиаторной, гормональной) регуляции. Таким образом, эффективность гормональной терапии в таком органе возрастает. Как денервировать легкое? Правильно! Эпидуральная блокада на верхнегрудном уровне! Вторая точка приложения ее- сосуды. Уходит спазм легочных сосудов, улучшается газообмен на альвеолярной мембране, улучшается оксигенация тканей. И наконец, третья точка приложения эпидуральной блокады-бронхи. Спазм мелких бронхов также уменьшается, начинает отходить мокрота, улучшается альвеолярный газообмен. Пункция эпидурального пространства при лечении астматического статуса выполняется на уровне Th4-Th5. Катетер заводится краниально на 3-4см. Вводится тест-доза лидокаин 2%-10мг. После этого возможно введение болюса (лидокаин 2%-3-5мл, ропивакаин 0.5%-4-6мл). В дальнейшем блокада поддерживается непрерывной инфузией низкоконцентрированного анестетика (чаще ропивакаин 0.2%-4-6-8мл/час).
- Лечение облитерирующего артериита сосудов нижних конечностей. В этой ситуации все очевидно- обращаем побочный эффект в основной! А именно, медикаментозная десимпатизация. Простой аналог симпатэктомии. При выполнении эпидуральной блокады развиается выраженная периферическая вазоплегия, в следствие прекращения симпатической иннервации стенки сосудов. Улучшается периферический кровоток. Уменьшается ишемия дистальных отделов конечностей. Также, купируется болевой синдром, при его наличии. К сожалению, в этой ситуации, эпидуральная анестезия может рассматриваться лишь как средство временной симптоматической терапии и не ведет к выздоровлению пациента. Пункция эпидурального пространства при лечении облитерирующего артериита сосудов нижних конечностей выполняется на уровне L3-L4. Катетер заводится краниально на 3-4см. Вводится тест-доза лидокаин 2%-20мг. После этого возможно введение болюса (лидокаин 2%-6-8мл, ропивакаин 0.5%-8-10мл). В дальнейшем блокада поддерживается непрерывной инфузией низкоконцентрированного анестетика (чаще ропивакаин 0.2%-6-8-10мл/час). Оценка эффективности эпидуральной блокады проводится по клиническим признакам: купирование болевого синдрома, уменьшение признаков ишемии конечности( потепление кожи, исчезновение бледности и цианоза). Непрерывную инфузию у такого пациента целесообразно проводить с использованием одноразовых эластомерных инфузионных помп, что не нарушая мобильности пациента, позволяет сохранить стабильную скорость инфузии и соблюсти асептику.
В заключение статьи процедура выполнения эпидуральной блокады и некоторые особенности современных наборов для процедуры представлены ниже на фотографиях.

Пальпация межостистых промежутков на грудном уровне.

Особенностью иглы Туохи в наборе «Минипак» марки Portex является возможность установки широких пальцевых упоров с углублениями в удобном для врача положении.

Второй оригинальный компонент эпидуральных наборов Portex наклейка для фиксации катетера Locklt Plus. Пенная прокладка с адгезивным слоем позволяет прочно закрепить катетер на коже пациента, не доставляя ему дискомфорта и не вызывая раздражения. Плоский прозрачный механизм надежно фиксирует катетер, позволяет врачу с легкостью наблюдать за местом выхода катетера, не доставляет неудобств пациенту.

Коннектор для катетера EpiFuse является стандартным компонентом эпидуральных наборов Portex. Единственный коннектор имеющий замковый механизм закрывания, для открытия которого не достаточно просто рук, что исключает случайное открытие пациентом или медперсоналом. Коннектор открывается с помощью шприца Луэр. Имеет отчетливый щелчок при закрывании. Желтый цвет корпуса облегчает идентификацию в качестве эпидурального катетера. Плоская форма повышает комфорт пациента.



Открывание коннектора с помощью шприца Луэр.

Эпидуральный катетер. Хорошо видна разметка по длине.

Шприц «потери сопротивления».

Эпидуральный плоский фильтр. Срок использования до 96 часов.

И так, процедура! Двукратная обработка кожи антисептиком.

Проведение местной анестезии раствором лидокаина 2%-4.0 мл.

Проведение местной анестезии раствором лидокаина 2%-4.0 мл.

Установка эпидуральной иглы в межостистом промежутке. Прохождение межостистой связки иглой с мандреном. Хорошо видна разметка иглы. Первые четыре сантиметра от кончика разметки нет. Это объясняется тем, что у взрослых пациентов глубина введения иглы не менее 4-4.5см. Для облегчения подсчета глубины введения катетера нет смысла размечать иглу от самого кончика.

Извлечение мандрена.

Дальнейшее продвижение иглы, с постоянным давлением на поршень шприцы «утраты сопротивления». Хорошо виден угол введения иглы (до 45-ти градусов т. к. пункция выполняется на среднегрудном уровне).

Воздух из шприца легко вводится- эпидуральное пространство идентифицировано!

Введение эпидурального катетера через иглу Туохи, кончик которой расположен в эпидуральном пространстве.

Катетер заведен до тройной метки (на 15см). Таким образом, длина части катетера, находящейся в эпидуральном пространстве составляет 4см.

Осторожно извлекаем иглу, слегка подталкивая катетер внутрь.

Игла извлечена.

Подтягиваем катетер на нужную глубину. Длина части иглы от кожи до эпидурального пространства составила 5 см+4см в эпидуральном пространстве. Значит общая длина катетера о кожи составит 9см. Устанавливаем по метке.

Протаскиваем оставшуюся снаружи часть катетера через замок накожного фиксатора.

Вставляем дистальный кончик катера в коннектор и закрываем его с хорошо различимым щелчком.

Выполняем аспирационную пробу. При получении крови или ликвора необходимо немедленно удалить катетер!!!

Надежно фиксируем к коннектору плоский эпидуральный фильтр.

Фиксируем катетер к коже.

Фиксируем катетер к коже.

Фиксируем катетер к коже.

Прозрачная крышка замкового механизма закрыта.

Фиксация оставшейся части катетера широким пластырем из нетканого материала.
Коллеги, дорогу осилит идущий! Всем удачи!
Заведующий отделением
анестезиологии-реанимации
ФГБУЗ «ЦМСЧ-21» ФМБА России
Нечунаев А.С.
Заказать набор для эпидуральной анестезии с фиксатором Минипак

Источник
Обезболивание в лечении больных панкреонекрозом играет особую роль:
- Во-первых, боль является главным сигналом неблагополучия в поджелудочной железе — сигналом продолжающегося процесса воспаления и деструкции. Поэтому до купирования болевого синдрома говорить об успехе стратегии приостановки патологического процесса не приходится.
- Во-вторых, выраженный болевой синдром сам по себе неблагоприятно влияет на жизненно важные органы и системы и усугубляет панкреатогенный шок.
- В-третьих, именно некупированный болевой синдром в сочетании с нарастающей интоксикацией чаще всего толкает хирурга к неоправданному вмешательству в «ранние» сроки, не смотря на отсутствие показаний по результатам УЗИ брюшной полости.
В качестве обезболивающих средств применяют ненаркотические анальгетики, спазмолитики, наркотические анальгетики — опиоиды. Учитывая, что основную роль в развитии локальной боли играют кининовые субстанции, в частности, брадикинин, оправдано применение антикининовых средств: внутривенные капельные инфузии 0.25% раствора новокаина. В случае стойкого болевого синдрома следует без промедления обращаться к регионарным блокадам зоны поджелудочной железы местными анестетиками. При панкреонекрозе используют паранефральную, параумбиликальную блокады, а также поясничную блокаду по Л.И. Роману. Последняя имеет преимущество перед паранефральной, так как при ее проведении меньше опасность травмы почки.
Блокада по Роману при панкреонекрозе

Методика выполнения блокады по Роману не сложна: в месте пересечения XII ребра и наружного края прямой мышцы спины слева вводят толстую иглу с крутым срезом. Нащупав иглой XII ребро, соскальзывают ею под его нижний край и продвигают вглубь еще на 0.8 см, после чего вводят 80-120 мл 0.25% раствора новокаина. Одномоментное введение дает выраженный, но непродолжительный эффект, поэтому целесообразно через иглу завести тонкую полихлорвиниловую трубку, иглу удалить, а через трубку через капельницу проводить орошение лечебной смесью со скоростью 20-30 капель в минуту: 200 мл 0.25% раствора новокаина, 500000 ЕД пенициллина, 25 мг гидрокортизона и 10000 ЕД контрикала или трасилола. Данное лечение проводят в течение 2-4 суток.
Продленная перидуральная анестезия
Идеальным решением проблемы обезболивания в случае тяжелого панкреонекроза следует признать продленную перидуральную анестезию. Катетеризация перидурального пространства на уровне ThXII-XIII требует определенных технических навыков, но при достаточном опыте не представляет особых трудностей. Уход за перидуральным катетером в условиях ОРИТ также не является проблемой. Продленная перидуральная анестезия требуется, по статистике, у трети пациентов панкреонекрозом. Показанием к ней становился выраженный болевой синдром, не купирующийся введением анальгетиков, а также тяжелый парез кишечника с развитием динамической кишечной непроходимости. Длительность анестезии не превышала, как правило, 14 суток, осложнений не наблюдалось. Продленная перидуральная анестезия, кроме купирования боли, обеспечивала быстрое восстановление моторики кишечника и пассажа по ЖКТ. В качестве анестетиков при продленной перидуральной анестезии применяют лидокаин 2% по 6 мл каждые 3—4 ч. В случае угрозы развития тяжелых гемодинамических расстройств (панкреатогенный шок) с успехом применяют морфин перидурально 5—10 мг 1—2 раза в сутки.
Улучшая микроциркуляцию в зоне поражения, продленная перидуральная анестезия является важным компонентом интенсивной терапии больных панкреонекрозом с точки зрения ограничения процесса воспаления и некроза в поджелудочной железе.
Источник
В зависимости от лечебных целей для достижения эпидуральной анестезии используют растворы местных анестетиков и наркотических анальгетиков в различных концентрациях и объемах.
Под эпидуральной анестезией подразумевают хирургическую стадию (степень) обезболивания, т. е. полную блокаду болевой, температурной чувствительности и прекращение синаптической иннервации на сегментарном уровне.
Такое сочетание делает возможным беспрепятственное проведение хирургических операций.
Эпидуральная аналгезия — это самостоятельный метод лечения острых или хронических болевых синдромов, основанный на частичной блокаде афферентной импульсации, избавляющей от болевых ощущений.
Существуют показания к применению методов эпидуральной блокады при лечении травм и ранений: операции на нижних конечностях, тазобедренном суставе, органах малого таза (как самостоятельный метод оперативного обезболивания при сохраненном спонтанном дыхании); операции на органах груди, живота, забрюшинного пространства, на нижних конечностях (как компонент комбинированной анестезии в сочетании с ИВЛ); закрытые повреждения грудной клетки; множественные переломы ребер (как метод устранения боли, ОДН, улучшения очищения трахеобронхиального дерева); переломы костей таза, нижних конечностей (как метод продленного обезболивания в послеоперационном или посттравматическом периоде); ранний послеоперационный период при вмешательствах на внутренних органах груди, живота, таза, забрюшинного пространства (как метод продленного обезболивания и борьбы с парезом ЖКТ, ОДН); хронические болевые синдромы травматической этиологии (как самостоятельный метод купирования боли).
Нельзя вводить местные анестетики в эпидуральное пространство, пока полностью не купированы явления шока и не нормализован ОЦК, но применение наркотических анальгетиков допустимо в остром периоде травм и ранений.
К общепринятым противопоказаниям для всех видов эпидуральных блокад относятся: воспалительные процессы в зоне предполагаемой пункции; повышенная чувствительность к применяемым препаратам; нарушение коагуляции крови любой этиологии; тяжелые формы ЧМТ, сопровождающиеся нарушениями жизненных функций; травмы позвоночника с нарушением целости твердой мозговой оболочки.
Чтобы безошибочно наметить уровень блокады, следует четко представлять схему сегментарной иннервации органов и тканей у человека. Место пункции должно соответствовать центру спинальных сегментов, которые намереваются заблокировать.
Поиск соответствующих межпозвоночных промежутков проводят с использованием известных анатомических ориентиров: легко пальпировать остистый отросток VII шейного позвонка; нижние углы лопаток соответствуют уровню VII—VIII грудных позвонков; последняя (XII) пара ребер прикреплена к XII грудному позвонку; горизонтальная плоскость, проведенная на уровне гребешков подвздошных костей, проходит через IV поясничный позвонок.
В зависимости от локализации патологического процесса рекомендуются следующие уровни пункции эпидурального пространства:
— сердце — ТIII — TIV;
— легкие, бронхи, средостение — ТIV — TVII;
— грудная клетка (костный остов) — TIV — TVI;
— пищевод — TIV — TVI;
— диафрагма — СIII — CV;
— желудок, двенадцатиперстная кишка — TV — ТIX;
— печень, желчный пузырь — TVI — TX;
— поджелудочная железа — TV — ТIХ;
— селезенка — TVI — TVIII;
— подвздошная кишка — ТIX — ТХI;
— слепая кишка, восходящая толстая — TVIII — ТХI;
— нисходящая толстая, сигмовидная кишка — ТX — LII
— прямая киша, промежность — ТXI — LII;
— почки, мочеточники — TXI — LII;
— предстательная железа — TXI — LII;
— яички — LIV — SI
— мочевой пузырь — ТXI — LII;
— матка, придатки, наружные половые органы — ТX — LII;
— тазобедренный сустав, верхняя треть бедра — ТXII — LIII;
— нижняя треть бедра, коленный сустав — LII — LIV;
— голень, голеностопный сустав — LII — LIV.
При обширных операциях
В случаях обширных операций, например при вмешательствах на промежности и органах брюшной полости, эпидуральное пространство пунктируют на двух уровнях (рис. 10).

Рис. 10. Катетеризация эпидурального пространства (2 уровня).
Пункцию выполняют в положении больного сидя или лежа в зависимости от его состояния. При введении через катетер наркотических анальгетиков их исключают из схемы премедикации. У лиц с неустойчивой психикой и у детей пункцию целесообразно проводить под общим обезболиванием (кетамин и др.). В остальных случаях для безболезненного проведения процедуры достаточно местной инфильтрационной анестезии.
Предварительно руки врача, область пункции обрабатывают по общехирургическим правилам с тщательным удалением йода из зоны введения иглы. В стандартный набор для пункции — катетеризации эпидурального пространства включается игла Туохи, пластмассовые катетеры и 5-граммовый шприц с хорошо подогнанным поршнем. Рекомендуется пользоваться одноразовыми шприцами, иглами, а также катетерами с бактериальными фильтрами (рис. 11).

Рис. 11. Стандартный набор для катетеризации эпидурального пространства.
1 — игла Туохи; 2 — шприц 3 — эпидуральный катетер; 4 — заглушка для инъекционной иглы; 5 — клей цианакрилатный МК-2.
Пункция выполняется из срединного или бокового доступа (рис. 12); соответственно иглу продвигают между остистыми отростками позвонков либо латеральнее них на 1,5—2 см (рис. 13). О попадании иглы в эпидуральное пространство свидетельствует ощущение легкого провала и начало более свободного движения поршня (пузырек воздуха в шприце не деформируется).

Рис. 12. Доступы для пункции эпидурального пространства (средний и боковой).

Рис. 13. Этапы введения катетера в эпидуральное пространство (объяснение в тексте).
В этот момент продвижение иглы прекращают; убеждаются в отсутствии СМЖ в шприце при оттягивании поршня; далее шприц отсоединяют и через иглу на глубину 3—5 см проводят тонкий пластмассовый катетер. Иглу извлекают по катетеру; на место пункции наносят каплю стерильного цианакрилатного клея; катетер дополнительно продвигают вглубь на 0,5—0,7 см. Через несколько секунд клей полимеризируется, герметизируя пункционный канал. В заключение процедуры катетер осторожно, но тщательно фиксируют полоской липкого пластыря, а на конец катетера надевают иглу для инъекций и закрывают ее стерильной «заглушкой» (рис. 14).

Рис. 14. Фиксация эпидурального катетера.
При введении через катетер местноанестезирующего раствора также соблюдаются все правила асептики. Когда по ходу процедуры повреждают твердую мозговую оболочку, пункцию повторяют на уровне, расположенном на один позвонок ниже или выше прежней точки (в зависимости от намечаемого направления катетера). Двух-трехкратные попытки катетеризации, не сопровождающиеся успехом, предопределяют отказ от нее в пользу иного метода обезболивания.
Нахождение эпидурального катетера в одном положении не должно превышать 5—7 дней. Более длительное пребывание катетера ведет к асептическому воспалению даже при соблюдении всех правил ухода за ним. Болевые или просто неприятные ощущения, возникающие при введении препаратов, являются показанием для удаления катетера.
Тримекаин в 2—3% растворе используется для эпидуральной анестезии, а в 1 % растворе — для аналгезии. Разовая доза составляет 8—10 мг/кг веса тела; продолжительность действия 2—2,5 ч. Лидокаин как более токсичный препарат вводят в эпидуральное пространство в 2% концентрации для анестезии и в 1—0,5% — для аналгезии. Максимальная доза составляет 10 мг/кг; продолжительность действия 3—5 ч. Дикаин по своей токсичности намного превосходит другие местноанестезирующие средства и поэтому используется в 0,2—0,3% растворе при максимальной разовой дозе 2,5 мг/кг.
Длительность эпидурального блока достигает 5—6 ч. Увеличение дозы недопустимо, так как ведет к тяжелым токсическим явлениям, вплоть до летального исхода. Следует всячески избегать контакта дикаина со щелочными препаратами, так как в их присутствии образуется осадок. Другой недостаток дикаина — растянутый период обратного действия (до 40 мин), в связи с чем его следует комбинировать с иными препаратами.
Бупивакаин обладает наиболее продолжительным действием (6—12 ч), но он достаточно токсичен и поэтому используется в 0,5% концентрации для эпидуральной анестезии и в 0,25% — для аналгезии. Максимальная разовая доза бупивакаина составляет 1 мг/кг. Все препараты местных анестетиков, рекомендованные для эпидурального обезболивания, раздражающим действием на ткани не обладают.
Анестезирующий эффект местных анестетиков можно увеличить и продлить за счет добавления адреналина из расчета 1 : 200 000 (0,1 мл на 20 мл местноанестезирующего раствора). Дозирование адреналина следует проводить с особой тщательностью, памятуя, что малейшая передозировка вызывает артериальную гипертензию, нарушения сердечного ритма, неврологические расстройства и спазм артериол, питающих нервные корешки.
Из наркотических анальгетиков для эпидурального введения прежде всего избирают морфина гидрохлорид в обычной дозе 0,05—0,1 мг/кг (морфина гидрохлорид разрешен для эпидурального введения Государственным фармакологическим комитетом РФ). Расчетную дозу препарата растворяют в изотоническом растворе хлорида натрия или в растворе местных анестетиков.
Первые признаки сегментарной аналгезии наступают через 15—20 мин; максимальный эффект выражен на 40—60-й минуте; продолжительность действия — 12—24 ч. Добавление адреналина удлиняет обезболивающий эффект морфина (в среднем на 3 ч). При этом уменьшается общерезорбтивное действие (на 60—70%), но возрастает опасность дыхательной депрессии из-за повышения содержания анальгетика в СМЖ.
Промедол уступает морфину по анальгетической активности, но менее токсичен. Для эпидурального введения применяют 0,15—0,5 мг/кг веса тела в изотоническом растворе натрия хлорида или растворе местных анестетиков. В основном применяется у детей. Первые признаки сегментарной аналгезии регистрируют через 15—20 мин, максимальный эффект — через 30—40 мин; продолжительность действия составляет 12—20 ч.
Фентанил вводят в дозе 0,07—1,4 мкг/кг в тех же растворах. Анальгетическое действие препарата наступает уже через 6—10 мин, максимальный эффект — через 15—20 мин; продолжительность действия не превышает 5—7 ч. Дипидолор — синтетический анальгетик — также можно вводить в эпидуральное пространство (доза 0,2 мг/кг).
Однако если все перечисленные препараты не обладают местнораздражающим действием на ткани, то дипидолор, по данным исследований, проведенных с нашим участием, вызывает выраженную реакцию гистологических структур, включая прилежащий отдел спинного мозга. В связи с этим целесообразность эпидурального применения этого препарата сомнительна. Эпидуральное введение сопровождается общим седативным действием наркотических анальгетиков, продолжающимся 0,5—1,5 ч.
Выбор объема и дозы препаратов для эпидурального введения зависит от планируемых целей. Так, для получения анестезии необходимы концентрированные растворы местных анестетиков из расчета 1,5—2 мл на каждый блокируемый сегмент спинного мозга (2—5% раствор тримекаина, 2% раствор лидокаина, 0,3% раствор дикаина, 0,5% раствор бупивакаина в общем объеме не более 20—25 мл).
У лиц пожилого возраста, с избыточной массой тела и у беременных расчетные объемы сокращают на 15—20% из-за сужения эпидурального пространства и тенденции к распространению препаратов в краниальном и каудальном направлениях.
Для получения аналгезии используют менее концентрированные растворы и в меньших объемах (1 % раствор тримекаина, лидокаина или 0,25% раствор бупивакаина в объеме 10—15 мл). Для умеренной сегментарной аналгезии достаточна 0,5% концентрация растворов тримекаина, лидокаина.
Через катетер предварительно вводят «тест-дозу» — 2—3 мл раствора, а спустя 3—5 мин, если отсутствуют признаки спинальной блокады,— оставшуюся часть (фракционно). Чтобы предупредить распространение опиатов, попадающих в СМЖ в краниальном направлении, больному рекомендуется принять на 2—3 ч фовлеровское положение.
Для получения эпидуральной аналгезии наиболее часто избирают морфин (0,05—0,1 мг/кг). При парезах кишечника особенно благотворно действуют 5—10 мл 0,5—1% растворы тримекаина, лидокаина («сегментарная десимпатизация»).
В.Н. Цибуляк, Г.Н. Цибуляк
Источник