Пептическая язва желудка послеоперационная
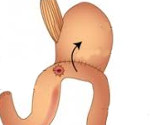
Пептическая язва анастомоза — постгастрорезекционный язвенный дефект в области желудочно-кишечного соустья. Проявляется болью в эпигастрии, околопупочной или правой подреберной области, диспепсией, похудением, астеническим синдромом. Диагностируется с помощью эзофагогастродуоденоскопии, рентгенографии желудка, УЗИ органов брюшной полости, радионуклидного исследования, гистаминового теста, биохимического анализа крови. Для лечения используют антисекреторные, цитопротективные, антацидные, антибактериальные препараты, стимуляторы регенерации. При отсутствии эффекта проводят ререзекцию, ваготомию, удаление желудка или его части, операции на паращитовидных железах.
Общие сведения
Впервые о пептической язве, возникшей у пациента с гастроэнтеростомой, сообщил в 1899 году немецкий хирург Г. Браун. Аналогичный язвенный дефект после гастрорезекции был описан австрийским хирургом Г. Хаберером в 1929 году. По результатам наблюдений, образованием язвы анастомоза осложняется до 5-10% гастроэнтеростомий, 0,5-2% резекций желудка, 0,5-1% антрумэктомий с пересечением блуждающего нерва, 5-15% дренирующих вмешательств с ваготомией. В 90-98% случаях патология диагностируется у больных, прооперированных по поводу язвенной болезни двенадцатиперстной кишки. Особенностью рецидивировавшей пептической язвы является более тяжелое течение с быстрым возникновением опасных для жизни осложнений.
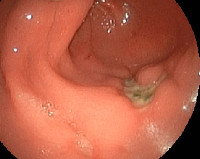
Пептическая язва анастомоза
Причины пептической язвы анастомоза
Дефект слизистой оболочки в области гастроеюнального соустья обычно формируется из-за технических ошибок и сохранения высокого уровня секреции переваривающих компонентов желудочного сока после выполнения хирургического вмешательства. По наблюдениям специалистов в области гастроэнтерологии, причинами образования язвы анастомоза становятся:
- Необоснованно экономная резекция. При удалении менее 2/3 желудка зачастую сохраняется кислотопродуцирующая зона. Ситуация усугубляется отказом от пересечения блуждающего нерва или его ветвей, стимулирующих секрецию пептических факторов.
- Технические ошибки резекции на выключение. При выполнении операции по методу Бильрот II на дуоденальной культе может частично остаться антральная слизистая. Из-за выключения кислого тока указанный участок продуцирует избыток гастрина.
- Высокий тонус блуждающего нерва. Парасимпатическая нервная система стимулирует выделение пептического сока. При вагусной гипертонии или сочетании экономной гастрорезекции с неполной ваготомией сохраняется первопричина пептической язвы.
- Эндокринная патология. Рецидив заболевания отмечается у 75% пациентов с синдромом Золлингера-Эллисона. Повторному образованию язвы также способствует гиперсекреция желудочного сока при гиперпаратиреозе (синдромах Вермера, Сиппла, Шимке).
Патогенез
Основой развития пептической язвы анастомоза является дисбаланс между сохранившимся высоким уровнем производства агрессивных компонентов желудочного секрета, оказывающих повреждающий эффект на слизистую соустья, и снижением активности защитных факторов. Особенности патогенеза заболевания зависят от причин, спровоцировавших рецидив язвенной болезни. При недостаточном иссечении кислотопродуцирующей части желудка соляная кислота и пепсин продуцируются в количестве, практически сопоставимом с дооперационным периодом.
В остальных случаях выявляются условия, способствующие гиперстимуляции париетальных и главных клеток фундальных желудочных желез, — вагусный эффект (при гипертонусе или неполном пересечении блуждающего нерва), гастринемия (при сохранении G-клеток пилорической части, синдроме Золлингера-Эллисона), гиперкальциемия (при гиперпаратиреоидных состояниях). Одновременно в зоне анастомоза в результате послеоперационного нарушения иннервации и кровоснабжения снижается выработка слизи, простагландинов, медленнее восстанавливается эпителий. В результате действие агрессивных факторов недостаточно компенсируется защитными механизмами, в слизистой соустья постепенно формируется язвенный дефект.
Симптомы пептической язвы анастомоза
Заболевание развивается в срок от 6 месяцев до 3 лет после операции. У пациентов появляются интенсивные «голодные» и ночные боли, которые в зависимости от разновидности выполненного анастомоза имеют различную локализацию (околопупочная область, эпигастрий, правое подреберье). Зачастую наблюдается иррадиация болей в левую лопатку, кардиальную область, поясницу. Интенсивность болевых ощущений притупляется после еды, приема атропинсодержащих препаратов, бикарбоната натрия. Возникают диспепсические расстройства: тошнота, рвота, изжога, отрыжка кислым, метеоризм, диарея. При длительном течении пептической язвы боли приобретают постоянный характер, их появление теряет связь с приемом пищи или лекарственных препаратов. Наблюдается нарушение общего состояния пациента, включающее ухудшение аппетита, снижение трудоспособности, потерю веса. Возможна субфебрильная температура тела.
Осложнения
У некоторых больных выявляется пенетрация язвы в соседние органы (поджелудочную железу, брыжейку) с изменением типичного ритма и характера болей. При формировании желудочно-ободочного свища зачастую наблюдается каловая рвота. Частое осложнение пептической язвы — перфорация, сопровождающаяся профузным кровотечением, которое требует немедленной медицинской помощи. Иногда происходит инвагинация тощей кишки в желудок, проявляющаяся кровавой рвотой, сильными болями и возникновением опухолевидного образования в эпигастральной области. При хроническом течении болезни может формироваться сужение анастомоза, приводящее к затруднениям прохождения пищи. В редких случаях диагностируется малигнизация язвы.
Диагностика
Постановка диагноза пептической язвы анастомоза не представляет затруднений при наличии характерной клинической картины и сведений о проведенном оперативном вмешательстве. Диагностика заболевания направлена на определение локализации и размеров дефекта, выявление осложнений и сопутствующих патологий желудочно-кишечного тракта. Наиболее информативными являются:
- Эзофагогастродуоденоскопия. Введение гибкого эндоскопа в пищевод и культю желудка позволяет оценить состояние анастомоза, обнаружить язвенный дефект, выявить гиперемию и отечность слизистой. Во время эндоскопии выполняется биопсия пораженного участка для последующего гистологического исследования.
- Рентгенография желудка. Контрастирование пищеварительного тракта при помощи перорального приема сульфата бария помогает обнаружить характерные признаки пептической язвы на рентгенограмме — наличие «ниши», конвергенцию складок слизистой. Метод также применяется для оценки моторной функции желудка.
- УЗИ брюшной полости. В ходе ультразвукового исследования можно изучить структуру органов пищеварительного тракта и гепатобилиарной системы, состоятельность анастомоза. Методику дополняют проведением дуплексного сканирования сосудов для выявления патологии чревного ствола, брюшного отдела аорты.
- Радионуклидное исследование. Внутривенное введение препарата, меченного радиоизотопом, проводится для определения секреторной функции культи желудка. При пептической язве отмечается избыточное накопление изотопа в области анастомоза, что свидетельствует об оставленном участке антрального отдела.
- Гистаминовый тест. Метод дает возможность исследовать базальную и стимулированную секрецию желудочных желез. Исследование имеет высокую информативность для диагностики синдрома Золлингера-Эллисона, при котором отмечается высокая активность базальной секреции, слабый ответ на подкожное введение гистамина.
В клиническом анализе крови наблюдается умеренный лейкоцитоз, незначительное повышение СОЭ, может снижаться количество гемоглобина и эритроцитов, что является признаком кровотечений из пептической язвы. В биохимическом анализе крови определяется гипопротеинемия, повышение содержания гастрина (при болезни Золлингера-Эллисона), увеличение показателей кальция и паратгормона (при гиперпаратиреозе). Для оценки качества проведенной ваготомии производится инсулиновый тест, положительный результат которого указывает на сохранность волокон блуждающего нерва.
Дифференциальная диагностика проводится с другими видами болезней оперированного желудка, злокачественными желудочными неоплазиями, первичной язвой тонкой кишки, несостоятельностью анастомоза, острым аппендицитом, панкреатитом, холециститом. Кроме гастроэнтеролога пациенту необходимы консультации хирурга, онколога, гематолога, эндокринолога.
Лечение пептической язвы анастомоза
В большинстве случаев эффективным оказывается прием препаратов, снижающих секреторную функцию желудка, — ингибиторов М-холинорецепторов, H2-гистаминоблокаторов, ингибиторов протонной помпы в комбинации с цитопротективными, антацидными, регенерирующими средствами. При возможном хеликобактериозе проводится антибактериальная элиминация возбудителя с помощью β-лактамных пенициллинов, макролидов, других антибиотиков. Медикаментозную терапию дополняют коррекцией диеты. Оперативное лечение рекомендовано пациентам с терапевтически резистентной пептической язвой, гастриномой, осложненным течением заболевания. С учетом клинической ситуации выполняют:
- Корригирующие операции. Позволяют устранить механические или функциональные нарушения пищеварения. Создание условий для максимально физиологического переваривания пищи обеспечивается путем ререзекции с созданием нового анастомоза, трансторакальной или поддиафрагмальной стволовой, селективной проксимальной ваготомии, комбинации этих операций.
- Удаление пораженной части или органа. При повторной пептической язве пациентам с болезнью Золлингера-Эллисона показано удаление доброкачественной опухоли желудка (солитарной гастриномы), резекция желудка с ваготомией, тотальная гастрэктомия. Для коррекции гипертиреоза производится субтотальное или тотальное удаление паращитовидных желез.
Прогноз и профилактика
Послеоперационные гастроеюнальные язвы характеризуются рецидивирующим течением с частыми осложнениями. Прогноз относительно неблагоприятный, у ослабленных пациентов с тяжелыми сопутствующими патологиями возрастает риск летального исхода. Профилактика пептических язв заключается в тщательном выборе метода создания анастомоза, проведении резекции не менее двух третей желудка для снижения кислотопродуцирующей функции, соблюдении техники хирургического вмешательства, назначении эффективной консервативной терапии для эрадикации хеликобактерной инфекции перед операцией, лечении сопутствующих заболеваний.
Источник
Лечение пептической язвы
Лечение желудочных и дуоденальных язв предусматривает, в случае выявления, эрадикацию Helicobacter pylori и снижение желудочной кислотности. При дуоденальных язвах особенно важно подавить ночную желудочную секрецию.
Методы, снижающие кислотность, включают много медикаментов, большинство из которых достаточно эффективны, но отличаются по стоимости, продолжительности терапии и удобстве дозирования. Кроме того, могут использоваться препараты, обладающие протективными свойствами в отношении слизистой оболочки (напр., сукралфат), а также хирургические манипуляции, снижающие кислотопродукцию.
Дополненительное лечение пептической язвы
Должно быть исключено курение, а употребление алкоголя или прекращено, или только в ограниченном количестве в разбавленном виде. Нет никаких обоснованных данных, что соблюдение диеты способствует более быстрому заживлению язвы или предотвращает ее рецидив. В связи с этим многие врачи рекомендуют исключить только пищевые продукты, вызывающие дистресс.
 [33], [34], [35], [36], [37], [38]
[33], [34], [35], [36], [37], [38]
Хирургическое лечение пептической язвы
С внедрением медикаментозной терапии число пациентов, требующих хирургического лечения пептической язвы, резко уменьшилось. Показания к хирургическому лечению включают перфорацию, стеноз, профузное или рецидивирующее кровотечение и сохранение симптомов, не поддающихся медикаментозной терапии.
Хирургическое лечение пептической язвы направлено на снижение желудочной секреции, часто сочетаемое с дренирующими желудок операциями. Рекомендованная операция при дуоденальной язве — высокоселективная (проксимальная) или париетальноклеточная ваготомия (операция предусматривает денервацию тела желудка с сохранением иннервации антрального отдела, что устраняет необходимость дренирующей операции). Эта процедура имеет очень низкую смертность и исключает осложнения, связанные с резекцией и традиционной ваготомией. Другие хирургические методы, снижающие кислотопродукцию, включают антрумэктомию, гемигастрэктомию, парциальную гастрэктомию и субтотальную гастрэктомию (т.е. резекция 30-90% дистального отдела желудка). Они обычно сочетаются со стволовой ваготомией. Резекционные методы или вмешательства при стенозе предусматривают дренирующие желудок операции путем гастродуоденостомии (Бильрот I) или гастроеюностомии (Бильрот II).
Развитие и характер нарушений после хирургического лечения пептической язвы зависят от вида операции. После резекционных операций у 30 % пациентов развиваются выраженные симптомы, включающие потерю веса, нарушение пищеварения, анемию, демпинг-синдром, реактивную гипогликемию, тошноту и рвоту, нарушения пассажа и рецидив язвы.
Потеря веса характерна для субтотальной гастрэктомии; пациент ограничивает рацион питания из-за чувства быстрого насыщения (из-за малой культи желудка), возможности развития демпинг-синдрома и других постпрандиальных синдромов. Из-за малого желудка чувство распирания или дискомфорт могут возникать даже при приеме небольших количеств пищи; пациенты вынуждены питаться меньше, но чаще.
Нарушение пищеварения и стеаторея, вызванные панкреатикобилиарным шунтированием, особенно при формировании анастомоза по Бильрот II, могут внести свой вклад в потерю веса.
Анемия характерна (обычно из-за дефицита железа, но иногда из-за дефицита витамина В12, вызванного потерей внутреннего фактора или развития бактериальной инфекции) для операций по Бильрот II; может также развиваться остеомаляция. Дополнительно рекомендуются внутримышечные инъекции витамина В для всех пациентов после тотальной гастрэктомии, но можно также назначать пациентам после субтотальной гастрэктомии в случае подозрения на дефицит витамина В12.
Демпинг-синдром развивается после операций на желудке, особенно после резекции. Слабость, головокружение, потливость, тошнота, рвота и сердцебиение возникают вскоре после еды, особенно после приема гиперосмолярной пищи. Этот феномен упоминается как ранний демпинг, причина которого остается неясной, но, вероятнее всего, его развитие связано с вегетативной реакцией, внутрисосудистым снижением объема и выходом вазоактивных пептидов из тонкой кишки. Обычно эффективна диета с уменьшением объема, но более частым приемом пищи и ограничением употребления углеводов.
Реактивная гипогликемия или поздний демпинг-синдром (другая форма синдрома) развивается из-за быстрой эвакуации углеводов из культи желудка. Быстрый подъем уровня глюкозы крови стимулирует выброс больших количеств инсулина, что ведет к симптоматической гипогликемии спустя несколько часов после приема пищи. Рекомендуется богатая белками, бедная углеводами диета и адекватная по калорийности пища (частое питание, но малыми дозами).
Нарушения пассажа (включая гастростаз и образование безоара) могут возникать вторично с уменьшением желудочной моторики в III фазе, которая изменяется после антрумэктомии и ваготомии. Диарея особенно характерна для ваготомии, даже без резекции (пилоропластика).
Рецидив язвы возникает в 5-12 % после высокоселективной ваготомии и 2-5 % после резекционных операций. Рецидив язвы диагностируется эндоскопией и требует терапии ингибиторами протонного насоса или Н2-блокаторами. При рецидиве язв необходима оценка полноты ваготомии исследованием желудочной секреции, антибактериальная терапия при обнаружении Helicobacter pylori и исследование уровня гастрина сыворотки крови при подозрении на синдром Золлингера-Эллисона.
Медикаментозное лечение при повышенной кислотности
Лекарства, снижающие кислотность, используются при пептической язве, гастроэзофагеальной рефлюксной болезни и различных формах гастрита. Некоторые препараты применяются в режимах для лечения инфекции Н. pylori. Препараты включают ингибиторы протонной помпы, Н2-блокаторы, антациды и простагландины.
Ингибиторы протонной помпы
Препараты являются мощными ингибиторами Н2, К-АТФ-азы. Этот фермент, расположенный в апикальной секреторной мембране париетальных клеток, играет ключевую роль в секреции Н (протонов). Данные медикаменты могут полностью блокировать кислотопродукцию и обладают большой продолжительностью действия. Они способствуют заживлению язвы и также являются ключевыми составляющими медикаментозного комплекса эрадикации Н. pylori. Ингибиторы протонной помпы являются выгодной альтернативой Н2-блокаторам в большинстве клинических ситуаций из-за быстроты действия и эффективности.
Ингибиторы протонной помпы, исключительно для перорального применения, включают омепразол, ланзопразол, рабепразол, эзомепразол и пантопразол. Омепразол в РФ имеет лекарственную форму порошка для инъекции. При неосложненных дуоденальных язвах применяется омепразол 20 мг перорально 1 раз в день или ланзопразол 30 мг перорально 1 раз в день в течение 4 недель. Осложненные дуоденальные язвы (т. е. множественные язвы, кровоточащие язвы, язвы более 1,5 см или язвы с тяжелым клиническим течением) лучше поддаются лечению более высокими дозами препаратов (омепразол 40 мг 1 раз в день, ланзопразол 60 мг 1 раз в день или 30 мг 2 раза в день). Желудочные язвы требуют лечения в течение 6-8 недель. Гастрит и ГЭРБ требуют лечения в течение 8-12 недель; ГЭРБ дополнительно требует долговременной поддерживающей терапии.
Длительная терапия ингибиторами протонной помпы вызывает повышение уровня гастрина, что ведет к гиперплазии энтерохромаффинподобных клеток. Однако нет никаких данных о развитии дисплазии или малигнизации у пациентов, получающих это лечение. У некоторых пациентов может развиться мальабсорбция витамина В12.
Н2-блокаторы
Эти препараты (циметидин, ранитидин, фамотидин для перорального и внутривенного применения и низатидин для перорального применения) обладают конкурентным ингибированием Н2-гистаминовых рецепторов и, таким образом, подавляют гастрин-стимулируемую секрецию кислоты, пропорционально уменьшая объем желудочного сока. Секреция гистамин-стимулированного пепсина снижается.
Н2-блокаторы хорошо всасываются в ЖКТ и начало их действия наступает через 30-60 минут после приема пищи, а пик активности — через 1-2 часа. Внутривенное введение препаратов способствует более быстрому началу действия. Продолжительность действия препаратов пропорционально дозе и промежуткам времени между приемом от 6 до 20 часов. Дозы должны быть меньше у пожилых пациентов.
При дуоденальных язвах эффективен пероральный прием перед сном или после обеда циметидина 800 мг, ранитидина 300 мг, фамотидина 40 мг или низатидина 300 мг 1 раз в день в течение 6-8 недель. При желудочных язвах может назначаться такой же режим, но пролонгированный до 8-12 недель, поэтому ночная секреция кислоты становится менее важна, а утреннее применение препаратов может быть столь же или более эффективно. Детям при весе больше 40 кг можно назначать взрослые дозы. Ниже этого веса дозировка при пероральном приеме составляет: ранитидина 2 мг/кг каждые 12 часов и циметидина 10 мг/кг каждые 12 часов. При ГЭРБ Н2-блокаторы используются главным образом для купирования боли. Эффективное лечение гастрита достигается пероральным приемом 2 раза в день фамотидина или ранитидина в течение 8-12 недель.
Циметидин обладает небольшим антиандрогенным эффектом, вызывая обратимую гинекомастию и, реже, эректильную дисфункцию при длительном применении. У менее 1 % пациентов, получавших внутривенно все Н2-блокаторы, чаще у пожилых пациентов, могут наблюдаться изменения психического статуса, диарея, сыпь, медикаментозная лихорадка, миалгия, тромбоцитопения, синусовая брадикардия и гипотония.
Циметидин и, в меньшей степени, другие Н2-блокаторы взаимодействуют с микросомальной системой энзима Р450 и могут задерживать метаболизм других медикаментов, элиминируемых через эту систему (напр., фенитоин, варфарин, теофиллин, диазепам, лидокаин).
Антациды
Эти вещества нейтрализуют кислоту желудка и уменьшают активность пепсина (которая снижается при повышении рН желудочного содержимого более 4,0). Кроме того, некоторые антациды абсорбируют пепсин. Антациды могут нарушать абсорбцию других медикаментов (напр., тетрациклина, дигоксина, железа).
Антациды уменьшают симптомы, способствуют заживлению язвы и снижают риск рецидива. Они относительно недороги, но должны использоваться до 5-7 раз в день. Оптимальный режим приема антацидов для заживления язвы составляет 15-30 мл жидкости или 2-4 таблетки через 1 и 3 часа после каждого приема пищи и перед сном. Общая ежедневная доза антацидов должна обеспечить 200-400 мЭкв нейтрализующей емкости. Однако антациды при лечении пептической язвы были заменены препаратами, подавляющими кислотность, и поэтому используются только для краткосрочной симптоматической терапии.
В целом имеется два типа антацидов: абсорбируемые и не абсорбируемые. Абсорбируемые антациды (напр., бикарбонат Na, карбонат Са) обеспечивают быструю и полную нейтрализацию, но могут вызвать алкалоз и должны использоваться только кратковременно (1 или 2 дня). Неабсорбируемые антациды (напр., гидроокись алюминия или магния) вызывают меньше системных побочных эффектов и более предпочтительны.
Гидроокись алюминия является относительно безопасным средством и обычно используется в качестве антацида. При хроническом использовании иногда развивается дефицит фосфата в результате связывания фосфата алюминия в ЖКТ. Риск дефицита фосфата возрастает у алкоголиков, при недостатке питания и у пациентов с заболеваниями почек (включая пациентов на гемодиализе). Гидроокись алюминия вызывает запор.
Гидроокись магния является более эффективным антацидом, чем алюминий, но может вызвать диарею. Чтобы уменьшить диарею, многие антацидные средства состоят из комбинации антацидов на основе магния и алюминия. Поскольку небольшие количества магния абсорбируются, препараты магния должны использоваться с осторожностью у пациентов с заболеваниями почек.
 [39], [40], [41], [42], [43], [44]
[39], [40], [41], [42], [43], [44]
Простагландины
Определенные простагландины (особенно мисопростол) ингибируют секрецию кислоты и увеличивают защиту слизистой оболочки. Синтетические производные простагландинов используются преимущественно для снижения риска повреждений слизистой нестероидными противовоспалительными препаратами. Пациентам с высоким риском нестероидных медикаментозных язв (т. е. пожилые пациенты, пациенты с язвенным анамнезом или осложнениями язв, пациенты с глюкокортикоидными язвами) показано применение мисопростола 200 мг перорально 4 раза в день во время еды наряду с нестероидными противовоспалительными препаратами. Общие побочные эффекты мисопростола — спазмы кишечника и диарея, которые наблюдаются у 30% пациентов. Мисопростол — мощное абортивное средство и его применение абсолютно противопоказано женщинам детородного возраста, не использующим контрацепцию.
Сукралфат
Этот препарат представляет собой сахарозно-алюминиевый комплекс, который диссоциируется в кислой среде желудка и формирует физический барьер по всей воспаленной области, защищая ее от воздействия кислоты, пепсина и солей желчных кислот. Этот препарат также ингибирует взаимодействие пепсин-субстрата, стимулирует продукцию простагландина слизистой оболочки и связывает соли желчных кислот. Он не оказывает никакого эффекта на продукцию кислоты или секрецию гастрина. Сукралфат, может быть, влияет на трофику изъязвленной слизистой оболочки, возможно, за счет связывания факторов роста и концентрации их в области язвы. Системная абсорбция сукралфата незначительна. Запор наблюдается у 3-5% пациентов. Сукралфат может связываться с другими медикаментами и нарушать их всасывание.
Источник


