Пенетрация язвы желудка в сальник
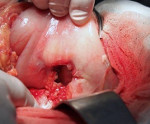
Пенетрация язвы — это осложнение язвенной болезни с вовлечением в деструктивный процесс смежного органа, ткани которого формируют дно дефекта. Проявляется трансформацией характера боли — ее усилением, изменением локализации, потерей связи с приемом пищи, неэффективностью ранее назначенной терапии, стойкой диспепсией, ухудшением общего состояния с развитием субфебрилитета и астении. Диагностируется с помощью копрограммы, ЭГДС, контрастной рентгенографии желудка, дуоденальной кишки и гистологического анализа биоптата. Показано оперативное лечение с проведением клиновидной или дистальной резекции желудка, антрумэктомии, ваготомии.
Общие сведения
Пенетрация язвы — одно из частых последствий язвенной болезни, выявляемое у 30-40% пациентов с осложненным течением заболевания. У мужчин встречается в 13 раз чаще. Более 2/3 заболевших – лица трудоспособного возраста. До 90% пенетрирующих язв локализованы в пилоантральной части желудка и начальных отделах двенадцатиперстной кишки. Пенетрация в поджелудочную железу наблюдается у 67,8% больных, в печень, малый сальник и гепато-дуоденальную связку — у 30,3% (с приблизительно одинаковым распределением между органами). У 1,9% пациентов язва прорастает в кишечник, брыжейку и желчный пузырь. В 25-30% случаев прорастание сочетается с кровотечением, в 30% — со стенозом и перфорацией.
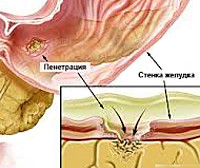
Пенетрация язвы
Причины
Пенетрации гастродуоденальной язвы в другие органы брюшной полости способствует длительное течение язвенной болезни, резистентной к проводимому лечению. Существует ряд анатомо-топографических и клинических предпосылок, при которых повышается вероятность данной патологии. По мнению специалистов в сфере клинической гастроэнтерологии, причинами формированию пенетрирующей язвы могут стать:
- Неподвижное положение смежного органа. При плотном прилегании желудочной или дуоденальной стенки к паренхиматозному или полому органу, межорганной связке создаются условия для образования перитонеальных сращений. Именно поэтому чаще пенетрируют язвы задней стенки желудки и двенадцатиперстной кишки, которая меньше смещается при дыхании и наполнении химусом.
- Неэффективность проводимого лечения. Прогрессирование заболевания с прорастанием в окружающие органы может быть обусловлено неправильным выбором врачебной тактики, нерегулярностью приема назначенных препаратов, отказом от оперативного лечения при медикаментозной резистентности состояния. У больных с хеликобактериозом пенетрации язвы способствует иммунодефицит.
Патогенез
Механизм развития заболевания представлен тремя последовательными стадиями морфологических изменений. На первом этапе пенетрации язвы под действием агрессивных гастроинтестинальных факторов язвенно-деструктивный процесс распространяется не только на слизистую оболочку, но и на мышечный и серозный слои желудочной либо дуоденальной стенки. Далее в проекции язвенного дефекта формируются фиброзные сращения между желудком или двенадцатиперстной кишкой и смежным органом. На стадии завершенной перфорации происходит язвенная деструкция тканей подлежащего органа.
Желудочные язвы чаще прорастают в тело панкреатической железы и малый сальник. Крайне редко язвенный дефект большой кривизны желудка пенетрирует в переднюю стенку живота с формированием инфильтрата, который симулирует рак желудка. Пенетрация дуоденальных язв обычно происходит в печень, желчные протоки, головку поджелудочной железы, поперечную ободочную кишку, ее брыжейку, связки, соединяющие печень с двенадцатиперстной кишкой, желудком. Патогенез расстройств основан на развитии периульцерозного воспаления и переваривании тканей вовлеченного органа.
Симптомы пенетрации язвы
Клиническая картина зависит от давности заболевания и органа, в который произошло прорастание. Основным симптомом пенетрации язвы является изменение характера и суточного ритма боли. Болевой синдром усиливается, перестает быть связанным с режимом питания. Локализация болевых ощущений изменяется в зависимости от вовлеченного в процесс органа. При пенетрации в ткани поджелудочной железы боли опоясывающие, отдают в спину и позвоночник; при поражении сальника наибольшая интенсивность боли отмечается в области правого подреберья.
Характерный признак пенетрации — отсутствие эффекта от спазмолитиков и антацидных препаратов, с помощью которых пациенты пытаются уменьшить боль. Могут возникать неспецифические диспепсические симптомы: тошнота, рвота, нарушения частоты и характера стула. В большинстве случаев наблюдается ухудшение общего состояния: повышение температуры тела до субфебрильных цифр, снижение работоспособности, ухудшение аппетита вплоть до полного отказа от пищи.
Осложнения
Прорастание язвы сопровождается попаданием агрессивного или инфицированного содержимого в вовлеченные органы, что в 50% случаев приводит к их воспалению. При поражении желчного пузыря может возникать острый холецистит, который проявляется многократной рвотой с желчью, интенсивными болями в правом подреберье, желтушным окрашиванием кожи и склер. При пенетрации язвы в паренхиму поджелудочной железы снижается экзокринная функция органа, нарушается переваривание пищи. У пациентов возникает стеаторея, лиенторея, потеря массы тела.
В редких случаях пенетрация осложняется перивисцеритом. У иммунокомпрометированных больных заболевание может приводить к генерализации воспалительного процесса, попаданию в кровоток токсинов и патогенных микроорганизмов из пищеварительной системы, что сопровождается развитием сепсиса. При пенетрации, сочетающейся с прободением, из-за попадания кишечного или желудочного содержимого в свободную брюшную полость возникает разлитой или ограниченный перитонит. Преобладающими формами поражения печени являются инфильтративный гепатит и жировая дистрофия.
Диагностика
Постановка диагноза может быть затруднена, поскольку в период разгара перфорацию и другие осложнения сложно отличить от пенетрации язвы. Заподозрить заболевание можно при обнаружении локальной болезненности и инфильтрата в брюшной полости. Диагностический поиск направлен на комплексное лабораторно-инструментальное обследование пациента. Наибольшей информативностью обладают:
- Микроскопический анализ кала. Копрограмму используют для дифференциальной диагностики с другими патологиями пищеварительной системы. Для исключения кровотечения из язвы назначают реакцию Грегерсена на скрытую кровь. При подозрении на панкреатит дополнительно исследуют испражнения на уровень фекальной эластазы.
- Эндоскопические методы. ЭГДС — информативный метод, который используется для визуализации слизистой оболочки начальных отделов ЖКТ. В случае пенетрации выявляют глубокую нишу округлой формы с четкими контурами, ткань вокруг язвы без признаков инфильтрации. Дополнительно осуществляют эндоскопическую биопсию.
- Рентгенологическое исследование. Выполнение рентгеновских снимков после перорального введения контраста позволяет визуализировать основные признаки пенетрации. Характерно затекание контрастного вещества за пределы органа, появление на рентгенограммах трехслойной тени, деформация контуров желудка и 12-перстной кишки.
- Гистологический анализ. Цитоморфологическое исследование ткани, взятой из патологически измененной стенки желудка, проводится для исключения злокачественных новообразований. При язвенной болезни в биоптатах обнаруживают воспалительную инфильтрацию, при этом клетки нормального строения, без патологических митозов.
В общем анализе крови при пенетрации определяют лейкоцитоз, повышение значения СОЭ. В биохимическом анализе может выявляться гипопротеинемия, гипергаммаглобулинемия, увеличение концентрации острофазовых показателей. Для экспресс-оценки состояния пищеварительного тракта производят УЗИ — неинвазивный метод, который позволяет исключить или подтвердить вовлечение в процесс других органов.
Прорастание язвы, прежде всего, необходимо дифференцировать с острым панкреатитом. Основными диагностическими критериями пенетрации являются длительный язвенный анамнез у пациента, отсутствие ультразвуковых признаков деструкции поджелудочной железы. Также проводят дифференциальную диагностику с раком-язвой желудка – в этом случае правильный диагноз помогают поставить данные гистологического анализа биоптатов. Помимо врача-гастроэнтеролога для обследования больного с пенетрацией привлекают хирурга, онколога.
Лечение пенетрации язвы
Эффективных консервативных методов лечения пенетрирующих желудочных и дуоденальных язв не предложено. Назначение антисекреторных, обволакивающих и антибактериальных препаратов обеспечивает временный эффект, но не останавливает прогрессирование пенетрации. Оперативное лечение, как правило, проводится в плановом порядке. При сочетании пенетрации с другими осложнениями язвенной болезни (кровотечением, прободением) операция выполняется ургентно. Объем хирургического вмешательства зависит от расположения язвы, размеров и других особенностей язвенного дефекта:
- При пенетрации желудочной язвы: обычно производится дистальная резекция желудка с удалением 1/2 или 2/3 и антисептической обработкой или тампонированием поврежденного участка смежного органа сальником. На 1-2 стадиях прорастания при небольшом язвенном дефекте возможна клиновидная резекция.
- При пенетрирующей дуоденальной язве: при ограниченном повреждении рекомендована дуоденопластика и селективная проксимальная ваготомия. Пациентам с прорастанием больших пилородуоденальных язв обычно осуществляется антрумэктомия в сочетании с стволовой ваготомией. Возможно оставление дна язвы в вовлеченном органе.
В послеоперационном периоде больным назначается противовоспалительная терапия, ускоряющая рубцевание дефекта, возникшего в пострадавшем органе. При осложненной пенетрации язвы с наличием внутренних фистул для устранения свищевого хода выполняются сложные одномоментные операции на желудке, дуоденальной кишке, желчевыводящих путях, толстой кишке и других органах.
Прогноз и профилактика
Исход заболевания определяется стадией прорастания и своевременностью начатого лечения. Прогноз относительно благоприятный у пациентов с первой стадией пенетрации, при второй и третьей стадиях могут возникать серьезные осложнения. Для профилактики патологии необходимо осуществлять своевременную и комплексную терапию язвенной болезни двенадцатиперстной кишки и желудка, проводить диспансерное наблюдение за пациентами, которые перенесли хирургическое лечение язв.
Источник
Пенетрация
— это распространение язвы за пределы
стенки желудка или двенадцатиперстной
кишки в окружающие ткани и органы.
Данные, касающиеся частоты возникновения
пенетрации, противоречивы. Это связано,
во-первых, с тем, что это осложнение
часто не распознается, а во-вторых, часто
сочетается с другими осложнениями
язвенной болезни (Широкова К.И., 1981; Богер
М.М., 1986).
Различают
три стадии пенетрации:
1)
стадию проникновения язвы (некроза)
через все слои стенки желудка или
двенадцатиперстной кишки;
2)
стадию фиброзного сращения с прилежащим
органом;
3)
стадию завершенной перфорации и
проникновения в ткань подлежащего
органа.
Язвы
задней и боковой стенок луковицы
двенадцатиперстной кишки и постбульбарные
язвы чаще пенетрируют в головку
поджелудочной железы, в желчные пути,
печень, печеночно-желудочную или
дуоденальную связку, в толстую кишку и
ее брыжейку, язвы желудка — в малый
сальник и в тело поджелудочной железы.
Клиническая
картина пенетрации зависит от глубины
проникновения и органа, вовлеченного
в процесс. Пенетрация, как правило,
сопровождается развитием воспалительного
процесса и образованием фиброзных
спаек, иногда довольно обширных. Течение
болезни становится тяжелым, клиническая
картина — полиморфной, появляются
симптомы, свойственные заболеваниям
смежных органов, вовлеченных в пенетрацию
(клиника панкреатита, холецистита,
холедохита, перигастрита, перидуоденита).
Тяжесть
клинической картины обусловлена
выраженным болевым синдромом; боль
становится почти постоянной, интенсивной,
теряется связь с приемом пищи, боль не
уменьшается от приема антацидных
препаратов; появляются тошнота, рвота,
признаки перивисцерита, воспалительной
инфильтрации в зоне пенетрации
(субфебрильная температура, лейкоцитоз
со сдвигом лейкоформулы влево, увеличение
СОЭ).
При
пальпации эпигастральной области
определяется резкая болезненность,
иногда удается прощупать воспалительный
инфильтрат. Если язва достигает серозной
оболочки желудка или двенадцатиперстной
кишки, то не контактирует с другими
органами, клиническая картина мало
отличается от неосложненной формы
язвенной болезни. При пенетрации в
поджелудочную железу больные чаще
жалуются на постоянную упорную боль в
спине, усиливающуюся после еды и в ночное
время, не купирующуюся антацидами и
спазмолитиками. Боль при этом
висцерально-соматическая: из эпигастрия
иррадиирует в спину к остистым отросткам
позвонков, которые нередко становятся
чувствительными при пальпации, иногда
распространяется также влево, реже
вправо и даже может быть опоясывающей.
При проникновении язвы в малый сальник
(чаще при язве малой кривизны желудка)
боль из эпигастрия чаще распространяется
под правую реберную дугу: при проникновении
в направлении диафрагмы (язвы верхних
отделов желудка) боль иррадиирует из
эпигастрия в загрудинное пространство,
шею, плечелопаточную область, нередко
имитируя коронарную болезнь. При
распространении язвы в брыжейку тонкой
или толстой кишки (чаще при постбульбарных
язвах и язвах анастомоза) боль
распространяется вниз к пупку или даже
к гипогастрию (Григорьев П.Я., 1987).
Пенетрация
чаще возникает у больных с длительным
язвенным анамнезом и рецидивирующим
течением. Пенетрация нередко сочетается
другими осложнениями, одним из которых
является перфорация.
Соседние файлы в предмете Хирургические болезни
- #
- #
- #
- #
- #
- #
- #
Источник
Пенетрирующая
язва возникает при распространении
деструктивного язвенного процесса за
пределы стенки желудка или двенадцатиперстной
кишки в соседние органы: печень,
поджелудочную железу, сальник.
Наиболее
часто пенетрация язвы происходит в
малой сальник, головку поджелудочной
железы, печеночно-двенадцатиперстную
связку.
Клиническая
картина и диагностика.
Боли
при пенетрирующей язве становятся
постоянными, интенсивными, теряют
закономерную связь с приемом пищи, не
уменьшаются от приема антацидных
препаратов. Усиливаются тошнота и рвота.
В ряде случаев появляются признаки
воспаления, о чем свидетельствуют
субфебрильная температура, лейкоцитоз,
увеличение СОЭ. При пенетрации язвы в
поджелудочную железу появляются боли
в спине, часто принимающие опоясывающий
характер. Для пенетрирующей язвы тела
желудка характерна иррадиация болей в
левую половину грудной клетки, область
сердца. При пенетрации язвы в головку
поджелудочной железы, печеночно-двенадцатиперстную
связку может развиться обтурационная
желтуха. Рентгенологическим признаком
пенетрации язвы является наличие
глубокой ниши в желудке или двенадцатиперстной
кишке, выходящей за пределы органа.
Диагноз подтверждается эндоскопическим
исследованием с биопсией краев язвы.
Лечение.
Консервативная
противоязвенная терапия при пенетрирующих
язвах часто неэффективна, показано
хирургическое лечение. При язве
двенадцатиперстной кишки рекомендуют
селективную проксимальную ваготомию
с удалением язвы или оставлением ее дна
на органе, в который она пенетрировала;
при язве желудочной локализации выполняют
резекцию желудка.
Пилородуоденальный стеноз
Сужение
начального отдела двенадцатиперстной
кишки или пилорического отдела желудка
развивается у 10-15% больных язвенной
болезнью. Причиной чаще являются язвы
пилорического канала и препилорические
язвы.
Формирование
стеноза происходит в результате
рубцевания язвы, в некоторых случаях –
вследствие сдавления двенадцатиперстной
кишки воспалительным инфильтратом,
обтурации просвета кишки отеком в
области язвы.
Причины
и степень сужения определяются с помощью
рентгенологического исследования,
гастродуоденоскопии и (при показаниях)
биопсии. В ответ на затруднение эвакуации
из желудка его мышечная оболочка
гипертрофируется. В дальнейшем
сократительная способность мыщц
ослабевает, наступает расширение желудка
(дилатация, гастрэктазия) и его опущение
(гастроптоз).
Клиническая
картина и диагностика.
В
клиническом течении стеноза различают
3 стадии: I
– стадия компенсации, II
– стадия субкомпенсации, III
– стадия декомпенсации.
Стадия
компенсации не имеет выраженных
клинических признаков. На фоне обычных
симптомов язвенной болезни больные
отмечают в эпигастральной области после
приема пищи продолжительные боли,
чувство тяжести и полноты; изжогу,
отрыжку. Эпизодически бывает рвота,
приносящая облегчение, с выделением
значительного количества желудочного
содержимого.
В
стадии субкомпенсации ощущение тяжести
и полноты в эпигастральной области
усиливается, появляется отрыжка с
неприятным запахом тухлых яиц вследствие
длительной задержки пищи в желудке.
Часто беспокоят коликообразные боли,
связанные с усиленной перистальтикой
желудка, сопровождающейся урчанием в
животе. Почти ежедневно возникает
обильная рвота. Нередко больные вызывают
ее искусственно. Рвотные массы содержат
примесь непереваренной пищи.
Для
стадии субкомпенсации характерно
снижение массы тела. При осмотре живота
у худощавых больных видна волнообразная
перистальтика желудка, меняющая контуры
брюшной стенки. Натощак определяется
«шум плеска» в желудке.
В
стадии декомпенсации прогрессируют
гастростаз и атония желудка. Перерастяжение
желудка приводит к истончению его
стенки, утрате возможности восстановления
моторно-эвакуаторной функции. Состояние
больного значительно ухудшается.
Отмечается многократная рвота. Ощущение
распирания в эпигастральной области
становится тягостным, заставляет больных
вызывать рвоту искусственно или промывать
желудок через зонд. Рвотные массы
(несколько литров) содержат зловонные,
разлагающиеся, многодневной давности
остатки пищи.
Больные
с декомпенсированным стенозом обычно
истощены, обезвожены, адинамичны, их
беспокоит жажда. Отмечается уменьшение
диуреза. Кожа сухая, тургор ее понижен.
Язык и слизистые оболочки полости рта
сухие. Через брюшную стенку у похудевших
больных могут быть видны контуры
растянутого желудка. Толчкообразное
сотрясение брюшной стенки рукой вызывает
«шум плеска» в желудке.
Терминальная
стадия декомпенсированного стеноза
характеризуется признаком трех Д:
дерматит, диарея, деменция.
При
рентгенологическом исследовании в I
стадии выявляют несколько расширенный
желудок, усиление его перистальтики,
сужение пилородуоденальной зоны.
Эвакуация из желудка ускоренная. Во II
стадии желудок расширен, натощак содержит
жидкость, перистальтика его ослаблена.
Пилородуоденальная зона сужена. Через
6 часов в желудке выявляют остатки
контрастного вещества. В III
стадии желудок резко растянут, натощак
в нем находят большое количество
содержимого. Перистальтика резко
ослаблена. Эвакуация контрастной массы
из желудка задержана более чем на 24
часа.
Степень
сужения пилородуоденальной зоны
определяют при эндоскопическом
исследовании. В I
стадии отмечается рубцово-язвенная
деформация с сужением пилородуоденальной
зоны до 1 – 0,5 см; во II
стадии желудок растянут, пилородуоденальная
зона сужена до 0,5 – 0,3 см за счет резкой
рубцовой деформации. Перистальтическая
активность понижена. В III
стадии желудок достигает огромных
размеров, появляется атрофия слизистой
оболочки.
У
больных с пилородуоденальным стенозом
вследствие исключения нормального
питания через рот, потери с рвотными
массами большого количества желудочного
сока, содержащего ионы H+,
K+,
Na+,
Cl+,
а также белок, наблюдаются обезвоживание,
прогрессирующее истощение, нарушение
электролитного баланса (гипокалиемия,
гипохлоремия) и кислотно-основного
состояния (метаболический алкалоз).
Признаками
водно-электролитных нарушений являются
головокружение и обмороки при резком
переходе больного из горизонтального
в вертикальное положение, частый пульс,
снижение АД, тенденция к коллапсу,
бледность и похолодание кожных покровов,
снижение диуреза. Гипокалиемия
(концентрация K+
˂ 3,5 ммоль/л) клинически проявляется
мышечной слабостью. Снижение уровня K+
в плазме до 1,5 ммоль/л может привести к
параличу межреберных мышц и диафрагмы,
остановке дыхания и сердечной деятельности.
При гипокалиемии наблюдаются понижение
АД (преимущественно диастолического),
нарушение ритма сердечных сокращений,
расширение границ сердца, систолический
шум на его верхушке. Может произойти
остановка сердца. На ЭКГ выявляют
удлинение интервала Q–T,
уменьшение амплитуды и уплощение зубца
T,
появление зубца U.
На фоне гипокалиемии может возникнуть
динамическая непроходимость кишечника.
В
результате обезвоживания организма
снижается почечный кровоток, уменьшаются
клубочковая фильтрация и диурез,
появляется азотемия. В связи с почечной
недостаточностью из крови не выводятся
«кислые» продукты обмена веществ.
Снижается pH
крови, гипокалиемический алкалоз
переходит в ацидоз. Гипокалиемия
заменяется гиперкалиемией. Наряду с
этим у больных возникает выраженная
гипохлоремия. Нарушение содержания
электролитов в крови влияет на
нервно-мышечную возбудимость. В тяжелых
случаях на фоне гипохлоремии развивается
желудочная тетания – общие судороги,
тризм, сведение кистей рук («рука акушера»
— симптом Труссо), подергивание мышц
лица при поколачивании в области ствола
лицевого нерва (симптом Хвостека).
Гипохлоремический
и гипокалиемический алкалоз, сочетающийся
с азотемией, при отсутствии правильного
лечения может стать несовместимым с
жизнью.
Дифференциальная
диагностика.
Пилородуоденальный
стеноз язвенного происхождения следует
отличать от стенозов, обусловленных
опухолями выходного отдела желудка.
Выраженность гастрэктазии при медленно
(годами) прогрессирующем язвенном
стенозе значительно больше, чем при
быстро развивающемся (недели и месяцы)
опухолевом сужении привратника.
Эндоскопическое (включая биопсию) и
рентгенологическое исследования
позволяют уточнить диагноз. Диагностика
суб- или декомпенсированного
пилородуоденального стеноза является
абсолютным показанием к операции.
Лечение.
Больным
с признаками обострения язвенной болезни
при компенсированном стенозе проводят
курс консервативного противоязвенного
лечения длительностью до 2-3 недель. В
результате могут уменьшиться отек
слизистой оболочки привратника и
начальной части двенадцатиперстной
кишки, периульцерозный инфильтрат,
улучшается проходимость области
привратника. Одновременно осуществляют
коррекцию водно-электролитных и белковых
нарушений. После такого лечения риск
операции снижается.
Больные
с субкомпенсированным и декомпенсированным
стенозом, имеющие выраженные расстройства
водно-электролитного баланса и КОС,
нуждаются в более тщательной комплексной
предоперационной подготовке, в которую
должны быть включены следующие
мероприятия.
Нормализация
водно-электролитных нарушений (введение
растворов декстрана, альбумина, протеина,
сбалансированных растворов, содержащих
ионы K+,
Na+,
Cl+.
Препараты калия можно назначать только
после восстановления диуреза. Для
поддержания водного равновесия больному
вводят изотонический раствор глюкозы.
Об эффективности проводимого лечения
судят по общему состоянию больного,
показателям гемодинамики (пульс, АД,
ЦВД, шоковый индекс, почасовой диурез,
ОЦК), показателям кислотно-основного
состояния, концентрации электролитов
плазмы (K,
Na,
Cl),
Hb,
гематокрита, креатинина, мочевины
крови.Парентеральное
или зондовое энтеральное питание,
обеспечивающее энергетические
потребности организма за счет введения
растворов глюкозы, аминокислот, жировой
эмульсии. Зонд для кормления устанавливают
эндоскопически в постстенотический
отдел тонкой кишки.Противоязвенное
лечение антисекреторами.Систематическая
декомпрессия желудка (аспирация
желудочного содержимого через зонд).
Хирургическое
лечение.
При
пилородуоденальном стенозе операцией
выбора следует считать селективную
проксимальную ваготомию с различными
вариантами дренирования желудка
(пилородуоденопластика, поперечная
гастродуоденостомия при декомпенсированном
стенозе).
Отдаленные
результаты такого оперативного лечения
язвенных пилородуоденальных стенозов
не отличается от результатов лечения
неосложненных язв.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


