Паренхиматозный панкреатит латентное течение
Поджелудочная железа выполняет внешнюю и внутреннюю секреторную функцию в организме. При различных воздействиях орган перестает в полном объеме выполнять функции – вырабатывать панкреатический сок и ферменты, участвующие в обмене веществ.
расположение поджелудочной в организме
Воспалительный процесс пораженного органа часто перетекает в форму хронического панкреатита. При длительно текущих и вялых симптомах проявления болезни хронический паренхиматозный панкреатит часто остается не диагностируемым. При отсутствии должного лечения хронического процесса заболевание приведет к сахарному диабету, раку поджелудочной железы и другим осложнениям.
Причины паренхиматозного панкреатита
Воспалительный процесс в поджелудочной железе будет как локализованным – в определенном месте нарушена паренхима, или смешанным, когда страдает весь орган.
диффузные изменения паренхимы
Факторы, приводящие к развитию хронического заболевания считаются:
- Этиология заболеваний органов желудочно-кишечного тракта – жирная, жареная, острая пища не по времени и в больших количествах, алкоголь, а также сопутствующая патология этих органов.
- Стрессы длительного характера, влияющие на эмоциональный фон.
- Паразиты в организме.
- Инфекционные заболевания.
- Сосудистые заболевания.
- Прием антибиотиков в течение длительного периода.
- Травматизация области живота.
А также причиной паренхиматозного панкреатита является врожденное заболевание поджелудочной железы.
Развитие воспаления паренхимы заключается в усиленной выработке ферментов поджелудочной железы. Те, в свою очередь, агрессивно воздействуют на ткани поджелудочной железы и приводят к замещению на соединительную ткань. Проявляется это в рубцевании и дальнейшей атрофии органа.
Морфологически выделяют следующие виды хронического паренхиматозного панкреатита:
- отечная;
- склерозирующая;
- калькулезная.
Для отечной формы характерно развитие яркой симптоматики: рвота, которая не приносит облегчения, острые боли в области живота. Большое количество жидкости в клетках паренхимы способствует развитию интоксикации организма. Склерозирующая форма проявляется болью в области живота, аллергической реакцией в виде кожного зуда и жаждой.
камни в протоках поджелудочной
Калькулезная форма сопровождается образованием камней в протоках, что опасно такими осложнениями как патология развития злокачественного заболевания, а также полная закупорка протока.
Помимо этого выделяют хронический панкреатит с внешнесекреторной недостаточностью и билиарнозависимый панкреатит.
Панкреатит с нарушенной внешнесекреторной функцией развивается из-за невозможности органа полностью функционировать. Это происходит потому, что не вырабатываются в достаточном количестве пищеварительные ферменты.
паренхима-железистая ткань поджелудочной железы
Хроническое воспаление поджелудочной железы неразрывно связано с нарушением паренхимы органа. Билиарный тип хронического панкреатита часто вызывают сопутствующие заболевания: дефекты желчного пузыря и его протоков, нарушения структуры печени, спазмы и патологические сужения протоков. Перечисленные факторы влияют на обратный заброс желчи, что приводит к нарушению тканей. Ощущение горечи во рту- явный признак гепатобилиарного типа хронического панкреатита.
Симптомы паренхиматозного панкреатита
Основные клинические проявления, характерные для любого вида панкреатита: боль, диспепсические явления и отсутствие аппетита. Конкретная симптоматика зависит от определенной формы заболевания и характера развития (стремительно или вялотекущего).
Хронический паренхиматозный билиарнозависимый панкреатит проявляется острой болью в левом подреберье, которые носят приступообразный характер и часто иррадиируют в правую сторону. Развивается рвота, метеоризм и «жирный» понос, запах кала при этом зловонный. Также видоизменяется цвет кожи и приобретает желтоватый оттенок.
При несвоевременном обращении к врачу начинает падать вес из-за невозможности нормального усвоения пищи и обезвоживания организма. Повышение уровня глюкозы в крови говорит о нарушении секреторной функции поджелудочной железы. Горечь во рту символизирует о забросе желчи в протоки, симптом может быть постоянным или зависеть от приема еды.
острая боль в левом подреберье проявление паренхиматозного панкреатита
Симптомы паренхиматозного панкреатита схожи с клинической картиной других заболеваний поджелудочной железы.
Отличительными признаками хронического процесса являются:
- боли не острые, а ноющие, приступообразные, зависящие от приема еды. Усиливаются при нарушении диеты – при употреблении продуктов, которые нельзя есть при панкреатите; при переедании; приеме алкоголя;
- зловонный стул кашицеобразного характера; рвота, понос. Жидкий стул чередуется с запором;
- отсутствие аппетита, как следствие потеря веса;
- кожные проявления в виде сухости (из-за недостатка питательных веществ) и желтушного оттенка (из-за нарушений работы желчных протоков).
При наличии подобной симптоматики обратитесь к гастроэнтерологу и провести дополнительные лабораторно-инструментальные методы обследования для наиболее точной постановки диагноза.
Диагностика
При выявленных жалобах пациенту назначается дополнительное обследование, которое включает в себя:
- Общий анализ крови, в котором врач определяет повышение концентрации скорости оседания эритроцитов, повышенным количеством нейтрофилов и сахара. Понижается уровень гемоглобина, что приводит к анемии, и снижается уровень белка.
- Дуоденальное зондирование покажет большое количество ферментов (и желчного содержимого при билиарном панкреатите). Однако при тяжелых формах концентрация ферментов, наоборот, снижена, что говорит о наличии атрофических процессах в железе.
диагностика паренхиматозного панкреатита
Диагностика паренхиматозного панкреатита дополняется рентгенографией и УЗИ для выявления деформации и размеров поджелудочной железы.
Рационально обследование при сопутствующей симптоматике проводить в условиях стационара под наблюдением врача.
Лечение паренхиматозного панкреатита
Терапию хронической болезни поджелудочной железы проводят комплексно. При обострении заболевания целесообразно наблюдение в гастроэнтерологическом отделении с соблюдением строгой диеты и приемом лекарственных средств. А также есть возможность оперативного вмешательства при наличии осложнений. Лечение паренхиматозного хронического панкреатита в стадии ремиссии проводится с помощью народных средств, не забывая о правильном питании, щадящим образом влияющим на поджелудочную железу.
голодание во время обострения
В период обострения исключается употребление еды, кроме воды и слабого сладкого чая на первые 2-3 дня. Затем постепенно вводят продукты, подвергшиеся тщательной термической обработке: овощи, бульоны, жидкие каши. Полностью исключается жирное мясо, птица, густые супы, молочные продукты, алкоголь во избежание ухудшения состояния пациента. Список, что можно есть при панкреатите в стадию ремиссии обширен, так же как и предлагаемые рецепты.
Из лекарственных средств назначают нестероидные противовоспалительные, спазмолитики, ферменты, противорвотные и противодиарейные средства. При необходимости применяют антибиотики и витамины.
лечение паренхимального панкреатита медикаментами и народными методами
При воспалении поджелудочной железы можно ли использовать лекарственные травы? Можно, но начиная с 7 дня выздоровления и в стадию ремиссии. К ним относятся ромашка, череда, шиповник, бессмертник, мята перечная и другие.
Помните что при несвоевременном обращении к врачу состояние больного быстро ухудшается, что приведет к развитию панкреонекроза поджелудочной железы, к сахарному диабету, раку органа, сепсиса, полной дисфункции почек и асцита.
Источник
Паренхиматозный панкреатит – что это такое? Данное заболевание – общераспространенный тип хронического, медленно текущего воспаления в паренхиме поджелудочной железы с прогрессирующими факторами, приводящими постепенно к ее атрофии. Возникает преимущественно в зрелом возрасте, трудно диагностируется и иногда нуждается в хирургическом лечении.
Оно протекает неспешно, с неявно проявляемой клиникой, периодическими обострениями, и приводит к неизбежной потере функциональных способностей поджелудочной железы. Успех терапии зависит от степени и обширности воспалительного процесса, в который часто вовлекаются соседние органы.

Паренхиматозный панкреатит может иметь различные степени поражения поджелудочной железы. На фото обширная форма.
к оглавлению ↑
Этиология
Главной предпосылкой развития паренхиматозного воспаления поджелудочной железы часто является небрежное отношение к собственному здоровью. Выражается этот недуг в длительном влиянии этиотропного фактора, затрудняющего отток панкреатического секрета.
Развитие его провоцируют:
- алкогольное злоупотребление;
- нарушение режима питания;
- поглощение некачественной еды;
- увлечение острой, пряной и жирной пищей;
- обедненный белками и другими полезными веществами рацион;
- инфекции.
Как итог, все это нередко приводит к:
- стенозу и спазмам;
- недостаточности сфинктера Одди;
- новообразованиям в большом дуоденальном соске (фатерова).
к оглавлению ↑
Патогенез
Аномалия хронического процесса кроется в избыточной выработке ферментов, выделяемых железой. Агрессивное действие протеаз и липазы приводит к аутолизу (самоперевариванию) железистых тканей, последующему рубцеванию и ее сморщиванию.
Воспаление вызывает в нем диффузные трансформации. Они выражаются склерозированием железистой ткани – замещение пораженных отделов соединительными сегментами, приводящее к полной утрате функций.
Это объяснимо тем, что видоизмененные участки не в состоянии производить выработку пищеварительных ферментов, потому на этом фоне образовывается ферментативная недостаточность, и происходят сбои в кровоснабжении.
Воспаление паренхимы железистого органа делится на виды:
- Диффузный (разлитой) – затрагивается большая часть.
- Ограниченный – затрагивается одна часть (головка или хвост).
к оглавлению ↑
Разновидности
к оглавлению ↑
Подвиды по морфологии
Хронический паренхиматозный панкреатит делят на три морфологические формы. Они отличаются патологическим течением и клиническими картинами:
- Отечная – специфична увеличением размеров поджелудочной железы из-за скопления в ее тканях излишней жидкости. Развивается чаще при погрешностях в режиме питания, в особенности в комбинации с алкоголем. Иногда выступает следствием как осложнение некоторых болезней ЖКТ (язвы и другие). Имеет яркую клинику на фоне тяжелой интоксикации. Панкреатический шок в большинстве случаев не наступает. Данная паренхиматозная форма не нуждается в хирургическом вмешательстве и имеет благоприятный прогноз.
- Склерозирующая – бывает автономным хроническим недугом, возникшим вследствие обтурации железистых протоков. Или же, становится результатом патологий в ЖКТ. Этой форме свойственно появление склеротических трансформаций в органе и существенное расширение его протоков. Она имеет яркие симптомы, среди которых основным является болевой синдром, частое мочеиспускание, кожный зуд, глюкозурия и сухость во рту. Иногда имеет латентное течение (в 5%). Склерозирующий подтип часто лечится консервативно и имеет благоприятный прогноз.
- Калькулезная – форма, усугубленная отложением конкрементов (нерастворимых солей кальция) в выводных протоках. Является опасным подтипом паренхиматозного недуга, так как велик риск полной обтурации панкреатического протока. Имеет склонность к прогрессии и злокачественному финалу, потому прогноз не всегда благоприятный.
к оглавлению ↑
Подвид с внешнесектарной патологией
Существует еще один подтип этого недуга – хронический паренхиматозный панкреатит с внешнесекреторной недостаточностью. Этот диагноз выставляется в ситуациях, когда происходит понижение продукции определенных ферментов, участвующих в пищеварении. Заключение делается на базе лабораторного, аппаратного обследования и конкретных жалоб.
Непосредственной обстоятельством возникновения внешнесекреторной недостаточности является неспособность «больного» органа справляться со своими обязанностями. Вследствие хронического паренхиматозного воспаления начинается ферментативный «голод», который нарушает привычный процесс в пищеварительных системах. При этом количество выработки ферментов иногда сокращается довольно-таки на значительный показатель, равный 70%.
Наименование ферментов | Норма |
| α амилаза | 16-30г/л в ч |
| Глюкоза | Более 6,0 ммоль/л. |
| Липаза | от 190 Ед/л |
| Трипсин | Более 6,0 ммоль/л. выше 60 мкг/л |
к оглавлению ↑
Гепатобилиарный подвид
Еще один тип данного недуга заслуживает более пристального внимания. Он занимает немалую половину всех случаев подобной патологии и является следствием различных гепатобилиарных нарушений. К нему относится хронический паренхиматозный билиарнозависимый панкреатит.
Он непременно объединен с вяло текущим воспалением железистого органа, которое развивается как результат врожденных или приобретенных желчновыводящих патологий. Характеризуется частичной или полной утратой ключевых поджелудочных функций – выделения гормонов и ферментов.
В частности, хронический билиарнозависимый подтип вызывают:
- некалькулезное воспаление желчного пузыря (холецистит) и желчного протока (холангит);
- ЖКБ (желчнокаменная болезнь);
- цирроз печени;
- дефекты в строении желчных путей;
- гипокинезия (сократительная недостаточность);
- папиллит стриктуры (необратимые сужения);
- спазм сфинктера Одди;
- закупорка (обтурация) фатерового соска конкрементом, новообразованием или гельминтами.
При патологии оттока желчи в двенадцатиперстную кишку происходит обратный ее заброс в железистые протоки, и, как следствие, это приводит к изменению тканей. Билиарнозависимому типу свойственны учащенные рецидивы и высокая статистика серьезных осложнений. Наиболее распространенным признаком этой формы является периодическое или долговременное ощущение горечи во рту.
При появлении горечи требуется консультация гастроэнтеролога и ультразвуковое сканирование гепатобилиарной системы! Это позволит своевременно обнаружить проблему и минимизировать риск возникновений осложнений.
Симптомы | Осложнения |
| Приступообразные острые болевые синдромы в месте левого подреберья, часто иррадиирущие в правую часть туловища. | Обтурация желчных протоков (требуется срочная операция). |
| Диспепсия (вздутие; рвота; зловонный понос; жирнообразный и кашеобразный кал, с остатками несварившейся пищи). | Обширные патологические течения в поджелудочной железе и в рядом расположенных органах. |
| Желтизна слизистых оболочек и кожи. | Нарушение основных функций органа. |
| Повышение уровня глюкозы в крови. | Сахарный диабет. |
| Убывающий вес и астения. | Ферментативная недостаточность и сбои во всех системах ЖКТ. |
к оглавлению ↑
Симптоматика
Симптомы воспалений поджелудочной железы при разных формах патологий во многом сходны, но, отличия между ними, все же, есть. В целом хронический паренхиматозный панкреатит можно заподозрить при наличии таких состояний, как:
- Болевые синдромы (симптом Мейо-Робсона). Боли тупого характера, ноющие, с преимущественной локализацией в левой подреберной части, иррадирующие в спину. Их проявление усиливается с перееданием, приемом острой, пряной и жирной пищи или после употребления алкоголя.
- Тошнота, рвота и расстройство стула. Поносы чередуются с запорами, испражнения кашицеобразные, с жирным блеском (стеаторея), зловонным запахом и пищевыми остатками. Это является классическим признаком ферментной недостаточности.
- Отсутствие аппетита и потеря веса. Это объясняется плохим всасыванием питательных веществ из-за резкого снижения продукции ферментов. Многие жизненно необходимые вещества, входящие в состав пищи (белки, жиры и другие), проходят транзитом, не усваиваясь организмом.
Наряду с перечисленными признаками у больного в данной ситуации наблюдается кожная гиперестезия (симптом Кача) и гипотрофические изменения в подкожной жировой клетчатке.
Обнаружение подобных состояний – повод обращения к специалисту. Для постановки точного диагноза пациенту необходимо полное обследование, которое возможно только в специализированном учреждении.
к оглавлению ↑
Терапевтические методы
Лечение паренхиматозного хронического панкреатита – это комплексное и персональное мероприятие. Течение заболевания у каждого пациента имеет собственные особенности. То есть единой схемы лечения не существует. Кроме лекарственных средств, крайне важно диетический рацион и отказ от пагубных привычек.
Что касается медикаментов, то при такой болезни врачом могут назначаться разные фармакологические группы:
- аналгетики;
- спазмолитики гладкой мускулатуры;
- ферментативные средства;
- регуляторы перистальтики и противорвотные медикаменты;
- антибиотики (при необходимости);
- поливитамины.
Хирургическое вмешательство целесообразно при наличии конкрементов в желчных протоках, ставших причиной билиарной патологии. Или же, оно необходимо в ситуации неэффективности консервативной терапии.
Имея панкреатит паренхиматозный, следует уделить внимание питанию. В период обострения показан голод в течение 2-3-х суток. В это время разрешается пить только щелочную негазированную минеральную воду.
Пациентом, имеющим хронический паренхиматозный панкреатит, должна соблюдаться диета 5. Она подразумевает меню, содержащее больше белковые продукты и исключающее жиры, быстроусвояемые углеводы. Разрешается употребление растительного масла, но не более 60 г. Более подробно о полезном списке продуктов написано по ссылке.
Когда поставлен диагноз панкреатит паренхиматозный, лечение народными средствами подобной патологии носит скорее вспомогательный характер. Применение лекарственных трав, обладающих желчегонным эффектом, при некоторых формах панкреатита строго противопоказано.
к оглавлению ↑
Заключение
Паренхиматозная форма панкреатита медленно, но уверенно приводит к функциональной недостаточности поджелудочной железы. Восстановить работоспособность органа в полном объеме при данном заболевании скорее невозможно или сложно.
Решением проблемы является лишь постоянное подержание жизненно значимых функций пораженного органа. Поэтому, при появлении подобных симптомов спешите обратиться за медицинской помощью. Это поможет сохранить здоровье.
Для получения дополнительной информации можете просмотреть полезное тематическое видео. Будем благодарны за дельные советы и интересные комментарии на тему этого заболевания.
Источник
Хронический паренхиматозный панкреатит — это очень распространенное заболевание, которое связано с воспалением поджелудочной железы. Недуг протекает волнообразно: ремиссии сменяются стадиями обострения после чего, даже несмотря на лечение, происходит рубцевание ткани. Это в свою очередь нарушает проходимость протоков и вызывает изменение функций поджелудочной железы, особенно секреторной и эндокринной. Последствием таких состояний может стать нарушение синтеза инсулина и всего процесса пищеварения. В результате недополучения жизненно важных веществ нарушается работа и других органов, а также происходит изменение всех обменных процессов.
Чтобы снизить негативные последствия от недуга требуется рассмотреть клиническую картину заболевания, специфику лечения и возможные профилактические мероприятия.
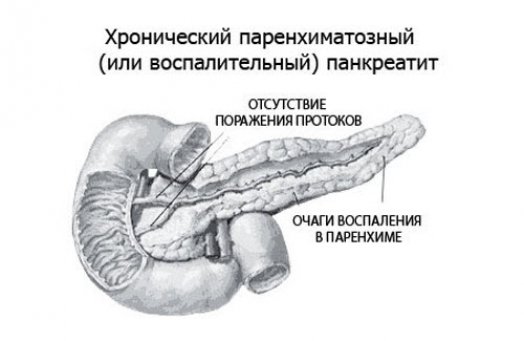
Причины и формы заболевания
Основной причиной паренхиматозного панкреатита является невнимательное отношение к состоянию своего здоровья, а точнее неправильный образ жизни: несбалансированное нерегулярное питание, курение, стрессы, чрезмерное употребление жирной, острой и соленой еды, недостаток витаминов и белков в рационе и другое. Часто недуг может быть следствием других заболеваний. В таких случаях он обычно развивается на фоне острого панкреатита, язвы желудка, алкоголизма и некоторых кишечных заболеваний.
В зависимости от причин будут определяться и формы болезни. Выделяют первичный панкреатит, когда заболевание было вызвано внешними факторами, никак не связанными с поджелудочной железой. И вторичный — развивается на фоне заболеваний близлежащих к железе органов.
К главным факторам, которые могут вызывать развитие паренхиматозного панкреатита, относятся:
- Одна из самых главных причин недуга — чрезмерное употребление алкоголя (алкоголизм обнаружен у 60% пациентов). Это алкогольный панкреатит.
- Дисметаболический панкреатит развивается на фоне нарушения обменных процессов. Недуг может быть следствием муковисцидоза или повышенного содержания жира в плазме крови.
- Заболевание, которое возникает из-за проблем с желчевыводящей системой, называют билиарнозависимым или билиарным панкреатитом. Развивается обычно на фоне гепатита, холецистита, дистонии желчных путей, желчекаменной болезни.
- Причиной развития инфекционного панкреатита являются вирусные инфекции. Заболевание возникает, когда инфекция контактным путем попадает в поджелудочную железу.
- Аутоиммунный панкреатит развивается тогда, когда иммунная система начинает воспринимать клетки поджелудочной железы как чужеродные, выделяя антитела для их уничтожения.
- Заболеть паренхиматозным панкреатитом можно в результате длительного приема препаратов, которые оказывают токсическое действие на ткани поджелудочной железы. Прием таких лекарственных средств должен обязательно проходить под контролем лечащего врача.
- Нарушение оттока секрета в кишечник.
- Наследственность.
Еще следует подчеркнуть тот факт, что около 30% случаев заболевания не имеют конкретной причины. Тогда говорят об идиопатической форме паренхиматозного панкреатита.
Симптоматика и клиническая картина болезни
Симптомы заболевания иногда слабо проявляются, особенно в период ремиссии. Более выраженные признаки недуга можно наблюдать при обострении. Тогда симптомы буду зависеть от состояния больного и сопутствующих патологий.

Среди главных симптомов острой фазы заболевания, выделяют:
- Болезненные ощущения. Могут наблюдаться опоясывающие боли (слева под ребром). По характеру — ноющие, по силе — не очень сильные. Среди особенностей можно выделить тот факт, что боли обычно возникают на фоне переедания, употребления жирной тяжелой пищи или после злоупотребления алкоголем.
- Диспепсическое расстройство. Оно проявляется через нестабильный стул, когда у пациента чередуется запор и диарея. При этом в кале больного можно увидеть непереваренные частички пищи. Тошнота и рвота — дополнительные симптомы состояния.
- Снижение массы тела. На фоне уменьшения выработки количества пищеварительных ферментов еда не может перевариться должным образом, а значит, питательные вещества из пищи не всасываются. Это и вызывает потерю веса. Еще одним факторам снижения веса являются болевые ощущения после трапезы, за счет чего больной старается кушать реже.
- Развитие сахарного диабета. Наличие такого симптома свидетельствует об обширном поражении тканей поджелудочной железы (более 80%). Диабет развивается, так как нарушается выработка инсулина, за счет чего клетки не могут сами усваивать глюкозу.
Если перечисленные симптомы наблюдаются у человека не впервые, а возникают периодически, то можно говорить о хронической форме заболевания.
При хроническом паренхиматозном панкреатите клиническая картина может складываться из таких симптомов:
- диарея (испражнение происходит почти сразу после еды), при этом запах кала отличается резкостью и зловонностью;
- частые рвоты, которые не приносят облегчения;
- по утрам тошнота;
- резкое похудение;
- может развиться механическая желтуха;
- кожные высыпания геморрагического характера;
- усиленное потоотделение и слюноотделение.
Среди особенностей хронического рецидивирующего панкреатита выделяют следующее:
- обострение состояния наблюдается 2–3 раза в год;
- обострение протекает в легкой форме, особенно при соблюдении строгой диеты;
- осложнения у пациентов встречаются редко.
При наличии симптомов следует показаться доктору, чтобы при необходимости начать лечение.
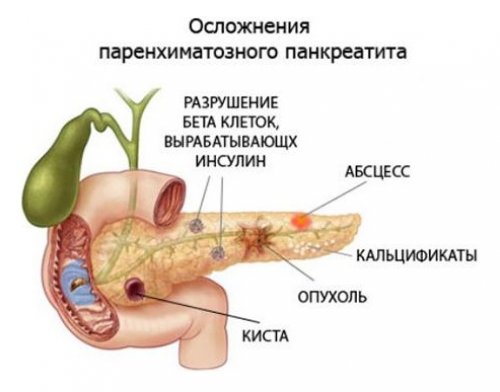
Диагностика и возможные осложнения
Доктор сможет поставить диагноз панкреатит уже по симптоматике после осмотра и опроса больного, но чтобы подтвердить, что пациент имеет дело конкретно с хроническим паренхиматозным панкреатитом, необходимо будет пройти обследование.
Чтобы провести диагностику по всем правилам потребуется сдать анализы на лабораторное исследование (общий и биохимический анализ крови, копрограмма) и пройти инструментальное исследование (узи, рентгенография, лапароскопия). По результатам можно будет установить точный диагноз, и начать лечение.
Если заболевание удастся распознать на начальной стадии, и как можно раньше начать терапию, то эффективность лечения может быть очень высокой. Если же пациент запустил болезнь, то это чревато развитием различных патологий. Опасность заключается в том, что осложнения плохо поддаются терапии и иногда требуют хирургического вмешательства. Могут привести и к летальному исходу.
Запущенный панкреатит может вызывать такие осложнения:
- часто развивается сахарный диабет, который опасен гипогликемическими кризами;
- могут возникать различные образования, которые затрагивают функциональные ткани поджелудочной железы (кисты, абсцессы, свищи);
- один из самых опасных вариантов — злокачественные образования;
- может развиться гастрит, язва (желудка или двенадцатиперстной кишки), желчекаменная болезнь, холецистит, хронический гепатит и другие.
Если заболевание не лечить, то последствия для пациента могут быть очень печальными.
Специфика лечения
Поскольку для паренхиматозного панкреатита характерно чередование обострения и ремиссии, то и терапия в эти периоды будет отличаться.
Лечение на стадии обострения должно быть направлено на решение таких проблем:
- снизить болевые ощущения;
- снять отечность железы;
- провести детоксикацию организма;
- проводить восполнение жидкости и электролитного состава крови;
- снизить ферментную активность;
- антибактериальная терапия;
- симптоматическое лечение;
- витаминотерапия.
При обострении первое, что рекомендуют врачи — максимально разгрузить поджелудочную железу. Обычно назначают голодную диету (несколько дней только на воде) и холод на живот. Дальнейшее питание должно быть очень щадящим: только варенная и тушеная еда. Пить разрешается часто, но небольшими порциями. Во время ремиссии диету продолжают соблюдать, но меню можно расширить (под контролем доктора, с учетом проведенных анализов крови и кала). Медикаментозную терапию также подбирает доктор.
Если заболевание перешло в хроническое, то полностью излечиться не получится. Главное, что необходимо в этой ситуации — стараться избегать обострений и продлить ремиссию на максимально длительный срок.
Источник


