Панкреатит у грудничков признаки

Диагностировать панкреатит у грудничка сложно без медицинского осмотра, ведь младенец не может самостоятельно заявить о своих жалобах. Прогрессирование заболевания опасно, поэтому родителям важно следить за состоянием малыша — любые изменения в поведении грудничка требуют консультации детского специалиста.
Панкреатит у грудничка: симптомы, которые можно заметить дома
При проявлениях воспаления поджелудочной железы у грудничка к терапии нужно приступать срочно, так как с каждым днем патология усугубляется, и пищеварительная система малыша начинает работать неправильно. Определяют заболевание у младенца по таким симптомам:
- постоянное беспокойство (малыш капризничает по любому поводу);
- плохой набор массы тела (может быть заметна потеря в весе);
- болевые ощущения в области желудка (грудничок в это время сильно плачет и поджимает ножки к животу, такое поведение часто путают с коликами);
- нарушается нормальный сон (кроха перестает спать даже ночью);
- белый налет на языке, пересыхание слизистой рта;
- повышение температуры тела до отметок 37-38 °С.

При проявлениях панкреатита у грудничков, возникает резкая опоясывающая боль в области желудка
Мамам на заметку! Советуем с подобными признаками сразу обратиться к врачу, так как они могут говорить и о других проблемах со здоровьем. Важно отказаться от самостоятельного лечения, даже от применения народных средств.
Причины панкреатита у грудничков и основания к лечению
Педиатры часто считают первой причиной развития воспаления поджелудочной железы у грудничков неправильное питание матери, практикующей грудное вскармливание (о сбалансированном питании при ГВ вы можете узнать здесь).
Патология может развиваться после введения прикорма, особенно если некоторые продукты не подходят малышу. В основном виной развития болезни у деток первого года жизни считаются врождённые патологии поджелудочной железы и пищеварительного тракта (сюда относят пилороспазм и пилоростеноз).
Говорят дети! Ребёнок (2,5 года) уговаривает в магазин съездить:
— Мам, давай сначала в Детский Мир заедем и что-нибудь мне купим, а потом во Взрослый Мир заедем, и тебе тоже что-нибудь купим.
Лактазная недостаточность также является фактором, способствующим появлению заболеваний поджелудочной железы. В таких случаях терапия проводится специальными ферментами лактазы, чтобы наладить работу пищеварительной системы.
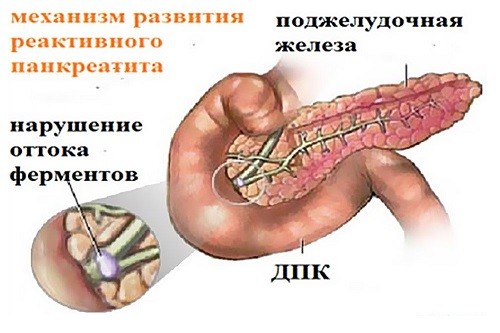
Смотрите на фото, как развивается форма реактивного панкреатита у грудных детей
Падения и удары у грудничков тоже становятся причинами появления панкреатита, иногда это оборачивается серьезными последствиями.
Обратите внимание! Панкреатит (воспаление поджелудочной железы) у младенцев считается серьезным недугом, требующим постоянного наблюдения врача и правильной терапии. Родители должны соблюдать абсолютно все рекомендации по лечению ребенка.
Классификация заболевания у грудничков: реактивный и эозинофильный
Заболевание поджелудочной железы у новорожденных и детей до года подразделяют на несколько видов.
- Реактивный панкреатит. Заподозрить эту степень можно, если у грудничка наблюдается частая отрыжка, вздутие живота в области желудка (сопровождается чувством тяжести и изжоги), символизирует плохое переваривание пищи.
- Острая форма. Сопровождается тошнотой, грудничок часто срыгивает, поджимает ножки к животику и плачет (его тревожит сильная опоясывающая боль в животе).
Панкреатит у грудничка развивается при врожденных патологиях пищеварительной системы
- Эозинофильный тип воспаления. Причиной данного воспаления считается аллерген.
- Хроническая стадия. Регулярные подташнивания, боли в животе, сменяющиеся дискомфортом, жидкий стул.
Помимо основных видов заболевания, существует еще геморрагический панкреатит, гнойный, отечный, имеющий жировое замещение.
Медикаментозная диагностика панкреатита у грудничков и лечение
На основании жалоб родителей о состоянии грудного ребенка, которые дают повод подозревать наличие воспаления поджелудочной железы, приступают к диагностике. Первым делом проводят ультразвуковое исследование брюшной полости грудничка, делается компьютерная томография и контрастный рентген.
Говорят дети! Бабушка:
— А это что — синяк?
— Это меня Сашка ударил.
— Владик, ты бы сдачи ему дал!
— Бабуля, так у меня же мелочи с собой не было!
Осуществляется сбор анализов (мочи, крови и кала), выявляется наличие гормонов и ферментов, отвечающих за переваривание пищи.
Первая помощь при появлении вздутия живота и постоянной отрыжки, оказывается в домашних условиях: до приезда врача малышу обеспечивается полный покой, нельзя кормить ребенка, а также давать ему обезболивающие препараты. Постарайтесь удерживать грудничка так, чтобы его голова была немного наклонена вперед, а при приступах боли (если кроха сильно прижимает ножки к животику и возникает рвота) к животу стоит прикладывать холодное.
Рекомендуем к просмотру видео ролик, где рассмотрена подробно патология поджелудочной железы.
Острую форму панкреатита у детей до года лечат в стационаре, осуществляя поэтапную терапию.
- При поступлении ребенка в больницу сутки он остается без кормлений, мама в это время должна сцеживаться, чтобы сохранить грудное вскармливание. После первых суток голодания малыша переводят на специальную диету, поэтому кормящая мать должна скорректировать и собственный рацион. Первые сутки нахождения в стационаре грудничка ограничивают в кормлении, чтобы замедлить работу поджелудочной железы.
- На следующем этапе проводится отпаивание младенца щелочной минералкой. Подойдут Боржоми, Рычал-Су и другие. Воду лучше приобретать в аптеке.
- Продолжается внутривенным введением глюкозы и гемодеза. Иногда назначается плазма. Все препараты вводятся через катетер.
- При сильных тревожащих болях крохам с панкреатитом назначают обезболивающие и спазмолитики типа Нош-па, Дротаверин, а также аптечные средства, содержащие ферменты панкреатина.
- И только в случаях, когда медикаментозная терапия безрезультатна, принимают решение оперировать заболевание. Хирургическое лечение осуществляют путем иссечения поджелудочной железы и желчного пузыря, может быть проведен дренаж желудочно-кишечного тракта.
Обратите внимание! Не исключено использование народных средств в лечении панкреатита у детей до года. Только все составы нужно готовить по рецепту врача, не отклоняясь от возрастных рекомендаций.
Использование лекарственных трав
Достаточно эффективными считаются сборы трав в лечении патологии поджелудочной железы у грудничков в комбинировании с традиционной терапией.
- Первый состав предполагает использование одинакового количества календулы, бессмертника и пустырника. Эти травы подсушиваются, измельчаются и тщательно смешиваются, чтобы получилась однородная масса. Затем берется 3 ст. ложки сбора и заливается 1 л крутого кипятка. Настаивается средство до полного остывания. Отпаивать им грудничка необходимо ежедневно по 1 ст. л. один раз.
- Хорошее средство – кора барбариса в измельченном виде. Возьмите 1 ст. л. коры и залейте 200 мл воды. Поставьте на огонь и прокипятите в течение 15 минут. Затем остудите настойку и давайте новорожденному по 1 ч. л. дважды в день.
- Соберите траву зверобоя (с цветками), пустырника и бессмертника в таком соотношении 1 : 1 : 2. Запарьте кипятком и настаивайте до остывания до комнатной температуры. Давайте малышу по 1 ч. л. каждый день в течение 50 суток.
С взрослением грудничка количество состава, показанного к применению, меняется, поэтому не забывайте проконсультироваться у врача, какая дозировка необходима младенцу в следующем месяце.
Прогнозы и осложнения. Профилактика панкреатита у грудничков
Если лечение панкреатита не назначено вовремя, заболевание переходит в хроническую форму, что характеризуется различными осложнениями. Изначально у малыша начинает меняться поведение, он становится очень беспокойным и раздражительным. Со временем происходит потеря аппетита, снижается масса тела и возникает дисфункция ЖКТ.
Самыми опасными считаются патологии, которые развиваются на основе панкреатита у грудничка, – это сахарный диабет и киста поджелудочной железы. Такие состояния требуют постоянного контроля гастроэнтеролога и педиатра.
Чтобы предупредить заболевание желудочно-кишечного тракта у новорожденного, матери необходимо полностью исключить все вредные привычки, практикуя грудное вскармливание. У ребенка до года в рационе должны присутствовать только те продукты, которые разрешены для его возраста. Если ваш кроха абсолютно здоров и хорошо набирает в весе, откажитесь от раннего прикорма и, самое главное, берегите его от контакта с инфекциями.
Посмотрите видео, в котором Е. Комаровский рассказывает о путях лечения панкреатита у грудничков.
Источник
Детский панкреатит встречается гораздо реже, чем взрослый. Он имеет свои симптоматические особенности и нюансы в лечении, но остается опасным явлением в любом возрасте. Потому очень важно своевременное выявление воспаления поджелудочной железы у ребенка.
Панкреатит у детей
Детские гастроэнтерологи отмечают, что действительно серьезные проблемы с поджелудочной железой возникают лишь в 90 из 100 заявленных родителями случаев.
Это объясняется тем, что симптомы панкреатита у ребенка сильно напоминают простое расстройство желудка. Такие признаки у детей, как тошнота, рвота и вздутие живота могут указывать на банальное пищевое отравление (например, ребенок съел несвежую пищу или просроченный продукт).
Настоящее воспаление поджелудочной железы вызывается запущенными болезнями ЖКТ и систематическими нарушениями в режиме или в качестве питания:
- Нездоровое меню беременной или кормящей грудью женщины может привести к сбою в работе поджелудочной железы у грудничка.
- Разрешая ребенку фаст-фуд, кока-колу и малоподвижный образ жизни перед телевизором или компьютером, родители провоцируют дисбаланс в ферментации детской поджелудочной. Особенно опасно это явление у подростков, когда панкреатический сбой усиливается гормональным сдвигом.
Конечно, существуют причины детского панкреатита от нас независящие. Есть наследственные патологии, при которых неправильная выработка поджелудочного сока – генетическая проблема (например, при муковисцидозе). Но такие случаи – единицы.
Классификация
Панкреатит классифицируют у детей в ракурсе происхождения патологии, и характеризуя его физиологическую динамику.
По патогенезу воспаления поджелудочной железы традиционно различают:
- первичные (раздражение органа непосредственным влиянием на работу поджелудочной);
- вторичные (развивающиеся на фоне заболевания других органов и систем);
- наследственные (передающиеся аутосомно — доминантно).
Воспаление в поджелудочной железе сказывается на состоянии тканей внутреннего органа. По этим патологиям в классификации панкреатиты различают:
- острые отечные;
- жировые панкреонекрозы;
- гнойные;
- геморрагические (осложненные кровоизлиянием).
Патология поджелудочной у ребенка, как и у взрослого, имеет свои стадии и формы. Традиционно различают три разновидности проявления заболевания:
- реактивную;
- острую;
- хроническую.
Реактивным воспалением поджелудочной железы может стать реакция (отсюда и название формы) ребенка на аллергены, медикаменты, токсические яды. Острый детский панкреатит чаще всего возникает из-за жирной или острой пищи.
А диагноз «хроническое воспаление поджелудочной железы» у детей встречается редко. Обычно ребенок быстро восстанавливается после острого или реактивного панкреатита, при условии своевременного и грамотного лечения.
Причины возникновения панкреатита у детей
Большинство причин нарушений работы поджелудочной железы у детей сводится к неправильному питанию (злоупотреблению острым и вредным) и нездоровому образу жизни.
Панкреатит у малоподвижного ребенка объясняется несоответствием поступающей пищи и реальными потребностями организма, который не тратит калории. Если аппетит не «нагуляли» на свежем воздухе и в процессе подвижных игр, поджелудочный сок не спешит вырабатываться. Пища в желудке не получает достаточную обработку, застаивается, гниет. Начинаются проблемы:
- с ЖКТ;
- с желчевыводящими протоками;
- появление желчекаменной болезни;
- нарушения кислотно-щелочного баланса в желудке;
- эрозия стенок кишечника.
В результате, как вторичное явление, воспаляется поджелудочная.
Для улучшения работы желудка многие злоупотребляют рекламируемыми ферментативными препаратами. Это тоже пагубно влияет на поджелудочную железу – она начинает привыкать к искусственной стимуляции и «ленится» вырабатывать собственные ферменты.
Реактивный панкреатит может быть вызван иными причинами:
- глистами;
- прививками;
- вирусными бактериями;
- аллергенами.
Остро воспаляется поджелудочная железа, получившая механическую травму. Вред внутреннему органу может нанести сильный ушиб, падение ребенка с высоты, тупой удар в область подреберья.
У подростков бывают случаи острого панкреатита от никотинового или алкогольного отравления. Особенно на фоне латентного хронического воспаления поджелудочной железы, не беспокоящего до определенной поры.
Виды
Методы лечения и общий подход к проблеме во многом зависят от того, с каким видом панкреатита имеют дело: хроническим, реактивным или острым.
Хронический панкреатит
Хроническую форму воспаления поджелудочной железы можно встретить у ребенка после 6-7 лет. Это или незалеченный острый панкреатит грудничка, или редкое генетическое отклонение. Основные признаки патологических процессов кроются в следующих проявлениях:
- в периодических болях в правом подреберье;
- в стабильной потере веса;
- в отсутствии аппетита и тошноте после приемов пищи.
Ребенка часто мучают запоры, но иногда случаются необъяснимые поносы и рвота желчью с небольшим повышением температуры тела.
Детей с подозрением на хроническое воспаление поджелудочной железы амбулаторно наблюдают у гастроэнтерологов. Постоянное нарушение панкреатической ферментации способно привести к серьезным необратимым изменениям в тканях внутреннего органа.
Реактивный панкреатит
Самый распространенный вид панкреатита у маленьких детей – это реактивный. Организм ребенка активно возмущается на внешние раздражители:
- аллергены;
- сильные медикаменты;
- слишком жирную или острую пищу;
- бактерии и инфекции.
Маленький ребенок «сигналит» о проблеме яркими симптомами:
- жаром с холодным потом;
- не стихающими рвотой и диареей;
- пожелтением глазных склер;
- резкими болями в области живота и правого подреберья.
Груднички и очень маленькие детки не в состоянии описать свой болевой синдром. Они то дергают ножками, то поджимают их к груди.
При любых подозрениях на острое воспаление поджелудочной железы вызывают скорую помощь и ни в коем случае не занимаются самолечением.
Острый панкреатит
Клиническая картина острого панкреатита практически не отличается от реактивного. Для детей в возрасте с 11 до 18 лет эта форма воспаления поджелудочной железы похожа на обострение хронического панкреатита у взрослого:
- присутствуют сильные боли;
- может подняться высокая температура, но чаще она держится в районе 37-37,5 градусов;
- мучают невыносимая тошнота и постоянные рвотные позывы.
Разница между детьми и взрослыми пациентами в том, что молодой организм довольно быстро восстанавливается после подобных приступов. Ребенку нужно гораздо меньше времени, чтобы с помощью медицинской помощи и последующей диеты привести поджелудочную железу в норму. У сформировавшихся же мужчин и женщин каждый новый острый приступ усиливает побочные патологии и сталкивает недуг в постоянное хроническое течение.
Симптомы болезни
Признаки панкреатита у детей раннего возраста тяжело определить из-за невозможности ребенка описать свои ощущения и из-за схожести с реакциями ЖКТ на неправильную пищу (вздутие животика и отрыжка у грудничков, беспокойное поведение ночью и т. д.).
Острое воспаление поджелудочной железы у маленьких детей часто сопровождается высокой температурой и острой болью, о чем ребенок пытается поведать непрерывным плачем. Можно осторожно нажать пальцем в области правого подреберья, чтобы определить основную локализацию болевого синдрома. Но лучше сразу вызвать врача или скорую помощь.
К общим симптомам воспаления поджелудочной железы относят сочетание болевого синдрома с диспепсическими расстройствами:
- жидкий блестящий слизистый стул;
- рвота желчью, без облегчения общего состояния;
- сухость и горечь во рту, желтый налет на языке.
Хронический панкреатит у подростков проявляется в дополнительных признаках:
- постоянное чувство слабости и частые головокружения;
- сонливость, но плохой сон по ночам;
- головные боли;
- очень низкое артериальное давление и тахикардия после незначительных физических усилий;
- частое чувство «полного живота» даже при малопорционном питании.
Перечисленные выше признаки свойственны детям 12–16 лет, в их пубертатный период. Но сочетание подобных симптомов с периодическими болями в животе, тошнотой по утрам и нерегулярным стулом явно свидетельствует о том, что нужно обследоваться у детского гастроэнтеролога.
Диагностика заболевания
Панкреатит диагностируют совокупным методом. Он включает в себя клиническую картину, данные лабораторных и аппаратных обследований.
Самый распространенный способ подтвердить наличие воспаления поджелудочной железы – это провести биохимические анализы крови, кала и мочи. Они выявляют такие нарушения:
- повышенное количество лейкоцитов;
- усиление активности амилазов и других панкреатических ферментов;
- ускорение СОЭ;
- ненормированное содержание жира и азота в испражнениях.
Для углубленного изучения аномалий поджелудочной железы и близлежащих органов используют УЗИ. С его помощью становится более ясная картина:
- проблем с желчными протоками;
- наличия камней в желчевыводящих путях;
- размеры отека и повреждений.
В редких случаях назначают эндоскопию 12-перстной кишки и лапароскопию желудка для анализа наличия и состава желудочного и панкреатического сока, проблем с оттоком желчи и других деталей, требующих уточнения.
Особенности лечения детского панкреатита
Острое воспаление поджелудочной железы лечится у ребенка исключительно в стационаре. Детский панкреатит протекает намного реактивнее, чем взрослый. Поэтому медлить нельзя. Только квалифицированная помощь в больнице убережет ребенка от осложнений и оперативного вмешательства.
Консервативные методы включают медикаментозную терапию плюс «пищевая пауза» первые сутки. При соблюдении строгой диеты и грамотной схемы приема лекарств поджелудочная железа ребенка быстро восстанавливается полностью.
Медикаментозная терапия
В больнице детей лечат традиционным антипанкреатическим набором медикаментов:
- спазмолитиками (но-шпой, папаверином, трамалом);
- антисекреторными препаратами (фамотидином, октреотидом);
- медикаментами для микроциркуляции (дипиридамолом, пентоксифиллином);
- ферментоблокаторами (трасилолом, контрикалом).
Если наличествует гнойный или бактериальный процессы, применяют антибиотики.
Препараты вводятся внутривенно-капельным путем. Обязательно применяются солевые растворы для снятия интоксикации. Для поддержания организма питательными веществами вводят глюкозу и плазму.
При ферментативной недостаточности дополнительно назначают курс такими препаратами, как креон или панкреатин. Но не раньше начала приема пищи ребенком самостоятельно. Детские гастроэнтерологи советуют осторожно относиться к любым ферментным препаратам и не использовать их без назначения лечащего врача.
Диетотерапия
Первые дни острой формы ребенок остается в постели. Когда болевой синдром стихает (это может произойти уже на 2-й день приступа), начинают вводить питательные вещества через рот:
- слизистые жидкие каши на воде (овсянка, рис);
- через день — два кашу варят на разведенном пополам нежирном молоке;
- через 3–4 дня начала питание дополняют вегетарианскими супами о овощными пюре (картофельным, морковным, кабачковым) без масла и соли.
Из питья разрешается щелочная минеральная вода без газа. Хорошо помогает деткам боржоми. Также полезны отвары из плодов шиповника. Через неделю – компоты из сухофруктов и кисели из черноплодной рябины. Вместо сахара используют сахарозаменители или совсем немного меда (только детям старше 3-х лет, при отсутствии аллергических предрасположенностях).
Питание вне обострения
После выписки из больницы ребенок продолжает соблюдать диету еще 2–3 месяца. Через неделю после острого приступа детям уже разрешают кушать:
- паровой омлет из яичных белков;
- запеченные яблоки;
- творожно-манные запеканки, приготовленные в мультиварке;
- паровые котлеты из диетических сортов птицы и рыбы.
На второй месяц диеты, при полном исчезновении симптоматики, ребенку расширяют меню:
- кисломолочными продуктами (1% кефиром, творогом, нежирным пастеризованным молоком);
- пшеничным вчерашним хлебом, сухариками, сушками, хлебчиками;
- мясными быльонами второй варки.
В каши уже добавляют по 10 грамм нежирного сливочного масла, к варенным протертым овощам – 1 ч. л. льняного масла.
Постепенно ребенка переводят на обычный рацион правильного здорового питания. Естественно, под запретом останутся:
- острые, жирные, копченые блюда;
- газированные напитки;
- консервы;
- соевый шоколад;
- любой вид фаст-фуда;
- отдельные виды овощей и фруктов с высоким содержанием кислоты.
Опасные продукты легко провоцируют новые сбои в работе поджелудочной железы.
Прогноз и профилактика панкреатита у детей
Соблюдение диеты и рекомендаций врача поможет ребенку легко и быстро пережить острый приступ. В противном случае, рецидивы дадут толчок к развитию дополнительных осложнений: сахарному диабету, хроническому дисбактериозу и панкреонекрозу поджелудочной.
Чтобы не дать ни одного шанса болезни возобновиться, нужно:
- оставаться на учете у детского гастроэнтеролога;
- строго соблюдать предписания диетологов;
- проводить противорецидивные курсы (по предписанию врача);
- отказаться от самолечения ферментами и другими препаратами.
Очень хорошо оздоравливать ребенка в санаторных заведениях специализированного на восстановлении ЖКТ.
Общие рекомендации для родителей
Самое главное – пересмотреть режим и качество питания. Не нужно потакать детям в их слабости к фаст-фуду или другим вредным продуктам. Как и не нужно заставлять кушать тогда, когда ребенок совершенно этого не хочет. Почаще проводите время с детьми на свежем воздухе. Аппетит должен прийти естественным путем.
Не нужно бояться лишний раз консультироваться с педиатром или детским гастроэнтерологом. Лучше вовремя перепроверить подозрительные признаки, чем доводить проблему до медикаментозного лечения.
Source: pankreatsindrom.ru
Источник


