Панкреатит у детей этиология клиника
-воспалительное
заболевание поджелудочной железы(ПЖ).
Этиология:
-неправильное
питание; некоторые лекартсва; употребление
продуктов с раздражающим действием
(чипсы, кола, фастфуд); врожденные
нарушения (аномалии развития протоков
ПЖ, желчевыделительной системы,
невосприимчивость к молоку); травмы
живота; муковисцидоз и тд
Клиника
(чем младше, тем менее выражены симптомы):
1.Острый
панкреатит
—
боль
– у детей старшего возраста боль
возникает в верхней половине живота
или же разлита по всему животу, отдает
в спину. Дети младшего возраста чувствуют
боль по всему животу или вокруг пупка.
Новорожденные дети и груднички выражают
боль плачем и беспокойством; тошнота и
многократная рвота; повышение температуры
тела – как правило, не выше 37°С;
многократный понос; сухость во рту,
белый налет на языке; раздражительность,
плаксивость, отказ от игр и т.д.
2.Хронический
пакреатит (вне обострений не проявляется)
—
боль –
у
детей младшего возраста разлита по
всему животу или вокруг пупка, у детей
старшего возраста возникает в верхней
части живота и отдает в спину. Боль
обычно возникает после грубого нарушения
диеты или после падения; снижение
аппетита, потеря массы тела, тошнота,
рвота, хронический понос или хронический
запор; аллергические высыпания на коже;
утомляемость, сонливость, плаксивость,
отказ от игр.
3.Реактивный
панкреатит (схож с острым)
Диагностика:
-острого
панкреатита: биохимический анализ
(повышение уровня пищеварительных
ферментов поджелудочной железы: амилаза,
липаза, эластаза-1 и др); УЗИ органов
брюшной полости (увеличение размеров
поджелудочной
железы из-за отека)
-хронического
панкреатита: биохимический анализ крови
(повышается количество ферментов
поджелудочной железы (а именно, амилазы,
липазы, трипсина и др.)); УЗИ органов
брюшной полости (плотные участки
поджелудочной железы, замещенные
соединительной тканью); анализ кала
(повышенное количества жира (стеаторея),
непереваренного крахмала, белковых
волокон).
Лечение:
Ребенка
с острым панкреатитом (или обострением
хронического панкреатита), как правило,
немедленно госпитализируют; лечение
консервативно. Основными принципами
лечения панкреатитов у детей являются:
обеспечение «покоя»
поджелудочной
железе (с помощью диеты и некоторых
лекарств), устранение причин развития
панкреатита, а также симптоматическое
лечение, направленное на устранение
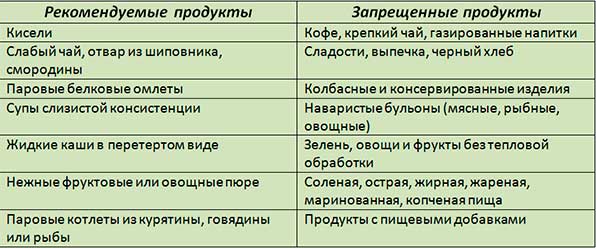
боли, рвоты и т.д. Диета при остром и
хроническом панкреатите у детей.
При
остром панкреатите: в первые несколько
дней обильное питье и
небольшие
количества протертой легкоусвояемой
пищи. Из рациона питания исключают
жирные сорта мяса и рыбы, бульоны,
копчености, консервы, газированные
напитки, крепкий чай, а также капусту,
редис, бобовые. Рекомендуется готовить
ребенку каши, протертые овощи (картофель,
морковь, свеклу), отварное нежирное мясо
(кролик, курица), омлеты, диетический
творог. Кормление осуществляют не менее
6 раз в день маленькими порциями.
Лекарственные
средства (октреотид с соматостатином
(соматостатин тормозит работу поджелудочной
железы, предоставляя ей покой и время
для восстановления); пирензепин (или
другие препараты группы холинолитиков)
– снижает секрецию желудочного сока,
что в свою очередь снижает работу
поджелудочной железы; панкреатин
(Фестал, Мезим) – содержит те вещества,
которые вырабатывает поджелудочная
железа. Наличие этих веществ тормозит
работу поджелудочной железы улучшает
пищеварение и снижает боль; дюспаталин
– снимает спазм (длительное сокращение
мышц), который является одной из причин
боли, а также улучшает отток сока
поджелудочной железы, снижая воспаление
в окружающих тканях; антибиотики,
кортикостероиды, препараты, улучшающие
микроциркуляцию в сосудах поджелудочной
железы.
В
целях профилактики панкреатита у детей
рекомендуется правильное планирование
питания ребенка, своевременное лечение
острых инфекционных заболеваний,
грамотное использование лекарств.
Соседние файлы в предмете Педиатрия
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Хронический панкреатит (ХП) — воспалительно-дегенеративное заболевание поджелудочной железы (ПЖ) с прогрессирующим течением, характеризующееся появлением абдоминальной боли и диспепсии в периоды обострений, признаками преимущественно экзокринной недостаточности и грубыми структурными нарушениями паренхимы в виде фиброза, кист, деформации протоковой системы.

Этиология и патогенез
ХП — полиэтиологическое заболевание, которое редко развивается после острого панкреатита, вызванного травмой брюшной полости, инфекциями, токсическими воздействиями. Факторами риска ХП являются наследственная предрасположенность, гастродуоденальная патология, заболевания билиарной системы, ожирение, курение, аутоиммунные процессы. Патогенетическими механизмами заболевания служат микроциркуляторные расстройства, в качестве основных причин которых рассматривают спастическое состояние сосудов ПЖ и повышение тонуса мышц сфинктера панкреатического протока, последующие воспаление и деструкцию паренхимы с развитием внешнесекреторной недостаточности.
Клиника хронического панкреатита
Анамнез заболевания обычно составляет несколько лет и соответствует времени появления рецидивирующих абдоминальных болей, может включать данные о предшествующих госпитализациях по поводу острых приступов болей в животе неуточненной природы. Сведения о перенесенном ранее остром панкреатите обычно отсутствуют. Следует учитывать, что панкреатогенные боли у детей часто сочетаются с другой гастроэнтерологической патологией, поэтому не всегда имеют классическую картину, наблюдаемую у взрослых пациентов. Кроме того, симптоматика ХП зависит от степени выраженности экскреторной недостаточности. Однако абдоминальный болевой синдром типичен для обострения ХП, отличается упорством и значительной длительностью (до 3 ч и более).
Боли обычно интенсивные, имеют ноющий и приступообразный характер. Чаще локализуются в эпигастральной области, в правом и левом подреберье и в околопупочной области. При ХП с сохраненной экзокринной функцией ПЖ чаще отмечаются более выраженные боли, которые усиливаются после еды, нарастают во вторую половину дня, при ХП со сниженной экзокринной функцией — умеренные боли, не связанные с приемом пищи. Боли будут иррадиировать в спину и грудную клетку, возможен опоясывающий характер болей. Боли могут угасать в разных положениях: колено-локтевом, сидя или с наклоном корпуса вперед.
Обострения могут быть вызваны погрешностями в диете (увеличение потребления жареной, жирной пищи, повышением содержания сахара в рационе), увеличением физической нагрузки и острыми респираторными инфекциями.
В периоды обострения может быть снижение аппетита, тошнота и рвота (может быть многократной на высоте приступа), отрыжка, чувство тяжести после приема пищи, метеоризм, стул становится неоформленным. У некоторых больных возможна стеаторея, на фоне экзокринной недостаточности ПЖ.
В остром периоде отмечается похудание, астенизация больных. В большинстве случаев обострения ХП имеет сопряженность абдоминального синдрома с интоксикацией и повышением температуры тела.
При сопутствующей патологии желчевыводящей системы будут отмечаться пузырные симптомы, Кача, Мейо-Робсона, а также возможно незначительное увеличение печени.
Диагностика хронического панкреатита
Лабораторные исследования
В общем анализе крови при обострении ХП будет лейкоцитоз, нейтрофилез, повышение гематокрита, увеличение СОЭ.
В биохимическом анализе крови необходимо определить следующие показатели: общий белок, холестерин, триглицериды, кальций, СРБ, альфа-амилаза крови, липаза, трипсин, мочевина, глюкоза, АЛТ, АСТ, ЩФ, ГГТ.
В анализах крови будет повышение альфа-амилазы, эластазы-1, трипсина и уменьшение уровня ингибитора трипсина. Высокий уровень липазы в течение длительного времени может свидетельствовать о жировом панкреонекрозе.
При осложненном течении ХП будет наблюдаться длительное повышение значений амилазы мочи. Информативным показателем феномена уклонения ферментов при обострении ХП служит повышение содержания эластазы-1 в крови.
Нормальные показатели уровня ферментов в крови и моче не исключают диагноз ХП. В таком случае можно использовать провокационные тесты.
При копрологическом исследовании можно выявить панкреатическую недостаточность: стеаторею (нейтральный жир в кале), креаторею (непереваренные мышечные волокна), амилорею (крахмал в кале). При легкой степени хронического панкреатита, копрологическое исследование будет не информативным. Эффективно определение содержания эластазы-1 в кале, как показатель внешнесекреторной деятельности ПЖ.
Внутрисекреторную функцию ПЖ оценивают по уровню следующих гормонов в крови: инсулин, глюкагон, С-пептид. Возможно проведение глюкозотолерантного теста.
Биохимическое исследование сыворотки крови, кроме феномена уклонения ферментов, как правило, позволяет обнаружить нарушения свертываемости крови, повышение уровня глюкозы, АЛТ и АСТ, СРБ, снижение уровня кальция, повышение щелочной фосфатазы и гамма-глютамилтранспептидазы, билирубина, изменения липидограммы.
Для диагностики аутоиммунного ХП проводят определение в сыворотке крови IgG4, антинуклеарного фактора, антител к двуспиральной ДНК, внутриорганных антител к ПЖ.
Инструментальные исследования
УЗИ ПЖ является скрининговым методом. В период обострения хронического панкреатита можно выявить снижение эхогенности, увеличение общего объема и отечно-интерстциальные изменения в органе.
При длительном течении ХП будет обратная картина, так как уже преобладают процессы фиброзирования: железа уменьшается в объеме, изменяются контуры, общий размер уменьшается.
Для более детальной оценки морфологической структуры органа возможно использование эндоскопического УЗИ, КТ, МРТ, магнитно-резонансной холангиопанкреатографии, эндоскопической ретроградной холангиопанкреатографии по показаниям.
Критерии постановки диагноза хронический панкреатит
Основные критерии | Дополнительные критерии |
1. Повторяющиеся не менее 1 года эпизоды болей в животе с локализацией в верхнем левом квадранте, глубоко в эпигастрии, полосой от подреберья к подреберью. | 1. Эрозивные, эрозивно-язвенные изменения слизистой оболочки пищевода, желудка, двенадцатиперстной кишки, сопровождающиеся повышением кислотообразующей функции желудка. |
2. Снижение внешнесекреторной функции ПЖ по данным определения эластазы-1 в кале (<200 мг/г). | 2. Стеаторея (нейтральный жир в копрограмме). |
3. Нарушение структуры и размеров ПЖ и ее протоков по данным современных методов визуализации: УЗИ, эндосонографии, КТ, МРТ и др. | 3. Повышение уровня липазы и/или панкреатической амилазы в крови и/или в моче. |
4. Острый панкреатит в анамнезе. | 4. Связь болей в животе с грубыми нарушениями диеты: употреблением жирной и/или обильной пищи. |
5. Связь болей в животе с тошнотой и/или рвотой. | |
6. Эпизоды приступов болей в животе в анамнезе, ставшие поводом к экстренной госпитализации с подозрением на хирургическую патологию. | |
7. Сахарный диабет. | |
8. ЖКБ. | |
9. Аномалии общего желчного протока. | |
10. Наследственные гиперлипидемии, ожирение. | |
11. Белково-калорийная недостаточность. |
Для подтверждения диагноза ХП достаточно четырех критериев (в том числе одного основного).
Лечение
Щадящий режим, предусматривающий исключение чрезмерных физических нагрузок и острых стрессовых ситуаций; лечебное питание в период обострения ХП и соблюдение рекомендаций по расширению диеты в фазе субремиссии и ремиссии; индивидуальный подход в назначении медикаментозных средств, учитывающий особенности клинико-морфологического варианта заболевания, — основные принципы терапии заболевания, направленные на создание физиологического покоя ПЖ и других органов пищеварения.
Лечебное питание в период обострения хронического панкреатита должно снизить ферментообразование, уменьшить стаз в протоках ПЖ.
При тяжелом течении обострения ХП больного переводят на парентеральное питание, эффективность которого оценивается по динамике массы тела пациента и лабораторных показателей, восстановлению моторики желудочно-кишечного тракта.
Для устранения эндогенной интоксикации при обострении ХП проводится инфузионная терапия с использованием декстрана [ср. мол. масса 30000-40000] (Реополиглюкина*), 5% раствора декстрозы (Глюкозы*), 10% раствора альбумина человека (Альбумина*).
При улучшении общего состояния больного, восстановлении аппетита, нормализации функций пищеварительной системы назначают диетическое питание (стол № 5 панкреатический) со сниженной калорийностью относительно возрастной нормы за счет ограничения белка животного происхождения, жира и углеводов. Пища жидкой и полужидкой консистенции дается в отварном виде, теплой. Кратность питания составляет не менее 6 раз в сутки. Расширение диеты проводится постепенно, длительно (от 6 до 12 мес и более) исключают продукты, оказывающие стимулирующее влияние на секреторную функцию желудка и выделение желчи (овощные и фруктовые соки, сахар, варенье, джемы), продукты, содержащие грубую клетчатку (сырые овощи, ягоды, фрукты).
Купирование абдоминального болевого синдрома достигается при снижении давления в протоках ПЖ, устранении спазма сфинктера Одди, восстановлении пассажа в двенадцатиперстную кишку панкреатического сока и желчи, необходимых для пищеварения, путем назначения холинолитических средств (платифиллина детям старше 6 лет), спазмолитиков (папаверина детям старше 6 мес), анальгетиков (баралгина детям старше 15 лет), блокаторов Н2-рецепторов (фамотидина пациентам старше 18 лет), ингибиторов протоновой помпы (омепразола пациентам старше 18 лет), антацидов [алгелдрата + магния гидроксид (Алмагеля*) детям старше 10 лет, алгелдрата + магния гидроксид (Маалокса*) детям старше 15 лет], антисекреторных препаратов (октреотида пациентам старше 18 лет), ферментов [панкреатина (Креона*)]. В целях устранения рвоты, отрыжки пищей, изжоги используют прокинетики [метоклопрамид (Церукал*) детям старше 2 лет, домперидон] коротким курсом.
В фазе субремиссии ХП рекомендуется продолжение терапии полиферментными препаратами с подбором дозы, обеспечивающей увеличение массы тела ребенка, устранение метеоризма, нормализацию стула и лабораторных показателей состояния внешнесекреторной функции поджелудочной.
Источники:
Гастроэнтерология. Национальное руководство. Под ред. В. Т. Ивашкина, Т. Л. Лапиной — М. : ГЭОТАР-Медиа, 2018.
Детская гастроэнтерология : практическое руководство. Под ред. И. Ю. Мельниковой — М. : ГЭОТАР-Медиа, 2018.
Рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению хронического панкреатита. В.Т. Ивашкин., 2014.
Источник
Воспалительно-дегенеративное
поражение поджелудочной железы. Бывает
острым и хроническим.
Панкреатит
острый. Острое
воспаление поджелудочной железы.
Подразделяется на острый интерстициальный
панкреатит, или отек поджелудочной
железы, острый геморрагический панкреатит
— панкреонекроз и острый гнойный
панкреатит.
Этиология
и патогенез.
Этиология полиморфна. Причинами острого
панкреатита могут быть закрытая травма
живота, обструкция панкреатобили-арного
тракта (кисты, сужение дистального
отдела общего желчного и панкреатического
протоков, стеноз и воспаление сфинктера
Одди, закупорка панкреатического протока
аскаридой и др.); вирусные и бактериальные
инфекции (эпидемический паротит, грипп,
ОРВИ, кишечные инфекции), аллергические
и али-ментарные факторы. Встречаются
также «лекарственные» панкреатиты (при
приеме цитостатиков, корти-костероидов
и др.).
В
основе патогенеза лежат процессы
«самопереваривания» железы под влиянием
активации панкреатических ферментов
вследствие воздействия той или иной
причины. «Самоперевариванию» способствуют
также факторы задержки оттока
панкреатического сока, высокая секреторная
активность и нарушение кровотока в
паренхиме железы. Активированные
панкреатические ферменты проникают в
интерстициальную ткань железы, повышается
порозность сосудистой стенки, вследствие
чего возникают отек и гиперемия органа.
При прогрессировании процесса могут
развиться тромбозы мелких вен железы,
ишемия органа и как следствие — некроз.
Клиническая
картина.
Выделяют простую и деструктивную формы
процесса. При остром
отеке железы отмечается
типичная симптоматика: боль различной
интенсивности и продолжительности в
верхней половине живота (в левом
подреберье, эпигастральной области,
вокруг пупка). Боль иногда носит
опоясывающий характер, иррадиирует в
спину, левую лопатку, левую руку и
сочетается с тошнотой, рвотой,
слюнотечением, диареей; наблюдается
умеренное вздутие живота. При пальпации
живота отмечается резкая болезненность
в области пупка. Ребенок принимает
вынужденное положение, чаще коленно-локтевое.
Отмечается тахикардия, иногда гипотония,
в крови — умеренный лейкоцитоз без
значительного изменения формулы крови,
гипергликемия. Активность амилазы в
сыворотке крови и в моче повышена.
Геморрагический
панкреатит является
переходной стадией отека железы. Дети
младшего возраста очень беспокойны,
кричат от боли. Постепенно двигательное
беспокойство сменяется адинамией. Дети
старшего возраста жалуются на боли в
верхней половине живота; могут отмечаться
симптомы раздражения брюшины, болезненная
резистентность поперечной полосы на
3-5 см выше пупка (симптом Керте), кожная
гиперестезия, многократная рвота. При
тяжелых формах состояние тяжелое:
выражен токсикоз, бледность, цианоз,
геморрагическая сыпь, увеличение печени.
Состояние прогрессивно ухудшается.
Нарастает бледность кожных покровов с
цианотичным оттенком, полисерозиты
(симптом «песка в глазах», учащенное
мочеиспускание, боли в суставах).
Развиваются эксикоз, токсикоз,
геморрагический синдром, пульс слабого
наполнения, снижается артериальное
давление, нарастают асцит, явления
коллапса.
Диагноз.
В диагностике острого панкреатита
большое значение придается исследованию
панкреатических ферментов в крови и
моче. Отмечается повышение уровня
амилазы и липазы в сыворотке крови и в
моче, клиренса ot-амилазы, панкреатической
амилазы, эластазы в крови, а также ЛДГ-3.
При ультразвуковом исследовании —
увеличение и отек паренхимы поджелудочной
железы.
Дифференциальный
диагноз
необходимо проводить с острым аппендицитом,
кишечной непроходимостью, перфорацией
полых органов.
Прогноз.
При простой (отечной) форме острого
панкреатита комплексная терапия приводит
к полному выздоровлению. При деструктивной
форме прогноз серьезный.
Лечение.
Терапия острого панкреатита должна
быть комплексной и в основном
консервативной. Назначают строгий
постельный режим, холод на живот, голод
на 1—3 сут или малокалорийную диету на
фоне инфузионной дезинтоксикационной
терапии. Диета должна быть механически
и химически щадящей, исключаются
сокогонные продукты (соки, фрукты, овощи,
легкорастворимые углеводы); прием пищи
дробный — 4—6 раз в день. Показано
парентеральное введение жидкостей
(солевые растворы, 5—10 % растворы глюкозы
с инсулином) до 1—3 л, препаратов калия,
кальция, низкомолекулярных плазмозаменителей
(ге-модез, реополиглюкин), белковых
препаратов (плазма, 10 %, 20 % растворы
альбумина), введение антиферментных
препаратов (трасилол, контрикал, гордокс),
доза которых зависит от тяжести процесса
(20 000— 50 000 ЕД и более). Назначают
холинолитические, спазмолитические и
ганглиоблокирующие препараты, купирующие
болевой синдром и спазм сфинктера Одди
(но-шпа, папаверин, платифиллин, атропин,
метацин, ганглерон; дозы см. Язвенная
болезнь), анальгетические
средства (анальгин, баралгин), показана
паранефральная блокада. При упорной
рвоте применяют назогаст-ральный зонд
с постоянным откачиванием желудочного
содержимого и введением щелочных вод
(боржом), растворов бикарбоната натрия.
Назначают противовоспалительные
(антибиотики), антигистаминные (пипольфен,
димедрол, супрастин, тавегил и др.) и
мочегонные (диамокс, фуросемид и др.)
препараты. При необходимости проводят
дегидратационную терапию. Отсутствие
эффекта от консервативного лечения в
случаях развития деструктивной формы
и наличие симптомов перитонита являются
показаниями к оперативному лечению.
Панкреатит
хронический.
В возникновении заболевания имеют
значение те же факторы, что и при остром
панкреатите. Он может быть исходом
острого или развиться на фоне хронических
заболеваний органов пищеварения
(дуоденит, холецистит, язвенная болезнь,
желчекаменная болезнь, гепатит, цирроз
печени). Выделяют панкреатит рецидивирующий
и с постоянным болевым синдромом; может
наблюдаться латентное течение хронического
панкреатита. Кроме того, хронический
панкреатит может сопровождать хронические
заболевания других органов и систем,
например хронический гломерулонефрит.
Клиническая
картина.
Характерно наличие болевого и
диспепсического синдромов. Боли
локализуются в верхней половине живота,
иногда иррадиируют в левую лопатку,
спину, плечо, часто сопровождаются
рвотой, тошнотой, неустойчивым стулом
(поносы, запоры), резким снижением
аппетита и потерей массы тела. Боли
могут носить приступообразный характер,
длиться от нескольких часов до 2—5 дней
или быть постоянными. Характерны болевые
ощущения в левом подреберье и эпигастральной
области, в зонах Мейо—Робсона, Шоффара;
отмечаются кожная гиперестезия в области
левого подреберья (симптом Кача),
положительный симптом «поворота»
(исчезновение или уменьшение болезненности
при пальпации в области проекции
поджелудочной железы в положении на
левом боку). Иногда выражены левосторонний
френикус-симптом, признак Гротта
(уменьшение кожной складки на животе
слева от пупка). Частыми симптомами
болезни являются астеновегетативные
жалобы.
Диагноз.
Основывается на клинических и
па-раклинических проявлениях заболевания
(исследование ферментов поджелудочной
железы в крови, моче и дуоденальном
содержимом). Уровень ос-амилазы и
панкреатической амилазы в крови и моче
во время обострения хронического
панкреатита обычно повышен. При стихании
процесса происходят нормализация уровня
а-амилазы и снижение панкреатической
амилазы. Внешнесекреторная функция
поджелудочной железы характеризуется
повышенным, либо нормальным объемом
секреции и бикарбонатной щелочности и
повышением ферментов в дуоденальном
соке в ответ на стимуляцию секретином
и панкреозимином (гиперсекреторный тип
секреции), либо снижением уровня
панкреатических ферментов при нормальном
объеме секреции и бикарбонатов
(гипосекреторный тип). Отмечается и
нормальный тип секреции. Определенное
значение имеют прозериновый,
гликоамилолитический и солянокислый
тесты, а также гликемические кривые с
2 нагрузками (диабетическая, или плоская,
кривая). Рентгенологическое исследование
— дуоденография с искусственной
гипотонией — позволяет выявить изменения
в постбульбарной части кишки (расширение
и смещение петли двенадцатиперстной
кишки, явления папиллита, дуоденит,
дискинезия и дуоденостаз). Ду-оденофиброскопия
выявляет состояние фатерова соска и
двенадцатиперстной кишки. Ангиография
и панкре-атохолангиография показаны
для выявления локальных поражений
поджелудочной железы (киста, опухоль,
аномалия развития). Эхографические
признаки хронического панкреатита
зависят от формы и фазы процесса. При
обострении определяют увеличение и
отек паренхимы железы, при стихании
процесса и ремиссии — нормальные размеры
железы, множественные очаги уплотнения.
Радиоизотопное исследование детям не
проводится! Копрологическое исследование
выявляет стеаторею (нейтральный жир),
креаторею (непереваренные мышечные
волокна), непереваренный крахмал.
Дифференциальный
диагноз
необходимо проводить с заболеваниями
желудка, двенадцатиперстной кишки,
«реактивным» панкреатитом, диспанкреатизмом.
Лечение.
Должно быть комплексным. В период
обострения заболевания назначают
постельный режим. Диета с повышенным
содержанием белка, химически и механически
щадящая, длительностью не менее 3 нед
(см. Острый
панкреатит). Больным
с тяжелым обострением заболевания
рекомендуется голод в течение 1—3 дней
с постепенным расширением диеты. Показано
применение холинолитических,
спазмолитических, анальгетических,
противовоспалительных и антигиста-минных
препаратов (см. Острый
панкреатит). Большое
значение придается заместительной
терапии; на длительный период назначают
панкреатин по 1 г 4 раза в сутки в течение
6 мес или мезим-форте, полизим, фестал,
панзинорм по 1 г 1—3 раза в день во время
или после еды, курсами по 3—2 нед с
3—4-недельным перерывом, всего 4—5 курсов
в год. Применяют также желчегонные
средства (бессмертник, желчегонный чай,
сорбит, ксилит), препараты кальция,
метаболитный комплекс (см. Язвенная
болезнь), седативные
и обволакивающие препараты, (алмагель),
анаболические и сте-роидные гормоны
(неробол — 0,0025—0,005 г 1 раз в день под
язык в течение 3 нед; ретаболил — 25—50
мг 1 раз в 10 дней, всего 3—4 инъекции;
преднизолон коротким курсом), а также
стимулирующую терапию (нативная плазма).
Большое значение придается назначению
пентоксила, который обладает
противопро-теолитическим и
противовоспалительным свойствами, дают
по 0,05—ОД г 3 раза в день после еды в
течение 3—4 нед под контролем анализа
крови. По показаниям при резко выраженном
болевом синдроме применяют антиферментные
препараты. В период ремиссии заболевания
необходимо назначать противорецидивное
лечение: диета № 5 в течение 6—12 нед,
исключение физической нагрузки,
ферментные препараты в течение не менее
6 мес после приступа и далее курсами по
2 мес после небольших обострений;
желчегонные препараты по 2 нед каждого
месяца, курсы антибактериальной терапии
2—3 раза в год. Физиотерапия при обострении
заболевания противопоказана, при
стихании процесса и ремиссии возможно
лечение ультразвуком и ДМВ.
Санаторно-курортное лечение показано
только при стойкой ремиссии (без
назначения тепловых физиопроцедур).
Источник