Панкреатит симптомы во рту
Содержание
Панкреатит — воспаление поджелудочной железы. Развивается при нарушении секреторного оттока и ранней активации ферментов. В этом случае орган начинает переваривать сам себя. Опасно это тем, что процесс затрагивает кровеносные сосуды, что чревато сильным кровотечением.
К основным причинам развития панкреатита можно отнести наследственность, хронические заболевания пищеварительного тракта, травмы живота. К заболеванию может привести и постоянное нерегулируемое употребление алкоголя.
Симптомы панкреатита
Существует две формы заболевания — острая и хроническая. При первом варианте течения болезни основным симптомом панкреатита будет боль. Она локализуется в левом подреберье, носит опоясывающий характер и отдает в верхнюю половину тела. Такое состояние нередко сопровождается тошнотой, рвотой, повышением температуры тела. При визуальном осмотре отмечается бледность кожи больного и повышенная потливость.
Симптомы панкреатита в хронической форме выражены менее интенсивно. Пациенты жалуются на постоянную тупую боль в животе, усиливающуюся после нарушения диеты или приема алкоголя. Снижается аппетит, периодически появляются приступы тошноты. Из-за постепенно развивающегося обезвоживания снижается масса тела, беспокоит постоянная сухость во рту. Во время осмотра четко определяется желтый оттенок кожи и слизистых оболочек.
Чем опасно обострение панкреатита?
Симптомы панкреатита в стадии обострения носят ярко выраженный характер. В первую очередь это сильнейшая боль в левом подреберье, отдающая под лопатки и в плечо. При этом болевой синдром практически не снимается медикаментозными препаратами. Второй характерный признак — рвота, не приносящая облегчения. Пациент жалуется на слабость и вкус горечи во рту. Возможно развитие диареи. Внешне у больного будут отмечаться холодная влажная кожа, учащенное дыхание и сухость слизистой рта.
Обострение панкреатита лечится только в условиях стационара. При этом затягивать с обращением к врачу нельзя. Длительный приступ опасен разрушением функциональной части поджелудочной железы.
Диагностика панкреатита
При плановом обращении пациента к врачу в первую очередь проводится сбор анамнеза и визуальный осмотр. Специалист собирает данные о начале развития панкреатита, его длительности, возможных причинах появления патологии.
Вторым этапом обследования становится лабораторная диагностика. Проводятся общий и биохимический анализы крови.
В общем анализе отмечаются остро выраженные изменения, характерные для воспалительного процесса. Это увеличение реакции оседания эритроцитов (СОЭ) и увеличение количественного содержания эритроцитов.
Биохимический анализ крови считается наиболее информативным. На панкреатит указывают повышение уровня альфа-амилазы, липазы и глюкозы. При переходе воспалительного процесса на почки значительно увеличивается мочевина.
В обязательном порядке проводится анализ кала. При воспалении поджелудочной железы в нем обнаруживаются вкрапления жира и пищевых волокон.
Для инструментальной диагностики заболевания используются следующие методы.
- Ультразвуковое исследование.
Занимает первое место по значимости при постановке диагноза. Определяет состояние ткани железы, размеры протоков и наличие патологических вкраплений.
- Рентгенография.
Помогает выявить наличие камней, их размеры и месторасположение.
- Компьютерная томография.
Наиболее точный метод исследования. Благодаря послойности полученного изображения, с его помощью определяются даже самые незначительные отклонения от нормы.
При обострении панкреатита на первое место выходит дифференциальная диагностика с острыми хирургическими патологиями — прободной язвой, кишечной непроходимостью, тромбозом вен кишечника. Для этого все необходимые диагностические мероприятия проводятся в экстренном порядке. Одновременно с этим проходит консультация узких специалистов.
Чем лечить панкреатит: лекарства или диета?
Обострение панкреатита лечится по принципу «голод, холод и покой». Пациент в течение нескольких дней должен соблюдать строжайшую диету. Разрешается пить отвар из шиповника или лечебную негазированную минеральную воду. Во избежание обезвоживания и поддержания организма внутривенно вводятся специальные препараты, которые обеспечивают водно-электролитный баланс крови.
Медикаментозное лечение панкреатита в острой стадии направлено на обезболивание и снятие воспалительного процесса с помощью антибиотиков. Назначаются лекарства, обеспечивающие снижение действия ферментов поджелудочной железы.
В наиболее тяжелых случаях лечение проводится путем хирургического вмешательства.
После снятия острого процесса начинается вторая стадия лечения панкреатита. Для восстановления работы пищеварительного тракта применяются ферментные препараты (Креон, Фестал). Восстановление уровня микроэлементов проводится с помощью поливитаминов. При необходимости врач может выписать желчегонные лекарственные средства.
Полноценное лечение панкреатита невозможно без соблюдения строгой диеты. Питание должно быть дробным. Из рациона исключаются жирные продукты, пряности и приправы, яичные желтки. Нельзя употреблять в пищу свежее молоко, разрешены только кисломолочные продукты. Категорически запрещен прием алкоголя.
При острой стадии заболевания вылечить панкреатит одной только диетой невозможно. Необходима комплексная медикаментозная терапия, которую лучше проводить в условиях стационара. Правильное питание при этом поможет быстрее снять воспалительный процесс и вернуться к нормальному образу жизни.
А вот при хроническом варианте воспаления поджелудочной железы диета играет первоначальную роль. Строгое следование всем рекомендациям врача поможет снизить к минимуму частоту обострений.
Профилактика панкреатита
Для того чтобы избежать развития этого неприятного заболевания, необходимо знать и выполнять следующие правила.
- Соблюдение диеты.
Питание должно быть рациональным с минимальным употреблением жиров. Нельзя допускать больших перерывов между приемами пищи с последующим перееданием.
- Полное исключение употребления спиртных напитков и курения.
Алкоголь и никотин раздражают поджелудочную железу, вызывая повышение выработки ферментов.
- Снижение физических нагрузок.
При заболеваниях пищеварительного тракта не рекомендуются интенсивные физические тренировки и подъем тяжестей. Лучше обратить свое внимание на йогу и дыхательную гимнастику.
Соблюдение этих несложных правил поможет избежать развития воспалительного процесса в поджелудочной железе. А при его наличии — сведет к минимуму частоту возможных обострений.
- Гастроэнтерология. Национальное руководство / под ред. В.Т. Ивашкина, Т.Л. Лапиной. — 2015
- Клиническая гастроэнтерология / Григорьев П.А., Яковенко А.В.. — 2004
Источник
В России панкреатит — один из наиболее популярных диагнозов. Им принято объяснять практически любую боль в животе, а нередко его «диагностируют» при УЗИ поджелудочной железы у человека без каких-либо симптомов. Разбираемся в тонкостях заболевания вместе с к. м. н., гастроэнтерологом GMS Clinic Алексеем Головенко.
Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Как возникает острый панкреатит
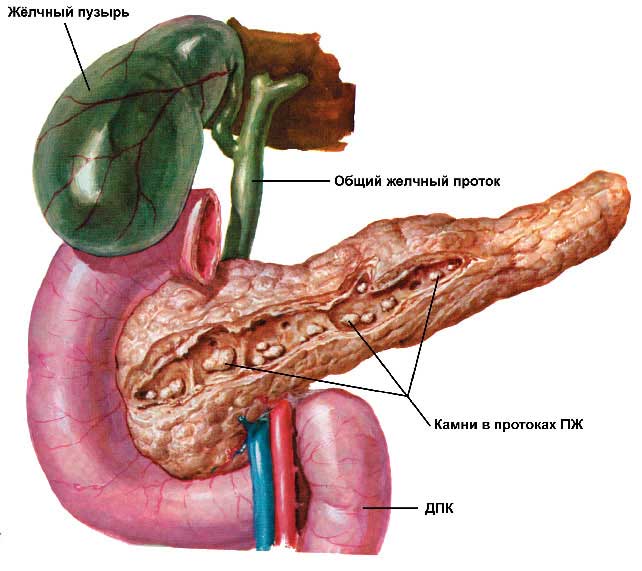
Около 70% всех случаев острого панкреатита возникают или из-за отравления алкоголем, или из-за желчнокаменной болезни. Избыточное употребление алкоголя (даже без предыстории в виде алкоголизма) вызывает воспаление поджелудочной железы. По этой же причине люди, систематически злоупотребляющие выпивкой, имеют все шансы не только оказаться в больнице с тяжелым острым панкреатитом, но и долгие годы снова испытывать болевые приступы. Камень желчного пузыря тоже может вызвать панкреатит: проток, выносящий желчь из пузыря в 12-перстную кишку, сливается с протоком поджелудочной железы. Такая ситуация — билиарный панкреатит — требует экстренного вмешательства, например, для рассечения большого дуоденального сосочка: это место впадения протоков в кишку.
Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови. Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
С острым панкреатитом разобрались. А хронический?
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани. Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Как лечить хронический панкреатит
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Главное при лечении хронического панкреатита — убрать причину заболевания.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
У большинства моих знакомых поставлен диагноз «панкреатит», но они не пьют спиртное и ни разу не попадали в больницу с сильным болями. Что не так?
Скорее всего, как и многим другим россиянам, диагноз панкреатита в такой ситуации поставили исключительно по результатам УЗИ. Грамотный специалист по ультразвуковой диагностике не станет устанавливать диагноз за терапевта, гастроэнтеролога или хирурга. Он только опишет изменения и предложит коллеге самому интерпретировать изменения поджелудочной железы. Нередко так называемые диффузные изменения поджелудочной железы становятся поводом поставить диагноз панкреатита человеку вообще без каких-либо симптомов. Это неправильно.
Достоверно судить о панкреатите при УЗИ, строго говоря, можно только обнаружив явные осложнения заболевания — сужения и расширения протока, кальцинаты, кисты.
Да и у ультразвукового метода, как у любого способа диагностики, возможности не безграничны. При настоящем панкреатите предпочтение отдаётся магнитно-резонансной или эндоскопической холангиопанкреатографии. При этих методах получают очень точное изображение протоков поджелудочной железы.
Диффузные изменения поджелудочной железы чаще всего оказываются довольно безобидным накоплением в железе жировой ткани. При отсутствии типичных симптомов хронического панкреатита — изматывающей боли после еды у человека, уже перенёсшего когда-то острый панкреатит, такая ультразвуковая картинка должна всего лишь стать поводом проверить холестерин и, возможно, активнее бороться с избыточной массой тела. Кроме того, очень часто за хронический панкреатит принимают самые частые заболевания в гастроэнтерологии — функциональные расстройства, например синдром раздражённого кишечника. Это неопасное, но очень неприятное заболевание, при котором кишка становится слишком чувствительна к растяжению газом и пищей, реагируя спазмом (коликами). Очень часто такая функциональная боль (то есть боль, не связанная с воспалением или опухолью) возникает у людей, пребывающих в постоянном стрессе. Потому и лечение функциональной боли — это не только приём лекарств-спазмолитиков и других гастроэнтерологических препаратов, но и работа с психоэмоциональным состоянием: когнитивно-поведенческая психотерапия, увеличение физической активности и даже йога.
Не каждая боль в животе — это панкреатит. И это радует.
Источник: the-challenger.ru
Источник
Если вы заметили неприятный запах из своего рта, знайте – у вас что-то не так с органами пищеварительного тракта. Возникновение привкуса во рту при панкреатите — это весьма неприятное явление, способное ограничить полноценную жизнь человека. Для того чтобы подробнее разобраться с механизмами возникновения проблемы и понять, почему же появляется привкус во рту, необходимо смотреть в корень проблемы: в панкреатит.

Так как при панкреатите нарушается работа пищеварительной системы, закономерным является возникновение во рту неприятного привкуса
Полость рта и панкреатит – неприятное соседство
Если вы считаете, что процесс переработки пищи начинается в желудке, то вы сильно ошибаетесь: пищеварение начинается в ротовой полости. Именно здесь на комок пищи попадает слюна, которая и отправляется дальше с ним по тракту. Панкреатит может стать причиной уменьшения выработки слюны, за чем последует привкус во рту, а также ощущение жжения. Почему так происходит?
- Чувство сухости и жжения во рту может быть вызвано постоянным стрессом, болевым шоком, который является причиной избыточной выработки стрессовых гормонов – адреналина и кортизола.
- Неприятный привкус может возникнуть вследствие недостатка инсулина, причиной которого может стать воспалительный процесс, протекающий в поджелудочной железе. Таким образом, уровень сахара в крови повышается, что и приводит к жжению, жажде и сухости во рту.
- При панкреатите (особо острых его формах) больной может испытывать немалые мучения от постоянной рвоты. Из организма в больших количествах выводится жидкость, что приводит к появлению сухости и плохого запаха – ему сопутствует привкус во рту.

Появление запаха во рту объясняется развитием холецистита совместно с панкреатитом
- Врачи отмечают, что при панкреатите чувство непреодолимой сухости во рту может возникнуть по причине постоянных поносов.
- Очень часто больные ощущают во рту горький привкус. Его природу очень легко объяснить – это следствие желчекаменной болезни, верной спутницы панкреатита. Если организм слишком обезвожен, то из ротовой полости и вовсе может повеять запахом ацетона. А вот желчью пахнет в тех случаях, когда болезнь поджелудочной железы сопровождается заболеваниями желчного пузыря.
Привкус: каков он
Сладкий привкус во рту при панкреатите – это, к сожалению, нормальное явление. И у него есть весьма простое объяснение: дело в том, что поражённая заболеванием поджелудочная железа не может полностью справиться со своими обязанностями по выработке инсулина – его становится явно недостаточно.
Таким образом в крови появляются немалые дозы глюкозы, которая в кратчайшее время попадает в слюну и появляется сладкий привкус во рту. Поначалу такое состояние может вызывать удивление и даже расцениваться, как безобидное, однако стоит сразу же обратиться к врачу: промедлением может принести вам боль и острую форму заболевания.

Если у пациента наблюдается развитие рефлюкса, то привкус будет проявляться с кислым оттенком
При панкреатите рецепторы могут почувствовать не только сладость, но и кислоту. Она производится зловредными микроорганизмами, которые расщепляют глюкозу и производят из неё молочную кислоту. Сей фермент очень плохо отражается на состоянии зубов, а также приводит к появлению кариеса. Почувствовали кислый привкус во рту? Вам нужно не только к участковому врачу, но и к стоматологу. Кроме того, неприятный привкус кислоты во рту может появиться из-за ускоренного развития рефлюксной болезни: содержимое в желудке забрасывается и застывает, из-за чего кислая реакция попадает в глотку и пищевод.
Необходимо помнить, что привкус, образовавшийся при этом неприятном заболевании, невозможно излечить отдельно, принимая специализированные медикаменты.
Вам предстоит лечить болезнь комплексно: установить диету, придерживаться определённого режима в еде, принимать медицинские препараты и постоянно наблюдаться у врача.
Спасительные методы
Сладкий привкус может исчезнуть тогда, когда вы начнёте заботиться о своём питании, сядете на лечебную диету и станете отказывать в маленьких кулинарных радостях по большим праздникам.

Отказ от вредной пищи и корректировка питания помогут наладить работу пищеварения и устранить неприятный привкус
Однако в некоторых случаях сладкий привкус может не пропасть даже тогда, когда вы предпримете вышеперечисленные шаги. Если вы считаете, что всё сделали правильно, но проблема осталась, то вам необходимо сдать анализы. Если не будет выявлено особых проблем, то вам показан отдых и полное спокойствие, если положение становится хуже – нужно вспомнить о трёх золотых правилах лечения панкреатита: покое, голодании и холоде.
- Голодание. Всё, конечно же, в меру, но вредные продукты придётся исключить полностью. Больше пейте чистой воды.
- Покой. Полный отказ от стрессов, меньше волнения по пустякам, успокоительные чаи и отвары.
- Холод. Если вы страдаете от сильного приступа панкреатита, то вам стоит приложить к месту воспаления железы грелку со льдом.
Безусловно, если вы больны панкреатитом, то вам нужна консультация и длительное наблюдение специалиста, который назначит вам лечение современными медикаментами (Но-шпа, пирензепин, окреотид). Их эффект сможет усилить принятие отваров из трав, оказывающих успокоительное и целебное воздействие.

Для избавления первопричины появления неприятного привкуса могут назначаться медикаменты
Их, как правило, делят на следующие категории.
- Травы, которые снимают болевые спазмы и приносят облегчение.
- Травы, которые нормализуют процесс переработки пищи и снижают боль.
- Травы, приём которых позволяет эффективно защитить слизистую.
Существует пара проверенных рецептов, способных помочь в борьбе с панкреатитом, который является причиной неприятного привкуса и запаха. Так, нужно использовать подорожник – кладезь витаминов, растущий прямо у нас под ногами. Из его листьев необходимо выжать сок, после чего его нужно принимать до еды в течение одного месяца. После стоит прервать курс, а затем вновь повторить через 60 дней.
Второй рецепт эффективно борется с избыточной массой желчи. Для этого необходимо положить бессмертник, ромашку и корни одуванчика в банку (объём в один литр идеально подойдёт), залить получившуюся массу кипятком и оставить готовиться на пару часов. Получившийся отвар необходимо принимать следующим образом: один стакан через 30 минут после еды.

Справиться с неприятным привкусом помогут и рецепты народной медицины
Травы действительно могут помочь в лечении панкреатита, который и приводит к образованию неприятного привкуса. Натуральность – вот их преимущество.
Заключение
Безусловно, панкреатит – очень неприятная болезнь, некоторые формы которой могут принести неимоверные страдания больному. Кроме того, заболевание может стать причиной образования отвратительных привкусов, которые ограничат вашу жизнь и будут постоянно раздражать. Однако стоит помнить, что и с этой болезнью можно бороться. При появлении привкуса не медлите, а сразу же отправляйтесь к специалисту, который назначит вам эффективное лечение.
Из видео вы узнаете, о чем может говорить металлический привкус во рту:
Источник