Панкреатит симптомы и лечение сахар
Панкреатитом называется воспаление поджелудочной железы. Болезнь серьезная, отрицательно влияющая на работу многих органов. Неправильная работа железы ведет к тому, то продукты ее деятельности – пищеварительные ферменты – прекращают поступать в двенадцатиперстную кишку. Они остаются в поджелудочной, что приводит к воспалению. Пища перестает перевариваться с необходимой скоростью и качеством. А это – прямой путь к вздутию живота, запорам, диарее, рвоте, скапливанию токсинов, тошноте. Содержание глюкозы в крови повышается из-за недостаточной выработки инсулина поджелудочной. По этой причине больному предписывается довольно строгая диета со многими ограничениями. Например, сахар при панкреатите – продукт практически запрещенный.
Можно ли сахар при панкреатите
Такой вопрос часто задают люди, страдающие этим заболеванием. Употребление сахара сводится на нет или максимально ограничивается. Это зависит от остроты протекания болезни и ее стадии.
На поджелудочную природа возложила две обязанности: вырабатывать ферменты, помогающие переваривать пищу, и инсулин. Если железа воспалилась, то обмен углеводов нарушается, гормон впрыскивается в кровь бессистемно.
По этой причине глюкоза при панкреатите может быть смертельно опасной и привести к крайне тяжелому состоянию – гипергликемической коме. Потому вопрос, сахар при панкреатите можно или нет, необходимо разъяснить подробно.
В острую фазу
Панкреатит, как и многие другие болезни, может быть острым, хроническим, пребывать в стадии ремиссии. Каждый из этапов характеризуется своими проявлениями, симптомами и, как результат, требованиями к образу питания пациента.
В период обострения человеку плохо, и состояние его катастрофически быстро ухудшается. Употребление сахара при этом может попросту убить пациента. В связи со сбоями в выработке инсулина, в крови и так фиксируется огромное количество сахара. Попытка еще добавить «сладенького» переведет воспаление ПЖ в необратимый процесс.
Придется привыкнуть к ограничению в питании и отказу от сахара во время острой фазы. Поджелудочную необходимо избавить от повышенных нагрузок. С этой целью пациенту предписывается диета, при которой нельзя употреблять:
- жирное;
- жареное;
- острое;
- жесткое;
- горячее;
- холодное.
Простым углеводам – решительное «нет». Пока не сойдет воспаление, о сахаре и содержащих его продуктах придется временно забыть.
В фазу ремиссии
После окончания острой стадии, исходя из состояния больного, ему могут разрешить побаловать себя сахарком в количестве до 30 граммов в сутки.
Обязательно измеряют показатель глюкозы и дают нагрузочные тесты. Если запустить болезнь и недостаточно качественно лечиться, то пациента ожидает хроническая форма панкреатита. Она угрожает трансформацией в сахарный диабет.
Поскольку прием сахара значительно ограничен, то следует подумать, чем его заменить. На сегодня существует множество способов даже самым отъявленным сладкоежкам не отказывать себе в любимых продуктах.
Ягоды, фрукты и овощи
Природные фруктозу и сахарозу в достаточно больших количествах содержат фрукты, ягоды и овощи. Если с ягодами и фруктами все понятно, то об овощах несколько слов сказать нужно. Они необходимы организму как источник клетчатки и витаминов, но этим польза овощей не ограничивается.
Диетологи подчеркивают, что в сыром виде овощи и фрукты при панкреатите лучше не употреблять.
Запеченное в духовке, перетертое, вареное – разрешено. Такая обработка не нагружает железу, не провоцирует газонным с этой болезнью режимом питания, а просто придерживается какой-нибудь из многочисленных низкоуглеводных диет, отлично знают, что овощи также могут быть плодотворным источником натуральных сахаров. Обычные для наших широт морковь, свекла, тыква, не говоря об экзотическом батате, способны восполнить запасы глюкозы в организме и без сахара. К тому же, их полезнее употреблять, чем сахар – продукт переработки свеклы.
Мед и другие натуральные сахарозаменители
Этот продукт пчеловодства также способен стать прекрасной заменой привычному сыпучему или кусковому сладкому сахару. Правда, врач всегда предупредит, что медом можно лакомиться через месяц после приступа панкреатита. В день его употребление ограничивается двумя столовыми ложками.
Фруктоза и мед как сахарозаменители натурального происхождения отлично себя зарекомендовали за то время, что они выполняют эту функцию.
Недавно арсенал натуральных заменителей сахара пополнился стевией. Это очень сладкая трава, из которой делают порошок, выпускают в форме таблеток, сиропа и сушеной травки.
К натуральным подсластителям относится древесный или березовый сахар, получивший название ксилит (xylitol). Он не имеет привкуса, но в наших широтах не очень популярен. Фармакологическая отрасль добавляет его в сиропы от кашля, ополаскиватели для рта, зубные пасты, жевательные витаминки для детей. Положительные качества ксилита еще ждут своих ценителей. Есть и некоторые особенности: ксилит повышает перистальтику кишечника и увеличивает желчеотделение. В день его можно до 40 граммов.
Синтетические сахарозаменители
Бывает так, что из рациона сахар практически исключен, а натуральные сахарозаменители человек не любит или не может принимать по каким-либо причинам, например, при аллергии на мед или в связи с высокой калорийностью фруктозы и стоимостью стевии. Есть еще один вариант получить «сладкую» жизнь – употреблять искусственный сахарозаменитель.
Химическая промышленность выпускает несколько видов сахзама. Самые популярные:
- аспартам;
- сахарин;
- сорбит;
- сукралоза.
Аспартам имеет свойство разлагаться на химические составляющие при высоких температурах. Поэтому почаевничать без угрозы для и без того подорванного здоровья не удастся. Замечено, что аспартам способствует усилению аппетита, может становиться причиной колебаний уровня глюкозы.
Сахарин – один из самых первых заменителей сахара, созданный человеком. Калорий в нем нет, а вот уровень сладости в 300 раз больше, чем у привычного сахара. Однако имеет ряд отрицательных качеств:
- отдает горечью;
- вредит печени и почкам;
- привлек внимание исследователей в плане развития онкологии.
Сукралоза хорошо показала себя отсутствием побочных эффектов, может использоваться в кондитерских изделиях. Во время беременности употреблять ее нельзя, равно как и возрастной категории до 14 лет.
Сахарозаменители в диете больных панкреатитом имеют немаловажное значение. Какой именно выбрать – должен подсказать лечащий врач. Выбор значителен, следует только найти самый походящий вариант для конкретного пациента.
Запрещенные продукты
Как только установлен диагноз «панкреатит», человек должен быть морально готов к тому, что строгая диета теперь для него реальность, которая поддержит организм в работоспособном состоянии.
Для страдающих от панкреатита разработан специальный диетический стол №5. Упор здесь сделан на белковую пищу, сложные углеводы ограничиваются крупами.
Сладкие напитки попали под строгий запрет. Как правило, в них настолько много сахара, что есть опасность перегрузить поджелудочную железу. Шоколад и шоколадные конфеты, мороженое, булочки и пирожные, содержащие жирный сладкий крем, отныне крайне нежелательны в рационе.
Панкреатит и сахарный диабет
Случаи развития сахарного диабета на фоне панкреатита довольно часты. Ученые, занимающиеся проблемой, пока не выяснили, что именно провоцирует механизм, при котором сок из поджелудочной перестает поступать в 12-перстную кишку, а инсулин – в кровь. Однако из-за воспаления ткань поджелудочной железы замещается соединительной или жировой. Это незамедлительно сказывается на количестве инсулина и уровне глюкозы в крови. Возникает сахарный диабет первого типа, то есть абсолютная недостаточность. Лечение железы при диабете состоит в неукоснительном соблюдении предписаний врача и строгой диеты.
Источник
Концентрация глюкозы в периферической крови регулируется гормонами поджелудочной железы – инсулином и глюкагоном. При воспалении, повреждении или некрозе органа этот показатель сильно изменяется в сторону увеличения или уменьшения. В статье рассмотрено, каким образом сахар в крови и поджелудочная железа связаны между собой.

Влияние гормонов железы на уровень глюкозы
Инсулин – достаточно простой по своему строению гормон, образующийся специализированными бета-клетками. Они входят в состав островков Лангерганса и представляют собой эндокринный аппарат поджелудочной.
Часть секрета продуцируется постоянно, часть – в ответ на воздействие определенных стимуляторов:
- высокая концентрация свободной глюкозы в сыворотке крови человека;
- употребление пищи, которая содержит в своем составе не только углеводы, но и белки, жиры;
- поступление в организм аминокислот (валин, аргинин);
- воздействие некоторых гормонально активных веществ (холецистокинина, эстрогена, соматостатина и т.д.).
При повышенном сахаре в крови поджелудочная железа начинает активно вырабатывать свой самый главный гормон – инсулин. Он расщепляет глюкозу, после чего связывается с рецепторами, которые расположены на клетках мышц, печени, жировой ткани. Это приводит к тому, что они открывают свои каналы для молекул глюкозы. Следовательно, из периферической крови она постепенно поступает в клетки, где продолжает накапливаться.

Механизм работы инсулина
Антагонистом инсулина выступает глюкагон – еще один гормон железы, который вырабатывается альфа-клетками островков Лангерганса. Под его воздействием ранее депонированный в клетки сахар начинает обратно поступать в системный кровоток. Таким образом, под влиянием глюкагона предотвращается выраженное снижение уровня сахаров в крови, которое может развиться вследствие усиленной секреции инсулина.
Концентрация сахара в сыворотке крови при панкреатите
При любой форме хронического либо острого панкреатита в той или иной степени нарушается функция поджелудочной железы. Это связано с тем, что в структуре органа происходят патологические изменения:
- отек паренхимы, повышение давления в Вирсунговом протоке;
- выраженное кровоизлияние в толщу железы при геморрагическом панкреатите;
- часть панкреатических клеток погибает без возможности восстановления.
Следовательно, поджелудочная железа не в полной мере синтезирует свои пищеварительные ферменты и гормоны. Проявляется это развитием белково-энергетической и панкреатической недостаточности, синдромом мальабсорбции (нарушенное всасывание питательных веществ).
Во время острого течения панкреатита, при обострении хронической формы болезни глюкоза в крови не редко повышается. Это связано с тем, что при воспалении железы снижается ее функциональная активность, а часть эндокринных клеток погибает.

Гормоны ПЖ, влияющие на глюкозу
В большинстве случаев повышенный уровень сахара при панкреатите является транзиторным состоянием и после купирования острого периода болезни самостоятельно восстанавливается.
Если же вследствие массивного панкреонекроза погибло более 90 % ткани железы, то развивается вторичный сахарный диабет.
Узнайте, какие необходимы анализы для выявления патологий поджелудочной железы, в этом материале…
Сахарный диабет и поджелудочная железа
Сахарный диабет – это тяжелое эндокринологическое заболевание, характеризующееся абсолютным или относительным дефицитом инсулина в организме. Как итог – стойкая гипергликемия, постепенное поражение сосудов, почек, нервной системы.
В ряде случаев острая нехватка гормона является следствием массивной гибели бета-клеток в результате аутоиммунного или инфекционного воспаления железы, травмы. Первичный (инсулинозависимый) диабет относится к генетически детерминированным патологиям и чаще всего манифестирует в детском возрасте.
Характер питания, избыточный вес, гиподинамия – пагубно влияют на работу поджелудочной. Приведенные факторы, особенно при их совокупности, часто приводят к нарушению толерантности к глюкозе. Вследствие этого инсулину, который в норме снижает уровень сахара в крови, становится трудно утилизировать глюкозу из-за уменьшения количества рецепторов к нему. Жировые клетки, клетки печени, мышц, просто не реагируют на гормон. Данное состояние часто называют — «предиабет».

Нарушенная толерантность к глюкозе в основе СД второго типа
Подробнее в статье: Гиперфункция и гипофункция ПЖ.
И всё же, можно ли сахар при панкреатите?
При остром панкреатите в первые дни болезни часто применяют лечебный голод, после чего больного переводят на специальную диету – стол № 5. На время болезни врачи настоятельно рекомендуют не употреблять в пищу «простые» углеводы, которые быстро изменяют уровень глюкозы в крови (шоколад, сдоба, фрукты, сахар).
Это связано с тем, что при остром панкреатите значительно страдает функция поджелудочной железы, и такой гормон как инсулин может вырабатываться в недостаточном количестве. Сахар состоит из сахарозы и глюкозы, следовательно, организму понадобится инсулин для перевода этих веществ из крови в клетки. При его временном дефиците уровень глюкозы в крови может резко возрасти, что ухудшит состояние больного.
В период ремиссии хронического панкреатита не стоит полностью отказываться от сахара, но количество углеводов следует ограничить. В день рекомендуется употреблять не более 40 г сахара, чтобы не перегружать поджелудочную железу.
Как избежать гипергликемии
Полностью обезопасить себя от стойкого повышения цифр глюкозы в крови невозможно. В острый период панкреатита больному назначается строгая диета (в первые 2-3-е суток – лечебное голодание, а затем пациента переводят на стол №5п). Это позволяет улучшить состояние и снизить риски.
Диетическое питание при воспалении поджелудочной железы полностью исключает из себя быстроусвояемые углеводы, которые могут резко повысить концентрацию сахаров. После 3-х суток голодания больного постепенно переводят на диетический стол № 5, в котором из углеводов разрешены только каши на воде (овсяная, гречневая, рисовая).
Советуем почитать:
- Картофельный сок при панкреатите;
- Ферменты для лечения поджелудочной железы;
- Рецепты салатов при панкреатите.
Людям с нарушенной толерантностью к глюкозе рекомендуется постоянно придерживаться диеты, избавиться от вредных привычек и дополнить распорядок дня дозированными физическими нагрузками.
Понравился материал: оцени и поделись с друзьями
Источник
Панкреатит характеризуется наличием воспалительных процессов в поджелудочной железе и ухудшением ее работы.
При данном заболевании поджелудочная железа перестает выполнять свою главную функцию – выделять секрет для переваривания белков, жиров и углеводов. Дисфункция данного органа вызывает недостаток инсулина, а вследствие панкреатогенный диабет.
Сахарный диабет и панкреатит часто развиваются синхронно, поэтому иногда сложно вовремя заметить патологию. Трудность в диагностике приводит к тому, что врачи назначают пациенту диету, не учитывая панкреатогенный диабет.
Характеристика сахарного диабета на фоне панкреатита
Статистические данные и показатели по заболеваемости сильно разнятся. Различные источники гласят, что при хроническом панкреатите у 10-90% больных наблюдается панкреатогенный сахарный диабет, а в половине случаев – инсулинозависимый. Такие различия в цифрах, опять же, объясняются тем, что данный вид диабета сложно поддается диагностированию и не всегда вовремя определяется специалистами.
Сахарный диабет на фоне панкреатита характеризуется наличием признаков первого и второго видов диабета и отдельно не выделен в официальных источниках. Развитие данного заболевания происходит в несколько этапов:
- У больного развивается первая стадия панкреатита, сопровождающаяся изжогой, болями в животе, тошнотой. Болезнь может возникать в острой форме и при должном лечении заканчиваться длительной ремиссией.
- Если болезнь не была вылечена до конца, или на организм повлияли провоцирующие факторы, начинает развиваться хронический панкреатит. Наблюдается серьезное нарушение обмена веществ, потеря аппетита, тошнота, постоянные боли, метеоризм. В поджелудочной железе происходят выбросы инсулина.
- В органе начинаются процессы эрозии, а также формирование толерантности к глюкозе.
- На заключительном этапе начинается развитие сахарного диабета.
Особенности развития диабета панкреатического типа
Развитие диабета и панкреатита связано с некоторыми особенностями человеческого организма. Панкреатический диабет имеет следующие свойства:
- в следствие резкого падения в крови глюкозы проявляется гипогликемия;
- дефицит инсулина приводит к нарушениям углеводного обмена веществ;
- микро- и макроангиопатия наблюдаются реже, чем при сахарном диабете в официальной дифференциации;
- заболевание хорошо поддается лечению, а на начальной стадии эффективен прием лекарственных препаратов для поддержания нормального уровня сахара в крови.
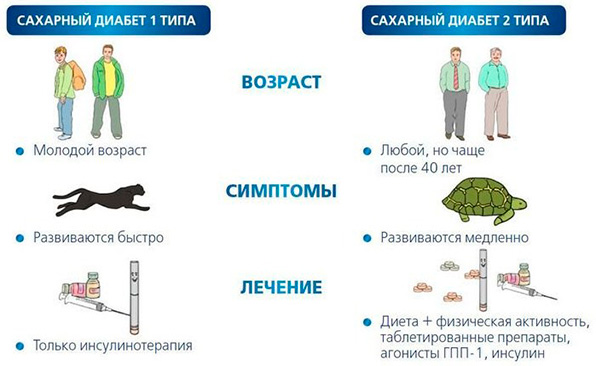
Увеличивать риск возникновения данного типа заболевания могут следующие причины:
- всасывание большого количества йода кишечником;
- ожирение;
- нарушения в работе эндокринной системы;
- потребление алкоголя в больших количествах;
- дисбактериоз и другие.
Кроме того, процесс воспаления поджелудочной железы не редко становится причиной развития диабета второго типа. Из-за воспалительного процесса в крови увеличивается содержание сахара, а пациент чувствует острые боли, стадии обострения и ремиссии чередуются между собой.
Симптоматика заболевания
Многих больных волнует вопрос: «Может ли повышаться сахар в крови при панкреатите?». По словам специалистов, повышение уровня сахара при панкреатите является одним из основных симптомов развития панкреатического диабета.
Из-за того, что сахар в крови при панкреатите повышается, поджелудочная железа не справляется с переработкой поступающих в организм углеводов. У пациентов при данном заболевании наблюдаются также следующие симптомы:
- возможное поражение сосудов;
- отсутствие положительного результата от препаратов;
- сопровождается инфекциями, а также кожными заболеваниями;
- проявляются симптомы первого и второго типа сахарного диабета;
- развитие ацидоза и кетоза в некоторых случаях.
Методы диагностики «сахарной» болезни
При тщательном изучении результатов анализов возможно определить данный тип сахарного диабета на начальной стадии развития.
Для этого проводится несколько видов исследований ферментов поджелудочной железы в плазме крови, а также определение качества экзокринной функции органа.
Гастроэнтеролог может назначать следующие анализы:
общий анализ крови;
- анализ мочи;
- дыхательные тесты;
- радиоиммунный анализ;
- тест на толерантность к глюкозе;
- ультразвуковое исследование органов брюшной полости;
- компьютерную и магнитно-резонансную томографию;
- инвазивные методы диагностики.
Раннее обнаружение болезни поможет избежать неточностей при назначении дальнейшего лечения и режима питания.
Сбалансированное питание при панкреатическом диабете

Для лечения данных заболеваний необходимо соблюдать строгую диету, особенно при наличии их одновременно. Чтобы восстановить функции поджелудочной железы и нормализовать состояние организма, больному необходимо отказаться от жирных, острых блюд, а самое важное – контролировать потребление легкоусвояемых углеводов и жиров.
Необходимо ограничить потребление следующих продуктов:
- сладостей;
- хлебобулочных изделий;
- продуктов с большим содержанием клетчатки, а также горчичных и эфирных масел, которые не усваиваются при наличии данного заболевания;
- жирных сортов мяса и рыбы;
- жирных, острых супов и бульонов;
- соусов;
- маринованных овощей, консервации;
- молочной продукции с высоким содержанием жира;
- сладких сырков и соленых, острых сыров;
- газированных напитков с подсластителями, лимонадов, сладких соков.
Для получения всех необходимых организму полезных веществ пациент должен употреблять около 2200-2400 ккал в сутки. Питание должно быть пяти или шестиразовым, но небольшими порциями.
Рекомендуется соблюдать следующие пропорции в суточном потреблении пищи:
300-350 грамм продуктов, содержащих углеводы;
80-90 грамм белковой продукции, половина которой должна быть животного происхождения;
70-80 грамм жиров, 30% из которых – растительного происхождения.
Разрешается употребление следующих продуктов:
- слабые овощные супы на воде;
- диетические сорта мяса и рыбы;
- кисломолочная продукция, натуральные йогурты без подсластитилей;
- омлеты из яичных белков;
- запеченные или приготовленные на пару овощи, которые содержат меньше 5% углеводов (кабачки, огурцы, салат, томаты, тыква, капуста, баклажаны);
- травяные отвары, ягодные и овсяные кисели, компоты без сахара.
Важно строго соблюдать все рекомендации лечащего врача, исключать из меню «опасные» для пораженного органа продукты питания и не забывать о здоровом питании.
Загрузка…
Источник


