Панкреатит симптомы и лечение лекарства детей
Панкреатит – заболевание воспалительно-дистрофического характера поджелудочной железы (ПЖ) с ее протоками, нередко вызванное активным воздействием ее собственных ферментов.
Среди деток с заболеваниями органов пищеварения панкреатит встречается с частотой от 5 до 25 %.
Поджелудочная железа – один из органов пищеварительного тракта, является одновременно железой как внешней, так и внутренней секреции.
Внешнесекреторная ее функция состоит в выработке пищеварительного секрета, который по протокам поступает в 12-перстную кишку, где активируется желудочным соком и участвует в переваривании пищи.
Внутрисекреторная функция ПЖ заключается в выработке специальными клетками железы гормона инсулина, без которого невозможно усвоение глюкозы в организме.
Классификация панкреатита
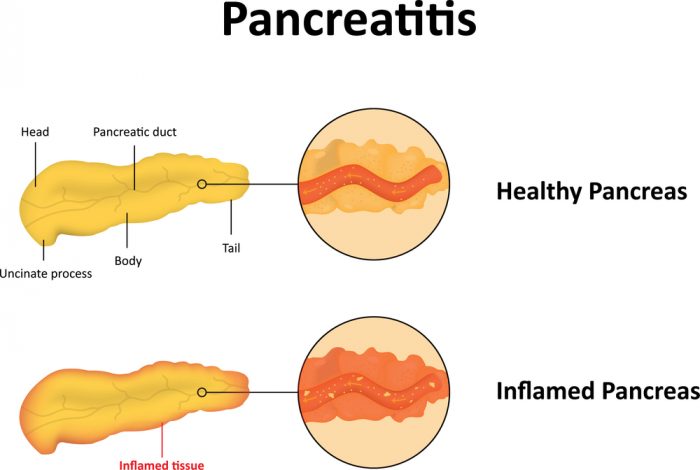
Вверху — здоровая поджелудочная железа, внизу — поджелудочная железа при панкреатите.
У детей выделяют острую и хроническую формы панкреатита. Хронический панкреатит диагностируют, если воспаление длится более 6 месяцев. При остром панкреатите развивается отек и катаральное воспаление ткани железы. При тяжелом его течении образуются кровоизлияния и может развиться некроз (омертвение) ткани железы в каком-либо участке.
По характеру изменений в ткани железы различают панкреатиты:
- острый отечный;
- геморрагический (с кровоизлияниями);
- гнойный;
- жировой панкреонекроз.
Хроническое прогрессирующее течение панкреатита приводит к дегенеративным изменениям: склерозированию, развитию фиброза (соединительной ткани вместо железистой) с последующей атрофией ткани ПЖ и постепенным нарушением ее функций.
В школьном возрасте у детей чаще развивается хронический панкреатит с латентным или рецидивирующим течением. В острой форме панкреатит у детей встречается в редких случаях.
По происхождению панкреатит бывает:
- первичным;
- вторичным или реактивным (при воспалении других органов, чаще всего пищеварительных);
- наследственным с аутосомно-доминантным типом передачи.
Реактивный воспалительный процесс может быть обратимым при проведении правильного лечения основного заболевания, а может трансформироваться в истинный панкреатит.
Если для латентного панкреатита нехарактерны выраженные клинические проявления, то рецидивирующий панкреатит имеет стадии обострения и ремиссии. Обострение хронического процесса так же, как и острый панкреатит, может быть легким, среднетяжелым или тяжелым.
Причины панкреатита
ПЖ является органом, который реагирует на любую патологию в детском организме, будь то инфекция или аллергическая реакция. Факторов и причин для развития панкреатита много. При определенных условиях повреждающим фактором для ткани ПЖ могут явиться ферменты, вырабатываемые самой железой, когда они начинают расщеплять и переваривать собственные ткани, а в кровь поступают токсические вещества, вызывающие интоксикацию.
Основные причины панкреатита у детей:
- Нарушение оттока, застой секрета ПЖ, активация ферментов в самой железе и разрушение ее ткани. Причинами застоя могут стать:
- тупые травмы живота: удар в живот или падение может приводить к повреждению ПЖ;
- пороки развития железы или ее выводных протоков (железа в форме подковы или кольца, перетяжки в протоках и др.);
- воспаление органов ЖКТ (гастродуоденит, энтерит) приводят к застою плохо переваренной пищи и повышению внутрикишечного давления, что затрудняет прохождение секрета ПЖ, вызывает его застой;
- заброс желчи в проток ПЖ и активация ее секрета при патологии желчевыводящих протоков;
- отложение кальцинатов в протоках ПЖ при передозировке витамина D;
- глистная инвазия (аскаридоз), перекрывающая выводной проток железы;
- сдавливание выводного протока железы камнями при желчнокаменной болезни.
- Неправильное питание ребенка:
- наличие в рационе продуктов, оказывающих раздражающее действие и стимулирующих функцию ПЖ (копченостей, консервов, чипсов, фаст-фуда, газированных напитков, острых блюд и др.); увеличенное количество пищеварительного сока может стать причиной острого панкреатита;
- нарушение режима питания: приемы пищи с большими интервалами, переедание;
- лактазная недостаточность (отсутствие или недостаточное количество в организме ребенка фермента для переваривания молочного сахара) может привести к панкреатиту уже в грудничковом возрасте.
- Пищевая аллергия приводит к панкреатиту в любом возрасте ребенка.
- Бактериальное или вирусное поражение ПЖ (при эпидемическом паротите, гриппе, дизентерии, ветряной оспе, сальмонеллезе, сепсисе и др.).
- Аутоиммунный процесс, когда в детском организме вырабатываются антитела к клеткам ткани ПЖ.
- Токсическое действие на ткань ПЖ некоторых лекарственных средств (Аспирина, Фуросемида, Метронидазола, некоторых антибиотиков, кортикостероидных препаратов, сульфаниламидов, цитостатиков, нестероидных противовоспалительных препаратов и др.) может вызвать реактивный панкреатит.
- Отравление тяжелым металлом (ртутью, свинцом и др.).
- Действие алкогольных напитков (у подростков).
- Эндокринная патология (гипотиреоз, или недостаточная функция щитовидной железы, ожирение).
- Злокачественное поражение ПЖ.
У некоторых детей (в 10-20 % случаев) установить причину развившегося панкреатита не удается.
Хронический панкреатит у детей чаще является вторичным или развивается вследствие острого воспалительного процесса в ПЖ.
Хронизации процесса способствуют:
- наследственная предрасположенность (наличие хронического заболевания у родителей);
- нарушение предписанной диеты при лечении или в восстановительном периоде;
- неправильное или несвоевременное лечение;
- наличие у ребенка аллергии, обменных нарушений и эндокринных заболеваний, желчнокаменной болезни.
Симптомы
 Спровоцировать развитие панкреатита могут погрешности в питании — употребление жирной, жареной, копченой пищи.
Спровоцировать развитие панкреатита могут погрешности в питании — употребление жирной, жареной, копченой пищи.
У детей в раннем возрасте клинические признаки панкреатита слабо выражены. Он протекает обычно в легкой латентной форме. Тяжелая гнойно-некротическая форма развивается в крайне редких случаях.
У детей старшего возраста воспаление ПЖ проявляется болевыми приступами.
Основное проявление острого панкреатита или обострения хронического – сильные боли в верхних отделах живота (в левом подреберье с иррадиацией в правое, в подложечной области). Очень часто беспокоят боли опоясывающего характера. Они могут отдавать в спину, левое плечо. Для облегчения боли ребенок старается принять вынужденное положение – лежа на левом боку, согнувшись, или на животе.
Спровоцировать болевой приступ могут погрешности в питании (употребление жирных, острых, жареных блюд, копченостей и др.).
Боли сопровождают такие симптомы:
- рвота, многократно возникающая, не приносящая облегчения;
- отрыжка;
- вздутие живота;
- задержка стула или понос;
- может быть изжога;
- ощущение тяжести в животе.
Температура у детей, как правило, остается нормальной, но бывает повышение ее не выше 37,5 ºС.
Поступающие в кровь продукты расщепления клеток железы под действием ферментов обуславливают симптомы интоксикации:
- головную боль;
- слабость;
- головокружение;
- отсутствие аппетита;
- бледность кожи (иногда мраморность);
- сухость во рту.
При развитии гнойного процесса и панкреонекроза повышается температура до высоких цифр, ухудшается состояние за счет нарастания интоксикации, развивается парез кишечника, появляются признаки раздражения брюшины.
При хроническом панкреатите кроме болевого синдрома характерным признаком является обильный стул, имеющий жирный блеск. Из-за повышенного содержания жира стул с трудом смывается со стенок унитаза.
При хроническом панкреатите боли могут иметь постоянный, ноющий характер или возникать периодически после физической нагрузки, нарушения в диетпитании или стресса, эмоционального переживания. Продолжительность болевого приступа варьируется от 1 часа до нескольких дней.
При хроническом процессе кроме диспепсических явлений (изжоги, отрыжки, тошноты, снижения аппетита) отмечается чередование запоров и поносов. Характерным является также снижение веса тела, астенический синдром (слабость, быстрая утомляемость, головные боли, эмоциональная лабильность).
К осложнениям панкреатита относятся:
- образование кисты ПЖ (полостного образования в ткани железы, заполненного жидкостью);
- панкреонекроз (омертвение ткани железы);
- перитонит (воспаление серозной оболочки в брюшной полости);
- абсцесс или флегмона (гнойники разного размера) в ткани ПЖ;
- сахарный диабет (хроническое эндокринологическое заболевание, связанное с недостатком инсулина в организме);
- плеврит (воспаление серозной оболочки в грудной полости).
Диагностика
Основой диагностики панкреатита являются клинические проявления, данные лабораторных и аппаратных исследований.
В клиническом анализе крови для панкреатита характерно увеличение содержания лейкоцитов, ускоренная СОЭ.
Биохимический анализ крови выявит повышенную активность ферментов, выделяемых ПЖ (амилазы, трипсина, липазы).
Активность ферментов (диастазы или амилазы) повышается и в анализе мочи.
Внешнесекреторную функцию ПЖ помогает оценить анализ кала (копрограмма, липидограмма): для панкреатита характерны стеаторея (повышенное содержание жира в испражнениях) и креаторея (повышение содержания азота в кале вследствие присутствия непереваренных мышечных и соединительнотканных волокон).
УЗИ выявляет отек, увеличенный объем поджелудочной железы при панкреатите, неоднородность эхо-структуры, наличие уплотнений, участков некроза. С помощью УЗИ выявляется аномалия развития железы или протоков, обнаруживаются камни в желчных протоках, проводится оценка состояния других внутренних органов.
В случае необходимости может проводиться ФГДС (эндоскопический осмотр желудка и 12-перстной кишки) для выявления нарушений оттока желчи и сока ПЖ.
В сложных для диагностики случаях, при осложнениях проводится МРТ и КТ брюшной полости, обзорная рентгенография.
Лечение
 Важнейшую роль в лечении панкреатита играет диета.
Важнейшую роль в лечении панкреатита играет диета.
Лечение детей с острым (или обострением хронического) панкреатитом проводится в условиях стационара. Назначается постельный режим. Лечение может проводиться консервативное и оперативное.
Целью консервативной терапии является:
- обеспечение функционального покоя пораженному органу;
- механическое и химическое щажение органов пищеварительного тракта;
- устранение причины панкреатита;
- купирование симптомов.
Назначается «пищевая пауза», т. е. голод на 1-3 дня. В это время разрешается питье щелочной минеральной теплой воды без газа (Ессентуки №4, Боржоми) маленькими глотками.
Медикаментозное лечение включает:
- Спазмолитики и обезболивающие средства (Но-шпу, Папаверин, Трамал, Баралгин, Анальгин). При очень сильных болях применяют наркотические анальгетики (Промедол). Морфин не используется из-за его способности вызывать спазм сфинктеров выводных протоков ПЖ и желчного пузыря, что затруднит отток панкреатического сока и усилит боли.
- Внутривенно капельно вводятся растворы глюкозы, плазма, солевые растворы, реополиглюкин, а также блокаторы протеолитических ферментов (Контрикал, Трасилол). Растворы обеспечивают питание ребенку и снимают интоксикацию.
- Антисекреторные препараты для снижения выделения панкреатических ферментов (Октреотид, Фамотидин).
- Препараты, улучшающие микроциркуляцию (Пентоксифиллин, Трентал, Дипиридамол).
- Антибиотики при бактериальном и гнойном процессе.
Все препараты вводятся в виде инъекций. Прием лекарств через рот разрешается после устранения болевого синдрома, примерно через неделю от начала заболевания.
При развитии осложнений, при прогрессировании болезни и неэффективности консервативного лечения решается вопрос о хирургическом лечении. При оперативном вмешательстве может проводиться резекция части ПЖ, некрэктомия (удаление некротизированного, то есть омертвевшего участка железы), дренирование абсцесса в тканях железы.
Во время голода проводится отсасывание содержимого из желудка ребенка, чтобы желудочный сок не провоцировал синтез и активацию ферментов ПЖ. Выделение желудочного сока происходит не только при попадании пищи в желудок, но и рефлекторно при одном виде пищи или при запахе ее. Вот поэтому удалять желудочный сок следует постоянно.
После уменьшения болей (примерно с 3-го дня) постепенно вводится питание ребенку (в отварном виде или на пару). На протяжении 2 недель блюда готовят без соли. Принимать пищу ребенок должен 5-6 р. за день маленькими порциями, протертую, теплую (50-60 0С), жидкой или полужидкой консистенции.
Сначала дают жидкую протертую кашу (кроме пшенной), сваренную на разведенном 1:1 молоке. С 6-го дня вводятся слизистые вегетарианские супы, жидкое овощное пюре (из картофеля, кабачков, цветной капусты, моркови). Разрешается кисель и компот из сухофруктов.
Постепенно вводятся:
- белковый омлет (на пару);
- сильно измельченный (дважды пропущенный через мясорубку) фарш из нежирного вареного мяса (говядины, курицы, крольчатины) в виде фрикаделек, кнелей, тефтелек, котлет (на пару);
- рыба нежирных сортов (судак, сазан, треска, окунь и др.);
- овощные запеканки;
- сладкие печеные яблоки.
Через месяц постепенно расширяют меню, блюда не требуют такого измельчения. Разрешаются пудинги, разнообразные кисломолочные продукты, подсушенный пшеничный хлеб, кисели из свежих ягод, некрепкий чай. В кашу можно добавить небольшую порцию (5 г) сливочного масла, в суп или овощное пюре – 1 ст. л. сливок или сметаны либо 1 ч. л. растительного масла.
Соблюдение диеты рекомендуется на протяжении 6 месяцев. Из рациона следует исключить:
- колбасные изделия;
- любые бульоны;
- паштеты;
- рыбные или мясные консервы;
- приправы, маринады;
- соленые и квашеные продукты;
- овощи: редис, шпинат, хрен, щавель, редьку, чеснок и лук, болгарский перец, горох;
- каши из перловой и пшенной крупы;
- жирное мясо (утку, свинину, гуся);
- жирную рыбу (скумбрию, семгу);
- орехи;
- сдобу, пирожные, торты;
- сгущенное молоко;
- шоколад, кофе;
- газированные напитки;
- кислые сорта фруктов и ягод, соки из них.
После начала кормления ребенка назначаются ферментные препараты (Креон, Панзинорм, Мезим-форте, Панкреатин) во время еды трижды в день. Прием препаратов следует продолжить в течение 3 месяцев прерывистыми курсами (принимать 2 недели, перерыв 1 неделя). Отменять прием ферментативных средств нужно с учетом результатов копрограммы, исключающих ферментативную недостаточность ПЖ.
Дети после лечения находятся на диспансерном наблюдении у гастроэнтеролога или педиатра. По назначению врача проводятся противорецидивные курсы. Желательно оздоровление детей в санаториях бальнеологического профиля.
Для ограничения физических нагрузок детям рекомендуются занятия в подготовительной группе на уроках физкультуры.
Прогноз
При легкой форме острого панкреатита прогноз благоприятный. В случае развития гнойного, геморрагического панкреатита или панкреонекроза имеется риск смертельного исхода.
При хроническом панкреатите у детей прогноз будет зависеть от частоты и тяжести обострений, от соблюдения диеты и других рекомендаций врача в период ремиссии.
Профилактика
Профилактические меры включают:
- рациональное питание ребенка в соответствии с возрастом;
- предупреждение заболеваний органов пищеварения;
- строгое соблюдение дозировок при медикаментозном лечении;
- своевременное лечение инфекций и глистных инвазий;
- соблюдение режима питания.
Резюме для родителей
Панкреатит у детей встречается не часто, но при выявлении его требует к себе серьезного отношения и терпеливого лечения, чтобы не допустить развития частых обострений и осложнений болезни.
Важно понимать значимость диетотерапии в лечении панкреатита. Частые рецидивы болезни, спровоцированные нарушениями в диете, промедление с лечением могут стать причиной развития сахарного диабета, который осложнит всю дальнейшую жизнь ребенка.
Врач-педиатр Е. О. Комаровский говорит о проблемах поджелудочной железы у детей:
Источник
Существует множество болезней поджелудочной железы, которые формируются у пациентов разного возраста. К этому списку относится детский панкреатит — опасная патология со специфическими симптомами и особенностями. Воспаление поджелудочной наблюдается у 5-25% лиц от первых месяцев жизни до 18 лет. Если вовремя диагностировать заболевание и приступить к лечению, то прогноз положительный, опасности для жизни и здоровья нет. В ином случае могут развиться серьезные осложнения (сахарный диабет, стеноз 12-типерстной кишки и т. д.).
Что такое панкреатит у детей
Воспалительный процесс, который поражает ткани и протоки поджелудочной железы — это панкреатопатия у детей. Данное явление вызвано патологической активностью органа при дефиците выработки панкреатических ферментов. Когда болезнь протекает длительное время, то развивается дистрофия железы (медики условно разделяют ее на голову с отростком, хвост и тело).
В некоторых отдельных случаях панкреатит не имеет симптомов или провоцирует слабовыраженные клинические признаки. Это зависит от тяжести и формы воспалительного процесса. Диагностика патологии проводится в несколько этапов, лечебные мероприятия включают соблюдение диеты, прием медикаментов и оперативное вмешательство (если возникает необходимость).
Причины
Перед началом лечения нужно выяснить, что послужило развитию воспалительного процесса. Панкреатит у ребенка вызывают следующие факторы:
- длительные перерывы между приемами пищи;
- травмы спины, живота, чрезмерные физические нагрузки;
- недостаточность лактозы у новорожденного или грудничка;
- дискинезия;
- врожденные патологии развития системы пищеварения;
- пищевое отравление;
- использование лекарственных препаратов (метронидазол, фуросемид, антибактериальные средства);
- неправильное питание, употребление вредных продуктов (газировка, чипсы, жирное, жареное, копченое);
- муковисцидоз;
- болезни пищеварительной системы (например, аскаридоз, гастродуоденит).
Виды
Классификация панкреатита у ребенка выполняется по разнообразным критериям. По характеру протекания воспаление бывает:
- острым (сильный катаральный процесс, вызывающий увеличение и отечность железы, а также некротические изменения, кровоизлияния, токсемию при тяжелой форме протекания);
- хроническим (диагностируют детям от 7 до 14 лет, болезнь постепенно развивается, приводя к склерозу и атрофии паренхиматозного слоя органа);
- вторичный хронический панкреатит (возникает на фоне заболеваний органов пищеварения, желчного и печени);
- реактивным — ответная реакция на поражение других органов ЖКТ (желудочно-кишечного тракта).
Детский панкреатит подразделяется на группы по клинико-морфологическим изменениям в тканях поджелудочной железы. Существуют следующие формы патологии:
- геморрагическая;
- интерстициальная (острая отечная);
- гнойная;
- жировой панкреонекроз или острая деструкция поджелудочной (необратимое омертвение тканей железы с формированием инфильтратов).
Симптомы
Наличие признаков воспаления и их выраженность зависят от разновидности заболевания. В большинстве случаев панкреатит у ребенка проходит в легкой или умеренной форме. Тяжелое течение болезни с некрозом и нагноением тканей наблюдается крайне редко. Выраженность симптоматики может зависеть от возрастной категории пациента. Острый и хронический панкреатит характеризуются специфическими признаками.
Хронический панкреатит у детей
Данная форма заболевания вызывает сильный воспалительный процесс и болевые ощущения возле эпигастральной области, отдающие в спину. Подростки ощущают боль около пупка, пациенты-дошкольники жалуются на сильный дискомфорт во всем животе. Хроническое воспаление поджелудочной железы у детей имеет такие признаки:
- приступы тошноты, рвота;
- быстрая утомляемость, сонливость, вялость, нервозность;
- бледность, субиктеричность (пожелтение) кожи;
- хронический запор/понос, метеоризм;
- аллергический дерматит, высыпания на кожном покрове;
- снижение аппетита, веса.
Острый
Главная особенность данного вида воспаления заключается в том, что выраженность симптомов зависит от возраста пациента: чем старше ребенок, тем ярче клиническая картина. Признаки панкреатита у детей:
- новорожденные и груднички поджимают ноги к животу, проявляют частое беспокойство;
- сильное расстройство желудка (диарея);
- изжога, тошнота, частые приступы рвоты;
- воспаление поджелудочной железы вызывает повышение температуры до субфебрильных показателей (37-38ºС), гипертермию (накопление избыточного тепла в организме);
- общее плохое самочувствие, нарушение сна, апатия, слабость (астено-вегетативный синдром);
- сухость в ротовой полости, белесый или желтый налет на языке.
Диагностика
При подозрении на воспаление поджелудочной железы ребенка обследуют педиатр, гастроэнтеролог. Немаловажно дифференцировать заболевание с другими патологическими процессами, которые вызывают схожие симптомы (язва двенадцатиперстной кишки и желудка, аппендицит, холецистит острой формы, гипотиреоз). Основные мероприятия для диагностики панкреатита у ребенка:
- Пальпация (прощупывание, осмотр вручную) брюшины необходима для выявления очага болезни.
- Положительный симптом Мейо-Робсона говорит об острой форме панкреатита (появляется резкая боль при надавливании на определенную точку живота).
- Общий анализ крови помогает определить количество лейкоцитов — при воспалительном процессе их уровень повышается.
- Исследование мочи и биохимический анализ крови показывают избыток ферментов: панкреатической амилазы, трипсина и липазы.
- УЗИ (ультразвуковое исследование) органов брюшины выявляет изменения в их размерах, структуре и функционировании.
- Осуществляется копрограмма для обнаружения плохо переваренной пищи, что говорит о недостатке ферментов.
- Сонография брюшной полости устанавливает скопление некротических областей, увеличение поджелудочной в размерах и неоднородность паринхемальной структуры органа.
- Для максимальной точности диагноза проводят обзорную рентгенографию, компьютерную томографию и магнитно-резонансную томографию брюшины.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) –разновидность рентгена, при которой проверяется проходимость протоков поджелудочной путем введения в них специального контрастного вещества.
Лечение панкреатита у детей
Терапия воспаления поджелудочной железы у ребенка должна осуществляться в стационарных условиях. Необходим постельный режим, консервативное лечение. Этапы классической терапевтической схемы:
- нужно обеспечить функциональный покой воспаленному органу;
- удаление причины, вызвавшей болезнь;
- соблюдение строгой диеты;
- прием лекарств для борьбы с симптомами детского панкреатита.
Проведение хирургического вмешательства назначается при неэффективности медикаментозной терапии, появлении осложнений или быстром развитии панкреатита. Хирург проводит резекцию (удаление, отсечение части органа) поджелудочной, некрэктомию (иссечение омертвевших участков железы) или дренирование абсцесса, развившегося в тканях.
Медикаментозное
Сначала препараты вводят инъекционно, использование таблеток разрешается после исчезновения болей (приблизительно через неделю после развития воспаления). Основные лекарственные средства для терапии детского панкреатита классифицируются по механизму действия.
Обезболивающее, спазмолитики, наркотические анальгетики при сильной боли. Часто выписывают такие препараты:
- Но-шпа в уколах или таблетках — это сильное обезболивающее, спазмолитик. Средство очень быстро действует, через 10-12 минут после использования. Максимальная суточная доза любой формы лекарства составляет 240 мг (разовая — 80 мг). При передозировке может наблюдаться аритмия, в некоторых тяжелых случаях происходит остановка сердца. Противопоказания: почечная, сердечная или печеночная недостаточность, возраст до 6 лет.
- Анальгин дает жаропонижающий и умеренный противовоспалительный эффект, хорошо снимает боль. Дозировка высчитывается в зависимости от веса ребенка (5-10 мг на килограмм). Прием средства 1-3 за сутки. Нельзя употреблять при острой сердечно-сосудистой патологии, детям до 3 месяцев и малышам до 5-летнего возраста, которые лечатся цитостатиками. Побочные действия: аллергия, снижение давления, белок в моче и снижение ее объема.
- Еще используются Трамал, Папаверин, Баралгин, Промедол и подобные препараты.
Для стимуляции пищеварительной функции и поддержки нормальной работы поджелудочной назначают ферментные медикаменты. К ним относят:
- Таблетки Панкреатин стимулируют работу железы, устраняют боль и дискомфорт. Маленьким пациентам от 2 до 4 лет назначают 1 таблетку (8000 актив. единиц) на 7 кг веса. Детям 4-10 лет — 8000 единиц на 14 кг, подросткам — 2 таблетки во время приема пищи. Максимальная суточная доза — 50 000 единиц. Противопоказания: острая форма панкреатита и обострение при хроническом типе болезни, непроходимость тонкого кишечника, патологии желчного пузыря, непереносимость составных компонентов препарата.
- Желатиновые капсулы Креон используют при хроническом детском панкреатите. Препарат эффективно борется с болевыми ощущениями, стабилизирует работу желудочно-кишечного тракта. Детям можно принимать Креон 10000. Малышам до года дают половину содержания капсулы перед каждым приемом пищи, детям с 12 месяцев — по 1 пилюле. Лечение запрещено в случае острого или обострившегося воспаления, при гиперчувствителности к препарату.
- Похожие по действию средства: Мезим, Фестал, Пангрол, Ферментиум.
Медикаментозные средства для улучшения микроциркуляции крови. Часто назначают такие препараты из данной группы:
- Таблетки или раствор для инъекций Дипиридамол. Медикамент дает антиагрегационный, сосудорасширяющий и антиадгезивный эффект. Разрешенная суточная доза для ребенка высчитывается по весу пациента (от 5 до 10 мг на 1 кг). Противопоказания: возраст до 12 лет, почечная недостаточность, артериальная гипотензия, склонность к кровотечениям, чувствительность к составным компонентам препарата.
- Курантил — средство из группы антиагрегантов, иммуномодуляторов. Прописывают детям с 12 лет. Суточная дозировка таблеток — от 3 до 6 раз по 25 мг. Нельзя принимать при гиперчувствительности к дипиридамолу, почечной и печеночной недостаточности, стенокардии, артериальной гипотензии. Побочные эффекты: нарушение сердечного ритма, головокружение, диарея, боли в брюшной полости, сыпь.
Препараты для уменьшения выделения панкреатических ферментов тоже необходимы при комплексном лечении панкреатита. Самые популярные средства:
- При острой форме воспаления используют Фамотидин. Он относится к Н-2 блокаторам рецепторов, которые уменьшают выработку соляной кислоты. Таблетки помогают подавлять секрецию поджелудочной, снижать боль, устранять тошноту, отрыжку и другие симптомы. Не назначают ребенку младше 12 лет и при высокой чувствительности к препарату. Принимать по 1-2 таблетки дважды в день (утром и вечером).
- Антисекреторный препарат Гастроген (таблетки, лиофилизат для внутривенных инъекций) не выписывают ребенку младше 14 лет. Дозировка назначается индивидуально. Противопоказания к использованию: аллергия на компоненты препарата, почечная/печеночная недостаточность. Побочные действия: запор или диарея, сухость во рту, головная боль, высыпания на коже.
В случае гнойной или бактериальной формы панкреатита у ребенка нужна терапия антибиотиками. Курс лечения длится примерно неделю. Антибактериальные средства стоит сочетать с пробиотиками, которые восстанавливают кишечную микрофлору. Таблетки: Азитромицин, Амоксиклав, Абактал, Сумамед. Препараты для внутримышечных уколов: Цефтриаксон, Доксициклин, Цефатоксим, Ампиокс.
Диета
Одним из этапов эффективного лечения панкреатита является диетическое питание. Первые несколько дней после начала лечения стоит придерживаться лечебного голодания (можно пить теплую воду). Основные правила диеты:
- Суточная норма калорий составляет максимум 3000 ккал.
- Порции должны быть равными, маленькими, есть необходимо 6-8 раз в день, желательно в одно и то же время.
- Разрешено употреблять теплую пищу (перетертую или жидкой консистенции).
- Блюда запекают, готовят на пару или варят. Запрещено острое, жареное, жирное, сладкое.
- Ежедневно ребенок должен получать не меньше 60% белковой пищи животного происхождения.
- Нужно ограничить употребление соли (до 10 г в день).
- Рекомендуется больше пить (от 2 литров за сутки).
- В меню следует включить продукты богатые углеводами (максимум 400 г в день), с умеренным содержанием органических жиров (растительных — не больше 30%).
- Подразумевается полное исключение пищи с холестерином, эфирными маслами, азотом, щавелевой кислотой.
Меню больного ребенка должно быть разнообразным. Список разрешенных продуктов выглядит так:
- овощные супы-пюре;
- молочные продукты: сыр, кефир, йогурт, нежирный творог;
- отварная, запеченая или приготовленная на пару рыба нежирных сортов (судак, щука, минтай, сазан, лещ);
- травяные чаи, минеральная вода без газа;
- мясо: индейка, курица, кролик, телятина (в отварном, запеченом виде);
- различные каши (гречневая, рисовая, овсяная, пшенная);
- можно добавлять немного растительного или сливочного масла.
Чтобы избежать осложнений заболевания, необходимо убрать из рациона определенные продукты. Запрещено употреблять:
- сахар, белый хлеб (можно заменить медом и цельнозерновым хлебом);
- жирную, жареную, острую пищу;
- продукты-аллергены (цельное молоко, соя, яйца, кукуруза);
- газированные напитки;
- кондитерские изделия;
- красное мясо;
- некоторые овощи, зелень (шпинат, щавель, брюква, редиска, редька, капуста).
Профилактика
Чтобы избежать развития заболевания и предотвратить его обострение, надо придерживаться простых правил. Профилактика панкреатита включает такие меры:
- правильный режим питания;
- предупреждение болезней пищеварительных органов;
- составление рационального меню для ребенка в соответствии с его возрастом;
- своевременное выявление и лечение инфекций, глистных инвазий;
- соблюдение точной дозировки при медикаментозной терапии.
Видео
Панкреатит симптомы у детей
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Комментарии для сайта Cackle
Источник


