Панкреатит реактивный насколько опасно
Комментариев:
Рейтинг: 17
Оглавление: [скрыть]
- Механика развития
- Чем опасен реактивный панкреатит
- Причины возникновения
- Симптомы
- Лечение реактивной формы
- Диета при реактивном панкреатите
Когда развивается реактивный панкреатит, симптомы и лечение его обусловлены сопутствующими заболеваниями. В большинстве случаев всего именно они провоцируют патологический процесс в поджелудочной железе. Чтобы вылечить недуг и предотвратить развитие осложнений, необходимо точно определить его причину. Симптоматическая терапия не даст желаемого результата. Она может способствовать прогрессированию заболевания. Даже если симптомы панкреатита не доставляют больному особых неудобств, он требует обязательного лечения.

Механика развития
Реактивный панкреатит развивается при нарушении оттока пищеварительного сока, в результате которого происходит воспаление поджелудочной железы.
Поджелудочная железа производит секрет, содержащий ферменты и гидрокарбонаты различных групп. Панкреатический сок вытекает по протокам железы в тонкую кишку. Он нейтрализует кислый желудочный сок, создавая в кишечнике щелочную среду.
Содержащиеся в панкреатическом соке энзимы помогают переваривать пищу, попадающую в кишечник из желудка. Во время контакта с веществами, выделяющимися слизистой оболочкой кишечника, и кишечными ферментами, они активизируются в двенадцатиперстной кишке. В активном состоянии пищеварительные ферменты расщепляют:
-
 белки;
белки; - жиры;
- углеводы.
При нарушениях оттока панкреатического сока ферменты остаются в поджелудочной железе. Если в протоки органа забрасывается содержимое кишечника, ферменты активизируются и начинают переваривать железистые ткани. В этот момент развивается реактивное воспаление поджелудочной железы.
При разрушении клеток железы из них высвобождаются дополнительные порции ферментов. Они тоже активизируются и нападают на ткани поджелудочной железы. Воспалительный процесс сопровождается выделением токсинов. Поскольку ферменты разрушают кровеносные сосуды поджелудочной железы, они вместе с токсичными продуктами распада тканей проникают в кровь и разносятся по всему организму, поражая различные жизненно важные органы и вызывая нарушение их функционирования.
Панкреатический сок выделяется сразу после того, как пища попадает из желудка в двенадцатиперстную кишку. Его количество и состав соответствуют виду перевариваемых продуктов. Если пища содержит много углеводов, поджелудочная железа вырабатывает больше амилазы, которая хорошо расщепляет углеводы. Для переваривания жирной пищи железа синтезирует сок, богатый липазой. Этот фермент необходим для расщепления белков. Контролируя питание при реактивном панкреатите, можно уменьшить его проявления, а также замедлить или остановить патологический процесс.

Хроническая форма реактивного панкреатита характеризуется вялотекущим воспалительным процессом, который то обостряется, то затихает.
Чем опасен реактивный панкреатит
Разрушение железистой ткани нередко сопровождается появлением эрозий и кистозных новообразований. При их разрыве возможно развитие перитонита (воспаления брюшины).
На фоне острого воспалительного процесса в поджелудочной железе может произойти сильное отравление организма. При тяжелой степени интоксикации поражаются:
-
 легкие;
легкие; - печень;
- сердце;
- почки;
- головной мозг.
Наибольшую опасность представляют кинины (биологически активные вещества, образующиеся при воспалении). Они могут вызвать:
- остановку сердца;
- коллапс;
- резкое снижение артериального давления;
- нарушения в системе микроциркуляции крови.
Реактивный панкреатит способен вызвать накопление жидкости в плевральной полости и отек легких. Он провоцирует утолщение тканей органов дыхания и увеличивает риск развития пневмонии. Осложнением патологии может стать энцефалопатия мозга (отключение зон головного мозга в результате гибели нервных клеток).
 Когда ферменты разрушают сосудистую сетку, возникают кишечные кровотечения. Если поражаются печень и почки, могут развиться:
Когда ферменты разрушают сосудистую сетку, возникают кишечные кровотечения. Если поражаются печень и почки, могут развиться:
- гепатит (воспаление печени);
- печеночная;
- почечная недостаточность.
Люди, страдающие от реактивного панкреатита, часто не осознают, чем опасен недуг. Когда к воспалительному процессу присоединяется инфекция, на поверхности поджелудочной железы могут образовываться гнойники и свищи. Существует вероятность развития гнойного воспаления или флегмоны забрюшинной клетчатки и соседних органов, так как нередко патологический процесс распространяется на соседние ткани и органы. Гнойные процессы могут вызвать сепсис (заражение крови) и смерть больного.
Разрушение тканей поджелудочной железы приводит к снижению выработки гормона инсулина и развитию сахарного диабета.
Реактивный панкреатит может вызвать тяжелое осложнение — панкреонекроз. Оно характеризуется отмиранием клеток поджелудочной железы. Прогрессирование панкреонекроза может привести к инвалидизации или гибели больного.
В результате хронического течения болезни возникают такие последствия, как:
-
 атрофия;
атрофия; - фиброз (замещение железистой ткани соединительной);
- кальцинирование поджелудочной железы.
Со временем нормальная ткань органа рубцуется и перестает выполнять секреторную функцию. Хронический реактивный панкреатит может вызвать рак поджелудочной железы.
Причины возникновения
Запустить механизм патологического процесса могут различные заболевания внутренних органов и нерациональное питание:
- Спровоцировать острый реактивный панкреатит может гепатит или холецистит (воспаление желчного пузыря).
- Патологический процесс иногда появляется на фоне язвы желудка или двенадцатиперстной кишки.
- Закупорку вызывает отек тканей железы, травма или эндоскопическое обследование.
- Перекрыть панкреатический проток может камень при желчнокаменной болезни.
- В зоне риска находятся люди, злоупотребляющие алкоголем, и любители обильных застолий.
-
 Способствует развитию реактивного панкреатита у взрослых жирная, соленая и острая пища, а также продукты, содержащие консерванты, ароматизаторы, красители.
Способствует развитию реактивного панкреатита у взрослых жирная, соленая и острая пища, а также продукты, содержащие консерванты, ароматизаторы, красители. - Негативно влияют на состояние поджелудочной железы медикаментозные препараты.
- Заболевание развивается у людей, ведущих пассивный образ жизни. При длительном нахождении в одном положении нарушается кровообращение в пищеварительной системе.
- Если человек предпочитает тесную сдавливающую одежду, ситуация усугубляется.
- Спровоцировать недуг может пищевое отравление или аллергическая реакция.
Симптомы
Признаки реактивного панкреатита на начальной стадии заболевания проявляются слабо. У больного появляются:
-
 отрыжка;
отрыжка; - вздутие живота;
- метеоризм;
- тяжесть в желудке.
Может беспокоить тошнота, изжога и умеренная боль в верхних отделах живота и подреберье. Поскольку недомогание не вызывает сильного беспокойства, многие больные не обращаются к доктору и используют препараты для устранения симптомов.
Икота является характерным признаком реактивного панкреатита. Она представляет собой спазм мышц желудка, никогда не возникающий беспричинно. Икота появляется во время поспешного приема пищи и считается первым признаком нарушений в работе органов пищеварения.
По мере прогрессирования заболевания самочувствие человека ухудшается. Боль усиливается, особенно после приема пищи. Обычно она локализуется в области спины и левой лопатки. Болевые ощущения становятся менее выраженными в положении сидя с наклоном вперед. Возникает рвота, повышается температура, появляются признаки общей интоксикации организма (слабость, учащение сердцебиения, головокружение). Рвота имеет приступообразный характер.

Симптомы реактивного панкреатита проявляются одновременно с признаками заболевания, вызвавшего воспаление в поджелудочной железе. Если панкреатит был спровоцирован холелитиазом, болевые ощущения локализуются преимущественно в правом подреберье. Кишечную инфекцию сопровождает понос и высокая температура. При поражениях печени возникает распирающее ощущение в правом подреберье, вызываемое увеличением органа.
Лечение реактивной формы
При появлении признаков реактивного панкреатита надо незамедлительно идти к специалисту. Он диагностирует заболевание и расскажет, как лечить его. Терапия направлена на купирование воспалительного процесса, уменьшение отека в поджелудочной железе, снижение ее секреторной функции и устранение болевого ощущения:
-
 Для ликвидации болевого ощущения применяют нестероидные противовоспалительные препараты (Диклофенак, Ибупрофен) и спазмолитики (Но-Шпа, Дротаверин, Платифиллин). В тяжелых случаях может быть назначено капельное введение Новокаина. Иногда требуется применение наркотических обезболивающих средств (Промедол, Фентанил). Для купирования боли при реактивном панкреатите нельзя использовать морфин, так как при его приеме может возникнуть спазм большого дуоденального сосочка, в результате чего увеличится давление в панкреатических протоках.
Для ликвидации болевого ощущения применяют нестероидные противовоспалительные препараты (Диклофенак, Ибупрофен) и спазмолитики (Но-Шпа, Дротаверин, Платифиллин). В тяжелых случаях может быть назначено капельное введение Новокаина. Иногда требуется применение наркотических обезболивающих средств (Промедол, Фентанил). Для купирования боли при реактивном панкреатите нельзя использовать морфин, так как при его приеме может возникнуть спазм большого дуоденального сосочка, в результате чего увеличится давление в панкреатических протоках. - Чтобы устранить отек назначают мочегонные средства (Фуросемид) и антигистаминные лекарства (Димедрол, Супрастин, Пипольфен). Для уменьшения давления в каналах поджелудочной железы применяют аналоги соматостатина (Сандостатин, Октреотид).
- Чтобы нормализовать пищеварительный процесс назначают ферменты поджелудочной железы (Панкреатин, Мезим, Креон, Панзинорм). Для понижения кислотности в кишечнике используют антациды (Фосфалюгель, Алмагель). Они нейтрализуют соляную кислоту желудочного сока. Вздутие живота и метеоризм помогают устранить ветрогонные препараты (Эспумизан).
- При легкой форме реактивного панкреатита могут быть назначены пробиотики (Энтерол, Хилак Форте). Они помогут восстановить микрофлору в кишечнике.
 Сколько лечится реактивный панкреатит, зависит от тяжести заболевания и наличия осложнений. Практически сразу после начала терапии симптомы заболевания уменьшаются и исчезают. Лечение может затянуться, если в процессе развития реактивного панкреатита появились осложнения.
Сколько лечится реактивный панкреатит, зависит от тяжести заболевания и наличия осложнений. Практически сразу после начала терапии симптомы заболевания уменьшаются и исчезают. Лечение может затянуться, если в процессе развития реактивного панкреатита появились осложнения.
Приступ панкреатита может продолжаться от нескольких минут до нескольких суток. Однако болевые ощущения могут наблюдаться еще несколько суток. Они нередко возникают ночью. Лечение продолжают, пока самочувствие не нормализуется.
Длительность терапии также зависит от выполнения больным рекомендаций врача. Большое значение для выздоровления имеет диета. Она поможет не только вылечить реактивный панкреатит, но и предотвратить развитие хронической формы.
Диета при реактивном панкреатите
Во время острого периода реактивного панкреатита назначается лечебное голодание. Оно позволяет максимально разгрузить поджелудочную железу и помочь ей быстрее восстановиться. Лечебное голодание обычно длится 1–2 суток. В этот период разрешается пить воду и отвары лекарственных трав с противовоспалительным эффектом (зверобой, ромашка). При легкой форме реактивного панкреатита отказываться от приема пищи необязательно.
После приступа нужно внести изменения в привычный рацион. Диета при реактивном панкреатите нужна для снижения выработки панкреатического сока.
Следует полностью отказаться от спиртных напитков, жареных, копченых, острых, соленых и жирных блюд. Не следует употреблять кондитерские изделия, сдобную выпечку, полуфабрикаты и продукты с искусственными пищевыми добавками (колбасы, соусы). Не нужно включать в меню продукты, содержащие грубую растительную клетчатку:
-
 бобовые;
бобовые; - орехи;
- семена;
- отруби;
- капуста;
- кабачки;
- виноград;
- киви;
- яблоки;
- груши.
Можно есть нежирное мясо и рыбу, употреблять молочные продукты с низкой жирностью. Чтобы снизить интоксикацию, необходимо пить много жидкости. Надо отдавать предпочтение чистой негазированной воде.
Пищу лучше готовить на пару или отваривать. Ее надо максимально измельчать. Рекомендуется питаться часто, но мелкими порциями.
Источник
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
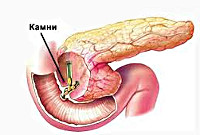
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник
