Панкреатит острый медицинские симптомы
Острый панкреатит – воспаление поджелудочной железы. Симптомы острого панкреатита: острая, нестерпимая боль в области живота. В зависимости от того, какая часть железы воспалена, локализация боли возможна в правом или в левом подреберье, в подложечной области, боль может быть опоясывающей. Хронический панкреатит сопровождается потерей аппетита, нарушением пищеварения, острыми болями (как при острой форме), возникающими после употребления жирной, острой пищи или алкоголя.
Общие сведения
Панкреатит – заболевание, характеризующееся развитием воспаления в ткани поджелудочной железы. По характеру течения панкреатит разделяют на острый и хронический. Острый панкреатит занимает третье место среди заболеваний брюшной полости острого течения, требующих лечения в хирургическом стационаре. Первое и второе место занимают острые аппендицит и холецистит.
Согласно данным мировой статистики, в год острым панкреатитом заболевает от 200 до 800 человек из миллиона. Это заболевание чаще встречается у мужчин. Возраст больных колеблется в широких пределах и зависит от причин развития панкреатита. Острый панкреатит на фоне злоупотребления алкоголем возникает в среднем в возрасте около 39 лет, а при панкреатите, ассоциированном с желчекаменной болезнью, средний возраст пациентов – 69 лет.

Острый панкреатит
Причины
Факторы, способствующие возникновению острого панкреатита:
- злоупотребление алкоголем, вредные пищевые привычки (жирная, острая пища);
- желчекаменная болезнь;
- инфицирование вирусом (свинка, вирус Коксаки) или бактериальное заражение (микоплазма, кампилобактерии);
- травмы поджелудочной железы;
- хирургические вмешательства по поводу других патологий поджелудочной железы и желчевыводящих путей;
- прием эстрогенов, кортикостероидов, тиазидных диуретиков, азатиоприна, других лекарственных средств с выраженным патологическим действием на поджелудочную железу (медикаментозный панкреатит);
- врожденные аномалии развития железы, генетическая предрасположенность, муковисцидоз;
- воспалительные заболевании органов пищеварения (холецистит, гепатит, гастродуоденит).
Патогенез
В развитии острого воспаления поджелудочной железы согласно самой распространенной теории основным фактором выступает повреждение клеток преждевременно активированными ферментами. В нормальных условиях пищеварительные ферменты вырабатываются поджелудочной железой в неактивной форме и активизируются уже в пищеварительном тракте. Под воздействием внешних и внутренних патологических факторов механизм выработки нарушается, ферменты активизируются в поджелудочной железе и начинают переваривание ее ткани. Результатом становится воспаление, развивается отек ткани, поражаются сосуды паренхимы железы.
Патологический процесс при остром панкреатите может распространяться на близлежащие ткани: забрюшинную клетчатку, сальниковую сумку, брюшину, сальник, брыжейку кишечника и связки печении ДПК. Тяжелая форма острого панкреатита способствует резкому повышению уровня различных биологически активных веществ в крови, что ведет к выраженным общим нарушениям жизнедеятельности: вторичные воспаления и дистрофические расстройства в тканях и органах – легких, печени, почках, сердце.
Классификация
Острый панкреатит классифицируется по степени тяжести:
- легкая форма протекает с минимальным поражением органов и систем, выражается в основном интерстициальным отеком железы, легко поддается терапии и имеет благоприятный прогноз к быстрому выздоровлению;
- тяжелая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях, либо местными осложнениями (некроз тканей, инфицирование, кисты, абсцессы).
Тяжелая форма острого панкреатита может сопровождаться:
- острым скоплением жидкости внутри железы либо в околопанкреатическом пространстве, которые могут не иметь грануляционных или фиброзных стенок;
- панкреатическим некрозом с возможным инфицированием тканей (возникает ограниченная или разлитая зона отмирающей паренхимы и перипанкреатических тканей, при присоединении инфекции и развитием гнойного панкреатита повышается вероятность летального исхода);
- острой ложной кистой (скоплением панкреатического сока, окруженным фиброзными стенками, либо грануляциями, которое возникает после приступа острого панкреатита, формируется в течение 4 и более недель);
- панкреатическим абсцессом (скопление гноя в поджелудочной железе или близлежащих тканях).
Симптомы острого панкреатита
Характерные симптомы острого панкреатита.
- Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, иррадиировать под левую лопатку. Боль носит выраженный постоянный характер, в положении лежа на спине усиливается. Усиление боли происходит и после приема пищи, особенно – жирной, острой, жареной, алкоголя.
- Тошнота, рвота. Рвота может быть неукротимой, содержит желчь, не приносит облегчения.
- Повышение температуры тела.
- Умеренно выраженная желтушность склер. Редко – легкая желтуха кожных покровов.
Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога), кожными проявлениями (синюшные пятна на теле, кровоизлияния в области пупка).
Осложнения
Опасность острого панкреатита заключается в высокой вероятности развития тяжелых осложнений. При инфицировании воспаленной ткани железы бактериями, обитающими в тонком кишечнике, возможен некроз участков железы и возникновение абсцессов. Это состояние без своевременного лечения (вплоть до хирургического вмешательства) может закончится летальным исходом.
При тяжелом течении панкреатита может развиться шоковое состояние и, как следствие, полиорганная недостаточность. После развития острого панкреатита в ткани железы могут начать формироваться псевдокисты (скопления жидкости в паренхиме), которые разрушают структуру железы и желчных протоков. При разрушении псевдокисты и истечении ее содержимого возникает асцит.
Диагностика
Диагностику панкреатита гастроэнтерологи осуществляют на основании жалоб, физикального осмотра, выявления характерных симптомов. При измерении артериального давления и пульса зачастую отмечают гипотонию и тахикардию. Для подтверждения диагноза служат лабораторные исследования крови и мочи, МСКТ и УЗИ органов брюшной полости, МРТ поджелудочной железы.
- Биохимия крови. При исследовании крови в общем анализе отмечаются признаки воспаления (ускорена СОЭ, повышено содержание лейкоцитов), в биохимическом анализе крови обнаруживают повышение активности панкреатических ферментов (амилаза, липаза), возможна гипергликемия и гипокальциемия. Может отмечаться билирубинемия и повышения активности печеночных ферментов.
- Биохимия мочи. Проводят определение концентрации ферментов в моче. При диагностировании острого панкреатита берут биохимический анализ мочи и определяют активность амилазы мочи.
- Инструментальные методы. Визуальное исследование поджелудочной железы и близлежащих органов (УЗИ, КТ, МРТ) позволяет выявить патологические изменения паренхимы, увеличение органа в объеме, обнаружить абсцессы, кисты, наличие камней в желчных протоках.

КТ ОБП. Признаки острого панкреатита: отек, диффузная неоднородность структуры поджелудочной железы.
Дифференциальную диагностику острого панкреатита проводят с:
- острым аппендицитом и острым холециститом;
- перфорациями полых органов (прободные язвы желудка и кишечника);
- острой кишечной непроходимостью;
- острым желудочно-кишечным кровотечением (кровоточащая язва желудка и 12п. кишки, кровотечение из варикозных вен пищевода, кишечное кровотечение);
- острый ишемический абдоминальный синдром.
Лечение острого панкреатита
При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Основными целями терапии является снятие болевого синдрома, снижение нагрузки на поджелудочную железу, стимуляция механизмов ее самовосстановления.
Терапевтические меры:
- новокаиновая блокада и спазмолитики для снятия выраженного болевого синдрома;
- голод, лед на область проекции железы (создание локальной гипотермии для снижения ее функциональной активности), питание осуществляют парентеральное, желудочное содержимое аспирируют, назначают антациды и ингибиторы протонной помпы;
- дезактиваторы панкреатических ферментов (ингибиторы протеолиза);
- необходимая коррекция гомеостаза (водно-электролитного, кислотно-основного, белкового баланса) с помощью инфузии солевых и белковых растворов;
- дезинтоксикационная терапия;
- антибиотикотерапия (препараты широкого спектра действия в больших дозировках) в качестве профилактики инфекционных осложнений.
Хирургическое лечение
Хирургическая тактика показана в случае выявления:
- камней в желчных протоках;
- скоплений жидкости в железе или вокруг нее;
- участков панкреатического некроза, кист, абсцессов.
К операциям, проводимым при остром панкреатите с образованием кист или абсцессов, относятся: эндоскопическое дренирование, марсупиализация кисты, цистогастростомия и др. При образовании участков некроза, в зависимости от их размера, проводят некрэктомию или резекцию поджелудочной железы. Наличие камней является показанием к операциям на протоке поджелудочной железы.
К хирургическому вмешательству могут прибегать и в случае сомнений в диагностики и вероятности пропустить другое хирургическое заболевание, требующее хирургического лечения. Послеоперационный период подразумевает интенсивные меры профилактики гнойно-септических осложнений и восстановительную терапию.
Лечение легкой формы панкреатита, как правило, не представляет трудностей, и положительная динамика отмечается уже в течение недели. Для излечения от тяжелой формы панкреатита требуется заметно больше времени.
Прогноз и профилактика
Прогноз при остром панкреатите зависит от его формы, адекватности терапии и наличия осложнений. Легкая форма панкреатита обычно дает благоприятный прогноз, а при некротических и геморрагических панкреатитах высока вероятность летального исхода. Недостаточное лечение и несоблюдение врачебных рекомендаций по диете и режиму могут привести к рецидивам заболевания и развитию хронического панкреатита.
Первичной профилактикой является рациональное здоровое питание, исключение алкоголя, острой, жирной обильной пищи, отказ от курения. Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и острую закуску в больших количествах.
Источник
Острый панкреатит – это воспаление поджелудочной железы, развивающееся на фоне различных провоцирующих факторов, и требующее неотложного врачебного вмешательства.
По разным данным, смертность от острого панкреатита может достигать до 40%. Опасность заболевания заключается в быстром развитии тяжелых осложнений, вплоть до полного некроза поджелудочной железы. Однако своевременно и правильно проведенное лечение позволяет их избежать, и пациент полностью выздоравливает.
Что это такое?
Острый панкреатит — остро протекающее асептическое воспаление поджелудочной железы демаркационного типа, в основе которого лежат некробиоз панкреатоцитов и ферментная аутоагрессия с последующим некрозом и дистрофией железы и присоединением вторичной гнойной инфекции.
Летальность, несмотря на применение современных методик консервативного и оперативного лечения, высокая: общая 7—15 %, при деструктивных формах — 40—70 %.
Причины
Острый панкреатит фиксируется у взрослых людей 30—40 лет. Риску подвержено больше мужское население, чем женское. Частота возникновения формы выше у людей, злоупотребляющих алкогольными напитками и страдающих патологией желчных путей, таких как:
- дискинезия желчетока по гипертоническому типу;
- холецистит в хронической или острой форме;
- желчнокаменная болезнь.
Остальные причины возникновения панкреатита:
- гипертриглицеридемия;
- сбои в системе кровообращения железистой ткани;
- муковисцидоз;
- гемолитико-уремический синдром;
- гиперпаратиреоз;
- травмы живота;
- наследственность;
- аутоиммунные болезни;
- засор протоков поджелудочной или общего желтетока;
- повреждения каналов и железы при операции;
- неконтролируемое применение лекарств;
- последствия тяжелых ОРВИ, паротита, микоплазмоза, пневмонии, гепатитов;
- разные болезни ЖКТ.
Острый панкреатит может протекать в двух формах:
- легкая – органы и системы поражены слабо. Заболевание хорошо поддается лечению, выздоровление наступает быстро;
- тяжелая – в тканях и органах отмечаются ярко выраженные нарушения, не исключаются некрозы тканей, абсцессы и кисты.
Клиническая картина этого заболевания в тяжелой форме также может сопровождаться:
- внутри железы наблюдается скопление жидкости;
- инфицирование тканей и их некроз;
- ложная киста;
- в железе или же на близлежащих к ней тканях скапливается гной.
Механизм развития
Когда поджелудочная железа функционирует нормально, ферменты, которые она вырабатывает, выделяются в просвет двенадцатиперстной кишки и под влиянием определенных разрешающих факторов активируются. Таким образом протекает физиологический процесс пищеварения – расщепление белков, жиров и углеводов на более простые составляющие.
Однако по ряду причин, описанных выше, активация ферментов может начаться еще внутри самой железы. Происходит лизис ее тканей с последующим их отмиранием, отек и сдавление ткани железы межклеточной жидкостью, спазм сосудистой сети и нарушение кровообращения в органе. Большой панкреатический проток закупоривается. Панкреатический сок не находит привычного выхода, происходит его застой и возрастает агрессия пищеварительных ферментов против железистой ткани.
Поджелудочная железа увеличивается в размерах, в ней сначала развивается асептическое (неинфекционное) воспаление. Происходит выпот жидкости, насыщенной активными ферментами, в брюшную полость, раздражается висцеральная (покрывающая органы брюшной полости) и пристеночная брюшина. Сдавливаются нервные окончания и раздражаются болевые рецепторы, которыми брюшина богата. Сначала боль возникает непосредственно в проекции самой поджелудочной железы – левее от пупка с отдачей в поясницу. Затем болит уже весь живот, развивается перитонит.
Происходит всасывание избытка ферментов и продуктов некроза в сосудистое русло, развивается интоксикация, поднимается температура, учащается пульс, снижается артериальное давление. У пациента наблюдается токсико-болевой шок. По лимфатическим путям из кишечника в зону воспаления попадают микроорганизмы (кишечная палочка, клостридии, стафилококк, протей и др.). Перитонит приобретает гнойный характер и лечению поддается крайне тяжело, летальность на этой стадии достигает 70%.
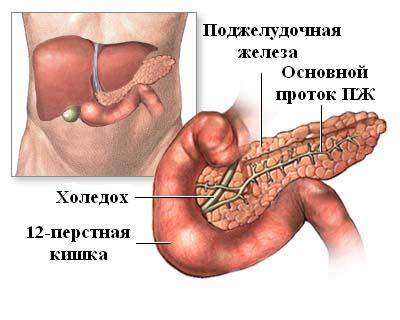
Симптомы острого панкреатита
Чёткой клинической картины симптомов при остром панкреатите нет. В связи с этим для точной диагностики необходим целый ряд дополнительных исследований.
Жалобы на острую боль в животе, тошноту, рвоту дуоденальным содержимым, не приносящую облегчения, вздутие живота. Как правило, из-за интоксикации и рвоты наступает нарушение водно-электролитного баланса, обезвоживание, которое играет важную роль в патогенезе заболевания. Могут появляться геморрагические синюшные пятна на левой боковой стенке живота, иногда с желтоватым оттенком (симптом Грея Тернера). Возможно возникновение пятен у пупка (симптом Куллена).
Часто после перенесённого острого панкреатита образуются псевдокисты поджелудочной железы. Увеличиваясь в размерах и накапливая патологическую жидкость, псевдокиста за счёт сдавления окружающих органов может вызывать боли, нарушение движения пищи в желудке и двенадцатиперстной кишке. Возможно нагноение псевдокисты.
Иногда отёк или склероз в области головки поджелудочной железы приводят к клинической картине, напоминающей сдавление протоков жёлчных путей и протока поджелудочной железы (Вирсунгова протока). Подобная картина наблюдается при опухолях головки поджелудочной железы, поэтому такую форму панкреатита называют псевдотуморозной. Нарушение оттока жёлчи в таких случаях может вызывать механическую желтуху.
Наиболее частой причиной гибели больных острым панкреатитом в первые дни заболевания является эндогенная интоксикация, сопровождающаяся развитием циркуляторного гиповолемического шока, отёка головного мозга, острой почечной недостаточностью.
Осложнения
Возможны такие последствия:
- Панкреонекроз.
- Рак поджелудочной железы.
- Механическая желтуха.
- Панкреатическая кома.
- Кисты и псевдокисты поджелудочной железы.
- Абсцесс поджелудочной железы.
- Реактивный гепатит.
- Реактивный плеврит.
При осложнениях происходит изменение привычного характера заболевания: изменяется характер, локализация и интенсивность болей, она может стать постоянной. Развитие осложнений при хроническом панкреатите может произойти в любом периоде болезни и требует немедленного осмотра врача и госпитализации в хирургический стационар, так как многие осложнения представляют непосредственную угрозу жизни пациента.
Диагностика
Диагностика заключается в следующих процедурах:
- сборе анамнеза, визуальном обследовании больного путем пальпации области живота, выявления причин резкой боли;
- эндоскопическая ультрасонография (помимо оценки размеров и структуры поджелудочной железы, исследование изучает состояние ее протоков); ангиография (может подтвердить расстройства кровоснабжения воспаленной поджелудочной железы);
- УЗИ для выявления степени увеличения поджелудочной в размерах, установки этиологии болезни при наличии скопления газов или жидкости в петлях кишечника; подробнее о том, как проводится УЗИ поджелудочной железы →
- физикального исследования для определения точной визуализации ложной кисты либо абсцесса, дорожки некроза за пределами поджелудочной ближе к кишечнику;
- лапароскопия (осуществляет непосредственный визуальный осмотр органов, находящихся в брюшной полости, обнаруживая свидетельства острого панкреатита: области жирового некроза на брюшине и сальниках, излишнюю жидкость в животе, разные кровоизлияния, покраснение брюшины, отек сальников).
- КТ как более точного метода диагностики в отличие от УЗИ без помех путем введения контрастного вещества в полоть брюшины для выявления полной или локальной визуализации, степени увеличения железы в размерах и отечности, наличия очагов некроза и их локализации.
Дополнительно проводится дифференцированная диагностика на отделение острого панкреатита от холецистита, острого аппендицита, кишечной непроходимости, желудочно-кишечного кровотечения прободения язвы желудка, абдоминального ишемического синдрома.
Лечение острого панкреатита
При остром панкреатите лечение возможно только в условиях стационара, под наблюдением квалифицированных специалистов, это считается очень опасным состоянием. При подозрении на острый панкреатит следует срочно вызвать Скорую помощь и человека следует срочно госпитализировать.
Иногда несвоевременное оказание медицинской помощи может стоить человеку жизни. Первую помощь, которую можно оказать человеку с приступом панкреатита, симптомы которого очевидны, заключается в прикладывании холода на живот, приеме спазмолитика — На-шпа, Папаверин, а также отказ от приема любой пищи и постельный режим до приезда Скорой помощи.
В первые 3-5 суток, больному назначается диета 0, это означает – голод. Начиная со вторых суток необходимо питьё щелочной воды (Боржоми, Ессетуки №4) в больших количествах, примерно до 2 литров в сутки. На 3-5 день разрешаются лёгкие, жидкие каши (кроме пшеничной). На 5-6 сутки можно добавить в рацион лёгкие нежирные супы, кефир, чаи, нежирную рыбу и другие. Пища должна быть тёплой (не горячей или холодной), мелкоизмельчённой, полужидкой консистенции.
Медикаментозное лечение острого панкреатита
- Для улучшения микроциркуляции: применяется внутривенное введение растворов (Реополиглюкин, Гемодез и другие).
- Обезболивание: из-за выраженной боли введение только обезболивающих препаратов не позволяет её устранить, поэтому проводиться различные виды блокад (сакроспинальная новокаиновая блокада, паранефральная, эпидуральная анестезия с введением анестетика через катетер) с внутривенным введением обезболивающих препаратов (Трамадол, Баралгин и другие).
- Устранение признаков шока (низкого давления): проводится при помощи внутривенного введения растворов (Полиглюкина, Альбумина и другие).
- Коррекция дефицита воды и электролитов: проводится при помощи внутривенного введения растворов, содержащие соль (NaCl, KCl и другие).
- Предотвращение гнойных осложнений и перитонита: проводится при помощи применения антибиотиков широкого спектра действия (Ципрофлоксацин, Имипенем, Метронидазол и другие).
- Выведение избытка ферментов из организма: проводится при помощи форсированного диуреза, после внутривенного введения растворов назначается диуретик (Лазикс); плазмоферез.
- Снижение выработки ферментов поджелудочной железой: статины (Соматостатин), ингибиторы протеаз (Контрикал, Гордокс). Антисекреторные препараты (Квамател, Омепразол) применяются для нейтрализации желудочного содержимого, так как соляная кислота является мощным стимулятором секреции поджелудочной железы.
Примерно 10-15% больных, у которых острый панкреатит перешёл в стадию гнойных осложнений, нуждаются в хирургическом лечении. Проводится под общим наркозом с интубацией лёгких, удаляются из поджелудочной железы участки некроза (мертвая ткань).
Реабилитация в домашних условиях
Пациентам в период ремиссии рекомендуется придерживаться режима труда и отдыха. Запрещается курение и употребление алкоголя. Санаторно-курортное лечение – только при стойкой ремиссии и отсутствии симптомов. Показаны бальнеологические курорты с гидрокарбонатными водами малой и средней минерализации. Это Ессентуки, Трускавец, Моршин, Железноводск, Боржоми. Крайне осторожно надо относиться и к физиотерапевтическим процедурам, проводить их только при стойкой ремиссии.
При остром панкреатите временная нетрудоспособность нередко затягивается. Она зависит не столько от самочувствия больного, сколько от полного исчезновения патологических местных (пальпаторных, сонографических и др.) и лабораторных симптомов. В некоторых случаях требуется последующее временное или постоянное трудоустройство по линии ВКК. Противопоказана работа, связанная со значительным физическим напряжением, сотрясением тела, травматизацией области живота, контактом с ядами, и работа, препятствующая соблюдению диетического режима.
При тяжелой, затяжной, форме острого панкреатита без оперативного лечения возникает длительная нетрудоспособность, приводящая к инвалидности III или II группы.

Профилактика
Основная профилактика острого панкреатита заключается в соблюдении диеты, приеме пищи небольшими порциями до нескольких раз в сутки, отказе от острых, жирных и копченых блюд. Важно своевременно, не реже 1 раза в год, проходить плановую диагностику. Не отказываться от своевременного лечения гастрита, холецистита, вирусного гепатита, врожденных пороков в поджелудочной железе.
Посещать гастроэнтеролога не реже 2 раз в год и не откладывать поход к специалисту при подозрении на развитие острого панкреатита. Важно всегда помнить, что только полноценная и вовремя оказанная лечебная помощь позволит быстро устранить все неприятные признаки острого панкреатита, привести показатели анализов крови и мочи в норму.
Если же не удалось избежать заболевания, то сдача анализов должна стать периодической, а наблюдение у гастроэнтеролога — постоянным.
Источник

