Панкреатит острый и полиорганная недостаточность
Библиографическое описание:
Нестеренко С. П. Оценка полиорганной недостаточности при остром панкреатите // Молодой ученый. 2014. №19. С. 112-115. URL https://moluch.ru/archive/78/13569/ (дата обращения: 13.01.2020).
Изучено функциональное состояние органов/систем при различных клинико-морфологических формах острого панкреатита. Установлены сроки и последовательность поражения органов и систем при данной патологии.
Ключевые слова: острый панкреатит, полиорганная недостаточность.
Синдром полиорганной недостаточности в настоящее время определяется как универсальное поражение двух и более органов и систем организма в результате тяжёлой неспецифической стресс-реакции на множественные этиологические факторы, когда нарушения физиологических функций отдельных органов и систем не могут спонтанно восстанавливаться путём ауторегуляции и требуют частичной или полной коррекции или протезирования утраченных функций [1].
Несмотря на определенные достижения последних лет в улучшении диагностики, прогнозирования и лечения, острый панкреатит остается одной из актуальных проблем неотложной хирургии и интенсивной терапии, что обусловлено неуклонным ростом заболеваемости, увеличением доли случаев некротического панкреатита и стабильно высокими показателями летальности [1,3,6,7].
Согласно сборной статистике, в зависимости от демографических и этнических особенностей, уровня экономического и социального развития региона число случаев острого панкреатита варьирует от 5 до 80 на 100 тыс. населения в год [2,3,4]. В структуре острой хирургической патологии органов брюшной полости общехирургических стационаров острый панкреатит вышел на первое место по частоте, опережая по темпам роста заболеваемости прочие нозологические формы [3,5,6,7], при этом удельный вес больных острым панкреатитом составляет 10–25 % [4,5,6,7], а по отдельным сведениям достигает 40 % [4]. В литературных источниках последних лет достаточно полно освещены этиологические моменты, приводящие к развитию острого панкреатита, однако патогенетические механизмы развития заболевания до конца не раскрыты. Одним из недостаточно изученных остается вопрос содружественного поражения различных органов. Поэтому разработка новых схем лечения этой грозной патологии не может не базироваться на знаниях этого аспекта болезни
Цель: установить последовательность поражения органов при различных формах острого панкреатита.
Задачи:
1. Оценить функциональное состояние органов и систем при различных формах острого панкреатита по В. В. Чаленко (1998);
2. Установить сроки поражения органов в зависимости от момента начала заболевания.
Материал и методы
В основу работы положен ретроспективный анализ историй болезни 77 пациентов с острым панкреатитом, находившихся на лечении в 432 ГВКМЦ г. Минска с 2007 по 2013 гг.
Результаты и обсуждения
При анализе историй болезни пациентов было установлено следующее: мужчины чаще заболевают панкреатитом (примерно 90 %, соответственно 10 % — женщины). Средний возраст 50 лет±5 лет. Алкоголь как этиологический фактор стоит на первом месте, патология билиарного тракта на втором (у женщин на первом месте заболевания билиарной системы). 50 % больных при отечном панкреатите поступают до 1 суток; 30 % больных при неинфицированном панкреатите поступают до 1 суток, 37 %-позже 3 суток; 100 % больных при инфицированном панкреатите поступают позже 3 суток (таблица 1).
Таблица 1
Характеристика сравниваемых групп
Показатель | Отечный | Неинфицированный | Инфицированный |
Пол: 1. мужчины 2. женщины | 90 % 10 % | 91,5 % 8,5 % | 89 % 11 % |
Возраст | 57±5лет | 50±5лет | 46±5лет |
Этиология: 1. алиментарный 2. билиарный 3. прочие причины | 66 % 11 % 23 % | 71 % 24 % 5 % | 77 % — 23 % |
Сроки от начала заболевания: 1. до 12 ч 2. 13–24 ч 3. 25–72 ч 4. позже 72 ч | 55 % — 33 % 12 % | 33 % 15 % 15 % 37 % | — — — 100 % |
Для оценки функционального состояния органов и систем использовали классификацию по В. В. Чаленко (1998), согласно которой выделяют удовлетворительную функцию, компенсированную недостаточность, несостоятельность функции органа.
Функцию печени оценивали по показателям:
1. Билирубина;
2. АсАТ/АлАТ (коэффициент де Ритиса).
Поступление больных в разные сроки позволило нам выявить развитие органной недостаточности (рис. 1).
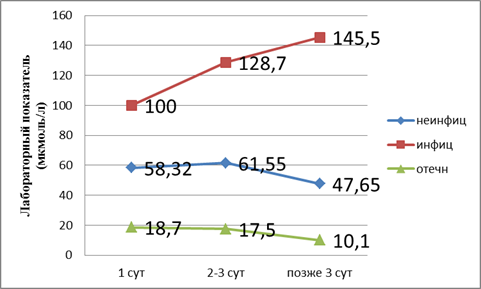
Рис. 1. Показатели билирубина в динамике
Из графика следует, что, согласно классификации по В. В. Чаленко, при отечном панкреатите развивается дисфункция печени, так как лабораторные показатели в пределах верхней границы нормы. При неинфицированном — компенсированная недостаточность. При инфицированном панкреатите развивается декомпенсированная недостаточность печени. Поражение печени при неинфицированном панкреатите происходит на третьи сутки. Далее при адекватном лечении процесс купируется. При инфицированном панкреатите мы наблюдаем рост показателей билирубина.
Если оценку произвести по коэффициенту де Ритиса (рис. 2), то можно сказать, что, как и при оценке показателя билирубина, при отечном панкреатите развивается дисфункция печени, так как лабораторные показатели в пределах верхней границы нормы. При неинфицированном — компенсированная недостаточность. При инфицированном панкреатите развивается декомпенсированная недостаточность печени.
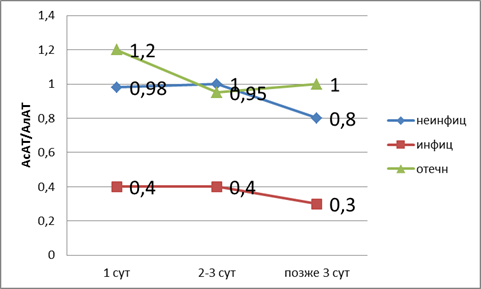
Рис. 2. Показатели коэффициента де Ритиса
Функцию почек оценивали по показателям креатинина и мочевины в крови (таблица 2).
Таблица 2
Изменение показателей креатинина и мочевины
Срок от момента заболевания | Отечный | Неинфицированный | Инфицированный | |||
Креатинин (мкмоль/л) | Мочевина (ммоль/л) | Креатинин (мкмоль/л) | Мочевина (ммоль/л) | Креатинин (мкмоль/л) | Мочевина (ммоль/л) | |
1 сутки | 110 | 8,025 | 128,44 | 8,5 | 143,2 | 9,7 |
2–3 сутки | 100,54 | 7,55 | 145,6 | 9,8 | 162,5 | 10,26 |
Позже 3 сут | 80,75 | 6,3 | 100,3 | 7,2 | 204,86 | 11,3 |
При отечном панкреатите развивается дисфункция почек, так как лабораторные показатели в пределах верхней границы нормы. При неинфицированном-компенсированная недостаточность почек. При инфицированном панкреатите развивается декомпенсированная недостаточность. Поражение почек происходит при неинфицированном панкреатите на третьи сутки, но при адекватной терапии процесс купируется. При инфицированном панкреатите мы наблюдаем рост лабораторных показателей креатинина и мочевины.
Функцию легких оценивали по показателям pCO2, pO2 в венозной крови и рентгенологическому признаку. В результате исследования установлено, что при отечном панкреатите развивается дисфункция легких, так как лабораторные показатели в пределах верхней границы нормы. При неинфицированном развивается компенсированная недостаточность, а при инфицированном панкреатите развивается декомпенсированная недостаточность легких. Поражение легких происходит при неинфицированном панкреатите через 24 часа с момента заболевания, но при адекватной терапии процесс купируется. При инфицированном панкреатите мы наблюдаем рост лабораторных показателей. Рентгенологически при отечном панкреатите изменений со стороны легких не выявлено. При неинфицированном рентгенологически встречаются в 39 % реактивный плеврит, 4 % составили пневмонии. При инфицированном панкреатите в 68 % встречается реактивный плеврит, пневмонии составили 7 %.
Выводы:
1. При панкреатите возникает поражение органов-мишеней: легких, печени и почек с нарушением функции;
2. Поражение легких возникает одним из первых (через 24 часа от момента заболевания) и проявляется развитием РДСВ;
3. Вовлечение в патологический процесс печени и почек происходит позднее — через 72 часа от начала заболевания;
4. При отечном панкреатите, который носит абортивное течение, развивается дисфункция органа. При неинфицированном — компенсированная недостаточность, а при инфицированном панкреатите развивается декомпенсированная недостаточность функции органа.
Литература:
1. Голуб, И. Е. Полиорганная недостаточность: Учебное пособие / И. Е. Голуб, Л. В. Сорокина, Е. С. Нетесин. — Иркутск: ИГМУ. — 2011. — 25 с.
2. Рузавина, А. В. Системные факторы прогрессирования острого панкреатита: автореф. дис. канд. мед. наук: 14.01.17 / А. П. Власов. — Ульяновск, 2012. — 17с.
3. Семенова, А. С. Оценка эндогенной интоксикации при остром панкреатите / А. С. Семенова // Поколение СГМУ 2003: новые рубежи: Сб. научно-практической конференции СГМУ. — Саратов, 2003. — С. 44.
4. Багненко, С. Ф. Хирургическая панкреатология / С. Ф. Багненко, А. А. Курыгин, Г. И. Синченко. — СПб.: Издательство «Речь», 2009. — 603 с.
5. Балныков, С. И. Прогнозирование исхода заболевания у больных некротическим панкреатитом / С. И. Балныков, Т. Ф. Петренко // Хирургия. — 2010. — № 3. — С. 57–59.
6. Гальперин, Э. И. Панкреонекроз: неиспользованные резервы лечения (дискуссионные вопросы к круглому столу) / Э. И. Гальперин, Т. Г. Дюжева // Анналы хирург. гепатологии. — 2007. — Т. 12, № 2. — С. 46–51.
7. Клиническая хирургия: национальное руководство: в 3 т. / под ред. В. С. Савельева, А. И. Кириенко. — М.: ГЭОТАР-Медиа, 2009. — т. 2. — 832 с.
Основные термины (генерируются автоматически): острый панкреатит, инфицированный панкреатит, отечный панкреатит, компенсированная недостаточность, верхняя граница нормы, неинфицированный панкреатит, момент заболевания, показатель, сутки, функциональное состояние органов.
Источник
II фаза – поздняя, фаза секвестрации (начинается, как правило, с 3-ей недели заболевания, может длиться несколько месяцев). Секвестры в поджелудочной железе и в забрюшинной клетчатке обычно начинают формироваться с 14-х суток от начала заболевания. При отторжении крупных фрагментов некротизированной ткани поджелудочной железы может происходить разгерметизация её протоковой системы и образование внутреннего панкреатического свища. От конфигурации панкреонекроза (локализации, глубины, отношения к главному панкреатическому протоку и др.) и объёма оставшейся жизнеспособной паренхимы поджелудочной железы зависят: количество, масштабы и скорость распространённости жидкостного образования в забрюшинном пространстве, риск инфицирования и развития других осложнений. Возможно два варианта течения этой фазы:
· асептическая секвестрация – стерильный панкреонекроз характеризуется образованием изолированного скопления жидкости в области поджелудочной железы и постнекротических псевдокист поджелудочной железы;
· септическая секвестрация возникает при инфицировании некроза паренхимы поджелудочной железы и парапанкреальной клетчатки с дальнейшим развитием гнойных осложнений. Клинической формой данной фазы заболевания является инфицированный панкреонекроз, который может быть отграниченным (абсцесс) или неотграниченным (гнойно-некротический парапанкреатит). При прогрессировании гнойных осложнений инфицированный панкреонекроз может иметь собственные осложнения (гнойно-некротические затёки, абсцессы забрюшинного пространства и брюшной полости, гнойный перитонит, аррозионные и желудочно-кишечные кровотечения, дигестивные свищи, сепсис и т. д.) с развитием эндотоксикоза инфекционного генеза, органной (полиорганной) недостаточности.
Терминология
Отёчный панкреатит («interstitial oedematous pancreatitis») — характеризуется диффузным (или иногда локальным) увеличением поджелудочной железы из-за воспалительного отека.
Некротический панкреатит (панкреонекроз, «pancreatic necrosis») — диффузные или очаговые зоны нежизнеспособной паренхимы поджелудочной железы, которые, как правило, сочетаются с некрозом забрюшинной жировой клетчатки.
Стерильный панкреонекроз («sterile pancreatic necrosis») – панкреонекроз, который не содержит патогенной микрофлоры и не сопровождается развитием гнойных осложнений.
Инфицированный панкреонекроз («infected pancreatic necrosis») — бактериально обсемененный некроз ткани поджелудочной железы и забрюшинной клетчатки с гнойным их расплавлением и секвестрацией. Инфицированный панкреонекроз, не имеющий отграничения от здоровых тканей называется гнойно-некротический парапанкреатит. Инфицированный панкреонекроз, имеющий отграничение от здоровых тканей, следует расценивать, как панкреатический абсцесс.
Перипанкреатический инфильтрат («acute fluid сollection», «аcute necrotic collection») — это экссудативно-пролиферативный воспалительный процесс в поджелудочной железе и окружающих тканях, который сопровождается острым скоплением жидкости (с панкреонекрозом или без панкреонекроза), располагающейся внутри или около поджелудочной железы и не имеющей стенок из грануляционной или фиброзной ткани. Возникает в IB фазе острого панкреатита, имеет следующие исходы: полное разрешение и рассасывание (чаще к 4-ой неделе заболевания), образование псевдокисты поджелудочной железы, развитие гнойных осложнений.
Псевдокиста поджелудочной железы («acute pseudocyst») — это скопление жидкости (с секвестрами или без секвестров), отграниченное фиброзной или грануляционной тканью, возникающее после приступа острого панкреатита. Возникает в сроки после 4-х недель от начала заболевания, в фазе асептической секвестрации некротического панкреатита. Как правило, является исходом инфильтрата. Содержимое кисты может быть асептическим и инфицированным. Бактериальная контаминация содержимого кисты часто не имеет клинического проявления, но вероятность её инфицирования всегда выше при наличии секвестров. Инфицированную кисту более корректно называть панкреатическим абсцессом.
Гнойные осложнения (панкреатический абсцесс или гнойно-некротический парапанкреатит) определяются при наличии минимум одного из следующих признаков:
— пузырьки воздуха в зоне панкреонекроза, выявленные при компьютерной томографии;
— положительный бакпосев аспирата, полученного при тонкоигольной пункции;
— положительный бакпосев отделяемого, полученного при санирующей операции.
Органная недостаточность («organ failure») определяется по наихудшему показателю одной из 3 органных систем (сердечно-сосудистой, почечной и дыхательной) за 24-часовой период без предшествующей органной дисфункции. Определение производится по соответствующим показателям шкалы SOFA (Sepsis-related Organ Failure Assessment): превышение порога в 2 балла является основанием для диагностирования органной недостаточности:
— сердечно-сосудистая недостаточность: необходимость инотропных препаратов
— почечная недостаточность: креатинин >171 μmol/L (>2.0 mg/dL)
— дыхательная недостаточность: Pa02/Fi02 < 300 mmHg (<40 kPa).
Персистирующая органная недостаточность («persistent organ failure») — недостаточность одной органной системы в течение 48 часов или более.
Транзиторная органная недостаточность («transient organ failure») — недостаточность одной органной системы в течение менее 48 часов.
Полиорганная недостаточность («multiple organ failure») — недостаточность двух и более органных систем.
Первичная медико-санитарная
помощь и скорая медицинская помощь
Основанием для диагностики острого панкреатита при первичном осмотре больного является классическая триада симптомов – выраженная боль в эпигастрии с иррадиацией в спину или опоясывающего характера, многократная рвота и напряжение мышц в верхней половине живота. Чаще всего появлению симптомов предшествует обильный прием пищи или алкоголя, наличие желчнокаменной болезни. Больные с подозрением на острый панкреатит подлежат экстренной госпитализации в хирургическое отделение многопрофильного стационара. При выраженном болевом синдроме допустима инъекция спазмолитических и нестероидных противовоспалительных препаратов.
Ранняя фаза
Протоколы диагностики и лечения
острого панкреатита в IА фазе заболевания
I. Первичный протокол диагностики и тактики при остром панкреатите
Как правило, осуществляется в приёмном отделении или отделении экстренной помощи.
1) Основанием для установления диагноза острого панкреатита (после исключения другой хирургической патологии) является сочетание минимум двух из следующих выявленных признаков:
а) типичная клиническая картина (интенсивные некупируемые спазмолитиками боли опоясывающего характера, неукротимая рвота, вздутие живота; употребление алкоголя, острой пищи или наличие ЖКБ в анамнезе и др.);
б) характерные признаки по данным УЗИ: увеличение размеров, снижение эхогенности, нечёткость контуров поджелудочной железы; наличие свободной жидкости в брюшной полости;
в) гиперферментемия (гиперамилаземия или гиперлипаземия), превышающая верхнюю границу нормы в три раза и более.
Сила рекомендаций «В»
Если диагноз острого панкреатита устанавливается на основании методов а), б) и в), то выполнение мультиспиральной компьютерно-томографической ангиографии (МСКТА) или магнитно-резонансной томографии (МРТ) для постановки диагноза острого панкреатита не требуется.
Сила рекомендаций «С»
2) Для оценки тяжести ОП и прогноза развития заболевания возможно применение шкалы критериев первичной экспресс-оценки тяжести острого панкреатита (СПб НИИ СП имени – 2006г.):
— перитонеальный синдром;
— олигурия (менее 250 мл за последние 12 часов);
— кожные симптомы (гиперемия лица, «мраморность», цианоз);
— систолическое артериальное давление менее 100 мм. рт. ст;
— энцефалопатия;
— уровень гемоглобина более 160 г/л;
— количество лейкоцитов более 14 х109/л;
— уровень глюкозы крови более 10 ммоль/л;
— уровень мочевины более 12 ммоль/л;
— метаболические нарушения по данным ЭКГ;
— вишнёвый или коричнево-чёрный цвет ферментативного экссудата, полученного при лапароскопии (лапароцентезе);
— выявление при лапароскопии распространённого ферментативного парапанкреатита, выходящего за границы сальниковой сумки и распространяющийся по фланкам;
— наличие распространённых стеатонекрозов, выявленных при лапароскопии;
— отсутствие эффекта от базисной терапии.
Оценка шкалы:
· Если у конкретного пациента имеется минимум 5 признаков из числа перечисленных, то с 95% вероятностью у него имеется тяжёлая форма ОП.
· Если имеется 2-4 признака – ОП средней степени.
· Если нет ни одного признака или имеется максимум один из них – лёгкая форма ОП.
Наиболее важно раннее выявление тяжёлого панкреатита, результаты лечения которого во многом обусловлены сроком его начала. Наличие хотя бы двух признаков, перечисленных в шкале экспресс-оценки, позволяет диагностировать тяжёлый или средне-тяжёлый ОП, который подлежит обязательному направлению в отделение реанимации и интенсивной терапии. Остальным пациентам (лёгкий ОП) показана госпитализация в хирургическое отделение.
Сила рекомендаций «С»
3) Для оценки органных и полиорганных дисфункций наиболее целесообразно использовать шкалу SOFA. При невозможности использовать многопараметрические шкалы для определения тяжести ОП допустимо применение клинико-лабораторных критериев: признаки синдрома системного воспалительного ответа (ССВО) ; гипокальциемия < 1,2 ммоль/л, гемоконцентрация: гемоглобин крови > 160г/л или гематокрит > 40 Ед., гипергликемия > 10 ммоль/л; С – реактивный белок > 120мг/л; шок (систолическое АД < 90 мм. рт. ст.) дыхательная недостаточность (РО2<60мм. рт. ст.); почечная недостаточность (олиго-анурия, креатинин > 177 мкмоль/л); печеночная недостаточность (гиперферментемия); церебральная недостаточность (делирий, сопор, кома); желудочно-кишечное кровотечение (более 500мл/сутки); коагулопатия (тромбоциты < 100 х 109/л, фибриноген < 1,0г/л).
| Из за большого объема этот материал размещен на нескольких страницах: 1 2 3 4 5 |
Источник


