Панкреатит лечение в поликлинике
С приступами острого панкреатита не всегда удается справиться самостоятельно в домашних условиях. Они могут сопровождаться значительным ухудшением самочувствия, острыми болями, тошнотой, рвотой и даже потерей сознания. В таких случаях необходима госпитализация и лечение под наблюдением врачей. Несвоевременное оказание медицинской помощи при такой клинике может обернуться развитием осложнений, а также летальным исходом.
Госпитализация больного с панкреатитом

Панкреатит представляет собой воспаление поджелудочной, при котором пищеварительные ферменты, вырабатываемые железой, не могут попасть в кишечник для переваривания пищи и в результате начинают переваривать ткани паренхиматозного органа. Получается, что железа «поедает» сама себя.
Это очень серьезная и опасная болезнь, которая требует оказания квалифицированной медицинской помощи. Заболевание может протекать в двух формах: хронической и острой.
Обычно лечение болезни проходит в домашних условиях, согласно назначенной врачом схемы. Однако развитие острого панкреатита либо обострение хронического недуга может сопровождаться приступами с сильно выраженной болезненной симптоматикой. В таких случаях не нужно терпеть боль и прибегать к мерам народного врачевания, а следует вызвать бригаду скорой помощи. Несвоевременно оказанное медицинское вмешательство при острых приступах болезни может повлечь за собой развитие осложнений, инвалидность и даже смерть пострадавшего.
Таким образом, показанием к госпитализации больного воспалением поджелудочной является развитие острого приступа, который сопровождается сильными болевыми ощущениями, значительным ухудшением самочувствия.
Тошнота и обильная рвота (особенно с примесью желчи) также могут послужить тревожными симптомами. При их проявлении рекомендуется как можно скорее обратиться к врачу.
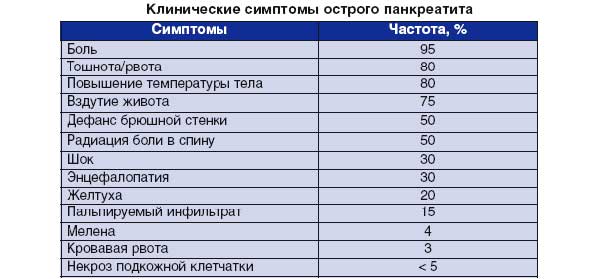
К симптомам острого приступа воспаления поджелудочной относятся:
- Сильная боль в правом подреберье, а также немного выше пупка;
- Рвота;
- Понос;
- Повышение температуры до 38 градусов и выше;
- Тахикардия.
Если случился острый приступ панкреатита, до приезда скорой помощи ни в коем случае нельзя:
- Пить обезболивающие и противорвотные препараты.
- Перевязывать подреберную область.
- Прикладывать к болезненному место горячие, теплые и любые согревающие компрессы.
- Пить любые напитки, кроме небольшого количества воды.
Больного необходимо разместить на диване или кровати в полулежащем состоянии, приложить к больному месту прохладную ткань или грелку, впустить в помещение свежий воздух. По приезду бригада скорой помощи, проанализировав симптоматику и общее состояние больного, окажет пострадавшему первую помощь. Для того чтобы облегчить болевой синдром пациенту обычно делают укол с Папаверином, разбавленным физраствором.
Назначаемая диагностика
Для того чтобы лечение было эффективным, очень важно поставить пациенту правильный диагноз, выяснить чувствительность его организма к тем или иным лекарственным препаратам. С этой целью больному могут быть назначены такие виды диагностики:
- анализы крови и мочи;
- гемограмма (для установления развития воспалительного процесса по показателям лейкоцитов);
- КТ или МРТ;
- ЭКГ;
- биохимия крови (для того, чтобы определить, есть ли в крови ферменты поджелудочной);
- УЗИ (чтобы выявить очаг воспаления);
- экстренная лапароскопия (при гнойном панкреатите, развитии серьезных осложнений).
На основе полученных результатов обследования врач подтверждает или опровергает наличие панкреатического заболевания, устанавливает его форму, объём поражения органа, затронуты ли другие органы пищеварения, есть ли риск развития осложнений, а также принимает решение о подходящих в этом случае методах лечения.
В каком отделении лечат панкреатит

Лечение панкреатита в больнице зависит от стадии болезни, на которой пациент поступил в стационар, и наличия осложнений. Из приемного отделения больного направляют в отделение интенсивной терапии. Так же специалисты скорой помощи могут доставить пациента в отделение гастроэнтерологии.
При этом у врачей на стадии поступления человека в отделение есть два главных задания:
- стабилизировать состояние больного, остановить приступ;
- не допустить развитие осложнений.
И только после выполнения этих задач врачи приступают к лечению недуга.
Если же человек потупил с приступом тяжелейшего гнойного, некротического панкреатита, его разу же направляют в отделение реанимации для проведения срочного хирургического вмешательства под наблюдением реаниматолога или хирурга. После оказания неотложной помощи и полной стабилизации самочувствия, пациента сразу же переводят в отделение гастроэнтерологии либо хирургии, где он будет находиться под наблюдением гастроэнтеролога или хирурга соответственно.
При подозрении на наличие осложнений панкреатита или протекания сопутствующих болезней задействуют эндокринолога и онколога, кроме того проверяется работоспособность дыхательной системы, сердца и почек.
В момент выписки человек получает рекомендации по продолжению назначенной терапии в домашних условиях, а так же информируется о необходимости в регулярном наблюдении у участкового врача-терапевта. Поддерживающая терапия длится еще полгода.
Сроки прохождения лечебного курса в медицинском учреждении
Сколько лежат с панкреатитом в больнице, зависит от формы, стадии заболевания, характера его течения и наличия осложнений.
При острой форме
Острое течение болезни в основном длится от двух до семи дней. При этом первые двое-трое суток считаются наиболее тяжелыми, ответственными, так как состояние больного нужно стабилизировать. В этот период сохраняется большой риск появления осложнений с летальным исходом, поэтому он характеризируется наиболее интенсивной терапией. Первые дни больной может находиться под капельницей.
При развитии острой формы воспаления поджелудочной либо обострении хронического заболевания, пациент может находиться в стационаре от 7(10) до 14 дней. На длительность лечения также влияет эффективность подобранной терапии.
Если понадобилось хирургическое вмешательство, после проведения операции пациент обычно еще неделю проводит в дневном отделении, а после выписки на протяжении полутора-двух месяцев должен периодически посещать врача.
При хронической форме
Лечение панкреатита в стационаре при его хронической форме осуществляется в основном в случае обострения недуга. Продолжительность госпитализации может занимать от одной до двух недель.
Лечиться же от хронического воспаления поджелудочной в общем можно годами. Терапия проходит в домашних условиях, а в периоды острых приступов однозначно требуется пребывание в стационаре под наблюдением врачей.
Методы врачебной помощи в условиях стационара
Стандарт лечения панкреатита в стационаре предполагает осуществление таких действий:
- Снятие болевого синдрома.
- Снятие спазмов гладкой мускулатуры поджелудочной железы.
- Устранение отечности.
- Купирование активности пищеварительных ферментов железы.
- Терапия болезни.
- Нормализация пищеварения.
- Устранение побочного действия лекарств.
Как лечат панкреатит в больнице? Этот вопрос интересует многих пациентов с давним воспалением поджелудочной. Врачи назначают – терапию медикаментами (в том числе капельницы, инъекции), диету и оперативное вмешательство. Применение народных методов в стационаре не практикуется.
Консервативная терапия
В большинстве случаев лечение панкреатита осуществляется медикаментозными препаратами. Однако первым шагом в терапии недуга будет обеспечение поджелудочной покоя. Для этого пациенту назначают водное голодание. На протяжении 3-4 дней ему запрещают употреблять в пищу что-либо, кроме минеральной негазированной воды (желательно ее пить в слегка охлажденном виде).
Кроме того, в желудок больного могут на несколько дней установить катетер, через который будет выходить его содержимое.
Терапия недуга предполагает применение следующих препаратов:
- Мочегонные, для выведения жидкости и устранения отечностей.
- Обезболивающие (Новокаин, Промедол, Лексир и т.д.).
- Спазмолитики для снятия спазмов гладкой мускулатуры железы (Но-шпа).
- Антиферменты, которые подавляют выработку секретов железы для обновления ее тканей
- Могут назначаться препараты для профилактики тромбоза в сосудах.
- При гнойных процессах назначаются антибиотики.
- Препараты, направленные на восстановление нормального показателя кислотности ЖКТ.
- Витаминотерапия для общего укрепления организма, поднятия тонуса и иммунитета.
Медикаменты нужно принимать строго согласно назначенной врачом дозировке, чтобы не нанести вред организму. Параллельно необходимо принимать средства, которые будут поддерживать работоспособность печени и почек, так как в период лечения они подвергаются огромной нагрузке.
Для детоксикации организма от медикаментозных лекарств осуществляется промывание желудка содовым раствором.
На протяжении всего периода лечения проводится контроль белковых, электролитных, углеводных обменов.
Хирургическое вмешательство
Если в железе уже начались некротические процессы, проводится оперативное вмешательство. Существует три способа оперирования поджелудочной:
- Удаление хвоста и тела железы.
- Удаление хвоста, тела и части головки железы.
- Удаление жидкостных образований поджелудочной и ее промывание.
Операцию проводят под общим наркозом в отделении хирургии. При условии стабильного самочувствия через 1-2 недели пациент переводится на домашнее лечение, продолжительностью в среднем 1,5-2 месяца.
Экстренные
Если человека положили в больницу с острым некротическим панкреатитом, при этом его состояние очень тяжелое, действовать нужно немедленно. Поэтому в таких случаях применяется экстренная лапароскопия.
Перед ее проведением у пациента берут общий анализ крови и мочи, биохимия крови, анализ мочи на токсикологию и крови на онкомаркеры. Кроме того пациенту ставят клизму и вводят наркоз.
В процессе операции удаляют омертвевшие ткани органа, в некоторых случаях требуется выведение железы в брюшную полость. Для того чтобы не допустить инфицирования, после процедуры пациенту вводят сильно действующие антибиотики.
При таком виде лечения срок нахождения больного в клинике может варьироваться от 5 до 7 суток, при условии отсутствия осложнений.
Что можно принести в больницу больному панкреатитом?

Диета – один из самых основных пунктов терапии панкреатита. В первые три-четыре дня лечения часто больным запрещают употреблять все, кроме минеральной и кипяченой воды. Поэтому в эти дни к пациенту можно прийти разве что с бутылочкой Боржоми. В дальнейшем необходимо обязательно проконсультироваться у врача, какую еду можно употреблять пациенту.
Если говорить про общепринятые правила, больным панкреатитом можно приносить:
- Легкие супы исключительно на овощном бульоне.
- Компот из сухофруктов (яблоко, немного кураги или изюма) без сахара.
- Кашу геркулес, перемолотую до состояния однородного пюре.
- Отварная курица, измельченная в блендере до пюреобразного состояния.
- Отварная либо тушеная морковь, картофель.
- Печеные яблоки некислых сортов.
- Отвар шиповника.
Все должно быть свежим и желательно без соли, специй и сахара. Все блюда следует измельчать до пюреобразного состояния. Строго запрещена жаренная, жирная еда, наваристые бульоны. Больному можно употреблять исключительно теплую еду, никакой горячей либо слишком холодной пищи.
Кефир, молоко, творог, свежие овощи и фрукты не желательно приносить. Такие продукты хоть и способствуют налаживанию микрофлоры органов пищеварительного тракта, они также могут вызвать вздутие живота, метеоризм, повышенное газообразование, что приведет к ухудшению состояния больного.
Питание должно быть дробным, а перерыв между приемами пищи не должен превышать четырех часов. Очень важно, что кушать нужно только по желанию. Если человек не хочет пищу, значит его организму еще не готов к ее полноценному перевариванию. В этих случаях лучше принести водичку или овощной бульон.
Загрузка…
Источник
Чем опасен панкреатит
Хронический панкреатит – это прогрессирующее воспалительное заболевание поджелудочной железы, которое может быть обусловлено различными этиологическими факторами, однако в финальной стадии всегда приводящее к развитию экзокринной и эндокринной недостаточности железы. К ранним осложнениям панкреатита относятся синдром подпеченочной желтухи, абсцессы, кисты и псевдокисты, плеврит и пневмония, а также желудочно-кишечные кровотечения, а к поздним – собственно последствия недостаточной секреции поджелудочной ферментов и гормонов.
Причины возникновения
Поджелудочная железа – это железа внутренней и внешней секреции, она вырабатывает пищеварительные ферменты, биологически активные молекулы – регуляторы процесса пищеварения, а также гормоны инсулин и глюкагон, которые регулируют уровень глюкозы в крови. Среди наиболее распространенных причин воспаления поджелудочной железы выделяют алкогольную интоксикацию, различные заболевания желчных путей и зоны большого сосочка двенадцатиперстной кишки (туда впадают протоки поджелудочной и желчных путей). Выделяют два основных варианта хронического воспаления железы – обструктивный и кальцифицирующий. Первый вариант обусловлен тем, что на пути оттока секрета поджелудочной железы формируется то или иное препятствие (обструкция) – при желчнокаменной болезни, травмах, аномалиях развития или поражении места впадения протока в двенадцатиперстную кишку (БДС). Кальцифицирующий панкреатит развивается при злоупотреблении алкоголем, наследственных патологиях или при гиперпаратиреозе, когда в результате отложения кальция нарушается поступление панкреатического сока в протоки. В связи с тем, что поджелудочная железа вырабатывает ферменты, способные переваривать белки и жиры, то в результате нарушения поступления панкреатического сока в двенадцатиперстную кишку его компоненты от высокого давления в протоках начинают поступать и активироваться в тканях самой железы, происходит «самопереваривание» (некроз), химическое поражение поджелудочной.
Проявление
Клиническая картина обострения хронического панкреатита включает три основных симптомокомлекса:
- воспалительно-деструктивный синдром, который обусловлен собственно некрозом части железы – боли в левом подреберье опоясывающего характера, признаки интоксикации (повышение температуры, боли в суставах, слабость, потеря аппетита), желтушность кожи и слизистых;
- синдром нарушенной внешней секреции: стеато- и креаторея – частый жидкий стул с большим содержанием непереваренных жиров и эластических волокон, боли и вздутие в животе, тошнота, быстрое насыщение, гиповитаминоз, ухудшение состояния кожи и ногтей, снижение массы тела;
- синдром нарушения внутренней секреции: снижение уровня инсулина с развитием нарушения толерантности к углеводам или сахарного диабета.
Диагностика панкреатита
Диагностикой и лечением хронического панкреатита занимаются врачи-терапевты, гастроэнтерологи, при наличии показаний к операции – хирурги.
На первом этапе диагностики проводят сбор жалоб и анамнеза. Характер болевого синдрома и его локализация может указывать на очаг поражения: при поражении хвоста поджелудочной боль возникает в левом подреберье, при поражении тела – в эпигастрии, над пупком, при поражении головки – в правом подреберье. Опоясывающие боли, которые распространяются от подреберий к спине говорят о тотальном поражении. Боли могут быть приступообразные, постоянные или комбинированные. При обострении хронического рецидивирующего панкреатита боли острые, режущие, как при остром приступе, но разрешаются самостоятельно, а при хроническом болевом варианте – постоянные ноющие. Диарея при обострении панкреатита обычно переходит в запоры при стихании воспаления. При физикальном осмотре можно выявить на коже груди и живота сыпь, боль при пальпации области поджелудочной железы, положительные симптомы раздражения. Решающий этап в диагностике панкреатита – лабораторно-инструментальное обследование. В общеклиническом анализе крови отмечаются признаки воспаления, однако особо значение имеет повышение ферментов поджелудочной в биохимическом анализе крои и мочи (амилазы, липазы). При исследовании кала обнаруживают большое содержание непереваренных мышечных волокон и жиров (стеато и креаторея), большое диагностическое значение имеет снижение эластазы-1. При проведении дуоденального зондирования используют стимуляцию внешней секреции – секретинпанкреозиминовы тест (при нарушении внешнесекреторной функции объем секреции и количество ферментов снижается). Внутрисекреторная функция оценивается с помощью глюкозотолерантного теста, уровня инсулина или с-пептида. Из инструментальных методов используют УЗИ, КТ или МРТ, а также ретроградную холангиопанкреатографию.
Лечение обострений панкреатита
Лечение обострений направлено на подавление секреции поджелудочной железы, снижение продукции кислоты желудком, прямое подавление секреции, прекращение аутоактивации ферментов и коррекцию интоксикации. Пациентам рекомендуется голод, проводят эвакуацию содержимого желудка, назначают лекарственные препараты (ингибиторы протонной помпы, блокаторы гистаминовых рецепторов, антациды, соматостатин, октреотид, ингибиторы ферментов и другие). Тяжелое обострение служит показанием к госпитализации. В фазе ремиссии рекомендовано соблюдение режима питания, исключение алкоголя, могут быть использованы ферментативные препараты и обезболивающие средства.
Источник
Хроническим панкреатитом называют состояние, при котором воспаление поджелудочной железы сопровождается структурными изменениями ее ткани и нарушением ее функций. Панкреатит встречается с частотой 30-50 случаев на 100 тыс. населения в нашей стране, преимущественно развивается в среднем возрасте (35-50 лет). Это заболевание имеет разнообразные причины, из которых можно выделить основные: регулярное употребление алкоголя, желчнокаменная болезнь, повреждение поджелудочной железы различными токсинами (например, некоторыми лекарствами), травма поджелудочной железы, нарушение вывода секрета поджелудочной железы по ее протоку, аутоиммунное повреждение ткани, наследственность.
Симптомы
Первым симптомом панкреатита является боль в области эпигастрия (подложечной области), лишь у 10-20% пациентов боль отсутствует. Боль может распространяться к спине, характерно усиление боли после еды. Пациенты могут ощущать боль как в короткие промежутки времени (периоды обострений заболевания) с длительными безболевыми периодами между ними, так и постоянно.
Постепенно по мере развития болезни боль в эпигастрии уменьшается, но усиливаются признаки недостаточности функции поджелудочной железы. К ним относятся нарушение всасывания жиров и жирорастворимых витаминов в тонкой кишке, что проявляется стеатореей (избытком жира в кале), диареей, похуданием, гиповитаминозом, и развитие вторичного сахарного диабета.
Самыми распространенными осложнениями при хроническом панкреатите являются формирование псевдокист на месте разрывов протоков поджелудочной железы со сдавлением ими соседних органов, сдавление желчного протока и развитие желтухи, сдавление и тромбоз рядом расположенных крупных вен, панкреонекроз с развитием инфекционных осложнений, рак поджелудочной железы, остеопороз.
Диагностические исследования
Для оценки состояния поджелудочной железы при хроническом панкреатите обычно сочетают несколько методов диагностики – методы, позволяющие оценить изменения структуры железы и методы, оценивающие ее функцию. Среди первой группы методов самыми эффективными считают в настоящее время компьютерную томографию, эндоскопическое ультразвуковое исследование, эндоскопическую ретроградную холангиопанкреатикографию. Среди методов второй группы выделяют исследования внешнесекреторной функции железы (оценка количество жира в кале, определение активности эластазы-1 в кале и дыхательный тест), исследования эндокринной функции (определение уровня глюкозы в крови натощак, нагрузочная проба с глюкозой и концентрация гликозилированного гемоглобина HBA1C).
Заключение гастроэнтеролога
Результаты дыхательного теста на Helicobacter pylori
Результаты эндоскопического исследования желудка
Результаты исследования уровня глюкозы крови натощак и HbA1C
Результаты анализа содержания жира в кале
Методы лечения
Лечение хронического панкреатита основывается на соблюдении определенного образа жизни. Необходимо воздерживаться от алкоголя, отказаться от курения, избегать жирных продуктов питания, принимать еду небольшими порциями 5-10 раз в день.
Для больных хроническим панкреатитом с функциональной недостаточностью железы абсолютно показана заместительная терапия с помощью панкреатических ферментов (панкреатина). Иногда для повышения эффективности такой терапии также назначают препараты из группы ингибиторов протонной помпы для подавления желудочной секреции и снижения кислотности.
При наличии выраженного болевого синдрома назначают анальгетики из группы нестероидных противовоспалительных средств, спазмолитики, антидепрессанты.
Если на фоне хронического панкреатита развивается вторичный сахарный диабет, то это является показанием для инсулинотерапии.
Кроме медикаментозного лечения, при хроническом панкреатите применяются инвазивные методы лечения (эндоскопические и хирургические). Эти методы показаны при невозможности справиться с выраженным болевым синдромом в течение долгого времени и при развитии осложнений хронического панкреатита.
Источник