Панкреатит и вич лечение
При ВИЧ-инфекции поражаются различные органы и системы, включая ЖКТ и ПЖ. Развитие ОП, ХП, саркомы Капоши или лимфомы ПЖ, вторичное по отношению к ВИЧ-инфекции, значительно утяжеляет прогноз пациента.
Эпидемиология
Данные о частоте поражения ПЖ у ВИЧ-инфицированных неоднозначны, что обусловлено различными механизмами повреждения ПЖ, частым латентным течением, применением разнообразных схем терапии, различным дизайном проводимых исследований, отличиями в критериях опенки вовлечённости ПЖ в патологический процесс и т.д.
Заболевания ПЖ у ВИЧ-инфицированных больных редко проявляются клинически, их чаще обнаруживают при аутопсии. Панкреатит развивается у 5% ВИЧ-инфицированных больных. У больных СПИДом частота вовлечения ПЖ в патологический процесс значительно выше и достигает 90%. Частота лекарственного ОП у больных СПИДом на фоне активной антиретровирусной терапии 3,2-14% за год.
Этиология и патогенез
У ВИЧ-инфицированных пациентов заболевания ПЖ могут развиваться независимо от СПИДа и как проявление этого синдрома. Наиболее часто при ВИЧ-инфекции ОП или ХП развиваются на фоне оппортунистических и других условно специфичных для СПИДа вирусных, бактериальных, грибковых и паразитарных инфекций.
Частота выявления вероятного возбудителя, потенцирующего развитие панкреатита у ВИЧ-инфицированных больных, колеблется в широких пределах и составляет для микобактерии — 22%, цитомегаловируса — 9-14%, пневмоцисты — 9%, токсоплазмы — 13%, криптоспоридий — 2,6—5%. Также у больных СПИДом отмечены случаи саркомы Капоши и первичной лимфомы ПЖ, нередко сопровождающиеся вторичным панкреатитом в случае блока ГПП.
При ВИЧ-инфекции достаточно часто развивается холангиопатия, которая играет роль в формировании ХП. Кроме того, у определенной части пациентов с ВИЧ-инфекцией поражение ПЖ вызвано такими этиологическими факторами, как злоупотребление алкоголем и курение.
Одна из главных причин, способствующих развитию ОП у больных СПИДом, — токсическое воздействие ряда применяемых лекарственных препаратов. Ведущий механизм поражения ПЖ на фоне терапии нуклеозидными ингибиторами обратной транскриптазы — приобретённая митохондриальная дисфункция, так как эти препараты ингибируют не только обратную транскриптазу ВИЧ, но и ДНК-полимеразу человека.
В связи с этим риск развития ОП прямо коррелирует с дозой любого антиретровирусного препарата; частота встречаемости и тяжесть течения панкреатита повышается при комбинированной противовирусной терапии и зависит от комбинации антиретровирусных препаратов. Кроме того, к факторам риска ОП на фоне антиретровирусной терапии относят пожилой возраст, наличие заболеваний печени и сердечно-сосудистой системы, длительное применения лекарств, а также повторные курсы антиретровирусной терапии.
Особенно часто ОП регистрируют при комбинациях индинавир + диданозин + ставудин и невирапин + зидовудин + диданозин, несколько реже — при комбинации диданозин + ставудин. Комбинация индинавир + диданозин + ставудин вызывает метаболические и липидные нарушения на клеточном уровне, которые увеличивают риск развития билиарного панкреатита. Такая комбинация препаратов способствует формированию билиарного сладжа, что в итоге может приводить к развитию панкреатита. Комбинация диданозин + ставудин способствуют развитию стеатоза печени, что в свою очередь приводит к ухудшению метаболизма индинавира и выражается в повышении уровней непрямого билирубина. Неметаболизированный индинавир изменяет рН жёлчи и осаждается в виде кристаллов в жёлчевыводящих путях.
Больным СПИДом часто назначают и другие препараты, характеризующиеся панкреатотоксичностью (фуросемид, тетрациклин, сульфаметоксазол + триметоприм, ламивудин, рифампицин, глюкокортикоиды).
Патогенез экзокринной недостаточности ПЖ у больных с ВИЧ-инфекцией не отличается особенностями, за исключением более тяжёлого течения синдрома мальабсорбции, обусловленного повреждением оппортунистической флорой слизистой оболочки тонкой кишки. Со временем развивается атрофия ворсинок и гипертрофия крипт, что приводит к усугублению интестинальной мальабсорбции и развитию белково-энергетической недостаточности.
Механизм развития эндокринной недостаточности ПЖ у больных с ВИЧ-инфекцией такой же, как при панкреатитах другой этиологии. Частота и тяжесть сахарного диабета, за редким исключением, коррелирует с числом и частотой эпизодов ОП, длительностью течения ХП. В то же время необходимо отметить и ряд морфологических и патофизиологических особенностей, особенно при лекарственных и инфекционных поражениях ПЖ. Так, на фоне комбинированной терапией диданозин + тенофовир на фоне резкого снижения количества Т-лимфоцитов иногда возникает нерезистентный инсулинозависимый сахарный диабет.
Терапия ингибиторами протеаз (индинавир, нелфинавир, лопинавир, саквинавир и ритонавир) приводит к угнетению функции в-клеток, нарушая толерантность к глюкозе. Как следствие развивается инсулинорезистентность, наиболее выраженная в скелетной мускулатуре и жировой ткани. Механизмы данного феномена до конца не изучены. В ряде исследований отмечено повышение содержания ингибитора эндопептидаз, участвующих в трансформации проинсулина в инсулин. Соответственно, при этом было отмечено и повышение концентрации проинсулина в плазме крови.
При терапии ингибиторами протеаз отмечают повышение концентраций свободных жирных кислот в крови. Нелфинавир, саквинавир и ритонавир усиливают липолиз вследствие снижения резистентности к инсулину в жировой ткани. Описан синдром ВИЧ-липодистрофии— состояние, характеризующееся перераспределением жира в организме, потерями периферического и лицевого жира, дислипидемией и инсулинорезистентностью, связанное с лечением ингибиторами протеаз и нуклеозидными ингибиторами обратной транскриптазы. Предполагается, что изменения в метаболизме липидов могут частично вызывать снижение толерантности к глюкозе.
Патоморфология
Морфологические изменения ПЖ, в том числе её эндокринного, экзокринного аппаратов и интерстициальной ткани, а также протоковой системы, наблюдаются примерно у 20% ВИЧ-инфицированных больных. Патологические морфологические изменения в ПЖ при аутопсии выявляют в 90% случаев. Наиболее характерны следующие изменения ПЖ при ВИЧ инфекции:
• отсутствие грубых структурных изменений ПЖ;
• в 100% случаев умеренный аутолиз, проявляющийся уменьшением энзимогенных гранул (см. рис. 6-3);
• повышение содержания в клетках пигмента липофусцина (в 80% случаев);
• увеличение и расширение шероховатого эндоплазматического ретикулума (в 100% случаев);
• увеличение количества и размера митохондрий;
• уменьшение в объёме ядер ацинарных клеток (в 100% случаев), с периферической конденсацией хроматина и разрушением мембраны, что соответствует апоптозу.

Рис. 6-3. Электронная микрофотография ацинарных клеток поджелудочной железы при инфекции вирусом иммунодефицита человека. Уменьшение гранул зимогена (увеличение ×5700)
В целом гистологическая картина соответствует белковой дистрофии ПЖ. Среди патологии панкреатобилиарной протоковой системы наиболее часто встречается склерозирующий холангит, множественные диффузные, стриктуры и диффузная дилатапия ГПП.
Осложнённые формы поражения ПЖ при ВИЧ-инфекции встречаются достаточно редко. Случаи тяжёлого панкреонекроза. закончившиеся летальным исходом, крайне редки.
Поскольку при ВИЧ-инфекции поражение ПЖ нередко вызвано оппортунистической флорой, при морфологическом исследовании ткани ПЖ можно выявить возбудитель, а в ряде случаев и определённые специфические изменения. При помощи световой микроскопии или иммуногистохимического метода могут быть выявлены лейшмании в макрофагах ацинусов ПЖ, а также антиген р24 к ВИЧ. Патоморфологическая картина при поражении ПЖ лейшманиями также соответствует белковой дистрофии.
Результаты аутопсийных исследований свидетельствуют о том, что питомегаловирус — наиболее частый патоген, поражающий ПЖ при СПИДе (14% случаев). Частота ОП, вызванного цитомегаловирусом у больных СПИДом достигает 3,1%. При цитомегаловирусном поражении ПЖ можно выявить включения вируса как в паренхиме ПЖ, так и в эпителиальных клетках БДС.
При криптоспоридиозе ПЖ отмечают поражение панкреатических протоков с ограниченной гиперпластической чешуйчатой метаплазией; поражения билиарного тракта при данном заболевании носят диффузный характер и проявляются холангитом.
При поражении ПЖ токсоттлазмой выявляют зоны некрозов ПЖ, иногда достаточно обширные; в панкреатических ацинусах — токсоплазменные цисты и псевдоцисты. При иммуногистохимическом исследовании в области некрозов могут быть обнаружены свободные паразитарные формы, или тахизоиты.
Mycobacterium tuberculosis вызывает диффузные или очаговые (чаще в головке ПЖ) дегенеративно-дистрофические изменения паренхимы ПЖ. Достаточно редко в ПЖ обнаруживают специфические туберкулёзные бугорки, солитарные туберкулы и каверны. Микроскопически могут быть выявлены многочисленные микроабсцессы ПЖ. У больных СПИДом наряду с поражением ПЖ отмечают диффузную ретроперитонеальную лимфаденопатию. Возможно образование локальных очагов кальцификации в ПЖ и перипанкреатических лимфатических узлах.
Маев И.В., Кучерявый Ю.А.
Опубликовал Константин Моканов
Источник
Важно знать! Единственное средство от Панкреатита, рекомендованное врачами! Читать далее…
Панкреатит – это болезнь поджелудочной железы, имеющая воспалительную природу. В ее основе лежит изменение экзокринной части органа, атрофия его клеток, замещение их соединительной тканью. При заболевании могут наблюдаться нарушения в системе протоков железы, образование кист и конкрементов, нарушающих ее деятельность. Лечить его необходимо комплексно – не только купированием боли и замещением ферментов, но и предупреждением осложнений.
Антибиотики при панкреатите могут назначаться в качестве превентивной (профилактической) меры или в виде терапии при первых симптомах бактериального поражения (лихорадка, интоксикация).
За последние три десятка лет заболеваемость панкреатитом выросла более чем в 2 раза. Он может иметь как простую отечную (обратимую) форму, так и прогрессировать вплоть до панкреонекроза (омертвение органа), который заканчивается гибелью больного. Следует отметить, что в последнее время заболевание значительно «помолодело», и стало развиваться уже в возрасте 38–40 лет.
Какие препараты лучше
Лечение панкреатита антибиотиками должно проводиться с учетом следующих параметров:
- способность препарата проходить через гематопанкреатический барьер в поджелудочную железу и близлежащие ткани;
- чувствительность микрофлоры к выбранному виду антибактериального средства;
- возможные побочные явления, связанные с приемом противомикробного препарата.
При тяжелых атаках болезни частота развития бактериальных осложнений достигает трети всех случаев заболевания. Инфицирование при воспалении поджелудочной железы может происходить несколькими путями:
- гематогенным, то есть путем распространения инфекции через кровь;
- лимфогенным – инфицирование органа посредством плазмы;
- восходящим – попадание инфекции из близлежащих соседних органов: двенадцатиперстной кишки, желчевыводящей аппарата, системы воротной вены.
Вопрос о том, какие антибиотики применять при панкреатите всегда решается индивидуально.
Профилактическая противомикробная терапия отечной формы неоправдана, так как их эффективность в таком случае не установлена. Антибактериальные препараты незамедлительно назначают только при появлении первых симптомов инфекции: тошноты, рвоты, повышения температуры тела.
Учитывая, что проведение исследования флоры поджелудочной железы неинвазивным (бескровным) методом невозможно из-за глубокого расположения органа, выбор противомикробных лекарств нужно сделать в пользу представителей, обладающих широким спектром действия. Кроме того, устойчивость известных штаммов бактерий к ним должна быть минимальной.
Особые случаи антибактериальной профилактики
В качестве профилактической меры антибактериальные средства могут назначаться при наличии у пациента:
- ВИЧ-инфекции,
- вирусного гепатита,
- сахарного диабета,
- туберкулеза,
- онкопатологии,
- других тяжелых заболеваний.
Наиболее частым показанием к назначению антибиотиков является билиарнозависимое происхождение болезни, которое связано с заболеваниями печени и желчного пузыря. Такая форма наблюдается в 35–56% случаев при панкреатите у взрослых. Он возникает из-за того, что желчный и панкреатический протоки впадают в двенадцатиперстную кишку через одно отверстие или очень близко. Поэтому при его закупорке желчь выбрасывается в поджелудочную железу. Вследствие воздействия желчных кислот и ферментов происходит повреждение органа. Чаще всего билиарный панкреатит развивается на фоне:
- холангита – воспаления желчевыводящих протоков;
- хламидийного или лямблиозного холецистита (воспаления желчного пузыря);
- папиллита – воспаление устья большого соска 12-перстной кишки;
- бактериального обсеменения тонкого кишечника;
- синдрома избыточного бактериального роста.
Самые назначаемые антибиотики при панкреатите и холецистите – это макролиды, а именно кларитромицин (Клабакс, Клацид, Фромилид и другие). Его противомикробная активность включает в себя внутриклеточные агенты: микоплазму, легионеллу, хламидию, уреаплазму, грамположительные стрептококки и стафилококки, а также многие грамнегативные микроорганизмы и некоторые анаэробы.
Выбор этой группы антибиотиков при холецистите обусловлен их широким диапазоном действия с преимущественным выведением кларитромицина желчью, за счет которого в ней создаются высокие концентрации, и наблюдается выраженный противомикробный эффект.
При развитии воспаления поджелудочной железы на фоне микробного обсеменения пищеварительного тракта препаратами выбора будут невсасывающиеся антисептики – рифаксимин (Альфа нормикс), и таблетки на основе соединений висмута (Витридинол, Де–нол, Новобисмол, Улькавис, Эскейп).
Современные противомикробные средства
Выбор антибактериального средства зависит от формы воспаления органа, которая осложнилась инфекцией, а также от степени микробного распространения. Минимальная действующая концентрация в тканях поджелудочной железы создается после принятого антибиотика из следующих групп:
- Защищенные пенициллины с широким спектром: тикарциллин с клавулановой кислотой (Тиментин).
- Цефалоспорины 3 поколения: цефоперазон (Медоцеф, Цефобид, Цефпар), цефотаксим (Интратаксим, Резибелакта, Талцеф).
- Цефалоспорины 4 поколения: цефепим (Кефсепим, Мовизар, Цефомакс).
Для эффективного лечения отечного панкреатита рекомендуется пить или колоть антибиотики, которые обеспечивают высокие концентрации и обладают надежным лечебным действием. К ним относятся:
- Фторхинолоны: ципрофлоксацин (Квинтор, Ципринол, Ципролет), пефлоксацин (Абактал, Пефлоксабол, Юникпеф).
- Карбапенемы: меропенем (Дженем, Мепенем, Пенемера), имипенем с циластатином (Аквапенем, Гримипенем, Тиенам).
- Метронидазол (Трихо-ПИН, Трихопол, Эфлоран).
- Сочетание цефалоспоринов последних поколений с метронидазолом.
Не рекомендуется принимать при панкреатите лекарственные средства из группы аминогликозидов (амикацин, гентамицин, неомицин и другие), аминопенициллинов (ампициллин, амоксициллин, талампициллин, бакампициллин, пивампициллин), цефалоспоринов 1 поколения (цефалексин, цефазолин, цефадоксил), так как их концентрация в поджелудочной железе не достигает терапевтических значений.
Все антибиотики, применяемые для лечения панкреатита, имеют широкий спектр. Поэтому при его лечении необходимо учитывать, что человек, принимающий антибиотики, устраняет не только патогенную, но и полезную микрофлору. После приема противомикробных средств рекомендуется применение пробиотиков с лакто- и бифидобактериями в составе.
И немного о секретах…
Если вы когда-нибудь пытались вылечить ПАНКРЕАТИТ, если да, то наверняка столкнулись со следующими трудностями:
- медикаментозное лечение, назначаемое врачами, просто не работает;
- препараты заместительной терапии, попадающие в организм извне помогают только на время приема;
- ПОБОЧНЫЕ ДЕЙСТВИЯ ПРИ ПРИЕМЕ ТАБЛЕТОК;
А теперь ответьте на вопрос: Вас это устраивает? Правильно — пора с этим кончать! Согласны? Не сливайте деньги на бесполезное лечение и не тратьте время? Имено поэтому мы решили опубликовать ЭТУ ССЫЛКУ на блог одной нашей читательницы, где она подробно описывает как она вылечила панкреатит без таблеток, потому что научно доказано, что таблетками его не вылечить. Вот проверенный способ…
Source: gastrolekar.ru
Читайте также
Вид:


Источник
Панкреатит – воспалительное заболевание поджелудочной железы, с частичным омертвением ее тканей и аутолизом органа, постепенно переходящими в замещение «живой ткани» соединительтканными волокнами с развитием экзокринной и эндокринной функциональной недостаточности
На деле это означает, что пока человек мучается от непрекращающейся рвоты и болей в животе, например, после приема изрядной порции алкоголя, поджелудочная железа покрывается мелкими точечными кровоизлияниями, сильно отекает, а протоки ее железок резко сужаются таким образом, что их секрет больше не может попасть в желудочно-кишечный тракт, а начинает разъедать сам орган, вызывая появление участков некроза – мертвых клеток. А секрет экзокринных клеток поджелудочной железы представляют собой агрессивные пищеварительные ферменты, предназначенные для химического расщепления пищи на составные части, которые только в виде элементарных питательных соединений могут всосаться и попасть в ток крови, разнестись с ним по организму и выполнить свое предназначение: включится в различные биохимические реакции и обеспечить тело энергией. При панкреатите ферменты остаются в паренхиме поджелудочной железы, и начинается процесс аутолиза – растворения и «съедания» собственных клеток. Мало того, эти же ферменты вместе с мельчайшими частицами мертвых клеток попадают в кровеносное русло и вызывают сильнейшую интоксикацию – отравление организма продуктами распада.
Далеко не каждый выдержит такую «бурю» в животе, но находятся смельчаки, которые считают, что достаточно принять Но-шпу и пару таблеток обезболивающих препаратов и все пройдет само собой. И действительно, иногда «проносит» — боль утихает, рвота прекращается и пациент чувствует себя намного лучше. Однако через несколько часов все симптомы болезни возвращаются и порой становятся даже более выраженными. Дело в том, что эти таблетки способны лишь временно утихомирить боль, а патологический процесс в поджелудочной железе никуда не денется, кроме того, анальгетики лишь дополнительно раздражают стенки желудка и кишечника, усугубляя и без того плачевную ситуацию. Поэтому не нужно терпеть, ведь панкреатит без специализированного лечения либо переходит в хроническую форму, либо развивается угрожающее жизни состояние под названием «панкреонекроз» — гибель всего органа, когда хирургам ничего другого не остается, кроме как удалить поджелудочную железу. После подобной операции (панкреоэктомии) пациент приобретает статус инвалида, так как этот орган выполняют не только пищеварительную функцию, но его клетки синтезируют и выделяют в кровь гормон инсулин. Без него у больного развивается сахарный диабет в тяжелой форме и всю оставшуюся жизнь он вынужден колоть себе под кожу живота синтетический или животный аналог этого вещества.
Уже лежа на больничной койке, больной панкреатитом начинает задаваться вопросом: «Почему это произошло именно со мной и что послужило причиной заболевания?». Самым частым этиологическим фактором является регулярное употребление спиртных напитков или отравление суррогатами алкоголя. Особенно это касается мужской половины человечества. Доказано, что ежедневный прием ста мл водки на протяжении трех лет приводит к развитию хронического панкреатита, но недуг поражает не только алкоголиков – иногда однократное распитие в больших дозах совместно с обилием жирной пищи провоцирует острое воспаление поджелудочной железы.
Для женщин же основными предпосылками возникновения данной патологии выступают:
- Холецистит и дискинезия желчевыводящих путей;
- Преобладание в рационе питания жирной пищи (ожирение);
- Недоедание и голодание.
Заболевания желчного пузыря могут приводить к забросу желчи в протоки поджелудочной железы или вызывать отек дуоденального сосочка – места в кишечнике, куда открываются ее проток. Итог – аутолиз органа и панкреатит.
Избыток жирных продуктов в питании перегружает поджелудочную железу – она работает буквально «на износ» и, в конце концов, нарушается ее функциональная способность, возникает асептическое воспаление.
Голодание — употребление в день менее 50 г белка и 30 г жира, приводит к тому, что ферменты железа синтезирует, но за ненадобностью (в отсутствие пищевой стимуляции желудочно-кишечного тракта) они не находят выхода, остаются в органе и в итоге – все те же аутолиз, некроз и воспаление.
Помимо прочего, причинами панкреатита может быть:
- Папиллит и опухоль дуоденального сосочка (блокируется отток секрета из поджелудочной);
- Травма органа;
- Язвенная болезнь желудка и 12-перстной кишки;
- Гиперпаратиреоз – заболевание паращитовидных желез, при котором в крови повышается содержание кальция;
- Инфекционные заболевания (кишечные инфекции, паротит);
- Наследственная предрасположенность;
- Острый тромбоз сосудов поджелудочной железы;
- Длительный прием некоторых лекарственных средств (эстрогены, фуросемид, сульфаниламиды, стероидные гормоны, вальпроевая кислота и др.).
Классификация
Во врачебной практике принято подразделять панкреатит на острый и хронический. И хотя эти заболевания имеют общий патогенез – механизм развития патологии, структурные и функциональные изменения органа могут существенно различаться.
Хронический панкреатит может быть в свою очередь:
1. Кальцифицирующим (в протоках образуются камни и скопления белка);
2. Обструктивным (закупориваются крупные выводные протоки поджелудочной железы);
3. Паренхиматозным (в ткани железы появляются очаги воспаления и фиброза – замещения соединительной тканью)
Клиническая картина
Приступ острого панкреатита начинается внезапно с сильных болей в верхней части живота, иногда кинжального, режущего характера, которые постепенно становятся опоясывающими – будто ремнем охвачено туловище на уровне, выше пупка. Боли сопровождаются неукротимой рвотой, не приносящей облегчения – пищевые массы с желчью отходят очень часто, вплоть до полного опорожнения желудка и двенадцатиперстной кишки. После этого остается сильная тошнота и позывы на рвоту, но исторгать из себя больному уже нечего, потому выделяется слюна и небольшое количество зеленоватой желчи. Иногда наблюдается субфебрилитет – повышение температуры тела до 37,3°С, реже – лихорадка (до 38°С). Через некоторое время (минуты-часы) у пациента отходят каловые массы белесого цвета, начинается понос или, напротив, запор. При остром панкреатите человек чувствует сильное недомогание, слабость, его кожа приобретает синюшный оттенок или бледнеет до цвета мрамора. Развивается повышенное газообразование – метеоризм и вздутие живота.
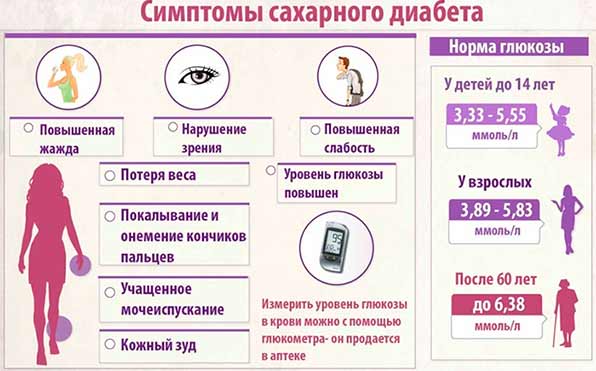
На ранних стадиях хронического панкреатита у пациента наблюдаются периодические приступы обострений, симптомы которых аналогичны признакам острого панкреатита. Правда, степень их выраженности, как правило, гораздо меньше. Тупая боль ощущается в средней части живота, под левым ребром и лишь иногда опоясывает тело на уровне пупка. Она возникает и усиливается через час после еды (особенно острой, жирной, жареной пищи) и в положении лежа. Больного часто мучает изжога, отрыжка, тошнота. В результате изменения структуры поджелудочной железы страдает ее экзокринная функция – вырабатывается недостаточно пищеварительных ферментов и появляются поносы, потеря аппетита, метеоризм (вздутие живота и избыточное отхождение газов). Для болезни характерна стеаторея – зловонный, кашицеобразный кал с жирным блеском (с частотой до 6 раз в сутки). Также нарушается эндокринная функция поджелудочной железы: снижается синтез инсулина в островковых клетках, поэтому появляются признаки сахарного диабета. Такие как слабость, утомляемость, учащенное мочеиспускание и увеличение количества мочи (до 5-6 литров в сутки), постоянная изнуряющая жажда и сухость во рту.
Лечение панкреатита
И врачам, и их пациентам, известны три основополагающих принципа лечения острого панкреатита. А звучат они просто: «Холод, голод и покой!». Первое правило – наложить пузырь со льдом на верхнюю и среднюю треть живота для уменьшения выработки и снижения активности ферментов в поджелудочной железе, а также для минимизации их всасывания в кровеносное русло во избежание явлений интоксикации. Голодание в первые 3-4 дня снимает нагрузку с поджелудочной железы – пища не раздражает пищеварительный тракт и ферментативная активность органа снижается. По прошествии голодного периода больному следует принимать пищу 5-6 раз в день, небольшими порциями. В суточном рационе пациента должны присутствовать легкоперевариваемые белки (рыба, отварная курятина), немного жиров (растительных) и углеводы (каши). Панкреатит – состояние, часто приводящее к летальному исходу, поэтому пациент должен соблюдать строгий постельный режим, а окружающие – беречь его нервную систему, дабы не ввести в состояние стресса.
Острый панкреатит требует неотложной госпитализации и квалифицированной помощи врачей, ведь в первые дни болезни все лекарства вводятся внутривенно либо внутримышечно. Это и растворы обезболивающих препаратов (от анальгина до морфина в зависимости от выраженности болевого синдрома), и литическая смесь, и реополиглюкин (для улучшения микроциркуляции), и контрикал (для нейтрализации ферментов поджелудочной железы в крови), и спазмолитики (папаверин, атропин, платифиллин, дротаверин), и антигистаминные средства (для уменьшения сосудистой проницаемости).
После стихания остроты процесса пациентам уже можно принимать таблетки, снижающие кислотность желудочного сока (ранитидин), панкреатические ферменты, помогающие работе поджелудочной железы и снимающие с нее излишнюю нагрузку (пакреатин, мезим, креон).
Больные хроническим панкреатитом пожизненно вынуждены принимать ферментные, спазмолитические и антацидные препараты, а также соблюдать строгую диету, полностью исключающую алкоголь, газированные напитки, консервы, кислые ягоды и фрукты, фруктовые соки и острые, жирные, копченые и пережаренные блюда.
Профилактика
Предотвратить развитие этой тяжелой болезни можно, если вести здоровый образ жизни: не курить, ограничивать количество употребляемого алкоголя и вредной пищи, а лучше – полностью от них отказаться. Лечение хронических заболеваний пищеварительной системы (язвенной болезни, холецистита) также поможет избежать панкреатита.
Статья защищена законом об авторских и смежных правах. При использовании и перепечатке материала активная ссылка на портал о здоровом образе жизни hnb.com.ua обязательна!
Source: hnb.com.ua
Читайте также
Вид:


Источник