Панкреатит и ванны с солью
Соль – незаменимый пищевой продукт, который широко используется в кулинарии, консервировании в пищевой промышленности и даже с лечебной целью в нетрадиционной медицине. Однако существует ряд заболеваний, когда ее присутствие в блюдах нуждается в строгом контроле.
Воспаление поджелудочной железы обязывает пациента внимательно относиться к своему питанию, особенно к использованию различных специй, в числе которых присутствует и соль. Следует подчеркнуть, соль при панкреатите при своем непомерном потреблении способна существенно осложнить протекание этого недуга.
Состав продукта и его виды
Хлорид натрия (в простонародье – соль) известен людям более десяти тысяч лет. Человек так привык к этому продукту на своем столе, что без него вся пища кажется безвкусной и пресной, поэтому не задумывается о том, как бездумно ее употребляет. Однако, несмотря на некоторую информацию о том, что эта пищевая добавка крайне вредна, совсем отказываться от нее нельзя. Дело в том, что присутствие хлора и натрия в других видах пищи совершенно недостаточно для полного обеспечения потребностей организма в этих веществах.
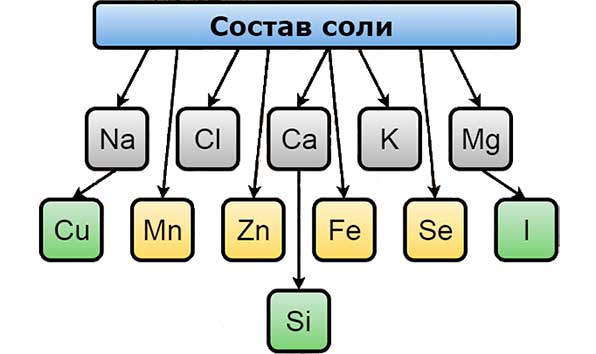
Соль богата на многие микроэлементы. Так, в ее составе присутствуют:
- Хлор.
- Натрий.
- Медь.
- Калий.
- Сера.
- Селен.
- Фтор.
- Железо.
- Марганец.
- Молибден.
- Кальций.
- Магний.
- Кобальт.
На сегодняшний день известно несколько ее видов, но самой популярной является:
Виды соли | Характерные особенности |
| Каменная | Необработанный осветленный природный продукт. |
| Поваренная | Очищенная промышленным методом. Менее полезна, чем каменная, так как во время очистки теряет какое-то количество важных микроэлементов. |
| Йодированная | Рекомендуется жителям экологически загрязненной местности и с патологиями щитовидной железы. Имеет ограниченный срок годности — не более 9 месяцев с даты изготовления. |
| Экстра | Самая агрессивная разновидность соли, так как в ее составе присутствует только один хлорид натрия. Остальные вещества полностью теряются во время выпаривания из нее жидкости и обработки содой. Имеет самую низкую полезность, помимо этого Экстра существенно тормозит вывод воды из организма. |
| Черная | Является неочищенным натуральным продуктом. В его составе присутствует повышенная концентрация йода, железа и калия. Проявляет мягкое послабляющее действие, совершенствует пищеварение. К сожалению, не имеет потребительского спроса из-за своего специфического вкуса и сравнительно большой стоимости. |
| Морская | Считается самым оптимальным вариантом, содержит значительное количество элементов. Желательно отдавать предпочтение неочищенной разновидности морской соли. Имеет бессрочный срок годности. |
| Диетическая | Отличается пониженным присутствием натрия, но зато содержит значительное количество калия и магния, что важно при сердечно-сосудистых заболеваниях. Несмотря на свое название «Диетическая», эта соль не предназначена для диет — ее рекомендуют при суставных проблемах, например, остеохондрозе. |
Помимо этого данный продукт быть как мелкого, так и крупного помола.
Какую пользу приносит соль нашему организму

К сожалению, организм человека не способен вырабатывать природную соль, поэтому кухонный хлорид натрия считается незаменимым продуктом в питании людей. Стоит отметить — для стабильного производства желудочного сока необходимо 20% соли от общего ее объема, которое получает организм.
При своем разумном применении соль:
- Участвует в нормализации водно-солевого равновесия.
- Способствует вырабатыванию желудочного сока.
- Нормализует показатель сахара в крови.
- Активно содействует росту мышц и костей.
- Регулирует показатель кислотности в клетках.
- Является непосредственно участником передачи нервных импульсов.
Ее дефицит способен привести к таким клиническим проявлениям:
- Общая слабость.
- Аритмия.
- Судороги в мышцах.
- Гипотония.
- Болезнь Альцгеймера.
Помимо этого из-за отсутствия соли либо ее нехватки, организм теряет больше воды, чем это нужно, что приводит к нарушению электролитного баланса. В итоге образуется дефицит необходимых элементов.
Хлорид натрия обладает некоторыми лечебными свойствами, поэтому используется при многих заболеваниях:
- При кожных проблемах (экзема, лишай, подагра и прочее).
- Для снятия зуда и отечности при укусах насекомых.
- При зубных недугах (пародонтоз).
- При ангине, простудных заболеваниях и кашле.
- Как средство с ранозаживляющими свойствами при ранах, порезах.
- При проявлении грибка на ногтях и стопах.
Когда продукт вреден и противопоказан

Любые продукты питания, в том числе и соль, будут полезны только при корректном своем использовании. Чрезмерное ее наличие в еде приведет к нарушению водного показателя в организме, что опасно развитием ярко выраженной отечности. Основным недостатком хлорида натрия является его характерная способность удерживать и мешать выходу избыточного скопления жидкости.
Излишек пищевой добавки способен спровоцировать:
- Интенсивную головную боль.
- Дополнительную нагрузку на сердечную мышцу.
- Сбой в работе почек, печени и легких.
Тщательный контроль над суточным ее потреблением должны соблюдать пациенты, у которых в анамнезе:
- Гипертония.
- Ожирение.
- Нарушение кровообращения.
- Почечная недостаточность.
- Ревматизм.
- Панкреатит.
- Патологии сердца и сосудов.
Влияние соли на течение панкреатического недуга

Насколько совместима соль и поджелудочная железа с воспаленной паренхимой? Стоит вспомнить, панкреатит – это воспаление ПЖ, а соль способна вызывать сильный отек тканей, что усугубляет воспалительный процесс в больном органе, тем самым препятствуя регенерации поврежденных клеток.
Почему нельзя соль при панкреатите? Соль, как и другие специи со специфическим вкусом крайне резко раздражает слизистые всей пищеварительной системы, а также повышает активность ферментов железы и секрецию желудка, что опасно рецидивом панкреатита.
При обострении воспалительного процесса
Можно ли при остром панкреатите соль? Гастроэнтерологи подчеркивают, при наличии острого воспалительного процесса показана строгая диета, поэтому соль на протяжении нескольких дней строжайше противопоказана. Помимо этого из питания также исключаются готовые продукты с ее содержанием, даже разрешенные, что позволяет предупредить образование отеков.
Категорический мораторий на употребление хлорида натрия обычно длится одну-две недели со дня рецидива.
Когда симптоматика острой фазы будет надежно купирована, а рабочие функции поджелудочной железы уверенно восстановятся, и пациент будет чувствовать себя лучше, разрешается легкое подсаливание пищи, но допустимая суточная доза соли составляет всего 5 грамм. При этом специалисты подчеркивают, если нет в ней острой необходимости, то лучше не употреблять.
Во избежание обострения болезни в дальнейшем, необходимо тщательно соблюдать врачебные предписания по питанию: не употреблять маринады, различные копчености и другие вредные продукты с повышенным соленым вкусом. Продолжительность диетического стола при острой паренхиме составляет 8-12 месяцев.
При хроническом течении панкреатита
Употребление соли при панкреатите хронической формы подразумевает ее использование в рационе больного человека. В данной ситуации суточная норма этого продукта не должна превышать 8-10 грамм, а лучшим вариантом является морская разновидность соли. При этом необходимо соблюдать такое правило – пищу нужно солить не в процессе приготовления, а непосредственно перед ее употреблением.
Если пациенту тяжело смирится с пресным вкусом еды, то соль добавляется в момент готовки блюд при условии их тщательной термической обработки. Однако врачи все же настаивают на соблюдении суточной дозировки этого продукта и не рекомендуют ее превышать. Дело в том, что во многих готовых продуктах, разрешенных при хронической патологии, уже содержится соль, поэтому ее добавление в готовящуюся пищу не всегда бывает актуальным.
Существенное снижение количества соли в рационе питания пациента с хроническим воспалением благотворно сказывается на состоянии больной железы, тем самым приближая момент выздоровления.
Продукты с повышенным присутствием соли

Известно, что при панкреатите нельзя употреблять соль в большом количестве, однако стоит обратить внимание на некоторые продукты, с повышенным ее присутствием (многие из них даже занесены в список запрещенных). Итак, к соленым продуктам относятся:
- Чипсы.
- Сухарики.
- Сосиски.
- Творог.
- Сыр.
- Хлеб.
- Маринады.
- Морепродукты.
- Соленые орешки.
- Любая выпечка.
- Хлопья на завтрак.
- Соленые овощи.
- Хлебобулочная продукция.
Самая высокая концентрация соли отмечается в таких продуктах:
- Квашеная капуста.
- Колбасы.
- Оливки.
- Брынза.
- Щелочная минеральная вода.
- Рыба (соленая и копченая).
При панкреатите подобные продукты крайне вредны, особенно в момент обострения заболевания, так как соль не только усугубляет течение болезни, а и уменьшает терапевтический эффект.
Эти продукты можно кушать только при длительной устойчивой ремиссии, при этом дополнительные блюда к ним подаются совершенно без соли.
Рецепты диетических блюд без соли
Во время обострения панкреатита пациент вынужден соблюдать бессолевой режим питания. Для того чтобы лечебный рацион принес максимальную пользу, необходимо знать как правильно приготовить такие блюда, чтобы они не только были питательными, но и вкусными.
Каша из овсянки с тыквой
 Такую кашу можно приготовить в острый период панкреатита. Для приготовления необходимо взять:
Такую кашу можно приготовить в острый период панкреатита. Для приготовления необходимо взять:
- Овсяные хлопья – 1 стакан.
- Тыква – 300 г.
- Вода – 2 стакана.
- Молоко – 1 стакан.
Тыкву очистить и нарезать кубиками, переложить в кастрюлю. Добавить немного воды и тушить 20 минут.
В другой посуде довести до кипения воду, влить молоко и еще раз закипятить, затем всыпать хлопья, варить на 5 минут дольше, чем это указано на упаковке.
Готовую тыкву и овсянку соединить и измельчить блендером.
Суп с овощами и гречкой
 По этому рецепту можно приготовить питательное первое блюдо, в котором полностью отсутствует соль. Однако его можно готовить не только в моменты рецидива болезни, но и на протяжении всей диеты, добавляя разрешенное количество соли.
По этому рецепту можно приготовить питательное первое блюдо, в котором полностью отсутствует соль. Однако его можно готовить не только в моменты рецидива болезни, но и на протяжении всей диеты, добавляя разрешенное количество соли.
Ингредиенты:
- Картофель – 1 шт.
- Морковь – 0,5 шт.
- Гречка – ¼ стакана.
- Вода – 0,5 л.
- Кабачок – ¼ шт.
Довести воду до кипения, положить в нее предварительно промытую гречку и проварить 10 минут.
Овощи очистить, промыть и нарезать кубиками, добавить к гречке и варить еще 15 минут. Когда суп будет готов, перебить его в пюре при помощи блендера.
Паровые котлеты из рыбы
 Это блюдо готовится довольно быстро и легко. Для фарша необходимо брать маложирные сорта рыбы, к примеру, филе минтая.
Это блюдо готовится довольно быстро и легко. Для фарша необходимо брать маложирные сорта рыбы, к примеру, филе минтая.
Продукты:
- Минтай – 300 г.
- Белый хлеб – 2 ломтика.
- Яйцо (белок) – 1 шт.
- Молоко – 30 мл.
Хлеб замочить в молоке до размягчения. Рыбу и подготовленный хлеб пропустить через мясорубку либо измельчить в блендере. К фаршу добавить белок, перемешать.
Руки смочить в воде и сформировать котлетки. Уложить в пароварку и готовить 20 минут.
Диетический омлет с добавлением цветной капусты
 Приготовленный по этому рецепту омлет станет идеальным решением для завтрака.
Приготовленный по этому рецепту омлет станет идеальным решением для завтрака.
Необходимые ингредиенты:
- Яйцо – 1 шт.
- Цветная капуста – 45 г.
- Молоко – 30 г.
Капусту отварить до мягкости, а затем мелко порубить. Отдельно взбить яйцо с молоком. В форму выложить сначала капусту, а сверху залить яично-молочной смесью.
Готовить в пароварке 15 минут.
Заключение
Здоровье человека с панкреатическим недугом во многом зависит от того, насколько тщательно соблюдаются ограничения в питании, в том числе и в отношении соли.
Пациент должен всегда помнить о том, что малейшее послабление в диете способно спровоцировать резкое ухудшение самочувствия и развитие воспалительного рецидива в поджелудочной железе.
При острой фазе болезни данная специя не рекомендована к употреблению, а в фазе ремиссии должна быть в рационе в ограниченном количестве до 10 грамм в сутки. Так же стоит отказаться от готовых солесодержащих продуктов питания и не использовать их для приготовления блюд.
Загрузка…
Источник
При панкреатите требуется соблюдение диеты, при которой приправы, и соль, в том числе, являются запрещенными продуктами. Соль считается незаменимой приправой при приготовлении разных блюд в нашей повседневной жизни. И ее употребление, в большинстве случаев, происходит бездумно. Без нее еда становится менее вкусной и пресной, но присутствие ее в рационе при этом недуге, может значительно усугубить течение болезни.

Вред и польза
При разумном использовании, соль необходима для функционирования некоторых процессов организма, а также для нормализации водного баланса. Она присутствует во многих продуктах, например, в морской капусте. Главная ее негативная особенность — задерживание воды в организме. Панкреатит — заболевание, при котором воспаляется поджелудочная железа и соль, в свою очередь, способствует усиленному отеканию тканей, что продлевает воспаление и препятствует восстановлению клеток. Она, как любая приправа или специя, может раздражать слизистую оболочку органов пищеварения и стимулирует и без того активную панкреатических ферментов, что может привести к обострению панкреатита.
Вернуться к оглавлению
При острой форме
 Во время обострения болезни приправу убирают из рациона на 14 дней.
Во время обострения болезни приправу убирают из рациона на 14 дней.
Кардинально соль исключается из употребления в пищу при наличии острой формы панкреатита. К тому же запрещенной пищей является готовая продукция, которая содержит в себе такую приправу. Полностью она убирается из рациона в первые 2 недели обострения. Во время затихания болезни, выдается в объеме 5-ти грамм, которым больной может досолить еду в течение дня. Но если есть возможность удержаться от этого продукта, лучше сделать это.
Вернуться к оглавлению
При хронической форме
Хроническая форма заболевания поджелудочной железы, подразумевает уменьшения соли в рационе до минимума. Норма в день составляет 8—10 грамм. К тому же рекомендуется солить пищу во время ее приема, а не при приготовлении. Если больной не может привыкнуть к пресной пище, то она может добавляться во время приготовления, при наличии термической обработки. Важно строго придерживаться нормы употребления данной приправы как больному, так и его семье, при приготовлении еды. Нужно учитывать то, что многие готовые продукты содержат в себе соль, поэтому не всегда целесообразно подсаливать готовящиеся их них блюда. Сокращение ее количества может иметь противовоспалительное действие, что способствует быстрому выздоровлению и наступлению ремиссии.
Вернуться к оглавлению
Продукты для поджелудочной с большим содержанием соли
К соленым продуктам относят:
- изделия, такие как колбаса и сосиски;
- соления овощей;
- любая выпечка, хлеб, хлебобулочные изделия;
- сухарики, чипсы и соленые орешки;
- сыр и творог;
- хлопья на завтрак;
- соленая рыба и морепродукты.
Желательно перед включением соли в меню проконсультироваться с врачом, чтобы исключить возможные риски.
Поджелудочной железе такие продукты не принесут пользы, особенно во время панкреатита, потому что соленое может спровоцировать отягощение хода лечения болезни и обострения общего состояния организма. Их рекомендуется употреблять только во время затяжной ремиссии хронической формы панкреатита, при этом без использования соли в дополнительных блюдах.
Источник
Соль – повседневная, привычная, незаметная, но при этом обязательная добавка к любому блюду. Ежедневно мы, не задумываясь, добавляем соль в приготавливаемую пищу и приобретаем продукты, в которые уже внесена соль. Без этой простой приправы вкус блюда меняется иногда до неузнаваемости, становясь пресным, невыразительным и непривычным. И, вопреки распространяющемуся в последние годы мнению о вреде соли, добавлять ее в пищу необходимо – в продуктах натрия и хлора содержится недостаточно для обеспечения разнообразных нормальных, жизненно важных процессов и реакций человеческого организма (от водно-солевого обмена до передачи нервных импульсов и выработки желудочного сока).
Однако употреблять соль следует разумно – избыток ее опасен даже для здоровых людей. А в случае панкреатита врачи рекомендуют на определенный период совсем отказаться от соли, а в дальнейшем ограничить ее употребление.
Почему опасна соль при панкреатите?
Главное нежелательное свойство соли – способность «притягивать» и удерживать в организме воду. В воспаленной поджелудочной железе соль усиливает отек тканей, приводит к затяжному воспалению и препятствует восстановлению клеток железы. Кроме того, чрезмерно соленые продукты обладают способностью стимулировать желудочную секрецию, вслед за которой активируется поджелудочная железа.
Соль при остром панкреатите
Во время острого панкреатита и тяжелых обострений хронического соль полностью устраняется из рациона больного. При этом запрещается не только солить приготавливаемую пищу, но и покупать готовые продукты питания (например, хлеб, печенье и др.), в составе которых есть поваренная соль.
Но полностью бессолевая диета назначается ненадолго – примерно на 1-2 недели. При стихании обострения разрешается вернуть в меню соль, но только в виде навесок на руки больному, то есть пища во время приготовления по-прежнему не солится. Соль выдается по 5 г в сутки, и ею можно в течение дня досаливать готовые блюда.
Соль при хроническом панкреатите
Во время ремиссии хронического панкреатита употребление соли также следует ограничивать – до 8-10 г в сутки. Рекомендуется готовить пищу без использования соли и досаливать ее из суточной навески уже при употреблении. Если больной не привыкает к бессолевому приготовлению блюд, то можно добавлять соль во время термической обработки. Но при этом необходимо, чтобы пациент или члены его семьи, ответственные за приготовление пищи, строго контролировали разрешенное количество соли, причем учитывается не только добавка соли в домашние блюда, но и соль из готовых продуктов питания.
При стойкой ремиссии, когда контроль над суточным количеством соли ослабевает, и больной принимает привычно посоленную пищу, для предупреждения переизбытка соли следует исключить продукты с высоким ее содержанием (консервы, маринады). Следует помнить, что некоторые разрешенные при панкреатите продукты могут содержать повышенное количество соли, поэтому при их употреблении желательно недосаливать другие блюда.
К продуктам с высоким содержанием соли относятся:
- колбасы и сосиски;
- сухие завтраки (овсяные, рисовые хлопья);
- фасованные очищенные орехи и семечки;
- сухарики;
- хлеб и хлебобулочные изделия;
- сыр;
- творог.
Источник

Целебное воздействие банных процедур на организм человека известно давно. Регулярно посещая баню, можно избавиться от многих заболеваний. Но следует учитывать и противопоказания для тепловых процедур, которых очень много. Баня при панкреатите, как при многих других воспалительных заболеваниях, может принести организму не только пользу, но и вред. Перед посещением парной обязательно нужно проконсультироваться с лечащим врачом, который правильно оценит состояние пациента и определит противопоказания для этой процедуры.
Польза русской бани для организма человека

Трудно переоценить количество полезных воздействий бани на все системы, органы человека. Основными из них считаются следующие эффекты:
- Улучшение кровообращения, кровоснабжения всех тканей.
- Ускорение метаболических процессов.
- Выведение токсинов, ядовитых продуктов обмена веществ, устранение отеков.
- Улучшение тонуса сосудов, сердечной мышцы.
- Обновление тканей эпидермиса, способствуя слущиванию омертвевших клеток кожных покровов, раскрытию, очищению пор кожи и ее омоложению.
- Расслабление, устранение нервного напряжения.
- Снижения тонуса скелетной мускулатуры, уменьшение мышечно-тонических болей в спине, конечностях.
- Повышение иммунитета.
Баня при остром течении панкреатита
Острый воспалительный процесс в поджелудочной железе сопровождается выраженной отечностью, полнокровием тканей органа, локальным и общим повышением температуры. Клинически это проявляется лихорадкой, интенсивными абдоминальными опоясывающими болями, диспепсическим синдромом (тошнота, рвота, метеоризм, диарея).
Учитывая патогенетические механизмы панкреатита, для скорейшего устранения тяжелой симптоматики, главными принципами лечения на этапе обострения являются «холод, голод и покой». Это означает отсутствие какой-либо пищи в рационе, кроме употребления воды, соблюдение строгого постельного режима первые несколько дней, прикладывание холодных компрессов на область воспаленной железы. Это полностью исключает посещение бани, сауны или прием горячих ванн.
Воздействие высоких температур при остром панкреатите приведет к усилению воспалительного процесса в железе и усугублению симптоматики болезни. При холецистите, желчнокаменной болезни – частых спутниках панкреатита – тепло провоцирует желчегонный эффект. А это опасно развитием желчной колики, механической желтухи при продвижении камней и закупоривании ими желчного протока. Таким образом, воспаление поджелудочной железы и баня – взаимоисключающие понятия.
Баня во время ремиссии заболевания
После достижения стадии ремиссии хронического панкреатита ограничения по питанию и образу жизни пациента становятся уже не такими строгими. Для того чтобы получить разрешение лечащего врача на посещение парной, необходимо пройти полное обследование. Доктор выполняет физикальное обследование: осмотр, пальпацию живота. Но также необходимо сдать ряд анализов: общий анализ крови, мочи, биохимическое исследование крови, копрологическое исследование, а также пройти ультразвуковое обследование органов брюшной полости.

Если результаты всех методов обследования свидетельствуют об отсутствии воспаления поджелудочной железы, а самочувствие пациента не отличается от состояния здорового человека, то врач разрешает банные процедуры при соблюдении нескольких условий:
- Перед посещением бани следует избегать обильного приема пищи и интенсивных физических нагрузок.
- Находиться в парилке можно не более 10 минут.
- Температура воздуха в помещении не должна быть слишком высокой. Лучше –60–80 градусов.
- Рекомендуется закрыть область живота сухой тканью (обмотаться полотенцем) во избежание негативного воздействия потоков пара на область проекции поджелудочной железы.
- Находясь в баньке, нельзя курить и употреблять алкогольные напитки (при панкреатите этого вообще делать нельзя).
- Во время нахождения в бане нужно пить достаточное количество жидкости, лучше – щелочной минеральной воды без газа, зеленого чая или отвара плодов шиповника во избежание обезвоживания и потери важных микроэлементов с потом.
- Не рекомендуется использование эфирных масел, так как при вдыхании ароматных паров цитрусовых или хвойных растений стимулируется слюноотделение. А также рефлекторно повышается секреция всех пищеварительных соков, в том числе – панкреатического. Кроме этого, запахи могут спровоцировать тошноту.
- При малейшем ухудшении самочувствия, появлении абдоминальных болей, головокружения или тошноты следует немедленно покинуть парную, приложить холод к животу и принять спазмолитик, назначенный врачом.
Баня или сауна: что лучше выбрать?
Сауна от бани отличается тем, что в сауне более низкая влажность, поэтому высокая температура переносится легче. Температура в сауне обычно намного выше, чем в бане, а это довольно опасно, если у пациента диагностирован панкреатит.

В острую стадию заболевания посещение сауны, так же, как и бани, категорически запрещено. Не рекомендуется этого делать и при ремиссии панкреатита из-за агрессивного воздействия жара на поджелудочную железу (усиления отечности, воспаления тканей). Сауна и панкреатит, таким образом, – абсолютно несовместимые понятия.
Можно ли париться, если у тебя панкреатит?
Париться при панкреатите в острую стадию категорически противопоказано, как и сами банные процедуры. Во время ремиссии заболевания при большом желании попариться, это можно сделать, но соблюдая строгие правила:
- париться можно только березовым веником (дубовый не рекомендуется, так как он более жесткий);
- веник должен быть мягким, полностью распаренным;
- нельзя выполнять интенсивные, резкие движения, парить область живота во избежание избыточного прилива крови к поджелудочной железе, отека ее тканей. Это может спровоцировать усиление воспалительного процесса.
Можно ли обливаться холодной водой после парилки?
Всем известна польза воздействия контрастных температур на организм, но при панкреатите резкая смена температуры может быть опасной для железы. Обливание холодной водой после посещения парилки вызывает внезапный выброс гормонов стресса (катехоламинов) в кровь, что провоцирует сильное резкое сужение сосудов.

У здорового человека такая тренировка сосудов очень полезна для организма. А у пациента, больного панкреатитом, эти процессы приведут к головокружению, резкой слабости, ухудшению общего самочувствия. Но также сосудистый спазм вызывает снижение кровообращения в поджелудочной железе, что значительно ухудшает ее состояние и может привести к обострению заболевания.
Горячая ванна: как принимать больному?
Больному панкреатитом придется отказаться и от любимого многими времяпрепровождения – принятия горячей ванны, особенно на этапе обострения. При ремиссии болезни разрешается принять ванну при соблюдении некоторых правил:
- температура воды не должна быть высокой;
- в ванне можно находиться не более 15 минут;
- не рекомендуется погружаться в ванну полностью: желательно избегать попадания горячей воды на область поджелудочной железы.

Лучше при воспалительных заболеваниях органов пищеварения мыться в душе вместо ванны.
Пациенту с панкреатитом врачи запретят посещать баню или сауну, париться, принимать горячую ванну при обострении воспалительного процесса в поджелудочной железе во избежание ухудшения самочувствия и развития серьезных осложнений (панкреонекроза). При достижении стадии ремиссии заболевания можно иногда ходить в парную, но при этом следует выполнять все рекомендации лечащего врача.
Список литературы
- Быковская Т.Ю. и др. Виды реабилитации: физиотерапия, лфк, массаж. Учебное пособие. Ростов-на-Дону Феникс.
- Хендерсон Д.М. Патофизиология органов пищеварения. М. СПб. Бином-Невский Диалект, 1997 г.
- Соколов В.И. Хирургические заболевания поджелудочной железы. М. 1998 г.
- Филин В.И., Костюченко А.Л. Неотложная панкреатология Л. Медицина, 1994 г.
- Хазанов А.И., Васильев А.П., Спесивцева В.Н. и соавт. Хронический панкреатит, его течение и исходы. М.: Медицина, 2008 г.
Источник

