Панкреатит и гепатит симптомы
Поджелудочная железа расположена позади желудка, рядом с двенадцатиперстной кишкой. Поджелудочная железа выполняет две основные функции:
1. Выделяет мощные пищеварительные ферменты в тонком кишечнике, чтобы помочь перевариванию углеводов, белков и жиров.
2. Ферментирует гормоны инсулина и глюкагона в крови. Эти гормоны участвуют в метаболизме глюкозы крови, регулируют, хранение и использование энергии, получаемой организмом из пищи.
Повреждение поджелудочной железы возникает, когда пищеварительные ферменты активизируются в самой поджелудочной железе, прежде чем они поступают в двенадцатиперстную кишку. Когда эти ферменты становятся активными внутри поджелудочной железы, они начинают разрушать ткани поджелудочной железы, происходит своего рода самопереваривание. Это вызывает отек, кровотечение и повреждение поджелудочной железы и ее кровеносных сосудов.
Панкреатит может быть вызван камнем в желчном пузыре (путем блокирования выхода поджелудочной железы), хроническим употребление алкоголя, травмой, приемом некоторых лекарств, инфекциями, опухолями и генетическими аномалиями.
Существует две основные формы панкреатита: острый и хронический.
У детей панкреатит встречается редко, и, как правило, вызван наследственным заболеванием или травмой поджелудочной железы, редких случаях детского панкреатита причина его неизвестна.
Острый панкреатит
Острый панкреатит — внезапное воспаление, которое происходит в течение короткого периода времени и сопровождается отеком и воспалением поджелудочной железы, лихорадкой, тошнотой, рвотой. В большинстве случаев острый панкреатит вызван камнем в желчном пузыре или длительным употреблением алкоголя. Примерно в 10% — 15% случаях острого панкреатита причина неизвестна.
Острый панкреатит может быть классифицирован как легкий, средний или тяжелый. Эта классификация основана на результатах физиологических, лабораторных, и радиологических исследований. Легкая степень болезни не связана с осложнениями или дисфункциями органов, и восстановление проходит без осложнений. Тяжелый панкреатит характеризуется дисфункцией поджелудочной железы, местными и системными осложнениями, и сложным восстановлением.
Кроме того, панкреатит может быть разделен на острый интерстициальный и острый геморрагический. При интерстициальном типе, поджелудочная железа остается без изменений, но моет присутствовать ее отечность. Воспалительные клетки и интерстициальный отек видны в паренхиме. Геморрагическая болезнь характеризуется выраженным некрозом, кровоизлияниями в ткани, и некрозом жировых клеток. При этом состоянии нередко отмечается панкреонекроз наряду с сосудистым воспаленим и тромбозом.
Причины и факторы риска острого панкреатита
Острый панкреатит поражает мужчин чаще, чем женщин.
Основные причины острого панкреатита:
— Алкоголизмом и злоупотреблением алкоголем (70% случаев).
— Генетическая предрасположенность.
— Аутоиммунные проблемы (когда иммунная система атакует собственные клетки)
— Желчекаменная болезнь.
— Закупорка протока поджелудочной железы или общего желчного протока например желчным камнем.
— Паразиты, такие как аскариды, тоже могут вызывать закупорку поджелудочной железы.
— Повреждения протоков и поджелудочной железы во время операции.
— Высокое содержание в крови жиров — триглицеридов (гипертриглицеридемия).
— Нарушение кровообращения поджелудочной железы.
— Травма поджелудочной железы в результате несчастного случая.
— Осложнения муковисцидоза.
— Гемолитическая уремический синдром.
— Гиперпаратиреоз.
— Болезнь Кавасаки.
— Синдром Рейе.
— Использование некоторых лекарств (особенно эстрогены, кортикостероиды, тиазидные диуретики, и азатиоприн).
— Вирусные инфекции, в том числе эпидемический паротит, микоплазма, пневмония, и кампилобактерии, гепатит С.
— Заболевания двенадцатиперстной, тонкой и толстой кишок, сопровождающиеся запором, такие как язвенная болезнь, энтерит, колит, энтероколит, дивертикулы.
Симптомы острого панкреатита
— Основным симптомом панкреатита является боль в животе, в левом верхнем углу или в середине живота. Боль может усиливаться в течение нескольких минут после еды или питья, особенно если продукты имеют высокое содержание жира. Обычно боль постоянная длится несколько дней, усиливаясь в положении лежа на спине, а так же может отдавать в спину или под левой лопаткой.
— Люди с острым панкреатитом часто выглядят больными, у них наблюдается лихорадка, тошнота, рвота и потливость.
Другие симптомы, которые могут возникнуть при этой болезни, включают в себя:
— Глинистого цвета стул пенистой консистенции;
— Метеоризм;
— Икота;
— Несварение;
— Потеря аппетита;
— Пожелтение кожи и белков глаз (механическая желтуха);
— Сыпь на коже (симптом Тужилина);
— Вздутие живота;
— Артериальное давление повышается, а затем оно может стать, наоборот, слишком низким;
— Учащенное сердцебиение, одышка;
— Синюшные пятна в области пупка и на пояснице, пятна зеленовато-синего цвета в паховых областях.
Диагностика острого панкреатита
Диагностика острого панкреатита часто бывает затруднена из-за глубокого расположения поджелудочной железы.
— УЗИ брюшной полости. Если панкреатит вызван камнем в желчном пузыре вызывают воспаление, то УЗИ подтверждает их наличие с указанием их местонахождения.
— Компьютерная томография. КТ может показать камни в желчном пузыре, наличие камней в протоках, определить размеры поджелудочной железы и обнаружить очаги болезни, а так же степень повреждения поджелудочной железы.
— Эндоскопическое ультразвуковое исследование. Это исследование выполняется при помощи эндоскопа — тонкой, гибкой, освещенной трубки, вводимой через горло в желудок и в тонкий кишечник. А при помощи ультразвука создаются визуальные образы поджелудочной железы и желчных протоков.
— Магнитно-резонансная холангиопанкреатография. Неинвазивное исследование, которое производит изображения сечений частей тела. Пациенту внутривенно вводится контрастное вещество, которое помогает визуализировать поджелудочную железу, желчный пузырь, поджелудочные и желчные протоки.
— Денситометрия, исследование, позволяющее судить о плотности органа.
Лабораторные исследования позволяют определить:
— Общий анализ крови. Он позволяет определить повышение уровня амилазы и увеличение в сыворотке крови уровня липазы крови. Во время острого панкреатита их уровень, по крайней мере, в три раза выше нормального количества. Изменения могут происходить и в других химических показателях, таких как глюкоза, кальция, магния, натрия, калия и бикарбоната. После состояние человека улучшается, уровни обычно возвращаются к нормальной жизни.
— Анализ мочи показывает повышение уровня амилазы мочи.
Лечение острого панкреатита
Лечение острого панкреатита часто требует пребывания в больнице и специальной комплексной терапии, которая включает в себя:
— Назначение лекарственных препаратов, которые включают в себя:
- Инфузионная терапия – внутривенное вливание препаратов, способствующих очищению крови от ферментов поджелудочной железы и токсинов;
- Обезболивающие препараты (анальгетики);
- Препараты, разрушающие ферменты поджелудочной железы (Контрикал, Гордокс;)
- Препараты, снижающие панкреатическую секрецию (Атропин, Платифиллин);
- Гормоны пищеварительного тракта (Даларгин, Соматостатин);
- Противорвотные препараты;
- Спазмолитики;
- Антибиотики;
— Полное прекращение питания и питья через рот на 3-6 дней, чтобы ограничить деятельность поджелудочной железы;
— Энтеральное питание (внутривенно);
— Соблюдение строгой диеты;
— Прямая очистка крови от ядов: плазмаферез и гемосорбция;
— Форсированный диурез — искусственная стимуляция мочеотделения путем введения в организм жидкости и мочегонных средств, с целью скорейшего выделения с мочой токсических веществ из организма;
— Промывание кишечника и брюшной полости (кишечный и брюшной диализ);
— Назогастральная аспирация показана, если рвота или сильная боль не проходят, или развивается кишечная непроходимость;
— Холецистэктомия. Если подтверждается, что панкреатит вызван желчным камнем, желчный пузырь должен быть удален;
— Хирургическое лечение при остром панкреатите требуется редко, в наиболее тяжелых случаях, для удаления мертвых или инфицированных тканей поджелудочной железы.
Длительность стационарной помощи зависит от развития осложнений панкреатита и насколько хорошо пациенты отвечают на лечение. Этот показатель колеблется от нескольких дней до нескольких месяцев интенсивной терапии.
Больные могут быть выписаны в случаях, когда боль хорошо контролируется оральными обезболивающими, когда пациенты способны переносить диету, которая удовлетворяет их потребности в калориях, и все осложнения были устранены должным образом.
Ожидания и прогноз острого панкреатита
В большинстве случаев симптомы острого панкреатита улучшаются в течение недели. Тем не менее, в некоторых случаях острый панкреатит может перерасти в опасное для жизни заболевание.
Отмечается высокий процент смертности при таких осложнениях как:
— Геморрагический панкреатит;
— Печеночная недостаточность;
— Сердечная недостаточность;
— Почечная недостаточность:
— Панкреонекроз.
Эпизод острого панкреатита может повториться. Вероятность этого зависит от причины, вызвавшей заболевание, и насколько успешно оно поддается лечению. Повторы эпизодов острого панкреатита могут привести к развитию хронического панкреатита.
Осложнения острого панкреатита
— Острая почечная недостаточность;
— Острый респираторный дистресс-синдром;
— Накопление жидкости в брюшной полости (асцит);
— Кисты или абсцессы в поджелудочной железе;
— Сердечная недостаточность;
— Низкое кровяное давление.
Хронический панкреатит
Хронический панкреатит возникает чаще всего после эпизода острого панкреатита и является результатом продолжающегося воспаления поджелудочной железы, что с течением времени и приводит к необратимому повреждению поджелудочной железы.
Причины и факторы риска хронического панкреатита
Из-за хронического воспаления происходит образование рубцов на поджелудочной железе, орган становится не в состоянии производить нужное количество пищеварительных ферментов. В результате организм может быть не в состоянии переварить жир и других важные компоненты пищи. Повреждение части поджелудочной железы, вырабатывающей инсулин, может привести к диабету.
Хронический панкреатит часто развивается у людей, которые в возрасте 30 – 40 лет и чаще всего вызван злоупотреблением алкоголем в течение многих лет, причем мужчины преобладают над женщинами. Повтор эпизодов острого панкреатита может привести к хроническому панкреатиту. В некоторых случаях генетика может быть фактором его развития. В 10-15 случаях хронического панкреатита причина не известна.
Другие факторы, которые также связаны с хроническим панкреатитом:
— Аутоиммунные проблемы;
— Закупорка протока поджелудочной железы или общего желчного протока;
— Осложнения муковисцидоза, самого распространенного наследственного расстройства, когда что секреты, выделяемые различными органами, имеют слишком высокую вязкость и густоту;
— Гиперкальциемия — высокий уровень кальция в крови;
— Гиперлипидемия или гипертриглицеридемия — высокий уровень жиров в крови;
— Использование эстрогенов, кортикостероидов, тиазидных диуретиков, и азатиоприна;
— Нарушение обмена веществ, особенно жиров, связанное с перееданием.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут стать более частыми, по мере ухудшения состояния больного. Эти симптомы могут имитировать рак поджелудочной железы. Приступ хронического панкреатита мало чем отличается от приступа при панкреатите остром.
Повреждение поджелудочной железы от чрезмерного употребления алкоголя не вызывает симптомы в течение многих лет, однако тяжелые симптомы панкреатита могут развиться внезапно, в том числе сильные боли и нарушение функции поджелудочной железы, такие как нарушение пищеварения и уровень сахара в крови.
Основные симптомы хронического панкреатита включают в себя:
— Боль в верхней части живота, отдающая в спину, которая длиться от нескольких часов до нескольких дней и усиливается после приема пищи или питья. Как правило, боль возникает или усиливается после употребления алкоголя;
— Проблемы с пищеварением. Появляется отвращение к жирной и острой пище и повышенное слюноотделение;
— Хроническая потеря веса, даже при привычном режиме питания. Люди с хроническим панкреатитом часто теряют вес, даже когда их аппетит и привычки питания в норме. Потеря веса происходит потому, что организм не выделяет достаточно панкреатических ферментов для переваривания пищи, поэтому питательные вещества не всасываются нормально. Плохое пищеварение приводит к недостаточности питания за счет выделения жира в стуле:
— Отрыжка;
— Диарея, тошнота и рвота;
— Метеоризм и постоянное урчание в животе;
— Жирный или масляный, светлый или глинистого цвета стул, с частичками неперевареной пищи, который имеет отвратительный запах;
— Механическая желтуха;
— Присоединение сахарного диабета;
— Нервно-психические расстройства: раздражительность, возбуждение, плохой сон.
Диагностика хронического панкреатита
Тесты для диагностики хронического панкреатита включают в себя:
— Копрограмма, физическое, химическое и микроскопическое исследование кала, для обнаружения нейтрального жира и жирных кислот;
— Сыворотка амилазы;
— Сыворотка IgG4 (для диагностики аутоиммунного панкреатита);
— Сыворотка липазы крови;
— Сыворотка трипсиногена;
— КТ брюшной полости;
— УЗИ брюшной полости;
— Эндоскопическая ретроградная холангиопанкреатография;
— Эндоскопическое ультразвуковое исследование;
— Магнитно резонансная холангиопанкреатография;
— Диагностическая лапаротомия может быть сделана, чтобы подтвердить диагноз, если другие методы диагностики не дали результатов.
Лечение хронического панкреатита
Лечение хронического панкреатита сходно с лечением острого панкреатита и, как правило, консервативное. Оно направлено на ослабление секреции желудочного сока. Для этой цели применяют следующие препараты:
— Спазмолитические препараты для снятия спазмов мускулатуры:
- Дротаверин (Беспа, Но-шпа, Спазмоверин, Спазмол)
- Папаверина гидрохлорид (Папаверин)
— Средства, ослабляющие секрецию желудочного сока:
- Омепразол (Гастрозол, Демепразол, Зероцид, Золсер, Локит, Лосек, Омез, Омезол, Омепар, Оненпрол, Омизак, Орта-нол, Оцид, Нексиум, Промезол, Просептин)
- Ранитидин (Ацидекс, Ацилок-Е, Гистак, Дуоран, Зантак, Зоран, Ранигаст, Ранисан, Ранитал, Ранитин, Рантаг, Рантак, Рэнкс, Улкодин, Улкосан, Улькуран, Язитин)
- Фамотидин (Антодин, Аципеп, Блокацид, Гастероген, Га-стросидин, Квамател, Невофарм, Пепсидин, Фамогард, Фамодар, Фамопсин, Фамоцид)
- Циметидин (Альтрамет, Беломет, Гистодил, Нейтронорм, Примамет, Симесан, Тагамет, Улкузал)
— Ферментные препараты, которые корректируют секреторную дисфункцию желудка, нормализуют процесс пищеварения, а также регулируют функции поджелудочной железы:
- Аллохол
- Гимекромон (Одестон, Холонертон)
- Панкреатин (Дигестал, Креон, Мезим, Панкрал, Панцитрат, Пензистал, Тагестал, Ферестал, Фестал, Форте Ензим, Энзистал)
- Фенипентол (Фебихол)
— Вещества, тормозящие выработку ферментов поджелудочной железы
- Апротинин (Антагозан, Гордокс, Инипрол, Контрикал, Трасилол)
Статьи по теме:
В случае сильных болей и резкой потери веса может быть показана госпитализация и интенсивная терапия. Хирургическое вмешательство может быть рекомендовано в тяжелых случаях, когда часть или вся поджелудочная железа может быть удалена.
Важное место в лечении хронического панкреатита занимает лечение сопутствующего диабета, если таковой имеется, которое проводится по стандартным методикам.
Увы, полного выздоровления при хроническом панкреатите не наступает. Важной задачей является предупреждение дальнейшего разрушения железы, поэтому диета очень важна для людей с хроническим панкреатитом. Диетическое питание помогает поддерживать здоровый вес, а прием витаминов и минералов обеспечит организм необходимыми микроэлементами.
Основные рекомендации диетического питания при хроническом панкреатите:
— Питье большого количества жидкости;
— Питание с низким содержанием жиров, не более 30 граммов в день;
— Частое дробное питание маленькими порциями;
— Употребление в пищу продуктов с высоким содержанием белков и углеводов;
— Получение достаточного количества витаминов и кальция;
— Ограничение кофеина;
— Полный отказ от курения и алкоголя;
— В случае ожирения, плавная потеря веса.
Ожидания и прогноз хронического панкреатита
Это серьезное заболевание, которое может привести к инвалидности и смерти. При своевременном и надлежащем лечении иррегулярном соблюдении диетических рекомендаций обычно удается ослабить болевые симптомы хронического панкреатита.
При полном отказе от алкоголя отмечена 10-летняя выживаемость более 80% пациентов, менее 40% пациентов выживают, если продолжают пить. При 20-25-летнем сроке заболевания смертность — 50%.
Для кистозного, гиперпластического и фиброзно-склеротического вариантов хронического панкреатита прогноз обычно хуже.
Осложнения хронического панкреатита:
— Асцит;
— Закупорка, непроходимость тонкой кишки или желчных протоков;
— Тромба в вене селезенки;
— Псевдокисты поджелудочной железы;
— Нарушение функций поджелудочной железы;
— Диабет;
— Мальабсорбция — нарушение всасывания питательных веществ в тонком кишечнике, чаще всего жирорастворимых витаминов A, D, E, или K.
Профилактика панкреатита
Вы можете снизить риск новых или повторных эпизодов панкреатита путем принятия мер для предотвращения заболеваний, которые могут привести к болезни:
— Избегайте приема аспирина при лечении лихорадки, особенно у детей, чтобы уменьшить риск возникновения синдрома Рейе.
— Не злоупотребляйте алкоголем.
— Придерживайтесь здорового диетического питания.
— Своевременная вакцинация от эпидемического паротита и других детских болезней.
Источник: www.f-med.ru
Читайте также
Вид:


Источник
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
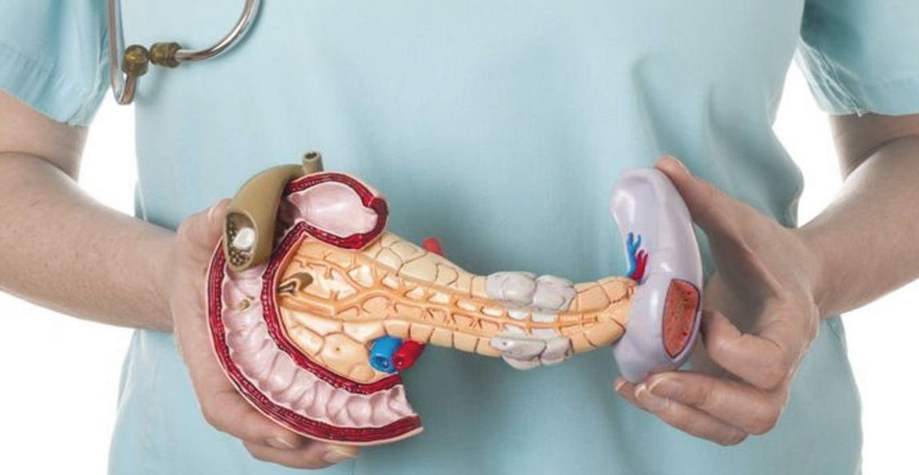
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
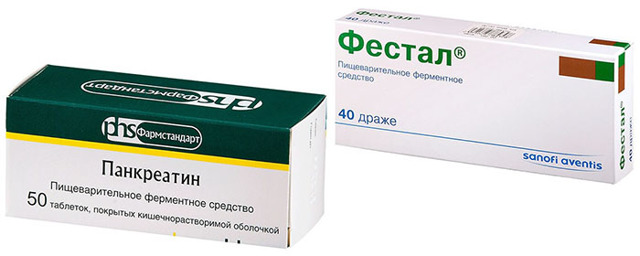 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник


