Панкреатит где находится поджелудочная железа фото
Важнейший внутренний орган системы пищеварения человека – поджелудочная железа. Дисфункции в ее деятельности – явление довольно частое. Поэтому важно своевременно обратиться за медицинской помощью. Ведь эта железа – единственный орган, в котором посредством расщепления ферментов образуется инсулин. Но для этого человек сам должен знать, где находится и как болит поджелудочная железа, какими симптомами проявляется.
Как лечить – скажет врач. Самолечение здесь может только навредить. Боли в поджелудочной железе говорят о том, что в ней началось воспаление. Такое заболевание называется панкреатит. Для его начала должны быть весомые причины, чтобы в поджелудочной образовалось воспаление.
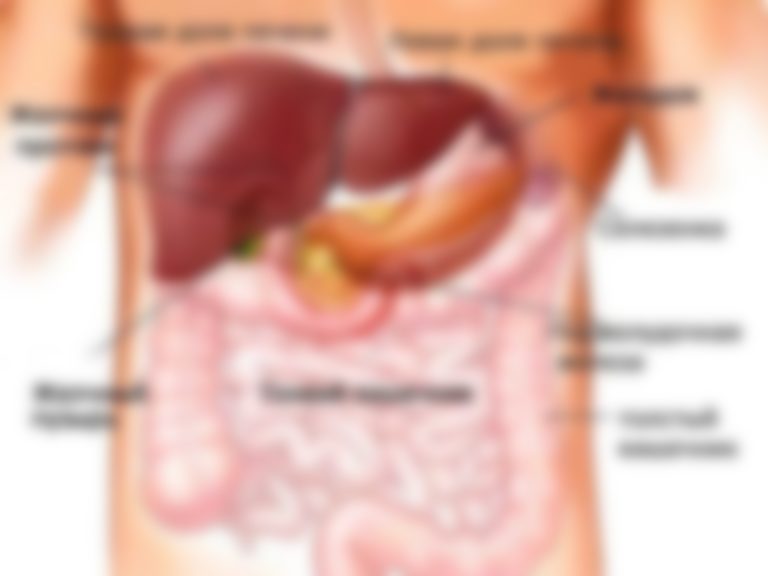
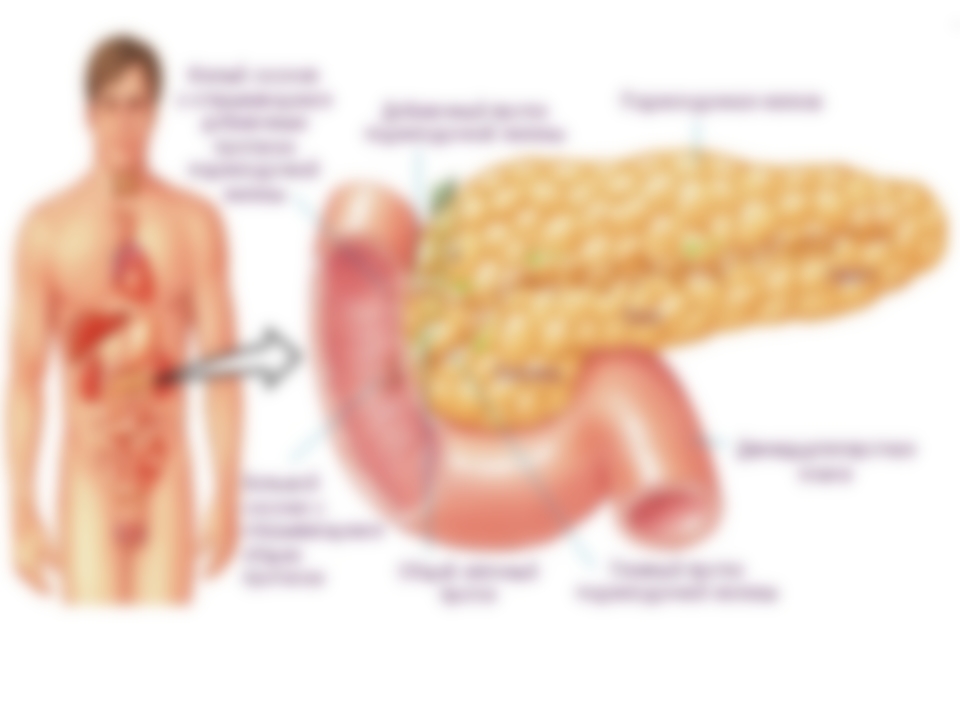
Анатомическое расположение поджелудочной железы
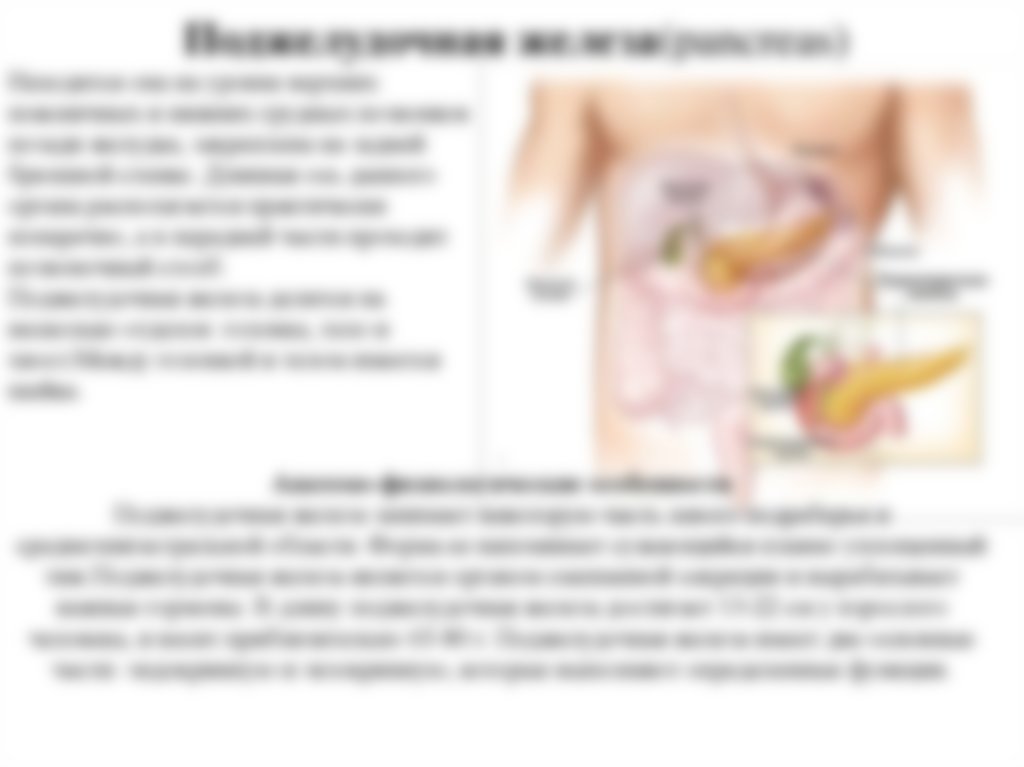
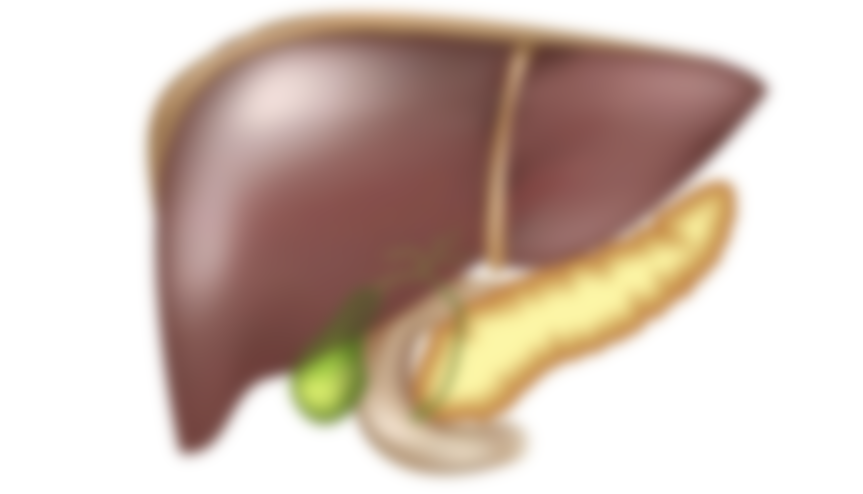
ПЖ располагается в брюшной полости, ближе к I–II позвонкам поясничного отдела позвоночника. Орган плотно крепится на задней стенке желудка, а 12-перстная кишка окружает ее, поддерживая в необходимом положении.
Параметры ПЖ взрослого человека в норме должны быть 20-25 см, вес – 70-80 граммов.
По анатомическому строению орган делится на 3 составных части: это головка, тело и хвост. Головкой ПЖ обращена к желчному протоку, тело находится за желудком, ближе к его нижней части. Рядом с телом в норме располагается поперечно-ободочная кишка. Хвостом ПЖ обращена к селезенке, и уходит к левому подреберью. По отношению к пупку, со стороны брюшной стенки, ПЖ расположена над ним, на 5-10 см выше.
Надо знать, где находится поджелудочная железа у человека, чтобы отличить боли от симптомов других патологий внутренних органов.
Как болит поджелудочная железа
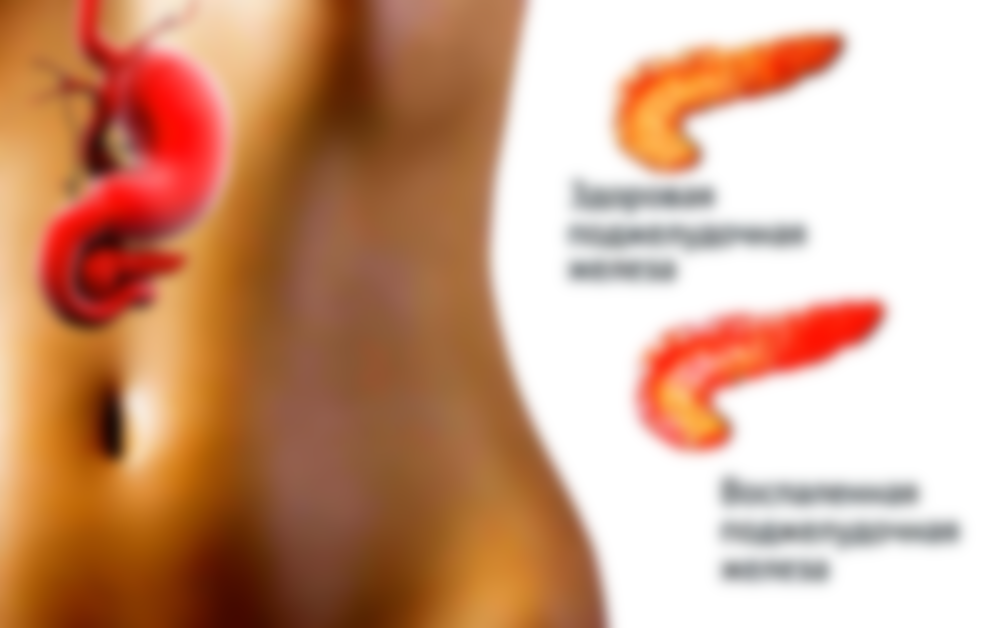
Оттого, где находится поджелудочная железа, зависит и как она болит. Боли, возникающие при нарушении функций ПЖ, носят разный характер. Это могут быть тянущие тупые, или режущие острые. Боли кинжального типа говорят о том, что заболевание запущено и возможно начало перитонита, когда в воспаление вовлечены оболочки брюшины.
Панкреатит острой формы, сопровождающийся отеками прилегающих к ПЖ тканей, дает резкую внезапную боль опоясывающего типа. Она распространяется вверх живота, в левое подреберье, в поясницу.
Отечность добавляет распирающее ощущение на месте ПЖ, поддавливание изнутри ребер.

При таких состояниях спазмолитики и другие обезболивающие неэффективные. Боль несколько стихает, если человек садится и наклоняется вперед, вниз. При отсутствии болей или на их пике может случиться рвота, неоднократная и не приносящая болевого облегчения.
Панкреатит хронической формы дает меньше боли, чаще всего после погрешности в еде. Его опасность заключается в развитии опухоли самой ПЖ, отечности соседних тканей. В это время важно не пропустить рост злокачественных новообразований.
Симптомы при заболевании ПЖ
Когда снижается синтез ферментов ПЖ, проявляются типичные симптомы, связанные с нарушением пищеварения. Их интенсивность зависит от выраженности диспепсии.
Наиболее информативные для врача симптомы:
- боль локализуется вверху брюшной полости, отдает под левые ребра, в спину;
- тошнота с частыми рвотными позывами;
- повышается температура;
- человек начинает сильно потеть;
- пропадает аппетит;
- появляется сильная жажда;
- вздувается и урчит живот;
- расстраивается стул, чаще случается диарея;
- видны признаки общей интоксикации;
- появляется горечь во рту;
- увеличивается в размерах печень;
- сильные приступы приводят к шоковому состоянию.
Зачастую меняют оттенок кожные покровы, на них появляется желтушность, особенно на животе, над расположением ПЖ. С такими симптомами человеку следует лечь в постель и вызвать скорую помощь.
Снижение синтеза ферментов вызывает заболевания:
- острого панкреатита;
- отеков ПЖ;
- диабета;
- панкреонекроза;
- кисты;
- муковисцидоза.
При повторяющихся приступах острый панкреатит переходит в хроническую форму. Боли проявляются после еды, если же аппетита нет, и человек ничего не ест, то боли не появляются вовсе. Зачастую больной ощущает признаки токсикоза, отвращение к некоторым продуктам.
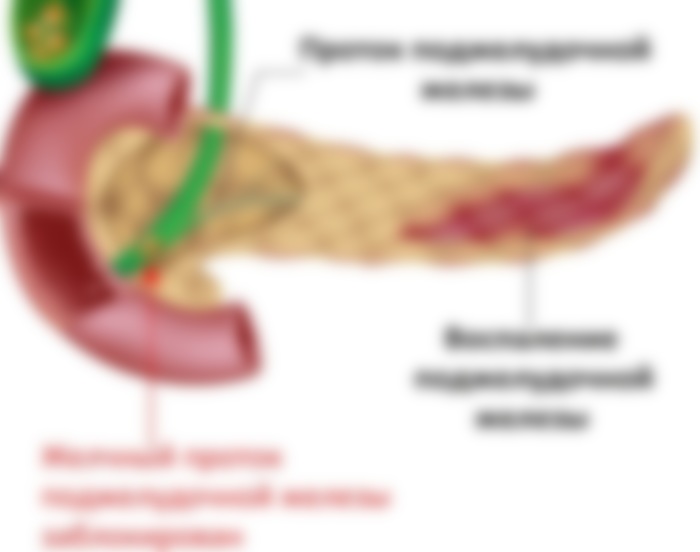
Когда воспаление начинается в одной из частей ПЖ, то это выражается особыми симптомами:
- воспаленная головка дает боли под правыми ребрами;
- воспаление в теле шлет сигнал боли в подложечную зону;
- воспаление, затрагивающее хвост органа, отдает болями под левые ребра;
- воспаление, охватывающее весь орган, дает боли опоясывающего типа, простреливает спину, основные боли локализуются под левой лопаткой.
Где находится часть железы, там и проявляются основные боли. Однако при общем воспалении боль стреляет в пах, копчик, начинают болеть бедра, промежность. Такое разнообразие болей существенно затрудняет диагностику.
Боли в животе при нарушении пищеварения возникают от разных патологий. Врачу важно провести дифференциальную диагностику, выяснить причины, чтобы начать направленное лечение болезни.
Причины воспаления ПЖ
Поджелудочная железа участвует в переваривании пищи с высоким содержанием жиров, белков, углеводов. Одна из ее функций – регулирование обмена углеводов, при котором образуются и проникают в кровь глюкагон и инсулин. Насчитывается множество факторов, негативно влияющих на состояние органа.
Причинами заболевания ПЖ являются:
- употребление алкогольных напитков;
- генетическая расположенность;
- как вторичное заболевание при образовании конкрементов в органе и его протоках;
- отравления;
- вирусные заболевания;
- грибковые поражения;
- глистная инвазия;
- осложнения после хирургического вмешательства.
При наличии таких факторов развиваются симптомы болезни ПЖ. Однако статистика показывает, что болезнь может иметь латентное течение, когда уже развитый панкреатит долго не дает о себе знать острыми приступами, и человек относит небольшие боли и расстройства за счет погрешностей в питании.
Симптомами латентного течения являются частые нарушения стула, изменение цвета и структуры каловых масс, общая слабость, потеря веса.

Диагностические мероприятия
Лечение врач назначает после подробной диагностики. При болевых приступах в первую очередь проводится внешний осмотр пациента.
Затем назначается обследование:
- лабораторные – общие анализы крови, мочи;
- проверка содержания ферментов ПЖ в сыворотке;
- биохимия, показывающая наличие глюкозы, ферментов печени;
- анализ крови на определение показателей билирубина;
- анализ мочи на определение показателей амилазы;
- анализ кала на определение содержания остатков ферментов и жира;
- УЗИ брюшной полости, информативное обследование, дающее врачу сведения о структуре, контурах ПЖ, проходимости протоков, наличии конкрементов;
- Рентгенография проводится для получения таких же сведений;
- КТ или МРТ, они дают более точные сведения о состоянии всех органов, связанных с ПЖ.
Обследование на аппаратах УЗИ, КТ, МРТ дают фото, по которому четко видно состояние всей железы и прилегающих органов и тканей.
Боли в железе, в связи с ее сложным анатомическим расположением, часто путают с симптомами других патологий пищеварения, поэтому обследование необходимо для четкой конкретизации воспаления ПЖ. Все обследование и дальнейшее лечение проводится под контролем гастроэнтеролога.

Как лечится болезнь ПЖ
Проведение всестороннего обследования для уточнения болезни обычно требует госпитализации. Все заболевания ПЖ лечатся в стационарных условиях. Иногда консилиум врачей приходит к выводу о необходимости проведения срочной операции.
Лечение острого приступа в стационаре обеспечивает пациенту двигательный покой, для этого назначается постельный режим. Тремя важными составными основного лечения являются холод, голод и покой.
Первые 2 дня рекомендуется голодание, силы организма поддерживаются внутривенными инфузиями на физрастворе, введение плазмозаменителей. Допускается выпивать до 6 стаканов в день отваров лекарственных трав.
Лечащий врач сразу же назначает:
- инъекции обезболивающих лекарств;
- инъекции спазмолитиков, обычно это Баралгин, Платифиллин, Но-Шпа, Дротаверин, Ацетаминофен, Ибупрофен;
- уколы холинолитиков, это всегда Атропин.
В течение дня несколько раз на ½ часа на эпигастральную зону прикладывают грелку со льдом. Пероральный прием лекарств назначается в случае отсутствия рвотных позывов. Здесь выбор лекарства остается за врачом.
Обязательно назначаются:
- антигистаминные препараты;
- антибиотики;
- инсулиноглюкозные средства;
- анаболики;
- витамины.
На первой стадии острого заболевания хорошо помогают антацидные препараты. Они применяются в форме гелей, суспензий, хорошо нейтрализуют кислотную среду – Альмагель, Фосфалюгель. Снижают выработку кислоты в желудке Контралок, Омез, Омепразол, Гастрозол, Просептин, Оцид.
В условиях стационара назначают H2-блокаторы: Ранитидин, Фамотидин, Ацидекс, Зоран, Гастероген, Пепсидин.

Внутривенными капельницами вводят лекарства, понижающие синтез ферментов ПЖ. Как правило, это Трасилол, Контрикал, Гордокс, Апротинин. Чтобы не было обезвоживания в период голодания, капельницами вводят солевые и электролитные растворы дозами, выбранными врачом в соответствии с состоянием пациента, с наличием сопутствующих патологий.
Когда снимаются острые симптомы, пациент начинает получать щадящее питание и принимать таблетки ферментов – Креона, Мезима, Панкреатина, Панзинорма, Фестала, Энзистала, – что назначит врач.
Ферменты восстанавливают работу пищеварительного тракта, позволяют перейти на щадящую диету. Эффективными ферментными препаратами являются Контрикал, Апротинин. Они снижают синтез ферментов, облегчают пищеварение.

Однако распространенные ферменты выпускаются на основе белка свинины, при наличии аллергии на свиное мясо их использовать нельзя, чтобы не вызвать непроходимость кишечника.
На этот случай в арсенале врачей есть растительные препараты, выпускающиеся из рисового грибка или папаина: Юниэнзим, Сомилаза, Пепфиз.
Курс лечения ферментами длительный, в качестве поддерживающих средств они принимаются больным человеком всю жизнь, даже в стадии ремиссии заболевания. Пациенты сами определяют, где болит железа, и диету придерживаются строго. Даже на фоне диетического питания требуется прием ферментов.
Для стимуляции секрета ПЖ назначаются Пилокарпин, Морфин, витамин А, сульфат магния. Для понижения секреции используются Гистамин и Атропин. Когда заболевание приводит к диабету, врач включает в курс лечения препараты инсулина.

Рецепты народных целителей
Фитотерапевты и целители предлагают лечение травами для поддержания ПЖ в период ремиссии. Такие рецепты рекомендуют и терапевты, гастроэнтерологи, когда у пациента наступает стадия ремиссии и его выписывают на домашнее долечивание.
Даже если человек после больничного лечения едет в профильный санаторий, там врач обязательно назначит пить лекарственные настои, каждому человеку по своей схеме. Но можно готовить настои, отвары дома, самостоятельно, прежде получив консультацию своего лечащего врача.

Все рецепты предполагают соединение нескольких лекарственных растений. Поэтому предварительно следует проверить, не будет ли аллергии на какой-то компонент.
- Настой смеси сушеных трав. Ингредиенты: по 2 ст. л. зверобоя, пустырника, перечной мяты. Приготовление: травы залить 0,5 л кипятка, дать настояться в тепле 40 минут. Затем настой процедить через многослойную марлю. Пить по 150 мл за ½ часа перед каждым приемом пищи. Курс лечения – 2 недели, затем заменить другим рецептом.
- Отвар смеси трав. Ингредиенты: 2 ст. л. измельченного корневища девясила; 3 ст. л. измельченного корня валерианы; 1 ст. л. семян укропа; 1 ст. л. цветов фиалки. Приготовление: смешать все растения, из общей смеси взять 1 ст. л., залить стаканом кипятка, варить ½ часа на водяной бане, после дать настояться 15 минут. Полученный отвар отцедить, пить по 3 ст. л. перед каждым приемом пищи.
Избавиться от воспаления ПЖ навсегда при соблюдении диеты, использования лечения травами, практически невозможно.
Малейшее нарушение рекомендаций врача приводит к рецидиву. Признаки болезни ПЖ преследуют человека всю жизнь. Из-за этого лечение подбирается не для избавления от единичных болей, а для восстановления функций органа.
Не хотите видеть рекламу? авторизуйтесь
Источник
Где находится поджелудочная железа?
Анатомическое расположение поджелудочной железы – в брюшной полости, на уровне I – II позвонков поясничного отдела. Орган плотно прилегает к задней стенке желудка. Двенадцатиперстная кишка огибает поджелудочную железу в виде «подковы». У взрослого размер поджелудочной железы составляет 20 – 25 см, вес – 70 – 80 граммов. Орган имеет 3 отдела: головку, тело и хвост. Головка находится возле желчного протока, тело – за желудком и немного ниже его, возле поперечно-ободочной кишки, хвост – около селезенки. При проекции на переднюю поверхность брюшной стенки железа располагается над пупком в 5 – 10 см. Головка – с правой стороны от срединной линии, хвост – уходит под левое подреберье. Две важнейшие функции поджелудочной железы – экзокринная и эндокринная. Экзокринная функция состоит в выработке (секреции) панкреатического сока, необходимого для переваривания пищи в двенадцатиперстной кишке. Пищеварительные ферменты панкреатического сока, выделяемого поджелудочной железой:
- трипсин и химотрипсин, участвующие в процессах переваривания белков;
- лактаза и амилазы, необходимые для расщепления углеводов;
- липазы, расщепляющие уже подвергшиеся действию желчи жиры.
Кроме ферментов, панкреатический сок содержит вещества, нейтрализующие кислую среду желудочного сока для предохранения слизистой кишечника от воздействия кислоты. Эндокринная функция железы состоит в выработке инсулина и глюкагона – гормонов, которые участвуют в углеводном обмене. Под влиянием инсулина глюкоза в крови понижается, под влиянием глюкагона – повышается. При норме инсулина и глюкагона углеводный обмен протекает адекватно, при сдвигах – может возникнуть сахарный диабет. Боли в животе и симптомы нарушения пищеварительных процессов возникают при различных заболеваниях. Важно понять, когда болезненные проявления связаны с патологией поджелудочной железы, и вовремя принять необходимые меры. 
Основные симптомы при болезни поджелудочной железы
Любые проблемы, связанные со сниженной выработкой поджелудочной железой ферментов, сопровождаются типичными симптомами. Наиболее частые признаки – боль и нарушение пищеварения. У женщин и у мужчин симптомы одинаковы. В зависимости от остроты процесса интенсивность болей, так же, как и выраженность диспепсических явлений, может быть разной. Наиболее показательные расстройства при нарушении работы поджелудочной железы:
- наличие болевого синдрома; локализация боли – верхняя часть брюшной полости, левое подреберье; боли могут быть связанными либо не связанными с приемом пищи;
- частая тошнота, возможна рвота;
- нарушение аппетита в сторону снижения вплоть до полного отсутствия;
- вздутие и урчание в животе (возникновение метеоризма);
- расстройства стула, чаще – диарея; в кале могут быть примеси непереваренных волокон, жира;
- признаки интоксикации (учащенное сердцебиение, повышенная утомляемость, общая слабость, потливость, головные боли);
- увеличение размеров печени;
- изменение цвета кожных покровов (желтушность), часто – в области проекции поджелудочной железы.
Заболевания, связанные со снижением выработки ферментов:
- острый панкреатит (воспаление поджелудочной железы, часто сопровождается отеком);
- хронический панкреатит;
- опухолевые процессы в поджелудочной железе;
- развитие сахарного диабета;
- панкреонекроз.
Как болит поджелудочная железа у человека?
Боль, возникшая из-за изменений в поджелудочной железе, может быть различного характера – тянущей тупой или режущей острой, вплоть до кинжальной (при перитоните). Это зависит от характера и объема поражения железы, а также от вовлечения в воспалительный процесс листков брюшины (перитонит). Острый панкреатит с отеком характеризуется резкой внезапной болью, часто опоясывающей, распространяющейся на верхний отдел живота, левый бок и поясничную область. Из-за отека появляется чувство распирания в месте нахождения поджелудочной железы, давление на внутреннюю поверхность ребер. В таких случаях прием спазмолитиков оказывается неэффективным. Боль может немного уменьшиться только в положении сидя с наклоном корпуса вперед и к низу. На высоте боли (а иногда и до ее возникновения) может начаться рвота, которая повторяется несколько раз и не всегда приносит облегчение. Содержимое рвотных масс может быть съеденной пищей или желчью (в случае пустого желудка), вкус – кислый или горький. Схожие симптомы (резкая боль, рвота) могут наблюдаться и при обострениях остеохондроза в поясничном отделе позвоночника, при заболеваниях почек и опоясывающем лишае. Определить подозрение на панкреатит поможет дополнительное исследование. При поясничном остеохондрозе наблюдается болезненность позвонков при их пальпации, при проблемах с почками – нарастание боли при поколачивании по пояснице, при опоясывающем лишае на коже имеется характерная сыпь. Для панкреатита характерно отсутствие всех перечисленных симптомов. Хронический панкреатит характеризуется болями несколько меньшей интенсивности, и возникают они чаще всего из-за нарушений диетического режима. Опасность обострений хронического панкреатита состоит в возникновении опухолей поджелудочной железы, в том числе злокачественных (рак).
Диагностика
Лечение должен назначить врач-специалист после тщательной диагностики. При болевом приступе обязательно обращение в медицинское учреждение за квалифицированной помощью. Необходимо провести: 1. Лабораторные исследования:
- общий и развернутый анализ крови;
- уровень ферментов поджелудочной железы в сыворотке крови;
- биохимические анализы крови на содержание глюкозы, активность печеночных ферментов и билирубина;
- анализ мочи на уровень амилазы;
- анализ кала на уровень содержания ферментов и жиров.
 2. Ультразвуковое исследование брюшной полости для выявления состояния структуры, определения контуров поджелудочной железы, проходимости желчных ходов, наличия или отсутствия камней в желчном пузыре или протоках. 3. Рентгенография – при отсутствии возможности провести УЗИ с той же целью. 4. Компьютерная послойная томография либо МРТ для получения более точных данных по состоянию органов брюшной полости.
2. Ультразвуковое исследование брюшной полости для выявления состояния структуры, определения контуров поджелудочной железы, проходимости желчных ходов, наличия или отсутствия камней в желчном пузыре или протоках. 3. Рентгенография – при отсутствии возможности провести УЗИ с той же целью. 4. Компьютерная послойная томография либо МРТ для получения более точных данных по состоянию органов брюшной полости.
Как лечить заболевания поджелудочной железы?
После тщательного обследования, даже если не требуется срочной операции, необходима госпитализация. Острый приступ панкреатита лечится в условиях стационара созданием покоя с соблюдением постельного режима. Назначается полное голодание на 1 – 2 суток. Вводятся инъекционные растворы обезболивающих и спазмолитических препаратов (Баралгина, Платифиллина), холинолитиков (Атропина). На область эпигастрии несколько раз по 0,5 часа прикладывается пузырь со льдом. Какие лекарства принимать – решает лечащий врач. Внутривенно капельно вводятся препараты, снижающие ферментативную активность поджелудочной железы (Трасилол, Контрикал, Гордокс, Апротинин). Для профилактики обезвоживания капельно вводятся и специальные солевые растворы в назначенной врачом дозировке. Уже после снятия острых симптомов назначается щадящая специальная диета и заместительная ферментная терапия – препараты для приема внутрь, улучшающие пищеварение (Креон, Мезим-форте, Панкреатин, Панзинорм, Фестал, Энзистал).
Как питаться?
В острый период заболевания разрешаются слабые бульоны и отвары, каши на воде, пища либо отварная, либо приготовленная на пару:
- протертая;
- в виде пюре;
- в виде суфле.
В дальнейшем для приготовления блюд следует использовать мясо, рыбу, птицу с низким содержанием жира. В рацион постепенно вводятся кисломолочные продукты, яйца, компоты, кисели. Строгая диета назначается на 3 месяца. В периоды ремиссий хронического панкреатита диета также должна соблюдаться. Индивидуальные рекомендации лучше узнать у лечащего врача. Рекомендуются мясные блюда из нежирных сортов мяса, птицы, особенно – мясо кролика, телятина. Молочные продукты должны быть со сниженным содержанием жира. Супы лучше готовить на овощных бульонах. Из напитков полезны травяные отвары, компоты, чаи, кисели. При хроническом панкреатите, а также после перенесенного острого заболевания необходимо дробное питание: от 6 до 8 раз в день небольшими порциями.
Что исключить из рациона?
С проблемами поджелудочной железы категорически противопоказаны следующие продукты и напитки:
- алкоголь;
- газированные напитки;
- кофе и какао;
- сладкие соки;
- субпродукты;
- копчености;
- острые, соленые, маринованные, жареные продукты;
- шоколад и кондитерские изделия, особенно с высоким содержанием жира (пирожные и торты с кремом).
Источник