Панкреатит что это за болезнь видео
О такой болезни, как панкреатит, скорее всего, слышали многие, особенно люди среднего и старшего возраста. Но как именно и почему она появляется? Какие имеет формы, симптомы и последствия? Как диагностируется и, самое главное, что делать при ее появлении? Ответы на эти вопросы мы дадим в нашей статье.
Что такое панкреатит и какой он бывает?
Название заболевания «панкреатит» произошло от греческого слова pancreatitis, которое, в свою очередь, состоит из двух частей: pancreas — поджелудочная железа и itis — воспаление. Воспаление поджелудочной железы может вызывать целая группа заболеваний, при этом в клинической практике выделяют две формы панкреатита — острый и хронический. У мужчин панкреатит диагностируется реже, чем у женщин. Кроме того, заболеванию чаще подвержены пожилые люди и лица, страдающие избыточным весом.
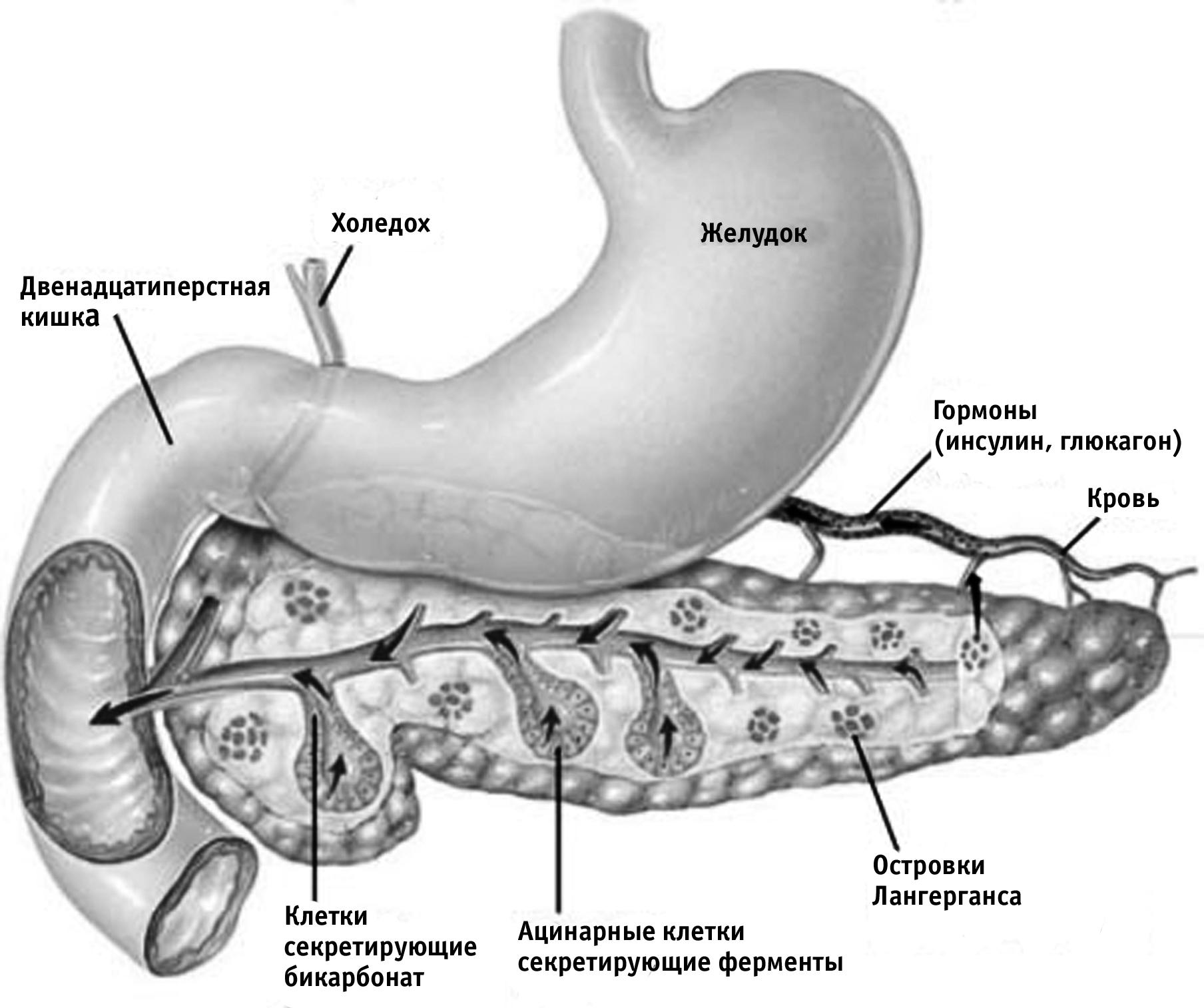
Острый панкреатит — это воспалительное поражение поджелудочной железы, вызванное ферментативным аутолизом, или самоперевариванием. Ферменты, вырабатываемые железой, из-за воспаления не могут попасть в двенадцатиперстную кишку и начинают активно действовать в самой поджелудочной, разрушая ее. Чаще острый панкреатит проявляется только в виде воспалительного процесса и отеков того или иного отдела поджелудочной железы, но иногда на смену воспалению приходит фиброз или атрофия, некроз, нагноение, множественные кровоизлияния и абсцессы.
На заметку
Острый панкреатит был выделен как отдельное заболевание в 1870 году Э. Клебсом, а в 1889 году американский врач Р. Фитц впервые диагностировал острый панкреатит при жизни больного[1].
Хронический панкреатит встречается чаще, чем острый: в Европе количество случаев заболевания составляет 25 человек на 1000 ежегодно. В нашей стране регистрируется около 60 тысяч заболевших в год[2]. Обычно хронический панкреатит выявляется у пациентов среднего или пожилого возраста. Врачи различают два типа хронического панкреатита — первичный и вторичный. При первичном типе воспалительный процесс изначально локализуется именно в поджелудочной железе. Вторичный, или сопутствующий, панкреатит всегда возникает на фоне другого заболевания — гастрита, язвенной болезни, желчнокаменной болезни, холецистита, гастрита и других.
При остром панкреатите функционирование поджелудочной железы может практически полностью восстановиться. При хроническом типе заболевания периоды обострения чередуются с ремиссией, но в целом функция поджелудочной железы постоянно снижается.
Что такое ферментная недостаточность поджелудочной железы?
Это разновидность пищевой непереносимости некоторых видов продуктов питания. Она возникает из-за дефицита ферментов, отвечающих за расщепление белков, жиров и углеводов. В результате нарушается пищеварительная функция организма: проявляется ряд определенных симптомов. У людей это заболевание диагностируется чаще, чем хронический панкреатит, но на протяжении долгого времени оно может протекать практически бессимптомно.
Ферментная недостаточность может быть врожденной и приобретенной. Врожденная недостаточность возникает на фоне какого-либо генетического дефекта, нарушающего нормальную работу поджелудочной железы. Приобретенная ферментная недостаточность чаще является результатом развития какого-то заболевания, при этом в подавляющем большинстве случаев причиной нарушения служит панкреатит, из-за которого в тканях поджелудочной железы развиваются патологические процессы, приводящие к ее атрофии и фиброзу. Поджелудочная железа в результате либо перестает вырабатывать ферменты в необходимом количестве (первичная, или экзокринная, недостаточность), либо по каким-то причинам они не активируются, попав в тонкий кишечник (вторичная недостаточность).
Симптомами экзокринной ферментной недостаточности являются жидкий, обильный стул, наличие в каловых массах непереваренных комочков пищи, появляющихся в результате недостаточного количества ферментов поджелудочной железы. Кроме того, из-за развития белково-энергетической недостаточности возникает авитаминоз, анемия и обезвоживание. Возможно резкое снижение массы тела, появление изжоги, тошноты, вздутия живота и рвоты.
Ферментная недостаточность без адекватного лечения может привести к истощению организма, а в редких случаях — даже к летальному исходу.
Какими симптомами проявляется панкреатит?
Для разных форм панкреатита характерны и разные симптомы.
При острой форме заболевания ведущим и постоянным симптомом считается сильная боль в верхней части живота. Если поражена вся железа, то боль может иметь опоясывающий характер. Иногда отмечается иррадиация боли в область сердца или за грудину. Интенсивность болевых ощущений напрямую зависит от степени повышения давления в протоках поджелудочной железы и в общем желчном протоке, от степени раздражения рецепторов. Из-за сильной боли пациент испытывает беспокойство и пытается менять положение тела, не получая при этом облегчения.
Важно!
Хотя боль и является основным симптомом, по ее интенсивности нельзя судить о стадии поражения поджелудочной железы, поскольку при наступлении некроза нервных окончаний боль может ослабевать.
Второй симптом острого панкреатита — тошнота и рвота, не приносящая больному облечения. В первых ее порциях наблюдается остатки пищи, а в последующих только слизистое содержимое желудка и желчь.
Кожа больного часто становится бледной, холодной, покрывается липким потом. Нередко острый панкреатит сопровождается появлением механической желтухи из-за повреждения общего желчного протока желчными камнями. Температура тела повышается вместе с развитием заболевания. Возможно учащение пульса, повышение давления.
При хроническом панкреатите наблюдается боль в надчревной области или левом подреберье, иногда она иррадиирует в спину или принимает опоясывающий характер. Интенсивность боли усиливается в положении лежа на спине, а в некоторых случаях ослабевает в положении сидя при небольшом наклоне вперед. Нередко боль иррадиирует в область сердца, левую лопатку или плечо, а также в подвздошную область. Характер боли и ее интенсивность могут быть различными: постоянная боль, боль после приема пищи или приступообразная боль.
Нередко в дополнение к боли возникают диспепсические расстройства, особенно они характерны при обострении или тяжелом течении заболевания. Наблюдается отрыжка, повышенное слюноотделение, тошнота, рвота, вздутие живота. Из-за развития ферментной недостаточности возникает снижение массы тела больного, а при тяжелых формах возможно появление депрессии, ипохондрии и прочих симптомов.
Возможные причины панкреатита
Острый панкреатит возникает из-за повреждения ацинозных (отвечающих за синтез и секрецию пищеварительных ферментов) клеток поджелудочной железы, повышенного выделения панкреатического сока и затруднения его оттока. В результате ферменты активируются в самой железе и возникает острый панкреатит. Повреждение ацинозных клеток может быть вызвано открытой или закрытой травмой живота, оперативными вмешательствами на органах брюшной полости, отравлениями, тяжелыми аллергическими реакциями, острыми расстройствами кровообращения поджелудочной железы из-за тромба, эмболии или сдавления сосудов.
Кроме того, острый панкреатит может быть спровоцирован заболеваниями желчных протоков, в частности забросом желчи в проток поджелудочной железы. Избыточное употребление пищи с высоким содержанием жиров и углеводов также может стать причиной возникновения заболевания. При этом к разрушению ацинозных клеток приводит и недостаток белковой пищи, даже при ненарушенном оттоке панкреатического сока.
В возникновении острого панкреатита могут сыграть роль и эндокринные нарушения (беременность, длительное лечение кортикостероидами), нарушение жирового обмена и некоторые инфекционные и аллергические заболевания.
Несомненным лидером в списке причин, вызывающих хронический панкреатит, является чрезмерное употребление алкоголя[3]. В России панкреатиты, вызванные алкоголизмом, выявляются примерно у 30 % больных. Также привести к развитию хронической формы панкреатита могут:
- новообразования поджелудочной железы;
- дуоденит;
- псевдокисты поджелудочной железы;
- стеноз большого дуоденального сосочка;
- травмы и оперативные вмешательства на поджелудочной железе.
Как диагностируется воспаление поджелудочной железы?
Диагностика панкреатита обычно трудностей не представляет, поскольку его симптомы всегда довольно ярко выражены. Тем не менее для точной постановки диагноза врач в обязательном порядке проводит целый ряд исследований.
Диагностика панкреатита включает:
- Физикальное исследование: осмотр языка пациента, пальпация передней стенки брюшной полости.
- Лабораторная диагностика:
- Общий клинический анализ крови для выявления признаков воспаления по увеличению СОЭ, количеству лейкоцитов и прочее;
- Общий клинический анализ мочи для определения присутствия в ней амилазы;
- копрограмма — анализа кала на наличие остатков непереваренной пищи;
- биохимический общетерапевтический анализ крови для определения уровня ферментов поджелудочной железы;
- бактериологическое исследование экссудата брюшной полости (проводится во время операции).
- Инструментальные исследования: Ультразвуковое исследование органов брюшной полости (комплексное), магнитно-резонансная томография, компьютерная томография, рентгенография, целиакография, эзофагогастродуоденоскопия, дуоденоскопия, диагностическая лапароскопия — по показаниям.
Как правило, хронический панкреатит сложнее диагностировать, чем острый, поэтому врачи большое значение придают опросу пациента, из которого можно сделать выводы о характере и типе боли, о режиме питания и наличии вредных привычек.
Что делать при ферментной недостаточности поджелудочной железы?
При остром панкреатите и обострении хронической формы заболевания лечение должно проводиться в стационаре под контролем врача. На начальной стадии лечения пациенту полностью запрещено принимать пищу, для купирования боли назначают обезболивающие средства и спазмолитики. Кроме того, рекомендуется полный покой, холод на живот для замедления производства поджелудочной железой пищеварительных ферментов. В некоторых случаях рекомендовано откачивание желудочного содержимого для снижения нагрузки на железу. В сложных ситуациях проводится хирургическая операция вплоть до удаления пораженного органа. При затруднении оттока секрета поджелудочной железы возможно эндоскопическое вмешательство — удаление камней из протоков поджелудочной железы, расширение протока различными способами.
Внимание!
Прием ферментных препаратов в острый период панкреатита противопоказан!
При хроническом панкреатите без обострения и вызванной им ферментной недостаточности лечение в первую очередь должно быть направлено на поддержку способности организма полноценно переваривать пищу. Для этого пациенту назначают ферментные препараты на основе панкреатина, содержащего протеазу, липазу, альфа-амилазу, трипсин, химотрипсин. Заместительная терапия не может восстановить саму поджелудочную железу, но вполне способна взять на себя работу, с которой железа не справляется. С помощью заместительной ферментной терапии организм больного способен усваивать питательные вещества из пищи в течение многих лет.
Кроме того, действие этих препаратов способно постепенно купировать болевой синдром за счет механизма обратного торможения выработки ферментов: панкреатин в лекарственной форме поступает в просвет двенадцатиперстной кишки, и протеаза инактивирует холецистокинин-релизинг-фактор, что приводит к снижению холецистокинина в крови и панкреатической секреции (по принципу «обратной связи»). Если же заместительная терапия на основе панкреатина недостаточна, то стимуляция выработки ферментов железой продолжается, ускоряется аутолиз, повышается внутрипротоковое давление и усиливается боль.
Ферментная терапия не только замещает дефицит необходимых ферментов, но и минимизирует секреторную функцию поджелудочной, обеспечивая органу функциональный покой.
Очень важно избавиться от привычек, провоцирующих заболевание, — от злоупотребления алкоголем, курения и нездорового питания.
До сих пор лечение панкреатической ферментной недостаточности остается достаточно сложной задачей, нуждающейся в комплексном подходе. Выбор схемы лечения специалисты рекомендуют делать индивидуально — с учетом степени недостаточности и выраженности эндокринных расстройств и болевого синдрома у пациента. Только знание лечащим врачом принципов ферментной заместительной терапии позволяет выработать адекватную тактику лечения и определить прогноз для пациента.
Источник
Для многих пациентов панкреатит и опасность – синонимы. Это изначально воспалительное заболевание поджелудочной может привести к осложненным процессам, которые станут причиной инвалидизации или завершатся смертельным исходом. Правда, для этого необходимо возникновение определенных условий. Понимание механизма образования и характера осуществляемых поражений позволит понять, в чем истинная опасность панкреатита и как ее можно избежать.
Что такое панкреатит и чем он опасен
О заболевании
Представляет собой панкреатит довольно тяжелое заболевание, имеющее воспалительный характер. Оно поражает и повреждает такой орган, как поджелудочная железа, но приведением ее в аномальное состояние дело не ограничивается.
Норма и панкреатит
Важно! Начала воспаления происходит по причине того, что патологические инородные образования (обычно это камни, но могут иметь иную природу) блокируют путь желудочному соку и ферментам для выведения их в кишечник. Как известно, главная «работа» ферментов – переваривать пищу, а желудочный сок помогает это делать. В результате переваривание начинается в тканях поджелудочной железы, то есть ему подвергается сам орган.
Как развивается панкреатит
Получается, что из-за воспаления и задержки ферментов в ареале поджелудочной организм начинает сам себя «есть». Это уже патология, чреватая многочисленными болезненными последствиями, но ею не ограничивается наносимый вред. В поисках выхода и «пищи» ферменты проникают в расположенные вокруг поджелудочной железы кровеносные сосуды. И вот это приводит к инвалидизации и летальности, поскольку процесс разнесения ферментов по кровеносной системе необратим.
Заболевание может привести к инвалидизации и летальности
Симптоматика
Совокупность симптомов панкреатита неоднозначна, поскольку у каждого больного наблюдаются отличные от других проявления. Зависит это от организма пациента, его физиологических данных, степени болезни и ее запущенности, и множества других факторов.
Отличия здоровой поджелудочной железы от железы, пораженной воспалительным процессом, возникающим по различным причинам
Кстати. Прогрессирующий панкреатит может давать мучительные боли, а может проходить практически безболезненно, но сопровождаться, например, сильной тошнотой. Может нарушаться стул, как в сторону разжижения, так и обратную. Признаки схожи со многими желудочными и кишечными недугами, поэтому ранний панкреатит непросто диагностировать.
Симптомы панкреатита характерны и для других заболеваний ЖКТ, поэтому важно правильно провести дифференциальную диагностику
Самыми общепринятыми признаками называют:
- интенсивная тошнота, возникающая после потребления продуктов, которые вредны;
- импульсивная повторяющаяся рвота;
- стойкое чувство тяжелого желудка и переполненного кишечника;
- эпигастральная область испытывает болевые ощущения различной силы;
- стул нарушен;
- пищеварение может быть нарушено на протяжении любого участка процесса.
Острый панкреатит может развиваться в рецидивирующей форме, что вызывает обострение заболеваний желудочно-кишечного тракта
Это то, на что обычно жалуются пациенты, у которых диагностируют панкреатит в той или иной стадии. Но общность симптомов с иными патологиями ЖКТ заставляет проводить дифференциальную диагностику и обращать внимание на дополняющие клиническую картину признаки:
- уменьшение аппетита или его аномальное изменение;
- ощутимая потеря веса на фоне отсутствия явных причин;
- постоянно мучающая больного отрыжка или изжога;
- присутствующий практически все время метеоризм, вызванный избыточным образованием в кишечнике газов;
- повышенная или регулярно повышающаяся температура;
- возможны желтушные изменения склер и пожелтения кожи.
Цвет кожи при панкреатите
Кстати. Употребление любых продуктов из «запрещенного» списка усиливает симптоматику как дополнительную, так и основную. Это происходит по причине того, что воспаленная поджелудочная не обеспечивает самостоятельно выработку здоровых ферментов, а аномальные новообразования (конкременты) блокируют их поступление извне. Осложнения разного рода образуются на протяжении всего желудочно-кишечного тракта.
Причины развития и типы
Почему развивается панкреатит? Откуда берется воспаление? Провоцирует развитие, в основном, образ жизни пациента, плюс имеющиеся у него заболевания. Самые главные факторы – жирная пища и алкоголь. Это два основных катализатора, которые присутствуют в жизни практически каждого современного взрослого человека. Причинами возникновения воспаления считаются следующие.
- Регулярные злоупотребления напитками, содержащими алкоголь.
Злоупотребление алкоголем — одна из причин панкреатита
- Частое или долгосрочное курение.
- Постоянное переедание.
- Наличие ожирения или предожирение.
- Употребление на регулярной основе и в больших количествах копченых продуктов, жирных блюд, пересоленных и острых, а также приготовленных способом жарки.
- Экологические факторы, которые влияют негативно.
- Патологические состояния желчной системы.
Классификация заболеваний билиарного тракта
- Опухолевидные образования в самой поджелудочной или возле нее.
- Патологические состояния печени.
- Прием антибиотических или других сильных медпрепаратов на постоянной основе.
- Любые аномалии ЖКТ.
- Тотальное отравление организма.
Симптомы отравления
Разновидности
По типам или разновидностям панкреатит делится на несколько категорий, каждая из которых имеет острую и хроническую формы. Последняя может быть как рецидивирующей, так и не рецидивирующей.
Кстати. Основную опасность, самую серьезную, представляет калькулезный тип панкреатита, при котором образуются конкременты (инородные тела, располагающиеся по всему протоку). Этот тип чреват самоперевариванием железы из-за блокировки ферментов, повреждением соседствующих с ней тканей и всей кровеносной системы.
Калькулезный панкреатит характеризуется возникновением конкрементов, которые могут располагаться в различных местах протоков
Острая форма
Имеет характеристики, отличные от хронической. Развивается стремительнее, сопровождается острыми болевыми приступами. При этой форме поднимается температура, практически наверняка у пациента будет рвота, кишечные нарушения и боль.
Важно! При начале приступа острого панкреатита, если вовремя его не купировать, вскоре наступает интоксикация, организм пациента обезвоживается. В этой ситуации необходима госпитализация, причем срочная, поэтому вызывается «скорая».
УЗ-признаки острого панкреатита
Хроническая форма
Возникает в двух видах – как последствия перенесенного заболевания в острой форме (если оно до конца не вылечено), либо в качестве самостоятельной патологии. Характерен тем, что долго себя не проявляет и очевидных симптомов может не давать. Дискомфорт и боли при хронической форме умеренные и не постоянные, поэтому пациенты чаще всего к врачу не обращаются, или обращаются далеко не сразу.
Хронический панкреатит может быть следствием острого, а также развиваться как самостоятельное заболевание
Совет. Обострение хронической формы панкреатита может произойти после «бурного» и обильного застолья и затихнуть в ремиссионном состоянии до прихода следующих раздражающих факторов. Не списывайте неприятные ощущения и обнаруженные симптомы на то, что накануне слишком «повеселились», приняли много алкоголя или переели, уповая, что все пройдет – сходите к врачу и проверьтесь.
Хронический панкреатит
Таблица. Типы по степени развития заболевания.
| Тип (степень) | Характеристики |
|---|---|
| Легкая степень | Симптомы носят слабый характер. Дискомфорт, доставляемый пациенту, минимальный. Если начать лечение своевременно, в поджелудочной железе не успеет произойти патологических разрушений, она восстановит свои функции, и патология не отразится на других органах и системах. |
| Средняя степень | Симптоматика более интенсивная, особенно когда ощущается совокупное воздействие факторов, благодаря которым возникает заболевание. Состояние пациента, от более-менее комфортного, может стремительно ухудшиться до требующего госпитализации. |
| Умеренно тяжелая степень | Здесь может помочь только оперативное вмешательство, поскольку изменения в органе поджелудочной происходят настолько быстро, что предотвратить ее разрушение можно только хирургически. Больной страдает полным расстройством пищеварения, мучается рвотой, болями, имеет жар. |
| Тяжелая степень | Пищеварительная функция отсутствует, организм весь поражен и не может функционировать нормально, изменения в поджелудочной необратимы. Эта стадия неоперабельна, поскольку стремительно развивается панкреонекроз. |
Геморрагический некроз железы- наиболее опасный вид панкреонекроза
Таким образом, чем раньше пациент обращается для диагностики, тем больше шансов его вылечить и восстановить функционирование поджелудочной железы в нормальном объеме, избежав болезненных последствий.
Возможные последствия
Первое, с чем сталкивается пациент, переживающий острую форму панкреатита — сильнейшая боль, терпеть которую невыносимо. В это время в железе происходит следующее.
- Расщепляются и распадаются ткани поджелудочной и соседствующих с ней органов.
- Все органы и системы, имеющие контакт с ферментами, повреждаются.
Боль при хроническом панкреатите
- Ферменты, которые находятся в состоянии активности и не могут при этом пройти в кишечник, поглощают (переваривают) любые ткани, которые найдут.
- Затем «агрессивные» ферменты по кровотоку расходятся по всему телу, унося с собой и поврежденные клетки поджелудочной.
- Воспалительный процесс в данной ситуации способен начаться в любой момент и в любом органе, даже в головном мозге.
- Может развиться полиорганная недостаточность, при которой токсины захватывают весь организм, распространяясь по крови.
Одним из осложнений острой формы заболевания может стать полиорганная недостаточность, обусловленная распространением токсинов с током крови по всему организму
В подобной клинической ситуации жизнь пациента ставится под угрозу, если не принять необходимые меры немедленно.
- Может развиться сепсис.
- Возникнуть кровотечение в органах.
- Образоваться перитонит.
- Пациент может впасть в состояние шока.
- Вероятен летальный исход.
Последствия отсутствия лечения могут быть самыми печальными
Но абсолютной ошибкой будет считать, что хроническая форма опасности не представляет. Во-первых, хронический недуг сам по себе может являться осложненной острой формой, если не соблюдать рекомендации или не получить достаточное лечение. Во-вторых, при хронике раздражающие и повреждающие организм факторы присутствуют в нем постоянно. Железа, хоть и медленнее, но все равно разрушается. Это вызывает повторные приступы, в том числе и острые. В-третьих, хронический процесс воспаления в поджелудочной является благоприятным фоном для диабета и онкологии, сепсиса и кишечной непроходимости, почечной недостаточности, проблем с печенью, гнойных образований, тромбоза селезенки и панкреонекроза.
При нарушении эндокринной функции железы возможно развитие сахарного диабета
Кстати. Поджелудочная железа, разрушаясь исподволь, в какой-то момент откажет. А без ее нормальной работы нет пищеварительного процесса, следовательно, нарушается деятельность всего организма. Кроме этого калькулезная разновидность в половине случаев превращается в злокачественную патологию.
Без лечения калькулезного панкреатита достаточно высок риск появления злокачественных опухолей железы
Лечение и профилактика
Кроме физиологии, осложнения испытывает и психологическая сфера. Человек постоянно пребывает в состоянии дискомфорта, испытывает страх и переживает гастрономические и другие жизненные ограничения. У него начинается депрессия, жизнь становится пассивной и теряет в качестве. Поэтому лечить необходимо как острый, так и хронический панкреатит.
Острая форма требует немедленного медицинского вмешательства. Пациенту вызывается «скорая», которая доставляет его в медучреждение для госпитализации с целью проведения операции. Насколько быстро все произойдет, от этого может зависеть жизнь.
От того, насколько быстро больному с острым панкреатитом будет оказана медицинская помощь, — зависит его жизнь
Для лечения хронической формы достаточно медикаментозной терапии, как правило. Но в редких случаях тоже возможно хирургическое вмешательство, чтобы в полной мере и навсегда устранить имеющуюся проблему.
Лечение приступа хронического панкреатита
При наличии конкрементов, они извлекаются, воспаление купируется антибиотиками, даются спазмолитики, анальгетики и гормоны, проводится инфузионная терапия.
Чтобы при длительном лечении хронической формы не возникло рецидивов, необходима профилактика.
Даже разрешенные при панкреатите овощи недопустимо употреблять в сыром виде – их необходимо отваривать либо готовить на пару
Исключаются все факторы, способные спровоцировать обострение. Пациент соблюдает диету, ведет здоровую жизнь и отказывается от употребления алкоголя.
Видео — Чем опасен панкреатит
Видео — Панкреатит
Источник