Панкреатит болезнь желудка и двенадцатиперстной кишки
О такой болезни, как панкреатит, скорее всего, слышали многие, особенно люди среднего и старшего возраста. Но как именно и почему она появляется? Какие имеет формы, симптомы и последствия? Как диагностируется и, самое главное, что делать при ее появлении? Ответы на эти вопросы мы дадим в нашей статье.
Что такое панкреатит и какой он бывает?
Название заболевания «панкреатит» произошло от греческого слова pancreatitis, которое, в свою очередь, состоит из двух частей: pancreas — поджелудочная железа и itis — воспаление. Воспаление поджелудочной железы может вызывать целая группа заболеваний, при этом в клинической практике выделяют две формы панкреатита — острый и хронический. У мужчин панкреатит диагностируется реже, чем у женщин. Кроме того, заболеванию чаще подвержены пожилые люди и лица, страдающие избыточным весом.
Острый панкреатит — это воспалительное поражение поджелудочной железы, вызванное ферментативным аутолизом, или самоперевариванием. Ферменты, вырабатываемые железой, из-за воспаления не могут попасть в двенадцатиперстную кишку и начинают активно действовать в самой поджелудочной, разрушая ее. Чаще острый панкреатит проявляется только в виде воспалительного процесса и отеков того или иного отдела поджелудочной железы, но иногда на смену воспалению приходит фиброз или атрофия, некроз, нагноение, множественные кровоизлияния и абсцессы.
На заметку
Острый панкреатит был выделен как отдельное заболевание в 1870 году Э. Клебсом, а в 1889 году американский врач Р. Фитц впервые диагностировал острый панкреатит при жизни больного[1].
Хронический панкреатит встречается чаще, чем острый: в Европе количество случаев заболевания составляет 25 человек на 1000 ежегодно. В нашей стране регистрируется около 60 тысяч заболевших в год[2]. Обычно хронический панкреатит выявляется у пациентов среднего или пожилого возраста. Врачи различают два типа хронического панкреатита — первичный и вторичный. При первичном типе воспалительный процесс изначально локализуется именно в поджелудочной железе. Вторичный, или сопутствующий, панкреатит всегда возникает на фоне другого заболевания — гастрита, язвенной болезни, желчнокаменной болезни, холецистита, гастрита и других.
При остром панкреатите функционирование поджелудочной железы может практически полностью восстановиться. При хроническом типе заболевания периоды обострения чередуются с ремиссией, но в целом функция поджелудочной железы постоянно снижается.
Что такое ферментная недостаточность поджелудочной железы?
Это разновидность пищевой непереносимости некоторых видов продуктов питания. Она возникает из-за дефицита ферментов, отвечающих за расщепление белков, жиров и углеводов. В результате нарушается пищеварительная функция организма: проявляется ряд определенных симптомов. У людей это заболевание диагностируется чаще, чем хронический панкреатит, но на протяжении долгого времени оно может протекать практически бессимптомно.
Ферментная недостаточность может быть врожденной и приобретенной. Врожденная недостаточность возникает на фоне какого-либо генетического дефекта, нарушающего нормальную работу поджелудочной железы. Приобретенная ферментная недостаточность чаще является результатом развития какого-то заболевания, при этом в подавляющем большинстве случаев причиной нарушения служит панкреатит, из-за которого в тканях поджелудочной железы развиваются патологические процессы, приводящие к ее атрофии и фиброзу. Поджелудочная железа в результате либо перестает вырабатывать ферменты в необходимом количестве (первичная, или экзокринная, недостаточность), либо по каким-то причинам они не активируются, попав в тонкий кишечник (вторичная недостаточность).
Симптомами экзокринной ферментной недостаточности являются жидкий, обильный стул, наличие в каловых массах непереваренных комочков пищи, появляющихся в результате недостаточного количества ферментов поджелудочной железы. Кроме того, из-за развития белково-энергетической недостаточности возникает авитаминоз, анемия и обезвоживание. Возможно резкое снижение массы тела, появление изжоги, тошноты, вздутия живота и рвоты.
Ферментная недостаточность без адекватного лечения может привести к истощению организма, а в редких случаях — даже к летальному исходу.
Какими симптомами проявляется панкреатит?
Для разных форм панкреатита характерны и разные симптомы.
При острой форме заболевания ведущим и постоянным симптомом считается сильная боль в верхней части живота. Если поражена вся железа, то боль может иметь опоясывающий характер. Иногда отмечается иррадиация боли в область сердца или за грудину. Интенсивность болевых ощущений напрямую зависит от степени повышения давления в протоках поджелудочной железы и в общем желчном протоке, от степени раздражения рецепторов. Из-за сильной боли пациент испытывает беспокойство и пытается менять положение тела, не получая при этом облегчения.
Важно!
Хотя боль и является основным симптомом, по ее интенсивности нельзя судить о стадии поражения поджелудочной железы, поскольку при наступлении некроза нервных окончаний боль может ослабевать.
Второй симптом острого панкреатита — тошнота и рвота, не приносящая больному облечения. В первых ее порциях наблюдается остатки пищи, а в последующих только слизистое содержимое желудка и желчь.
Кожа больного часто становится бледной, холодной, покрывается липким потом. Нередко острый панкреатит сопровождается появлением механической желтухи из-за повреждения общего желчного протока желчными камнями. Температура тела повышается вместе с развитием заболевания. Возможно учащение пульса, повышение давления.
При хроническом панкреатите наблюдается боль в надчревной области или левом подреберье, иногда она иррадиирует в спину или принимает опоясывающий характер. Интенсивность боли усиливается в положении лежа на спине, а в некоторых случаях ослабевает в положении сидя при небольшом наклоне вперед. Нередко боль иррадиирует в область сердца, левую лопатку или плечо, а также в подвздошную область. Характер боли и ее интенсивность могут быть различными: постоянная боль, боль после приема пищи или приступообразная боль.
Нередко в дополнение к боли возникают диспепсические расстройства, особенно они характерны при обострении или тяжелом течении заболевания. Наблюдается отрыжка, повышенное слюноотделение, тошнота, рвота, вздутие живота. Из-за развития ферментной недостаточности возникает снижение массы тела больного, а при тяжелых формах возможно появление депрессии, ипохондрии и прочих симптомов.
Возможные причины панкреатита
Острый панкреатит возникает из-за повреждения ацинозных (отвечающих за синтез и секрецию пищеварительных ферментов) клеток поджелудочной железы, повышенного выделения панкреатического сока и затруднения его оттока. В результате ферменты активируются в самой железе и возникает острый панкреатит. Повреждение ацинозных клеток может быть вызвано открытой или закрытой травмой живота, оперативными вмешательствами на органах брюшной полости, отравлениями, тяжелыми аллергическими реакциями, острыми расстройствами кровообращения поджелудочной железы из-за тромба, эмболии или сдавления сосудов.
Кроме того, острый панкреатит может быть спровоцирован заболеваниями желчных протоков, в частности забросом желчи в проток поджелудочной железы. Избыточное употребление пищи с высоким содержанием жиров и углеводов также может стать причиной возникновения заболевания. При этом к разрушению ацинозных клеток приводит и недостаток белковой пищи, даже при ненарушенном оттоке панкреатического сока.
В возникновении острого панкреатита могут сыграть роль и эндокринные нарушения (беременность, длительное лечение кортикостероидами), нарушение жирового обмена и некоторые инфекционные и аллергические заболевания.
Несомненным лидером в списке причин, вызывающих хронический панкреатит, является чрезмерное употребление алкоголя[3]. В России панкреатиты, вызванные алкоголизмом, выявляются примерно у 30 % больных. Также привести к развитию хронической формы панкреатита могут:
- новообразования поджелудочной железы;
- дуоденит;
- псевдокисты поджелудочной железы;
- стеноз большого дуоденального сосочка;
- травмы и оперативные вмешательства на поджелудочной железе.
Как диагностируется воспаление поджелудочной железы?
Диагностика панкреатита обычно трудностей не представляет, поскольку его симптомы всегда довольно ярко выражены. Тем не менее для точной постановки диагноза врач в обязательном порядке проводит целый ряд исследований.
Диагностика панкреатита включает:
- Физикальное исследование: осмотр языка пациента, пальпация передней стенки брюшной полости.
- Лабораторная диагностика:
- Общий клинический анализ крови для выявления признаков воспаления по увеличению СОЭ, количеству лейкоцитов и прочее;
- Общий клинический анализ мочи для определения присутствия в ней амилазы;
- копрограмма — анализа кала на наличие остатков непереваренной пищи;
- биохимический общетерапевтический анализ крови для определения уровня ферментов поджелудочной железы;
- бактериологическое исследование экссудата брюшной полости (проводится во время операции).
- Инструментальные исследования: Ультразвуковое исследование органов брюшной полости (комплексное), магнитно-резонансная томография, компьютерная томография, рентгенография, целиакография, эзофагогастродуоденоскопия, дуоденоскопия, диагностическая лапароскопия — по показаниям.
Как правило, хронический панкреатит сложнее диагностировать, чем острый, поэтому врачи большое значение придают опросу пациента, из которого можно сделать выводы о характере и типе боли, о режиме питания и наличии вредных привычек.
Что делать при ферментной недостаточности поджелудочной железы?
При остром панкреатите и обострении хронической формы заболевания лечение должно проводиться в стационаре под контролем врача. На начальной стадии лечения пациенту полностью запрещено принимать пищу, для купирования боли назначают обезболивающие средства и спазмолитики. Кроме того, рекомендуется полный покой, холод на живот для замедления производства поджелудочной железой пищеварительных ферментов. В некоторых случаях рекомендовано откачивание желудочного содержимого для снижения нагрузки на железу. В сложных ситуациях проводится хирургическая операция вплоть до удаления пораженного органа. При затруднении оттока секрета поджелудочной железы возможно эндоскопическое вмешательство — удаление камней из протоков поджелудочной железы, расширение протока различными способами.
Внимание!
Прием ферментных препаратов в острый период панкреатита противопоказан!
При хроническом панкреатите без обострения и вызванной им ферментной недостаточности лечение в первую очередь должно быть направлено на поддержку способности организма полноценно переваривать пищу. Для этого пациенту назначают ферментные препараты на основе панкреатина, содержащего протеазу, липазу, альфа-амилазу, трипсин, химотрипсин. Заместительная терапия не может восстановить саму поджелудочную железу, но вполне способна взять на себя работу, с которой железа не справляется. С помощью заместительной ферментной терапии организм больного способен усваивать питательные вещества из пищи в течение многих лет.
Кроме того, действие этих препаратов способно постепенно купировать болевой синдром за счет механизма обратного торможения выработки ферментов: панкреатин в лекарственной форме поступает в просвет двенадцатиперстной кишки, и протеаза инактивирует холецистокинин-релизинг-фактор, что приводит к снижению холецистокинина в крови и панкреатической секреции (по принципу «обратной связи»). Если же заместительная терапия на основе панкреатина недостаточна, то стимуляция выработки ферментов железой продолжается, ускоряется аутолиз, повышается внутрипротоковое давление и усиливается боль.
Ферментная терапия не только замещает дефицит необходимых ферментов, но и минимизирует секреторную функцию поджелудочной, обеспечивая органу функциональный покой.
Очень важно избавиться от привычек, провоцирующих заболевание, — от злоупотребления алкоголем, курения и нездорового питания.
До сих пор лечение панкреатической ферментной недостаточности остается достаточно сложной задачей, нуждающейся в комплексном подходе. Выбор схемы лечения специалисты рекомендуют делать индивидуально — с учетом степени недостаточности и выраженности эндокринных расстройств и болевого синдрома у пациента. Только знание лечащим врачом принципов ферментной заместительной терапии позволяет выработать адекватную тактику лечения и определить прогноз для пациента.
Источник
Есть ли связь между такими заболеваниями как язва жулудка и панкреатит, давайте разберемся.
Язва желудка и панкреатит являются серьезными заболеваниями желудочно-кишечного тракта. Панкреатит представляет собой воспалительный процесс в поджелудочной железе. Предрасположены к такому заболеванию чаще всего люди, которые злоупотребляют алкоголем, жирной пищей или переедают.
Основные симптомы данного заболевания это: боль, в области поджелудочной железы, приступы икоты и тошноты, диарея, запоры, иногда рвота. Появляются такие приступы после употребления в пищу вредных продуктов — острое, кислое или слишком жирное.
Панкреатит, язва желудка и двенадцатиперстной кишки, хоть и являются заболеваниями ЖКТ, однако имеют разное происхождение. При язвенной болезни в ЖКТ можно наблюдать появление небольших дефектов, их называют язвами. Язвенная болезнь имеет способность с годами развиваться, язвы увеличиваются. Основная причина данного заболевания — бактерия Хеликобактер Пилори. Данный микроб повреждает слизистую оболочку кишечного тракта, выделяя ферменты, тем самым вызывая дефекты.
 панкреатит поджелудочной железы
панкреатит поджелудочной железы
Основные симптомы заболевания схожи с симптоматикой панкреатита: изжога, в частности после приема пищи через 2-3 часа; отрыжка; постоянные запоры; боль в районе солнечного сплетения, угасает только после употребления пищи. Нередко, в период обострения заболевания, больного язвой сопровождает тошнота и рвота. Если не начать лечение вовремя, то возможны серьезные осложнения — вплоть до кишечного кровотечения.
Диета
К соблюдению диеты при язве и панкреатите необходимо отнестись серьёзно. Больному необходимо правильное и сбалансированное питание, во избежание обострения заболеваний.
В первую очередь, что необходимо — исключить из рациона алкоголь, жирные блюда, слишком кислые и острые.
При таких заболеваниях, большое значение имеет употребление в пищу белков и углеводов. Специалисты утверждают, что диета, основанная на белках, положительно влияет на организм больного. Общее состояние пациента улучшается, изжога становится реже, язвенные боли становятся не такими сильными. Связано это с тем, что белок имеет способность связываться кислоту желудочного сока, тем самым, не обостряя заболевание.
Также, в рационе должны быть и углеводы. Однако, их назначают в умеренном количестве. Они способствуют более быстрому опорожнению кишечника, но с другой стороны, могут усиливать боли при язве.
С осторожностью следует относиться к употреблению жиров (обычных и растительного происхождения). В период терапии, лучше всего снизить до минимума употребление пищи, содержащей жиры.
Соль при язвенной болезни и панкреатите, должна употребляться в очень умеренном количестве, так как негативно влияет на стенки желудка и кишечника.
Если пациент страдает язвенной болезнью и панкреатитом, то диета подлежит изменениям. Так, при двух заболеваниях увеличивают употребление белков и максимально снижают прием растительных жиров. Аминокислоты в белках будут благотворно влиять на процесс выздоровления.
Длительность диеты определяет врач, исходя из общего здоровья и симптоматика пациента.
Поставили диагноз язва желудка, захотелось фруктов и ягод, какие ягоды можно при этом заболевании читайте в материале Ягоды при язве желудка и 12 перстной кишки

(Visited 8 164 times, 1 visits today)
Источник
 Хроническое заболевание желудка – это отличительная черта современного человека. Можно даже сказать, что его визитная карточка, поскольку нарушения в режиме и рационе питания наблюдаются повсеместно с младенческого возраста. Заболевания желудка и поджелудочной железы всегда связаны с погрешностями в питании. Это патологии, развивающиеся при употреблении «вредных» продуктов и при отсутствии привычки питаться в одно и тоже время. Все заболевания желудка и двенадцатиперстной кишки представляют собой угрозу для нормального функционирования других внутренних органов и систем. Это связано с тем, что организм не получает достаточно количество питательных веществ и начинает постепенно испытывать дефицит клеточного питания.
Хроническое заболевание желудка – это отличительная черта современного человека. Можно даже сказать, что его визитная карточка, поскольку нарушения в режиме и рационе питания наблюдаются повсеместно с младенческого возраста. Заболевания желудка и поджелудочной железы всегда связаны с погрешностями в питании. Это патологии, развивающиеся при употреблении «вредных» продуктов и при отсутствии привычки питаться в одно и тоже время. Все заболевания желудка и двенадцатиперстной кишки представляют собой угрозу для нормального функционирования других внутренних органов и систем. Это связано с тем, что организм не получает достаточно количество питательных веществ и начинает постепенно испытывать дефицит клеточного питания.
При болезни желудка и ДПК (двенадцатиперстной кишки) важнейшее значение в терапии имеет специальная диета. Патологические изменения в поджелудочной железы и вовсе требуют полного отказа от приема пищи на срок от 12 до 36 часов в зависимости от тяжести поражения её паренхимы. Народное лечение болезни желудка при язве также заключается в нормализации рациона питания. Дополнительно используются растительные сборы, настойки и продукты пчеловодства. Для лечения гастрита или другой болезни желудка с нарушением функционирования слизистой оболочки, потребуется в первую очередь восстановление нормального выделения защитного компонента слизи.
Воспалительное заболевание слизистой оболочки желудка
Гастрит (катар) — заболевание слизистой оболочки желудка, характеризующееся снижением активности париетальных клеток.
Развитие гастрита, как заболевания желудка обусловлено экзогенными (длительное нарушение питания, переедание, однообразное питание, злоупотребление алкоголем, никотином и другие интоксикации, и инфекции) и эндогенными (функциональные нарушения нервной системы, нервно-рефлекторное воздействие с различных пораженных органов — кишечника, желудка и др.) факторами. Иногда заболевание слизистой желудка может быть связано с попаданием желчи из двенадцатиперстной кишки в желудок. Люди, страдающие острым гастритом, имеют повышенную склонность к развитию язвы желудка.
В зависимости от характера, интенсивности и продолжительности действия раздражителя, а также сопротивляемости организма, повторяемости рецидивов определяется форма гастрита.
Различают следующие виды заболеваний желудка по типу гастрита: острый и хронический, очаговый и диффузный, с повышенной или пониженной кислотностью, гипертрофический, атрофический, эрозивный, полипозный.
Воспалительные заболевания желудка развиваются от переедания, приемов грубой, трудно перевариваемой жирной, острой, слишком холодной или чересчур горячей пищи, злоупотребления алкоголем, отравления щелочами или кислотами, приемов внутрь раздражающих лекарств.
Гастрит в виде хронического заболевания желудка характеризуется постоянным воспалительным процессом слизистой оболочки желудка с постепенным развитием ее атрофии.
Все основные заболевания желудка отлично поддаются лечению народными средствами на основе продуктов пчеловодства. Интересно, что в зависимости от способа и времени приема мед может повышать или понижать кислотность желудочного сока:
- больным с гиперацидным гастритом (повышенная кислотность желудочного сока) необходимо принимать за 1,5-2 ч до еды 1 столовую ложку меда, растворенного в теплой воде. При приеме меда, растворенного в теплой кипяченой воде, происходит разжижение слизи в желудке и быстрое его всасывание без раздражения кишечника, при этом кислотность снижается;
- больным с гипоацидным гастритом (пониженная кислотность желудочного сока) надо принимать мед перед едой с холодной водой. Потребление меда непосредственно перед едой стимулирует выделение желудочного сока.
При нормальной кислотности желудочного сока мед желательно принимать за 1,5-2 ч до приема пищи или через 3 ч после еды.
Какие еще могут быть проблемы с желудком
Хотите знать о том, какие еще могут быть проблемы с желудком при длительном течении указанной выше патологии? Язвенная болезнь желудка и двенадцатиперстной кишки — хроническое заболевание, которое развивается при нарушении функционального состояния желудка и двенадцатиперстной кишки. Характеризуется образованием язвенных дефектов в стенке желудка и (или) двенадцатиперстной кишки. Наблюдается в любом возрасте, но чаще — у мужчин 25—50 лет.
По наиболее распространенной теории, такие проблемы с желудком, как язва возникает вследствие переваривающего действия желудочного сока на слизистую оболочку (пептическая язва). При язвенной болезни у большинства больных продукция желудочного сока и его кислотность увеличены.
Важную роль в происхождении язвенной болезни играют наследственность, нарушение рационального режима питания, злоупотребление острой пищей, алкоголем, курение, нервно-психическое перенапряжение. В некоторых случаях развитию язвенной болезни предшествует гастрит.
Размеры язвы могут доходить до 5—6 мм в диаметре. Чаще имеется одна язва, но иногда и две одновременно (по одной в желудке и двенадцатиперстной кишке).
Проявления заболевания желудка у человека при изжоге (с фото)
Основные проявления язвенной болезни — периодическая боль в подложечной области, связанная с приемом пищи: в одних случаях она возникает через 0,5—1 ч после еды, в других — через 2-4 ч после еды или натощак («голодная боль», которая проходит после приема пищи). Это заболевание желудка при изжоге характеризуется постоянным разрушительным воздействием на слизистые оболочки.
Боль сопровождается изжогой, которая снимается приемом питьевой соды. Возможны тошнота, рвота, запоры. Иногда эти заболевания желудка у человека длительно протекают бессимптомно.
Характерна периодичность в течении болезни: чередование периодов обострений (чаще весной и осенью) и ремиссий.
Посмотрите язвенные заболевания желудка на фото, где представлены снимки ФГДС:
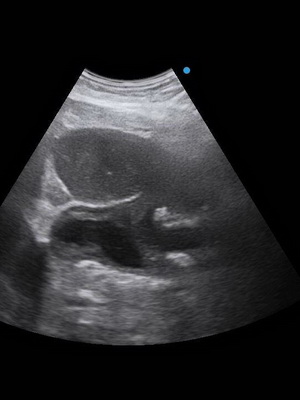
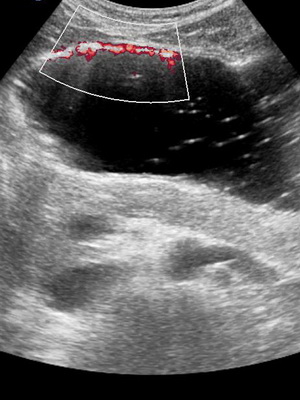
Чем опасная язва желудка как функциональное заболевание
Осложнением язвенной болезни является проникновение язвы в окружающие органы — поджелудочную железу, печень, желчный пузырь или желчные протоки. Предлагаем разобраться, чем опасно это функциональное заболевание желудка в долгосрочной перспективе и какие осложнения могут развиваться у пациентов.
При разрушении язвенным процессом всей толщи стенки желудка или кишки наступает прободение язвы в брюшную полость, сопровождающееся острой (кинжальной) болью в животе и развитием перитонита
Другое опасное осложнение — язвенное кровотечение вследствие разрушения стенки сосуда в зоне язвы, проявляющееся внезапной слабостью, обмороком, кровавой рвотой («кофейной гущей»), жидким темным (дегтеобразным) стулом, острой анемией.
При хронических многолетних язвах наблюдается интенсивное разрастание плотной рубцовой ткани по их краям. При обычной локализации язвы это может вести к рубцовому стенозу с нарушением эвакуации пищи из желудка. Иногда при длительном течении заболевания язва желудка перерождается в рак.
Как понять, что проблемы с желудком и поджелудочной железой
 Панкреатит — это воспалительное заболевание поджелудочной железы, чаще проявляется как острая опоясывающая боль в правом подреберье и расстройство пищеварения в двенадцатиперстной кишке. Проблемы с желудком и поджелудочной железой часто встречаются у лиц молодого и среднего возраста.
Панкреатит — это воспалительное заболевание поджелудочной железы, чаще проявляется как острая опоясывающая боль в правом подреберье и расстройство пищеварения в двенадцатиперстной кишке. Проблемы с желудком и поджелудочной железой часто встречаются у лиц молодого и среднего возраста.
Различают острые и хронические панкреатиты. И нужно точно знать, как понять, что проблемы с желудком и поджелудочной железой, для этого стоит запомнить самые распространенные симптомы, описанные ниже.
Острый панкреатит может быть отечным, геморрагическим, некротическим, гнойным. Развивается при переедании (в частности, мясной и жирной пищи), заболеваниях желудка и двенадцатиперстной кишки, желчных путей, печени, сужении протоков железы и др.
При хроническом панкреатите постепенно развивается недостаточность внешней и внутренней секреции железы.
Травы и средства народной медицины при заболеваниях желудка
Народная медицина лечит желудок только простыми и эффективными средствами. Все народные средства при заболевании желудка можно принимать после консультации со своим лечащим врачом. Гастроэнтеролог может порекомендовать травы при заболевании желудка в виде аптечных сборов и чаев. Их можно заменить тем настойками, которые приведены далее на странице.
Прополисная настойка.
- 3-4 раза в день, лучше до еды, принимают 25%-ную настойку прополиса на 96%-ном спирте (по 20-30 капель на 0,5 стакана теплого молока или кипятка) как обезболивающее, обволакивающее и регенеративное средство при гастритах, язве желудка и двенадцатиперстной кишки.
- 1 часть измельченного прополиса заливают в стеклянной посуде 5 частями 96%-ного этилового спирта и настаивают при комнатной температуре в течение 2 суток, затем фильтруют, разбавляют охлажденной кипяченой водой до 30%-ного содержания спирта и принимают по 40 капель настойки в 1 стакане охлажденного чая или молока 3 раза в день за 1 ч до приема пищи в течение 10-15 дней при хроническом гастрите, колите. При этом строго придерживаются установленной для таких больных диеты.
- 10 г измельченного прополиса заливают в стеклянной бутылке 100 мл 70%-ного этилового спирта, в течение 30 мин взбалтывают и оставляют на трое суток для настаивания. Затем снова взбалтывают, оставляют на 2 ч на холоде и фильтруют через бумагу. При язве желудка принимают настойку 3 раза в день за 1-1,5 ч до еды по 15-20 капель с водой, чаем, кипяченым молоком или 0,5%-ным новокаином в течение 18—20 дней. При необходимости курс повторяют через 1—2 недели.
- Натирают на терке 100 г прополиса, заливают 1 л водки и настаивают в течение недели в темном месте. При лечении язвенной болезни принимают внутрь по 1 столовой ложке 3 раза в день за 30 мин до еды, пока не наступит улучшение.
Лекарство обязательно заедают медово-масляной смесью (смешивают в равных частях мед и сливочное масло, доводят до кипения, дают остыть и ставят на хранение в холодильник).
Рецепты народных средств для эффективного лечения заболеваний желудка
 Начинать эффективное лечение желудка народными средствами нужно с постановки точного диагноза. Для этого следует обратиться к гастроэнтерологу и сделать ФГДС. Для лечения заболевания желудка народными средствами нужно заранее определить форму патологии (гиперацидная или гипоацидная). В зависимости от этого обстоятельства подбираются народные рецепты для лечения желудка с корректирующими кислотность свойствами. Только такое лечение желудка народными средствами будет иметь положительный эффект.
Начинать эффективное лечение желудка народными средствами нужно с постановки точного диагноза. Для этого следует обратиться к гастроэнтерологу и сделать ФГДС. Для лечения заболевания желудка народными средствами нужно заранее определить форму патологии (гиперацидная или гипоацидная). В зависимости от этого обстоятельства подбираются народные рецепты для лечения желудка с корректирующими кислотность свойствами. Только такое лечение желудка народными средствами будет иметь положительный эффект.
Настойка листьев и семян болиголова.
При болях в желудке, запоре, задержке мочи, при язвенной болезни желудка и кишечника принимают спиртовую настойку болиголова. 1 столовую ложку листьев и 1 столовую ложку семян настаивают в 200 мл 90°-ного спирта в течение 16 дней, процеживают и принимают по 2 капли с 1 столовой ложкой воды не более 5 раз в день.
Отвар семени льна и настойка прополиса.
Способ лечения язвы желудка и двенадцатиперстной кишки семям льна насчитывает столетия.
Семя льна отваривают в воде до образования жидкого киселя и пьют по 1/2 стакана 5—8 раз в день независимо от времени приема пищи. Боли проходят после 2—3-го приема. Пить кисель желательно 3-4 дня, чтобы не повторялись приступы боли.
Лечение будет более эффективным, если к 1/2 стакана киселя из семени льна добавить 5—7 капель спиртовой настойки прополиса (50 г спирта и 5 г прополиса настаивают в течение 14 дней в темном теплом месте, после чего фильтруют).
Хранят настойку в темном месте при комнатной температуре.
Лечебная смесь с медом и водкой.
В эмалированной посуде готовят смесь, состоящую из 1 стакана сока столовой свеклы, 1 стакана сока красной моркови, 1 стакана сока хрена, 1 стакана меда, 30 мл водки и сока 2 лимонов. При язве принимают по 1 столовой ложке за 20—30 мин до еды в течение 30 дней. Через 2 месяца курс лечения можно повторить.
Медово-витаминно-алкогольная смесь.
При отравлении пчелиным ядом из 100 г меда, 200 мл водки и 1 г аскорбиновой кислоты (витамин С) готовят медово-витаминно-алкогольную смесь. Принимают по 1 стакану 1 или 2 раза с промежутком в 1 — 1,5 ч.
Рецепты Ванги при гастрите и желудочных болях.
- При желудочных болях на нервной почве утром натощак выпейте стакан воды, в которой растворите 1 столовую ложку анисовой водки. Через 10—15 мин примите 1 столовую ложку оливкового масла.
- При лечении гастрита с пониженной кислотностью принимайте по 20 капель спиртовой настойки полыни 3 раза в день за 30 мин до еды.
Самые эффективные народные методы и средства для лечения язвы желудка и двенадцатиперстной кишки
 Далее приведены самые эффективные народные средства для лечения язвы желудка на любой стадии развития этой патологии. Все народные средства для лечения желудка и двенадцатиперстной кишки имеют противопоказания, поэтому до начала их приема следует проконсультироваться с лечащим врачом. Выбирайте подходящее народное лечение язвы желудка и соблюдайте строго предписанные в рецептах рекомендации по приему.
Далее приведены самые эффективные народные средства для лечения язвы желудка на любой стадии развития этой патологии. Все народные средства для лечения желудка и двенадцатиперстной кишки имеют противопоказания, поэтому до начала их приема следует проконсультироваться с лечащим врачом. Выбирайте подходящее народное лечение язвы желудка и соблюдайте строго предписанные в рецептах рекомендации по приему.
Чтобы избавиться от язвы желудка.
- Чтобы избавиться от язвы желудка и двенадцатиперстной кишки, в течение месяца каждое утро натощак за 30 мин до еды выпивают 1 сырое яйцо (лучше деревенское), 25 мл чистого медицинского спирта, съедают 1 столовую ложку несоленого сливочного масла и заканчивают прием 2 столовыми ложками сока лопуха (из молодых листьев и корней). Все компоненты принимают строго в описанной последовательности.
- Для лечения язвы желудка народными средствами выпивают натощак 1 столовую ложку водки и сразу же съедают небольшой кусочек сливочного масла. Процедуру повторяют в течение 10 дней, затем делают 10-дневный перерыв и вновь приступают к лечению. Курс лечения — 1 месяц.
Настойка маточного молочка.
1 часть пчелиного маточного молочка заливают 2 частями водки и настаивают в течение нескольких дней. При лечении язвенной болезни принимают внутрь по 5—10 капель 4 раза в день за 30 мин до еды, пока не наступит улучшение.
Кроме язвы, настойкой маточного молочка можно лечить и спастический колит.
Настойка молодых грецких орехов с медом.
К 1 кг измельченных грецких орехов молочной спелости добавляют 1 кг меда и 1 л водки. Настаивают в течение месяца в темном месте. Готовую настойку процеживают и принимают при язвенной болезни по 1 столовой ложке 3 раза в день за 30 мин до еды. Продолжительность курса этого народного метода лечения язвы желудка — 30 дней. После месячного перерыва курс можно повторить.
 Настойка корневищ аира болотного.
Настойка корневищ аира болотного.
20 г сухих измельченных корневищ аира заливают 100 мл 40°-ного спирта (водки), настаивают 2 недели, процеживают, отжимают, фильтруют, сохраняют в темной посуде в прохладном месте, подальше от света. Принимают по 15-30 капель 2-3 раза в день перед едой. Применяют для лечения хронических гастритов, язвенной болезни желудка и двенадцатиперстной кишки.
Настойка березовых почек.
20 г березовых почек заливают 100 мл 70%-ного спирта, настаивают 3 недели, отжимают, фильтруют и хранят в темной посуде в прохладном месте, подальше от света. Принимают 3 раза в день по 15—30 капель с 1 столовой ложкой воды при язвенной болезни, расстройствах и разных болях в желудке, несварении желудка, а также при водянке (возникшей при воспалении почек) и других видах почечных недомоганий. Настойка помогает избавиться от мелких круглых глистов (остриц и аскарид), применяется при болезнях мочевого пузыря.
Препараты березовых почек противопоказаны при остром и хроническом гломерулонефрите.
Настойка горькая.
Настойку готовят из травы золототысячника (60 г), листьев трилистника водяного (60 г), корневища аира (30 г), травы полыни (40 г), плодов кориандра (15 г) и 40°-ного этилового спирта в количестве, необходимом для получения 1 л настойки. Получается прозрачная жидкость буровато-желтого цвета с ароматным запахом и горьким вкусом. Принимают по 30 капель 3 раза в день перед едой. Хранят в защищенном от света, прохладном месте.
Применяют для возбуждения аппетита и улучшения пищеварения.
 Настойка стручкового перца.
Настойка стручкового перца.
Для приготовления настойки берут 20 г сухих измельченных стручков красного (оранжевого, желто-коричневого) однолетнего перца и заливают 100 мл 90°-ного спирта, настаивают и фильтруют.
Применяют для возбуждения аппетита и улучшения пищеварения. Принимают по 10—20 капель 2-3 раза в день до еды. Кроме того, настойку применяют для растираний при ревматических болях в суставах, радикулите, воспалении мышц (миозитах).
Настойка травы золототысячника.
20 г измельченной травы золототысячника заливают 100 мл 40%-ного спирта, или водки, настаивают 7-14 дней, ежедневно несколько раз встряхивая, процеживают, принимают по 15-20 капель за 20-30 мин до еды. Применяется как горечь для возбуждения аппетита, для повышения секреции пищеварительных желез и усиления желчеотделения, обладает противоглистными свойствами.
Настойка полыни горькой.
Листья и цветущие облиственные верхушки растений полыни горькой собирают до или в начале цветения. Настойку готовят на 70°-ном спирте при соотношении сырья и спирта 1:5. Полученную в результате настаивания жидкость применяют для возбуждения аппетита и усиления деятельности пищеварительных органов. Принимают внутрь по 20-25 капель 3 раза в день за 15-30 мин до еды.
Настойка полыни входит в состав многих ликеро-водочных изделий и домашних водок.
Настойка чеснока.
Готовят настойку из 200 г свежего толченого чеснока и 100 мл 90°-ного спирта. Получается прозрачная жидкость зеленовато-желтого цвета с характерным запахом чеснока.
Настойка усиливает двигательную функцию желудочно-кишечного тракта, улучшает пищеварение и, кроме этого, стимулирует сердечную деятельность.
Принимают по 10-20 капель 2—3 раза в день перед едой. Хранят в прохладном, защищенном от света месте.
Статья прочитана 1 396 раз(a).
Источник


