Панкреатит 1 степени что это такое
Приступы боли в животе, подташнивание, метеоризм и диарея — одни из симптомов, которые могут встретиться при воспалении поджелудочной железы, или панкреатите. Но иногда проявления этой болезни совсем нетипичны и могут напоминать симптоматику аппендицита или даже сердечного приступа. Об отличительных признаках панкреатита, его формах, диагностике и лечении мы и поговорим в статье.
Симптомы панкреатита
Проявления панкреатита, как и его последствия для организма, зависят от формы заболевания. Острый панкреатит протекает стремительно и угрожает развитием необратимых изменений в структуре поджелудочной железы. Панкреатит в хронической форме — это воспалительное заболевание, протекающее с периодами обострений и ремиссий. По мере прогрессирования болезни железистая ткань замещается соединительной, что приводит к недостатку ферментов и, как следствие, сбоям в работе пищеварительной системы.
Острый панкреатит (ОП)
Первый и основной признак острого панкреатита — это боль. Как понять, что причина — воспаление поджелудочной, а не невралгия или почечные колики, например? Болевые ощущения при панкреатите очень сильные, стойкие. Они не проходят после приема спазмолитиков и обезболивающих. Обычно боль возникает в верхней части живота, отдает в спину, опоясывает тело. Часто возникает после приема алкоголя или острой жирной пищи.
Приступ, как правило, сопровождается тошнотой и рвотой, потом к ним присоединяются вздутие живота и жидкий стул. В 80–85% случаев острого панкреатита симптомы этим и ограничиваются, и болезнь проходит в течение недели. Это проявления ОП легкой степени, так называемого интерстициального или отечного панкреатита. У 15–20% больных ОП может переходить в среднюю степень с различными осложнениями: инфильтратом вокруг поджелудочной, образованием абсцессов и псевдокист, некрозом участков железы и последующим присоединением инфекции. Острый панкреатит тяжелой степени, который часто развивается при панкреонекрозе, сопровождается интоксикацией и поражением многих органов.
Опасность ОП еще и в том, что он может маскироваться под другие заболевания. В одном из исследований[1] был сделан вывод, что первые признаки панкреатита были типичными только у 58% пациентов. У других же ОП имел какую-либо «маску».
- В 10% случаев панкреатит проявлялся в виде печеночной колики (боли в правом подреберье) и даже желтухи.
- У 9% больных ОП начинался как кишечная колика — боли в нижней части живота.
- Еще 9% случаев имитировали приступ стенокардии или инфаркт — боль ощущалась выше, отдавала за грудину и под лопатку, иногда возникала одышка.
- Около 6% эпизодов ОП были похожи на приступ аппендицита.
- Другие 6% сопровождались резкой болью и напряжением стенки живота, как при перфорации желудка или кишечника.
- Наконец, 2% приступов панкреатита были похожи на острую инфекцию — с повышением температуры, головной болью, слабостью, тошнотой, рвотой и диареей.
Иногда симптомы сочетались или вообще проявлялись очень слабо. Во всех этих случаях для того, чтобы отличить панкреатит, потребовалось дополнительное обследование.
Хронический панкреатит (ХП) и его обострения
Лишь 10–20% пациентов переносят ХП в безболевой форме, у остальных 80–90% он проявляется типичным болевым приступом. Причем наблюдается два сценария. Первый, или тип А, — это короткие болевые приступы, повторяющиеся на протяжении десяти дней (не дольше), с последующими долгими безболевыми периодами. Второй, или тип В, чаще встречается при хроническом алкогольном панкреатите и представляет собой более долгие и тяжелые приступы боли с перерывами на один–два месяца. При обострении панкреатита симптомы обычно напоминают симптоматику острого процесса. Кроме этого, ХП сопровождается признаками дефицита панкреатических ферментов, о которых мы поговорим дальше.
Причины панкреатита
В целом ОП и ХП возникают под действием схожих факторов. Так, для острого панкреатита причины распределяются следующим образом[2]:
- лидирует злоупотребление алкоголем: 55% случаев ОП вызваны передозировкой спиртных напитков, а также неправильным питанием. Еще необходимо отметить, что нарушение диеты и алкоголь могут провоцировать обострение;
- на втором месте (35%) — попадание желчи в поджелудочную железу (острый билиарный панкреатит);
- 2–4% приходится на травмы поджелудочной, в том числе из-за медицинских вмешательств;
- остальные 6–8% случаев — отравление, аллергии, инфекции, прием лекарств, различные болезни пищеварения.
Причины хронического панкреатита наиболее точно отражены в специальной классификации TIGAR-O. Она была предложена в 2001 году и представляет собой первые буквы всех пунктов: Toxic-metabolic, Idiopathic, Genetic, Autoimmune, Recurrent and severe acute pancreatitis, Obstructive[3].
- Токсико-метаболический панкреатит связан с неумеренным употреблением спиртного (60–70% случаев), курением, приемом лекарств, нарушением питания и обмена веществ.
- Идиопатический панкреатит возникает по непонятным причинам и нередко сопровождается отложением кальция в поджелудочной железе.
- Наследственный панкреатит развивается, например, при мутациях в генах панкреатических ферментов.
- Аутоиммунный панкреатит вызван атакой собственного иммунитета на клетки железы, может идти в союзе с другими аутоиммунными болезнями.
- В хроническую форму может перейти повторяющийся или тяжелый острый панкреатит.
- Обструктивный панкреатит возникает при нарушении оттока желчи и секрета поджелудочной. Причиной может быть камень в желчном протоке, опухоль, аномалия развития.
Причины появления панкреатита могут различаться, но механизм развития всегда похож. Дело в том, что поджелудочная железа вырабатывает сильные ферменты, способные расщеплять поступающие с пищей белки, жиры и углеводы. Но из похожих соединений состоит и организм человека. И чтобы не произошло самопереваривание, существуют механизмы защиты: в поджелудочной железе ферменты находятся в неактивной форме, и работать они начинают только в двенадцатиперстной кишке, которая покрыта специальной слизистой оболочкой (как и вся внутренняя поверхность кишечника).
При панкреатите эта защита, как правило, не срабатывает (речь не идет о некоторых хронических формах, когда железа сразу подвергается склерозу или фиброзу). И в ситуации, когда ферментов слишком много, или они не могут выйти в кишечник, или имеют генетический дефект, происходит превращение из проферментов в активную форму, которая и рушит собственные клетки поджелудочной железы. Дальше происходит лавинообразная реакция: чем больше клеток погибает, тем больше из них при гибели высвобождается ферментов, которые тоже активируются. При этом железа отекает, возникает боль, а вслед за ней и все остальные проявления панкреатита.
Это важно
При ежедневном употреблении от 60 до 80 миллилитров алкоголя в течение 10–15 лет практически со стопроцентной вероятностью разовьется хронический панкреатит. Курение усугубляет действие спиртного, а наследственность, пол и другие факторы только определяют предрасположенность к болезни. Поэтому в любом случае врачи советуют отказаться от сигарет и злоупотребления алкоголем.
Диагностика панкреатита
Своевременное выявление и лечение панкреатита поможет избежать множественных осложнений. При возникновении «классических» симптомов на фоне приема алкоголя, нарушения питания или наличия камней в желчном пузыре стоит незамедлительно обратиться к гастроэнтерологу. Диагностика панкреатита, как правило, начинается с осмотра, опроса пациента, после чего назначают ряд дополнительных исследований.
- Лабораторные анализы. При подозрении на ОП специалисты могут назначить анализ крови или мочи. В крови можно обнаружить повышение активности ферментов, которые попадают туда при гибели клеток поджелудочной железы. В первую очередь это амилаза и липаза. Диагноз подтверждается, если норма превышена в три раза и более. Также можно определить амилазу в моче, иногда этот анализ называют диастазой. В случае ХП повышение ферментов практически не выявляется. Кстати, лабораторная диагностика панкреатита помогает подтвердить недостаточность работы поджелудочной, но об этом мы поговорим отдельно.
- Ультразвуковое исследование. Его преимущество — доступность, минус — в необходимости подготовки к исследованию, которая заключается в строгой диете на протяжении двух–трех дней. При панкреатите УЗИ-диагностику можно проводить и без подготовки, но тогда из-за наличия газов в кишечнике поджелудочную железу будет почти не видно. Также результат сильно зависит от возможностей УЗИ-аппарата и квалификации специалиста.
При ОП можно обнаружить увеличение размеров железы, снижение эхогенности и нечеткость контуров, а также наличие свободной жидкости в брюшной полости. Для диагностики ХП гораздо эффективнее эндоскопическое УЗИ, но его проведение требует оборудованного эндоскопического кабинета.
Трансабдоминальное УЗИ (через поверхность живота) при хроническом процессе имеет меньшую чувствительность и специфичность. Так, диффузные изменения в поджелудочной железе, трансформация ее размеров и контура не позволяют подтвердить хронический панкреатит. Диагноз подтверждают такие признаки, как псевдокисты или кальцинаты в поджелудочной железе, значительное расширение протока железы, уплотнение его стенок и наличие в нем камней. - Рентгенограмма брюшной полости — пожалуй, самое недорогое и доступное исследование. Рентгенограмма может помочь отличить кишечную непроходимость или обнаружить камни в желчном пузыре, что косвенно способствует постановке диагноза, но для определения панкреатита этот метод далеко не так информативен. В этом случае самым достоверным из рентгенологических методов является МСКТ — мультиспиральная компьютерная томография.
- Компьютерная томография при остром панкреатите обычно выполняется в сложных случаях, на 4–14 день болезни. КТ помогает найти очаги панкреонекроза, оценить состояние забрюшинной клетчатки, увидеть изменения в грудной и брюшной полости. Часто диагностику проводят накануне операции. О наличии хронического панкреатита говорят такие показатели, как атрофия железы, расширение протока и присутствие в нем камней, кисты внутри и вокруг железы, утолщение внешней оболочки. Косвенными признаками будут увеличение размеров железы, ее нечеткий контур или неоднородный рисунок.
- Еще один часто используемый метод при подозрении на острый панкреатит — диагностическая лапароскопия. Это хирургическая операция, которая позволяет достоверно оценить состояние органов в брюшной полости, а при необходимости сразу поставить дренаж или перейти к расширенному вмешательству.
Симптомы и диагностика ферментной недостаточности поджелудочной железы
Кроме самого панкреатита, обследование может обнаружить его последствия. Одним из основных будет нехватка ферментов поджелудочной железы, то есть экзокринная панкреатическая недостаточность. Что же она собой представляет?
Поджелудочная железа уникальна тем, что способна одновременно к внешней и внутренней секреции. Внешняя секреция — это выделение ферментов для пищеварения в кишечник, а внутренняя секреция — это выброс гормонов в кровь. В результате воспаления, некроза, склероза или наследственных болезней работа поджелудочной может нарушаться. И если повреждена эндокринная (гормональная) функция железы, у человека снижается уровень инсулина, что в конечном счете может привести к диабету. А если не работает экзокринная функция, то в кишечник не поступают панкреатические ферменты: амилаза, липаза и трипсин.
Памятка
Ферменты поджелудочной железы помогают переваривать почти все основные питательные вещества: трипсин расщепляет белки на аминокислоты, амилаза превращает сложные углеводы в простые ди- и моносахариды, а липаза отвечает за переваривание жиров.
Внешние признаки экзокринной недостаточности проявляются довольно поздно, когда уровень ферментов на 90–95% ниже нормы. В первую очередь виден дефицит липазы: нерасщепленные жиры выделяются с калом, стул становится жидким, жирным и частым. Такое состояние называется стеатореей. Также присутствует вздутие, метеоризм, возможны боли в животе, колики. Так как питательные вещества не перевариваются, они не могут усвоиться, и человек постепенно теряет вес. К тому же плохо усваиваются витамины. Их дефицит проявляется сухостью и шелушением кожи, ломкостью волос и ногтей и другими подобными симптомами. Обследование при ферментной недостаточности можно условно разделить на три направления:
- исследование трофологического статуса;
- определение содержания жира в кале;
- анализ активности ферментов.
Трофологический статус показывает, достаточно ли человек получает полезных веществ. Для этого определяют индекс массы тела, исследуют процентное соотношение жировой и мышечной ткани на специальных весах или измеряют толщину подкожно-жировой складки. Дефицит питания можно оценить и по анализам крови, которые показывают уровень общего белка, альбумина, гемоглобина, железа, витаминов и минералов.
Содержание жира в кале можно определить различными способами. Самый простой — это исследование кала под микроскопом при помощи окрашивания суданом III: капли нейтрального жира приобретают ярко красный цвет. «Золотым стандартом» считается определение количества жира в кале за 3–5-дневный период. В эти дни пациент ест специально подобранную пищу, содержащую ровно 100 граммов жира. Затем при анализе выясняют, сколько жира усвоилось, а сколько вышло. Если теряется более 15%, это подтверждает стеаторею. К сожалению, собирать и хранить кал три дня, потом везти его в лабораторию очень неудобно для пациента, а исследование такого количества кала технически сложно для лаборатории.
Самым логичным при диагностике ферментной недостаточности является измерение активности ферментов. Во-первых, с помощью зонда можно получить для анализа секрет поджелудочной железы. При этом выделение ферментов стимулируют или пищей, или уколом стимулятора. Во-вторых, можно выяснить активность ферментов по продуктам их работы. Так, существует дыхательный триолеиновый тест, который определяет метаболиты жира в выдыхаемом воздухе, а также бентирамидный тест, при котором продукты распада бентирамида обнаруживаются в моче. Наконец, третий путь — это определение ферментов в кале. Искомые ферменты должны быть стабильными и проходить через кишечник без изменений. Одна из методик — измерение содержания химотрипсина: его количество будет значительно снижено при нарушениях экзокринной функции. Наиболее часто в настоящее время используется тест на определение активности эластазы 1 с помощью иммуноферментного анализа.
Помимо соблюдения специальной диеты, исследования, как правило, требуют отмены ферментных препаратов, но все зависит от решения лечащего врача.
Клинические эффекты ферментных препаратов
«Формулу» лечения острого панкреатита легко запомнить — это «голод + холод + покой». Так, постельный режим помогает снизить болевые ощущения, прикладывание холода уменьшает нагрузку на железу, а благодаря временному отказу от пищи снижается выработка ферментов и, как следствие, уменьшается разрушение клеток, воспаление и отек.
К лечению можно добавить обезболивающие средства и спазмолитики. Из специфических препаратов врач может назначить гормон соматостатин, который подавляет собственную секрецию поджелудочной железы.
При стихании обострения пациент постепенно возвращается к полноценному питанию, и тогда ему могут назначить ферментные препараты. В настоящее время их существует довольно много, условно можно выделить несколько групп:
- препараты из слизистой оболочки желудка, содержащие пепсин;
- препараты, содержащие панкреатические ферменты — амилазу, трипсин, липазу;
- ферменты растительного происхождения, например папаин;
- другие протеолитические ферменты, например гиалуронидаза;
- комбинированные препараты.
Из них для заместительной терапии подходит группа панкреатических ферментов. Они могут различаться по активности, типу оболочки и размеру гранул. Специалисты Российской гастроэнтерологической ассоциации рекомендуют[4] обратить внимание на следующие моменты:
- препарат должен иметь кишечнорастворимую оболочку. Без нее ферменты потеряют свои свойства под действием кислого желудочного сока;
- препарат в виде гранул лучше перемешивается с пищевыми массами, чем целая таблетка, и действует эффективнее;
- принимать капсулы лучше во время приема пищи или сразу после него, запивать следует нещелочными напитками.
Эффект от приема ферментных препаратов оценивается врачом по трофологическому статусу. Но и сам пациент, как правило, чувствует ослабление вздутия и метеоризма, отмечает уменьшение тяжести в животе и нормализацию стула.
Обычно ферментные препараты переносятся хорошо, частота побочных эффектов в сумме — менее 1%. Среди них встречаются аллергические реакции, тошнота и рвота, диарея и запор. Одним из специфических побочных эффектов является повышение уровня мочевой кислоты при приеме высоких доз ферментов, поэтому такие препараты применяют с осторожностью у пациентов с подагрой. Повышение мочевой кислоты также может спровоцировать мочекаменную болезнь.
Диагноз «панкреатит» требует изменения образа жизни, отказа от алкоголя и курения. Чтобы снизить нагрузку на поджелудочную железу, питаться необходимо часто и небольшими порциями. А если вы решили побаловать себя вредной едой, не стоит забывать о приеме ферментного препарата.
Источник

Панкреатит — воспаление поджелудочной железы, протекающее в острой или хронической форме. Повреждение клеток органа приводит к разрушению оболочки, выходу в ткани ферментов, некрозу. Выявить панкреатит в ранней стадии и своевременно начать терапию — путь сохранения функционирования органа и предотвращения тяжелых осложнений.
Заболевание называют «аутоагрессией», железа страдает от собственного секрета. В дальнейшем к процессу воспаления присоединяется гнойная инфекция.
Что такое панкреатит?
Воспаление поджелудочной железы при панкреатите имеет асептический характер, другими словами — не связано с внедрением инфекции. Наиболее часто встречающиеся варианты внесены в Международную статистическую классификацию.
Код по МКБ учитывает разные формы и причины патологии:
- К 85 — включает острые процессы с некрозом, абсцедированием, рецидивы, подострое течение болезни, гнойный и геморрагический вид поражения.
- К 86.0 — подчеркивает алкогольное происхождения панкреатита.
- К 86.1 — хроническое воспаление без дополнительных уточнений.

История изучения механизма болезни (в медицине называется патогенезом) первоначально связывала его с поступлением пищи, содержащей значительное количество животных жиров, алкоголя. Следствием сочетания этих факторов воздействия являются:
- резкое усиление секретирующей функции панкреатических желез;
- отек внутренней оболочки двенадцатиперстной кишки в устье главного протока поджелудочной железы, из-за которого затрудняется вывод секрета;
- повышение давления и застой в мелких протоках органа.
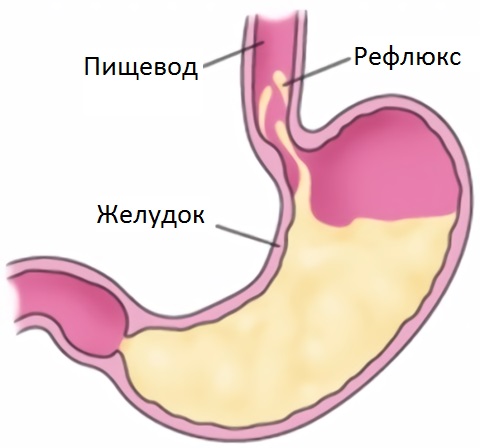
В 1901 году появилась теория «общего канала» Опие. Она объяснила поражение поджелудочной железы возможностью заброса желчи в панкреатические протоки. Анатомически они выходят вместе через фатеров сосок в двенадцатиперстную кишку. Связь с билиарной (желчевыделительной) системой подтверждается почти у 80% пациентов.
В дальнейшем к причинам присоединены:
- аномалии развития железы (сужение протоков);
- сдавление соседними органами;
- нарушение местной иннервации.
Большинство гастроэнтерологов основой поражения поджелудочной железы при панкреатите считают негативное воздействие собственных ферментов, их выход в кровоток и отравление всего организма.
При длительном течении болезни придается значение истощению резервных возможностей поджелудочной железы, сгущению панкреатического сока из-за выпадения белкового осадка.
Виды панкреатита
Врачи различают острую и хроническую форму панкреатита. Единой классификации заболевания не существует. Наиболее популярно выделение следующих видов острого воспалительного процесса в поджелудочной железе.
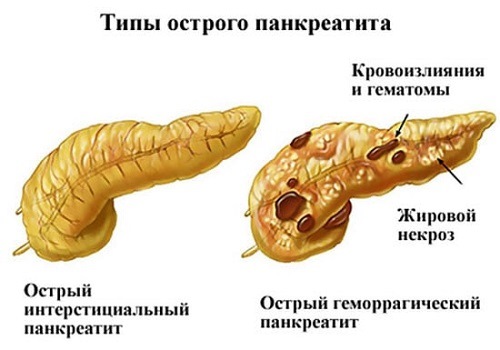
Отечный или интерстициальный — легкая форма, характеризуется отеком, увеличением долек органа при сохранении структуры. Возможны единичные мелкие очаги некроза и появление жидкости в брюшной полости.
Деструктивный или некротический — тяжелая форма воспаления с развитием некроза, начиная с поверхностных слоев органа. Бывает двух типов.
На фоне стерильного воспаления. Различают:
- по характеру — жировой, геморрагический и смешанный;
- в зависимости от распространенности — мелко-, крупноочаговый, субтотальный;
- по расположению — в головке, хвостовой части, с диффузным распространением на всю железу.
Инфицированный – присоединение инфекции, поступившей гематогенно или через желчные протоки.
Среди случаев хронического панкреатита различают:
- первичный — воспалительные и дистрофические явления изначально появились в поджелудочной железе;
- вторичный — панкреатит стал последствием других заболеваний (желчекаменной болезни, гастродуоденита, сахарного диабета).
Клинические формы патологии
Острый панкреатит имеет 5 клинических форм. Они выделяются по характерным симптомам, длительности течения, результатам обследования, требуют неодинаковой лечебной тактики.
Интерстициальный панкреатит
Отличается быстрым и относительно легким течением. Отечность железы исчезает за 4–7 дней. Спустя 2 недели, полностью восстанавливаются разрушенные структуры органа.
В клиническом течении не бывает шокового состояния, болевой синдром выражен умеренно, рвота быстро купируется. Температура у пациентов нормальная. Нет изменений со стороны других органов (очень редко возникает плеврит, ателектазы в легочной ткани).

Лабораторные показатели: лейкоцитоз в крови умеренный, СОЭ в первый день нормальна, ферменты в сыворотке крови незначительно повышены (спустя 3 дня, нормализуются). Не выявляется нарушений метаболизма, водно-электролитного баланса. Диагноз подтверждается УЗИ и компьютерной томографией.
Некротический панкреатит
Ранним проявлением является выраженный болевой синдром. У пациента состояние расценивается как тяжелое. Беспокоит многократная рвота, резкая слабость. Температура в пределах 37–38°C. Обращает внимание бледность, синюшность губ, желтушность кожи и склер. Возможен панкреатогенный токсический шок, нарастание сердечной, печеночно-почечной недостаточности. В редких случаях — психоз.
Пальпация живота в верхних отделах болезненна, отечность на пояснице и животе. Мышцы брюшной стенки напряжены.
Тяжелая клиническая картина длится до месяца, а изменения в поджелудочной железе сохраняются дольше шести недель.
В лабораторных показателях резко увеличен лейкоцитоз, лимфопения. О поражении почек говорит белок и эритроциты в моче. СОЭ повышается с третьего дня одновременно с С-реактивным белком, уровнем трипсина, липазы, билирубина.
Изменяются показатели метаболизма: падает количество белка в крови (альбумина), растут ферментные тесты (трансаминазы, щелочная фосфатаза, альдолаза, лактатдегидрогеназа).
На ЭКГ — признаки миокардиодистрофии, в легких выпотной плеврит, ателектазы, пневмония, отек. Возникает поражение соседних органов (реактивный гастродуоденит, язвы, эрозии). Возможен перикардит, внутреннее кровотечение.
Панкреанекроз подтверждается данными лапароскопии, визуально при операции и осмотре брюшной полости.
Геморрагический панкреонекроз
Диагноз ставится на основании выявления при лапароскопическом исследовании поджелудочной железы, пропитанной кровью. У пациента симптоматика тяжелого ферментного перитонита. Выпот в брюшной полости коричневого цвета.

При жировом некрозе железа уплотнена, некротические изменения обнаруживают на всех органах, содержащих жировую клетчатку.
Инфильтративно-некротический панкреатит
Разновидность острого воспаления диагностируется, если на фоне некротических изменений отсутствуют признаки инфицирования и нагноения.
Клинические проявления начинаются с 5–7 дня. Пациентов больше беспокоят не боли, а мучительная тошнота, резкая слабость, потеря аппетита. В зоне эпигастрия иногда удается пропальпировать болезненный инфильтрат.
Температура невысокая, умеренно выражен лейкоцитоз, нейтрофилез, рост СОЭ. Значительно повышен уровень фибриногена. В диагностике помогает рентгеноконтрастное исследование желудка, двенадцатиперстной кишки, фиброгастроскопия, УЗИ.
Гнойно-некротический панкреатит
Развивается в связи с расплавлением и секвестрацией некротизированной ткани поджелудочной железы и присоединением гнойной инфекции. Основной симптом — тяжесть состояния пациента: ознобы с высокой лихорадкой, резкая слабость, анемия, тошнота и рвота, невозможность самостоятельно двигаться из-за слабости.
Состояние может появиться через неделю от начала заболевания или спустя месяц на фоне лечения. Лабораторно выявляют выраженные признаки воспаления, белковую недостаточность, анемию с падением уровня гемоглобина, эритроцитов, сывороточного железа, снижение калия и кальция.
Местно — вздутие живота, отечность на пояснице, болезненная пальпация в зоне эпигастрия. Перистальтика кишечника вялая. При фиброгастроскопии обнаруживают эрозии, кровоизлияния, язвы, отек слизистой на задней поверхности желудка. При колоноскопии можно увидеть гнойно-некротические очаги в толстом кишечнике.

При хроническом панкреатите чередуются:
- обострения — активируются воспалительные процессы, резко нарушаются функции поджелудочной железы;
- ремиссии — с помощью лечения удается снять острые явления, симптоматика дает о себе знать только при нарушении диеты, после физического напряжения.
По клиническим особенностям и преобладающим симптомам у пациентов-хроников различают:
- латентную форму (бессимптомную);
- болевую — боли ночные, утренние, приступообразные, опоясывающего типа, локализованы в верхней части живота;
- псевдоопухолевую — выявляются признаки нарушения работы желудка и двенадцатиперстной кишки, застоя желчи;
- диспептическую — тошнота и упорная рвота, понос, повышение газообразования, в тяжелых случаях парез кишечника;
- полисимптомную (включая рецидивирующий панкреатит) — смешанная.
Степени тяжести панкреатита
Течение хронического панкреатита имеет степени тяжести, их также представляют, как последовательные стадии воспаления:
- легкую степень (I стадия) — редкие обострения, отсутствие выраженного болевого синдрома;
- средней тяжести (II стадия) — обострения повторяются по 3–4 раза в год, больной худеет, с калом выделяется непереваренная жировая масса, возможно выявление сахарного диабета;
- тяжелую (III стадия, кахексии или терминальная) — длительные и частые обострения, потеря веса, сужение двенадцатиперстной кишки из-за сдавливания головкой поджелудочной железы, сахарный диабет.
Основные лабораторные показатели тяжести повреждения функции поджелудочной железы — уровень специфических ферментов. Наблюдается значительный рост амилазы (участвует в расщеплении углеводов), липазы (перерабатывает жиры), трипсина и эластазы (действуют на связи аминокислот в белковых соединениях).
Важен анализ на наличие ингибиторов трипсина, он указывает на прогноз болезни: чем меньше показатель, тем хуже исход.
Оценка проводится на основании клинической симптоматики, нарушения функции железы, вовлечения в патологический процесс других органов и систем.

Исходом хронического панкреатита могут быть:
- недостаточность внешнесекреторной и эндокринной деятельности железы, тяжелый инсулиноустойчивый сахарный диабет, необратимые нарушения метаболизма;
- раковое перерождение развивается у 4% больных.
Современные стандарты по ведению пациента с подозрением на острый панкреатит требуют провести оценку его состояния в течение двух суток после госпитализации. На основании заключения выбирается объективная тактика и предполагается исход заболевания.
На первом этапе проводится клиническая диагностика, определяется форма болезни. Ученые установили, что прогноз, основанный только на клинических данных, имеет вероятность 50%.
Второй этап заключается в объективных лабораторных показателях состояния больного, работы внутренних органов. При этом точность прогнозирования осложнений и исхода повышается до 70–80%.
Последний этап заключается в заполнении шкалы из 9 признаков, включая возраст и имеющиеся изменения. Подсчет баллов считается максимально объективной оценкой.
Согласно различным модификациям:
- менее 3 баллов — означает легкое течение, прогноз летальности в таких случаях менее 5%;
- оценка от 3 до 5 баллов — соответствует состоянию средней тяжести, летальный исход предполагается в 15–20%;
- 6–11 баллов — это крайне тяжелое течение, летальность достигает 50%.
Особенности течения заболевания
Поджелудочная железа с 45 лет начинает изменяться. В 55 лет уже имеются нарушения, которые отражаются на течении панкреатита. У пожилых пациентов заболевание развивается на фоне атрофии работающих клеток паренхимы, вызванной атеросклерозом сосудов и нарушением питания железистой ткани.
В паренхиме образуются кисты. Секреторная функция снижается. Болезнь чаще всего становится вторичным поражением в результате камней в желчном пузыре, длительного употребления лекарств, несоблюдения диеты, алкоголизма.

Острый панкреатит у пожилых возникает в форме геморрагического некроза. Рвота и интоксикация выражены сильнее, чем у молодых пациентов. Обычно появляется желтуха, снижение артериального давления, аритмии, температура понижается, беспокоит одышка.
Обострение хронического процесса провоцируют заболевания кишечника, желчного пузыря, атрофия желудка.
Стадии панкреатита
При остром воспалении железы местный процесс имеет фазовое развитие. Начальная патология представлена серозной фазой. Прогрессирование переходит в геморрагический отек, затем в паренхиматозный и жировой некроз. Крайняя степень поражения представлена расплавлением и секвестрацией омертвевших зон паренхимы поджелудочной железы и участков в забрюшинной клетчатке.
Фазы воспаления образуют стадии патологического деструктивного процесса.
Ферментативная
Протекает первые 5 дней. В железе образуется некроз (отмирание клеток), зоны поражения различной распространенности. Выход ферментов в общий кровоток проявляется признаками интоксикации. У части пациентов на этом этапе уже имеется недостаточность внутренних органов (полиорганная), токсический шок.
Обычно панкреанекроз формируется за 36–72 часа. В 95% случаев течение панкреатита нетяжелое. Участки некроза либо не образуются, либо ограничены очагом до 10 мм в диаметре. Преобладает отечность паренхимы.
У 5% пациентов формируется крупноочаговый распространенный панкреанекроз. Соответственно, проявляется тяжелым токсикозом, поражением внутренних органов. Летальный исход достигает 50–60%.
Реактивная
Стадия характеризует реакцию организма на образовавшиеся некротические очаги в поджелудочной железе. Соответствует второй неделе острого течения болезни или обострения хронического. Результатом служит формирование инфильтрата вокруг железы в окружающих тканях (перипанкреатический).
Стадия секвестрации
Расплавление и секвестрация начинаются с третьей недели и способно продолжаться 5–6 месяцев. В поджелудочной железе образуются кистозные полости, свищевые ходы.

Течение процесса происходит по двум вариантам:
- асептический — панкреонекроз стерилен, инфекция отсутствует;
- септический — присоединение инфекции способствует гнойным осложнениям от абсцедирования до сепсиса.
Стадия исхода болезни
Период исходов длится полгода и более. Возможно постепенное обратное развитие нарушений, если лечение начато своевременно. При отсутствии медицинской помощи формируются опасные осложнения:
- околопанкреатический инфильтрат;
- абсцедирование;
- ферментативный перитонит (стерильный или бактериальный);
- флегмона в забрюшинной клетчатке;
- кровотечение из поврежденной стенки сосудов;
- механическая желтуха;
- формирование в поджелудочной железе псевдокисты (стерильной или инфицированной);
- образование внутренних и наружных свищевых ходов.
Методы лечения патологии в зависимости от стадии (кратко)
Наиболее благоприятен прогноз, если пациент получает лечение в начальной (ферментативной) стадии панкреатита в условиях стационара.
Требуется комплексное воздействие на поджелудочную железу:
- на область эпигастрия кладется грелка со льдом;
- на 2–3 дня с целью максимальной разгрузки запрещается питание, производится отсасывание тонким зондом содержимого двенадцатиперстной кишки и желудка, в дальнейшем диета назначается в соответствии со столом № 5п;
- для снятия интоксикации внутривенно вводятся растворы Гемодеза, Полиглюкина, с целью предотвращения ацидоза — бикарбонат натрия;
- чтобы заблокировать выработку собственных ферментов, показаны сильные препараты типа Креона (Панкреатин назначают в стадию выздоровления, при ремиссии хронического процесса, поскольку его состав недостаточен для острой фазы воспаления);
- для снятия отека железы рекомендуются мочегонные средства;
- боли купируются спазмолитиками, наркотическими аналгетиками, паранефральной блокадой.

Лечить реактивную стадию необходимо:
- продолжением подавления синтеза ферментов;
- для борьбы с токсикозом применяется гемо- и лимфосорбция, дренирование и промывание брюшной полости с помощью лапароскопа;
- антибиотиками для предотвращения присоединения и распространения инфекции;
- препаратами, улучшающими проходимость крови по капиллярному руслу, нормализующими свертываемость;
- компенсацией потери электролитов и негативного действия на миокард, расстройств гемодинамики.
В патогенетическую терапию входят средства:
- снимающие кислородное голодание органа;
- нормализующие работу кишечника;
- улучшающие проходимость панкреатического и желчного протоков.