Панкреатит 1 а стадии

Панкреатит — воспаление поджелудочной железы, протекающее в острой или хронической форме. Повреждение клеток органа приводит к разрушению оболочки, выходу в ткани ферментов, некрозу. Выявить панкреатит в ранней стадии и своевременно начать терапию — путь сохранения функционирования органа и предотвращения тяжелых осложнений.
Заболевание называют «аутоагрессией», железа страдает от собственного секрета. В дальнейшем к процессу воспаления присоединяется гнойная инфекция.
Что такое панкреатит?
Воспаление поджелудочной железы при панкреатите имеет асептический характер, другими словами — не связано с внедрением инфекции. Наиболее часто встречающиеся варианты внесены в Международную статистическую классификацию.
Код по МКБ учитывает разные формы и причины патологии:
- К 85 — включает острые процессы с некрозом, абсцедированием, рецидивы, подострое течение болезни, гнойный и геморрагический вид поражения.
- К 86.0 — подчеркивает алкогольное происхождения панкреатита.
- К 86.1 — хроническое воспаление без дополнительных уточнений.

История изучения механизма болезни (в медицине называется патогенезом) первоначально связывала его с поступлением пищи, содержащей значительное количество животных жиров, алкоголя. Следствием сочетания этих факторов воздействия являются:
- резкое усиление секретирующей функции панкреатических желез;
- отек внутренней оболочки двенадцатиперстной кишки в устье главного протока поджелудочной железы, из-за которого затрудняется вывод секрета;
- повышение давления и застой в мелких протоках органа.
В 1901 году появилась теория «общего канала» Опие. Она объяснила поражение поджелудочной железы возможностью заброса желчи в панкреатические протоки. Анатомически они выходят вместе через фатеров сосок в двенадцатиперстную кишку. Связь с билиарной (желчевыделительной) системой подтверждается почти у 80% пациентов.
В дальнейшем к причинам присоединены:
- аномалии развития железы (сужение протоков);
- сдавление соседними органами;
- нарушение местной иннервации.
Большинство гастроэнтерологов основой поражения поджелудочной железы при панкреатите считают негативное воздействие собственных ферментов, их выход в кровоток и отравление всего организма.
При длительном течении болезни придается значение истощению резервных возможностей поджелудочной железы, сгущению панкреатического сока из-за выпадения белкового осадка.
Виды панкреатита
Врачи различают острую и хроническую форму панкреатита. Единой классификации заболевания не существует. Наиболее популярно выделение следующих видов острого воспалительного процесса в поджелудочной железе.
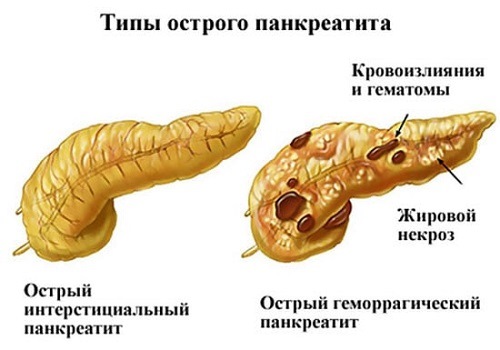
Отечный или интерстициальный — легкая форма, характеризуется отеком, увеличением долек органа при сохранении структуры. Возможны единичные мелкие очаги некроза и появление жидкости в брюшной полости.
Деструктивный или некротический — тяжелая форма воспаления с развитием некроза, начиная с поверхностных слоев органа. Бывает двух типов.
На фоне стерильного воспаления. Различают:
- по характеру — жировой, геморрагический и смешанный;
- в зависимости от распространенности — мелко-, крупноочаговый, субтотальный;
- по расположению — в головке, хвостовой части, с диффузным распространением на всю железу.
Инфицированный – присоединение инфекции, поступившей гематогенно или через желчные протоки.
Среди случаев хронического панкреатита различают:
- первичный — воспалительные и дистрофические явления изначально появились в поджелудочной железе;
- вторичный — панкреатит стал последствием других заболеваний (желчекаменной болезни, гастродуоденита, сахарного диабета).
Клинические формы патологии
Острый панкреатит имеет 5 клинических форм. Они выделяются по характерным симптомам, длительности течения, результатам обследования, требуют неодинаковой лечебной тактики.
Интерстициальный панкреатит
Отличается быстрым и относительно легким течением. Отечность железы исчезает за 4–7 дней. Спустя 2 недели, полностью восстанавливаются разрушенные структуры органа.
В клиническом течении не бывает шокового состояния, болевой синдром выражен умеренно, рвота быстро купируется. Температура у пациентов нормальная. Нет изменений со стороны других органов (очень редко возникает плеврит, ателектазы в легочной ткани).

Лабораторные показатели: лейкоцитоз в крови умеренный, СОЭ в первый день нормальна, ферменты в сыворотке крови незначительно повышены (спустя 3 дня, нормализуются). Не выявляется нарушений метаболизма, водно-электролитного баланса. Диагноз подтверждается УЗИ и компьютерной томографией.
Некротический панкреатит
Ранним проявлением является выраженный болевой синдром. У пациента состояние расценивается как тяжелое. Беспокоит многократная рвота, резкая слабость. Температура в пределах 37–38°C. Обращает внимание бледность, синюшность губ, желтушность кожи и склер. Возможен панкреатогенный токсический шок, нарастание сердечной, печеночно-почечной недостаточности. В редких случаях — психоз.
Пальпация живота в верхних отделах болезненна, отечность на пояснице и животе. Мышцы брюшной стенки напряжены.
Тяжелая клиническая картина длится до месяца, а изменения в поджелудочной железе сохраняются дольше шести недель.
В лабораторных показателях резко увеличен лейкоцитоз, лимфопения. О поражении почек говорит белок и эритроциты в моче. СОЭ повышается с третьего дня одновременно с С-реактивным белком, уровнем трипсина, липазы, билирубина.
Изменяются показатели метаболизма: падает количество белка в крови (альбумина), растут ферментные тесты (трансаминазы, щелочная фосфатаза, альдолаза, лактатдегидрогеназа).
На ЭКГ — признаки миокардиодистрофии, в легких выпотной плеврит, ателектазы, пневмония, отек. Возникает поражение соседних органов (реактивный гастродуоденит, язвы, эрозии). Возможен перикардит, внутреннее кровотечение.
Панкреанекроз подтверждается данными лапароскопии, визуально при операции и осмотре брюшной полости.
Геморрагический панкреонекроз
Диагноз ставится на основании выявления при лапароскопическом исследовании поджелудочной железы, пропитанной кровью. У пациента симптоматика тяжелого ферментного перитонита. Выпот в брюшной полости коричневого цвета.

При жировом некрозе железа уплотнена, некротические изменения обнаруживают на всех органах, содержащих жировую клетчатку.
Инфильтративно-некротический панкреатит
Разновидность острого воспаления диагностируется, если на фоне некротических изменений отсутствуют признаки инфицирования и нагноения.
Клинические проявления начинаются с 5–7 дня. Пациентов больше беспокоят не боли, а мучительная тошнота, резкая слабость, потеря аппетита. В зоне эпигастрия иногда удается пропальпировать болезненный инфильтрат.
Температура невысокая, умеренно выражен лейкоцитоз, нейтрофилез, рост СОЭ. Значительно повышен уровень фибриногена. В диагностике помогает рентгеноконтрастное исследование желудка, двенадцатиперстной кишки, фиброгастроскопия, УЗИ.
Гнойно-некротический панкреатит
Развивается в связи с расплавлением и секвестрацией некротизированной ткани поджелудочной железы и присоединением гнойной инфекции. Основной симптом — тяжесть состояния пациента: ознобы с высокой лихорадкой, резкая слабость, анемия, тошнота и рвота, невозможность самостоятельно двигаться из-за слабости.
Состояние может появиться через неделю от начала заболевания или спустя месяц на фоне лечения. Лабораторно выявляют выраженные признаки воспаления, белковую недостаточность, анемию с падением уровня гемоглобина, эритроцитов, сывороточного железа, снижение калия и кальция.
Местно — вздутие живота, отечность на пояснице, болезненная пальпация в зоне эпигастрия. Перистальтика кишечника вялая. При фиброгастроскопии обнаруживают эрозии, кровоизлияния, язвы, отек слизистой на задней поверхности желудка. При колоноскопии можно увидеть гнойно-некротические очаги в толстом кишечнике.

При хроническом панкреатите чередуются:
- обострения — активируются воспалительные процессы, резко нарушаются функции поджелудочной железы;
- ремиссии — с помощью лечения удается снять острые явления, симптоматика дает о себе знать только при нарушении диеты, после физического напряжения.
По клиническим особенностям и преобладающим симптомам у пациентов-хроников различают:
- латентную форму (бессимптомную);
- болевую — боли ночные, утренние, приступообразные, опоясывающего типа, локализованы в верхней части живота;
- псевдоопухолевую — выявляются признаки нарушения работы желудка и двенадцатиперстной кишки, застоя желчи;
- диспептическую — тошнота и упорная рвота, понос, повышение газообразования, в тяжелых случаях парез кишечника;
- полисимптомную (включая рецидивирующий панкреатит) — смешанная.
Степени тяжести панкреатита
Течение хронического панкреатита имеет степени тяжести, их также представляют, как последовательные стадии воспаления:
- легкую степень (I стадия) — редкие обострения, отсутствие выраженного болевого синдрома;
- средней тяжести (II стадия) — обострения повторяются по 3–4 раза в год, больной худеет, с калом выделяется непереваренная жировая масса, возможно выявление сахарного диабета;
- тяжелую (III стадия, кахексии или терминальная) — длительные и частые обострения, потеря веса, сужение двенадцатиперстной кишки из-за сдавливания головкой поджелудочной железы, сахарный диабет.
Основные лабораторные показатели тяжести повреждения функции поджелудочной железы — уровень специфических ферментов. Наблюдается значительный рост амилазы (участвует в расщеплении углеводов), липазы (перерабатывает жиры), трипсина и эластазы (действуют на связи аминокислот в белковых соединениях).
Важен анализ на наличие ингибиторов трипсина, он указывает на прогноз болезни: чем меньше показатель, тем хуже исход.
Оценка проводится на основании клинической симптоматики, нарушения функции железы, вовлечения в патологический процесс других органов и систем.

Исходом хронического панкреатита могут быть:
- недостаточность внешнесекреторной и эндокринной деятельности железы, тяжелый инсулиноустойчивый сахарный диабет, необратимые нарушения метаболизма;
- раковое перерождение развивается у 4% больных.
Современные стандарты по ведению пациента с подозрением на острый панкреатит требуют провести оценку его состояния в течение двух суток после госпитализации. На основании заключения выбирается объективная тактика и предполагается исход заболевания.
На первом этапе проводится клиническая диагностика, определяется форма болезни. Ученые установили, что прогноз, основанный только на клинических данных, имеет вероятность 50%.
Второй этап заключается в объективных лабораторных показателях состояния больного, работы внутренних органов. При этом точность прогнозирования осложнений и исхода повышается до 70–80%.
Последний этап заключается в заполнении шкалы из 9 признаков, включая возраст и имеющиеся изменения. Подсчет баллов считается максимально объективной оценкой.
Согласно различным модификациям:
- менее 3 баллов — означает легкое течение, прогноз летальности в таких случаях менее 5%;
- оценка от 3 до 5 баллов — соответствует состоянию средней тяжести, летальный исход предполагается в 15–20%;
- 6–11 баллов — это крайне тяжелое течение, летальность достигает 50%.
Особенности течения заболевания
Поджелудочная железа с 45 лет начинает изменяться. В 55 лет уже имеются нарушения, которые отражаются на течении панкреатита. У пожилых пациентов заболевание развивается на фоне атрофии работающих клеток паренхимы, вызванной атеросклерозом сосудов и нарушением питания железистой ткани.
В паренхиме образуются кисты. Секреторная функция снижается. Болезнь чаще всего становится вторичным поражением в результате камней в желчном пузыре, длительного употребления лекарств, несоблюдения диеты, алкоголизма.

Острый панкреатит у пожилых возникает в форме геморрагического некроза. Рвота и интоксикация выражены сильнее, чем у молодых пациентов. Обычно появляется желтуха, снижение артериального давления, аритмии, температура понижается, беспокоит одышка.
Обострение хронического процесса провоцируют заболевания кишечника, желчного пузыря, атрофия желудка.
Стадии панкреатита
При остром воспалении железы местный процесс имеет фазовое развитие. Начальная патология представлена серозной фазой. Прогрессирование переходит в геморрагический отек, затем в паренхиматозный и жировой некроз. Крайняя степень поражения представлена расплавлением и секвестрацией омертвевших зон паренхимы поджелудочной железы и участков в забрюшинной клетчатке.
Фазы воспаления образуют стадии патологического деструктивного процесса.
Ферментативная
Протекает первые 5 дней. В железе образуется некроз (отмирание клеток), зоны поражения различной распространенности. Выход ферментов в общий кровоток проявляется признаками интоксикации. У части пациентов на этом этапе уже имеется недостаточность внутренних органов (полиорганная), токсический шок.
Обычно панкреанекроз формируется за 36–72 часа. В 95% случаев течение панкреатита нетяжелое. Участки некроза либо не образуются, либо ограничены очагом до 10 мм в диаметре. Преобладает отечность паренхимы.
У 5% пациентов формируется крупноочаговый распространенный панкреанекроз. Соответственно, проявляется тяжелым токсикозом, поражением внутренних органов. Летальный исход достигает 50–60%.
Реактивная
Стадия характеризует реакцию организма на образовавшиеся некротические очаги в поджелудочной железе. Соответствует второй неделе острого течения болезни или обострения хронического. Результатом служит формирование инфильтрата вокруг железы в окружающих тканях (перипанкреатический).
Стадия секвестрации
Расплавление и секвестрация начинаются с третьей недели и способно продолжаться 5–6 месяцев. В поджелудочной железе образуются кистозные полости, свищевые ходы.

Течение процесса происходит по двум вариантам:
- асептический — панкреонекроз стерилен, инфекция отсутствует;
- септический — присоединение инфекции способствует гнойным осложнениям от абсцедирования до сепсиса.
Стадия исхода болезни
Период исходов длится полгода и более. Возможно постепенное обратное развитие нарушений, если лечение начато своевременно. При отсутствии медицинской помощи формируются опасные осложнения:
- околопанкреатический инфильтрат;
- абсцедирование;
- ферментативный перитонит (стерильный или бактериальный);
- флегмона в забрюшинной клетчатке;
- кровотечение из поврежденной стенки сосудов;
- механическая желтуха;
- формирование в поджелудочной железе псевдокисты (стерильной или инфицированной);
- образование внутренних и наружных свищевых ходов.
Методы лечения патологии в зависимости от стадии (кратко)
Наиболее благоприятен прогноз, если пациент получает лечение в начальной (ферментативной) стадии панкреатита в условиях стационара.
Требуется комплексное воздействие на поджелудочную железу:
- на область эпигастрия кладется грелка со льдом;
- на 2–3 дня с целью максимальной разгрузки запрещается питание, производится отсасывание тонким зондом содержимого двенадцатиперстной кишки и желудка, в дальнейшем диета назначается в соответствии со столом № 5п;
- для снятия интоксикации внутривенно вводятся растворы Гемодеза, Полиглюкина, с целью предотвращения ацидоза — бикарбонат натрия;
- чтобы заблокировать выработку собственных ферментов, показаны сильные препараты типа Креона (Панкреатин назначают в стадию выздоровления, при ремиссии хронического процесса, поскольку его состав недостаточен для острой фазы воспаления);
- для снятия отека железы рекомендуются мочегонные средства;
- боли купируются спазмолитиками, наркотическими аналгетиками, паранефральной блокадой.

Лечить реактивную стадию необходимо:
- продолжением подавления синтеза ферментов;
- для борьбы с токсикозом применяется гемо- и лимфосорбция, дренирование и промывание брюшной полости с помощью лапароскопа;
- антибиотиками для предотвращения присоединения и распространения инфекции;
- препаратами, улучшающими проходимость крови по капиллярному руслу, нормализующими свертываемость;
- компенсацией потери электролитов и негативного действия на миокард, расстройств гемодинамики.
В патогенетическую терапию входят средства:
- снимающие кислородное голодание органа;
- нормализующие работу кишечника;
- улучшающие проходимость панкреатического и желчного протоков.
При отсутствии результатов консервативной терапии, подозрении на секвестрацию и осложнения выбирается хирургический способ лечения. Производятся 2 типа операций:
- органосохраняющие — заключаются во вскрытии капсулы с целью снятия отека, тампонаде сальниковой сумки для дренирования и вывода содержимого;
- резекционные — необходимы для удаления участков некроза (если на УЗИ выявлено более 50% некротизации органа), секвестров.
Инфицирование панкреонекроза с последующими осложнениями требует удаления части железы или одновременно двенадцатиперстной кишки и поджелудочной железы.
При вторичном панкреатите, вызванном желчекаменной болезнью, когда состояние пациента стабилизируется, производится удаление желчного пузыря.

При хроническом панкреатите назначают:
- строгую диету;
- ферментативные препараты для поддержки пищеварения;
- при болях — спазмолитики;
- курсы противовоспалительной терапии во время обострений;
- витамины и иммуномодуляторы для поддержки тканей железы, метаболизма.
Учет стадии панкреатита позволяет назначить пациенту оптимальное лечение, вовремя перейти к хирургической тактике, снизить риск смертельного исхода.
Список литературы
- Боженков, Ю. Г. Практическая панкреатология. Руководство для врачей М. Мед. книга Н. Новгород Изд-во НГМА, 2003 г.
- Кучерявый Ю. А., Маев И. В. Болезни поджелудочной железы. В 2 томах (комплект из 2 книг) Медицина, Шико М. 2008 г.
- Пигаревский В. Е. Исследование эпителия поджелудочной железы (к проблеме метаплазии эпителия). Автореферат диссертации Л., 1950 г.
- Саркисов Д. С, Саввина Т. В. Патологическая анатомия хронического панкреатита. В книге «Хронический панкреатит» под ред. М. И. Кузина, М. В. Данилова, Д. Ф. Благовидова. М. Медицина, 1985 г. стр. 29–46.
Источник
Острый панкреатит
— это остро протекающее асептическое
воспаление поджелудочной железы
демаркационного типа, в основе которого
лежат некробиоз панкреатоцитов и
ферментная аутоагрессия с последующим
некрозом и дистрофией железы и
присоединением вторичной гнойной
инфекции.
Острый панкреатит
— заболевание полиэтиологическое. К
предрасполагающим факторам прежде
всего относятся особенности анатомического
строения поджелудочной железы и тесная
связь сжелчно-выделительной
системой.
Имеют также значение аномалии развития,
сужение протоковой системы железы,
нарушение иннервации, сдавление соседними
органами. Важную роль играет систематическое
переедание, злоупотребление обильной,
особенно жирной, мясной и острой пищей
в сочетании с приёмом спиртных напитков.
Действие алкоголя на поджелудочную
железу является комплексным и состоит
из нескольких компонентов: усиления
панкреатической секреции, нарушения
проходимости панкреатического протока
вследствие отёка слизистой оболочки
двенадцатиперстной кишки и большого
дуоденального соска, что ведёт к повышению
давления в протоках поджелудочной
железы.
Наиболее частая причина
возникновения острого панкреатита
-холелитиаз.
Наличие конкрементов в желчных протоках
или желчном пузыре выявляется у 41-80 %
больных панкреатитом.
Объяснение этому
дал ещё в 1901 году Опие. Разработанная
им теория “общего канала” объясняет
развитие панкреатита при холелитиазе
возможностью заброса желчи в панкреатические
протоки при наличии конкрементов в
общей для панкреатического протока и
общего желчного протока ампулы.
В настоящее время
большинство учёных придерживаются
ферментативной теории патогенеза
острого панкреатита.
Для острого
панкреатита характерно фазовое развитие
местного патологического процесса. При
прогрессирующих формах панкреатита
первоначальная фаза серозного, а затем
геморрагического отёка сменяется фазой
паренхиматозного и жирового некроза,
после чего наступает фаза расплавления
и секвестрации омертвевших участков
поджелудочной железы и забрюшинной
клетчатки. Таким образом, эти три фазы
и создают три периода развития болезни.
Классификация
острого панкреатита
Формы острого
панкреатита:
I. Отёчный (интерстициальный)
панкреатит.
II. Панкреонекроз
стерильный
по характеру
некротического поражения: жировой,
геморрагический, смешанный;по распространённости
поражения: мелкоочаговый, крупноочаговый,
субтотальный;по локализации:
головчатый, хвостовой, с поражением
всех отделов поджелудочной железы.
III. Инфицированный
панкреонекроз.
Осложнения
острого панкреатита:
1. Парапанкреатический
инфильтрат.
2. Панкреатический
абсцесс.
3. Перитонит:
ферментативный (абактериальный),
бактериальный.
4. Септическая
флегмона забрюшинной клетчатки:
парапанкреатической, параколической,
тазовой.
5. Арозивное
кровотечение.
6. Механическая
желтуха.
7. Псевдокиста:
стерильная, инфицированная.
8. Внутренние
и наружные дигестивные свищи.
Стадии развития
деструктивного панкреатита
1) Стадия
гемодинамических нарушений и
панкреатогенного шока –
начинается с начала болезни и продолжается
3-5 суток; в это время превалируют симптомы
ферментативной токсемии, чрезмерного
образования и накопления в крови
биологически активных веществ (различного
рода кининов, продуктов распада белковых
тел) в самой железе и окружающем
клетчаточном пространстве;
2) Стадия
функциональной недостаточности
внутренних органов,
когда именно в этот период клинического
течения панкреонекроза местные признаки
болезни выражены наиболее отчётливо,
хотя преобладают симптомы полиорганной
недостаточности, что в основном зависит
от площади поражения поджелудочной
железы (начинается с третьих
суток);
3) Стадия
местных осложнения —
парапанкреатический инфильтрат,
«незрелая» псевдокиста поджелудочной
железы, абсцесс или флегмона железы или
забрюшинной клетчатки, поддиафрагмальный
абсцесс илираспространённый
гнойный перитонит.
Фазы течения
острого деструктивного панкреатита
Острый деструктивный
панкреатит имеет фазовое течение, причём
каждой его фазе соответствует определённая
клиническая форма.
I
фаза — ферментативная,
первые пять суток заболевания, в этот
период происходит формирование
панкреонекроза различной протяжённости,
развитие эндотоксикоза (средняя
длительность гиперферментемии составляет
5 суток), а у части пациентов полиорганной
недостаточности и эндотоксинового
шока. Максимальный срок формирования
панкреонекроза составляет трое суток,
после этого срока он в дальнейшем не
прогрессирует. Однако при тяжёлом
панкреатите период формирования
панкреонекроза гораздо меньше (24-36
часов). Целесообразно выделять две
клинические формы: тяжёлый и нетяжёлый
острый панкреатит.
Тяжёлый острый
панкреатит. Частота встречаемости 5%,
летальность — 50-60%. Морфологическим
субстратом тяжёлого острый
панкреатит является
распространённый панкреонекроз
(крупноочаговый и тотально-субтотальный),
которому соответствует эндотоксикоз
тяжёлой степени.Нетяжёлый острый
панкреатит. Частота встречаемости 95%,
летальность — 2-3%. Панкреонекроз при
данной форме острого панкреатита либо
не образуется (отёк поджелудочной
железы), либо носит ограниченный характер
и широко не распространяется (очаговый
панкреонекроз — до 1,0 см). Нетяжёлый острый
панкреатит сопровождается
эндотоксикозом, выраженность которого
не достигает тяжёлой степени.
II фаза —
реактивная (2-я
неделя заболевания), характеризуется
реакцией организма на сформировавшиеся
очаги некроза (как в поджелудочной
железе, так и в парапанкреальной
клетчатке). Клинической формой данной
фазы является перипанкреатический
инфильтрат.
III
фаза — расплавления и секвестрации (начинается
с 3-ей недели заболевания, может длиться
несколько месяцев). Секвестры в
поджелудочной железе и в забрюшинной
клетчатке начинают формироваться с
14-х суток от начала заболевания. Возможно
два варианта течения этой фазы:
асептические
расплавление и секвестрация —
стерильный панкреонекроз; характеризуется
образованием постнекротических кист
и свищей;септические
расплавление и секвестрация —
инфицированный панкреонекроз и некроз
парапанкреальной клетчатки с дальнейшим
развитием гнойных осложнений. Клинической
формой данной фазы заболевания являются
гнойно-некротический парапанкреатит
и его собственные осложнения
(гнойно-некротические затёки, абсцессы
забрюшинного пространства и брюшной
полости, гнойный оментобурсит, гнойный
перитонит, аррозионные и желудочно-кишечные
кровотечения, дигестивные свищи, сепсис
и т.д.).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

