Отличить остеохондроз от панкреатита
«Болезнь от хорошей жизни» – так порой называют панкреатит, который часто развивается из-за неумеренности в еде и питье. Неслучайно обострения часто возникают по праздникам.
 Наш эксперт – заведующий абдоминальным отделением Национального медицинского исследовательского центра хирургии им. Вишневского, лауреат премий правительств России и Москвы, доктор медицинских наук, профессор Андрей Кригер.
Наш эксперт – заведующий абдоминальным отделением Национального медицинского исследовательского центра хирургии им. Вишневского, лауреат премий правительств России и Москвы, доктор медицинских наук, профессор Андрей Кригер.
Поджелудочная железа вырабатывает не только инсулин, но и пищеварительные ферменты, облегчающие переваривание еды. При нарушении первой функции развивается сахарный диабет, а когда ухудшается секреция ферментов (что бывает в результате панкреатита), возникают серьёзные проблемы с пищеварением.
Кто заплатит за банкет?
Хронический панкреатит, медленно разрушающий ткань поджелудочной железы, способен протекать годами. Обострения чередуются спокойными периодами, когда боль стихает.
А острый панкреатит течёт стремительно. Спровоцировать его развитие могут изрядная доля алкоголя (или даже небольшая порция суррогатного спиртного), а также грубые погрешности в диете (чрезмерное употребление копчёного, жирного, сладкого или острого). В этом случае поджелудочная буквально начинает поедать сама себя и окружающие ткани. Острый панкреатит способен всего за несколько часов перейти в панкреонекроз – тяжелейшее состояние, при котором человек может погибнуть, несмотря на все усилия врачей.
К сожалению, рассчитать безопасную дозу вредных напитков и продуктов невозможно. И поэтому один человек может крепко выпивать всю жизнь и не заболеть, а другому для возникновения острого панкреатита достаточно лишь однократно сильно «принять на грудь», закусив копчёной колбаской. Кому как повезёт, и в этом одна из загадок поджелудочной железы.
Впрочем, панкреатит бывает и у трезвенников. Его могут вызвать желчнокаменная болезнь, некоторые аутоиммунные заболевания или приём определённых лекарств.

Кажется, остеохондроз?
При хроническом панкреатите пациенты жалуются на тошноту после еды, диарею, метеоризм, проблемы с аппетитом или похудение, а главное – на боли опоясывающего характера в верхней части живота, которые возникают чаще всего после обильной или «неправильной» еды. И поскольку поджелудочная железа располагается позади желудка, примыкая к позвоночнику, боли нередко отдают в спину. Именно поэтому панкреатит долго может маскироваться под остеохондроз.
Вот почему ставить диагноз «панкреатит» можно только на основании целого комплекса обследований и ещё ряда факторов, в том числе отношения пациента к алкоголю. К сожалению, люди часто занимаются самолечением, до последнего оттягивая обращение к врачу. И в результате запускают не только хронический панкреатит, но порой и рак поджелудочной железы.
Голод, холод и покой
Эти «три кита» лечения обострений панкреатита хорошо известны всем, но врачи настаивают, чтобы больные всё-таки избегали самодеятельности и обращались к врачу. Если панкреатит проявляется только нарушением пищеварения и незначительной болью, врач назначит диету и заместительную терапию ферментными препаратами, реже – физиотерапию. Столь малыми средствами часто удаётся годами сдерживать развитие болезни.
Но если появились такие осложнения, как камни или постнекротические кисты в поджелудочной железе, а тем более кровотечение, механическая желтуха, и всё это сопровождается постоянными сильными болями – пациенту прямой путь к хирургу.
Подходы к хирургическому лечению заболеваний поджелудочной железы меняются. Ещё недавно практически всех больных оперировали «открытым» способом, а сегодня у значительной части пациентов можно обойтись эндоскопическими вариантами. В этом случае хирург пользуется не скальпелем, а гибким эндоскопом (как при гастроскопии). С его помощью он устанавливает стенты в протоки железы, восстанавливая их проходимость, извлекает мелкие камни или пунктирует кисту. И всё это без разрезов и швов. И, естественно, без долгой реабилитации.

Сложная хирургия
Однако не стоит думать, что операции на поджелудочной элементарные. Совсем наоборот – они технически очень сложны. И не только из-за неудобного анатомического расположения железы, но и потому, что пищеварительные ферменты, которые она вырабатывает, в послеоперационном периоде работают против пациента. В этом отличие этого органа от других, которые ведут себя более «покладисто». Поджелудочная железа часто реагирует на операционную травму очень бурно, и после вмешательства может развиться панкреонекроз. Увы, пока нигде в мире никакими медикаментозными способами предотвратить это осложнение не удаётся. Показатель осложнений после операций на этом капризном органе, равный 30–40%, считается очень хорошим результатом.
Поэтому человеку, страдающему панкреатитом, очень важно лечиться не в любой больнице, а только в тех отделениях, которые специализируются именно на заболеваниях поджелудочной. Считается, что, если за год в клинике выполняется 50 больших операций на этом органе, это учреждение большого объёма и туда ложиться безопаснее. Если таких операций делается меньше, нет того самого «защитного эффекта», то есть опыта, который обеспечивает высокие результаты.
Анализируй это
Алгоритм обследования поджелудочной железы.
1 шаг – УЗИ брюшной полости. Это самый простой и доступный метод. Единственный его минус в том, что трактовка результата существенно зависит от профессиональных навыков того, кто выполняет исследование, поэтому проводите УЗИ у опытного специалиста. Если УЗИ обнаружит проявления хронического панкреатита – камни, постнекротические кисты, расширение панкреатического протока, – обязательно нужно сделать следующий шаг.
2 шаг – компьютерная или магнитно-резонансная томография. Этот метод обследования позволяет абсолютно точно поставить диагноз «хронический панкреатит» и определить наличие его осложнений.
3 шаг – с результатами обследования обратиться к врачу-гастроэнтерологу, чтобы тот определил тактику лечения.
Хронический панкреатит далеко не всегда нуждается в хирургическом лечении. Большинство людей с таким диагнозом наблюдается и лечится консервативными методами.
Лишние исследования: общий и биохимический анализы крови, фиброгастродуоденоскопия, колоноскопия и пр.
Источник
Почти все органы грудной и брюшной полости: легкие, сердце, печень, желчный пузырь, желудок, кишечник и поджелудочная железа получают нервное обеспечение из сегментов грудного отдела позвоночника. Поэтому боли, которые возникают при грудном остеохондрозе достаточно сложно отличить от болей, исходящих от внутренних органов.
При ущемлении вегетативной части спинномозгового корешка, вначале, больной может ничего не ощущать, но во внутренних органах происходят изменения. Их последствия могут быть достаточно серьезными: в зоне иннервации нерва возникают сосудистые нарушения, это может быть спазм, раздражение или паралич нерва при его полном сдавливании.
Соответственно, в зоне иннервации нерва возникает дискомфорт. К примеру, если это желудок, то могут возникнуть тянущие боли, неприятные ощущения, появляется изжога, через время боль усиливается, а переваривание пищи нарушается.
 Достаточно часто при обращении к врачу, больного лечат от гастрита. На определенное время, состояние больного улучшается, но потом неизбежно наступает рецидив и ухудшение процесса. В отдельных случаях, возможно образование язвы, организм катастрофически ослабевает.
Достаточно часто при обращении к врачу, больного лечат от гастрита. На определенное время, состояние больного улучшается, но потом неизбежно наступает рецидив и ухудшение процесса. В отдельных случаях, возможно образование язвы, организм катастрофически ослабевает.
Если вовремя диагностировать ущемление и провести коррекцию позвоночника в зоне 5-7 грудных позвонков, то последствий можно избежать.
Боли, при функциональных блоках в поясничном и нижне-грудном отделах позвоночника, а также при гипертонусе подвздошно-поясничных и поясничных мышц, могут быть острыми, носить режущий и ноющий или характер, быть разлитыми, опоясывающими или локальными. Они могут отдавать в селезенку (левое подреберье), печень (правое подреберье), а также в левую или правую подвздошную область (низ живота слева или справа).
При этом необходимо дифференцировать заболевание позвоночника с аппендицитом, заболеваниями мочеполовой системы, панкреатитом и др. Если есть сомнения, с чем связаны боли, необходимо вначале исключить заболевания внутренних органов.
При поражении среднегрудных корешков боли в области желудка усиливается при движениях, в которых задействованы грудные отделы позвоночника. Неудачно повернулись, и появилась боль, которая захватила и желудок, и область сердца. Это и есть отличительный признак – появление боли связано с движением в позвоночнике.
Если есть патология в восьмом и девятом корешке — боли возникают в области двенадцатиперстной кишки и имеют особенность становиться сильнее не от приема пищи, а при чихании, кашле, движениях и поворотах туловища, в положении лежа на спине или при длительном сидении.
При поражении 7, 8 и 9 грудных корешков справа появляются симптомы холецистита – это боли в правом подреберье и спине, которые усиливаются не при несоблюдении диеты, а при движениях в грудном отделе позвоночника.
При шейном и грудном остеохондрозе во время еды может возникнуть ощущение комка в пищеводе, тошнота и отрыжка. Могут быть и нарушения перистальтики кишечника, вздутия в животе, запоры или поносы.
!
Однако все симптомы остеохондроза имеют одну характерную особенность – они усиливаются, когда человек лежит на спине, при длительном сидении, а также при движениях в позвоночнике.
Если Вас беспокоят боли в желудке при остеохондрозе, важно внимательно отнестись к диагностированию и правильной постановке диагноза!
Статьи по теме:
- Заболевание желудочно-кишечного тракта или корешковый синдром?
- Иннервация желудочно-кишечного тракта (до сигмовидной кишки), поджелудочной железы и печени
- Псевдоабдоминальный синдром (ложный «острый живот»)
Обсуждения в форуме:
- Проявления остеохондроза. локализация боли
- Грудной отдел и желудок
- Боль в животе справа, жжение участка кожи…
Также стоит почитать:
Медицинские центры, врачи
Опросы, голосования
Источник
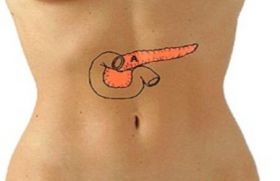
Часто люди, имеющие боли в подложечной области, списывают недомогание на гастрит, дуоденит или остеохондроз. Специалисты бьют тревогу, поскольку число людей с хроническими панкреатитами и сопутствующей секреторной недостаточностью постоянно, год от года, увеличивается.
Немного о поджелудочной железе
Основная роль данного органа — производство ферментов и гормонов. Вместе с панкреатическим соком ферменты (трипсин, химотрипсин, амилаза и липаза) попадают в двенадцатиперстную кишку, где принимают участие в процессах дальнейшего переваривания пищи.
При недостаточном производстве секрета или нарушении оттока панкреатического сока пища полностью не расщепляется, особенно это касается белков и жиров. Также страдают и процессы всасывания питательных веществ. Некачественно переработанный пищевой комок транзитом проходит по кишечнику, в результате чего количество каловых масс увеличивается.
Гормоны, производимые поджелудочной железой — инсулин, глюкагон и липокаин. При заболеваниях поджелудочной железы они перестают вырабатываться в достаточном количестве, что может привести к сахарному диабету или липоматозу самой железы.
Первые признаки заболевания поджелудочной железы
Чаще всего — это боли в области эпигастрия, которые имеют тенденцию к нарастанию. Боль может носить опоясывающий характер и отдавать в область поясницы, левую лопатку, позвоночник. Характерна повышенная кожная чувствительность. Нередко патологию поджелудочной железы путают с остеохондрозом позвоночника, мочекаменной болезнью, заболеваниями сердца, холециститом и аппендицитом.
Наряду с болезненностью присоединяются признаки недостаточной секреторной активности органа:
- «жирный» стул, который плохо смывается с поверхности унитаза. Увеличение количества жира в кале связано с недостаточностью липазы — фермента, который не имеет в организме «дублеров». Нарушается основная функция липазы — расщепление жиров в присутствии компонентов желчи.
- Кашицеобразный обильный стул, выделяющийся 4-5 раз в день. Каловые массы часто бывают серого цвета.
- Вздутие живота и колики.
- Тошнота и тяжесть в животе, особенно после приема жирной и копченой пищи.
- Похудение, которое происходит вследствие плохого усвоения питательных веществ. Аппетит может быть сохранен на начальных этапах.
Помогает выявить патологию исследование копрограммы. В кале обнаруживают большое количество нейтрального жира (стеаторея), а также непереваренные зерна крахмала и мышечных (мясных) волокон.
Плохое качество панкреатического сока является препятствием для всасывания жиров и части витаминов, поэтому, спустя некоторые время, присоединяются признаки витаминной недостаточности. Гиповитаминоз Д проявляется в склонности к переломам костей, судорожным сокращениям мышц. Недостаток витамина А — в сухости кожи, нарушениях зрения; гиповитаминоз К характеризуется плохой свертываемостью крови.
Вследствие плохого расщепления белков развивается гиповитаминоз В12, который может привести к тяжелому заболеванию — пернициозной анемии.
Данные симптомы появляются при следующих заболеваниях:
- острое воспаление железы, острый панкреатит;
- хронический панкреатит;
- опухоли;
- муковисцидоз;
- липоматоз и фиброз железы;
- заболевания тонкого кишечника.
Признаки панкреатита
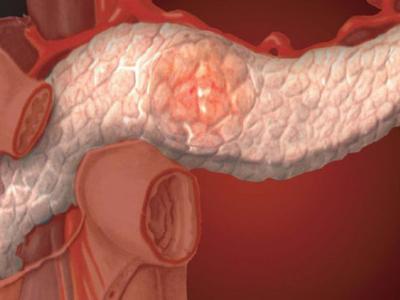 Если же возникло острое воспаление — панкреатит, болевой симптом выражен особенно остро. Нередко пациент не может лежать на левом боку, а принимает вынужденное положение — сидя, согнувшись вперед. Боль локализуется в подложечной области, с левой стороны живота, носит опоясывающий характер. Позже присоединяется рвота, не приносящая облегчения. Рвотные массы могут быть кислым содержимым, изредка — с примесью крови или желчи. Часто появляется повышенная температура.
Если же возникло острое воспаление — панкреатит, болевой симптом выражен особенно остро. Нередко пациент не может лежать на левом боку, а принимает вынужденное положение — сидя, согнувшись вперед. Боль локализуется в подложечной области, с левой стороны живота, носит опоясывающий характер. Позже присоединяется рвота, не приносящая облегчения. Рвотные массы могут быть кислым содержимым, изредка — с примесью крови или желчи. Часто появляется повышенная температура.
При пальпации живота находят болезненность в левой его части, немного выше пупка. Чтобы не спутать панкреатит с остеохондрозом, следует пальцами ощупать позвоночник. При панкреатите он будет безболезненным.
Согласно исследованиям, большинство случаев панкреатита возникает после приема больших доз алкоголя (в 70%). И лишь только в 10 % эпизодов поражение поджелудочной железы возникает в результате заболеваний — желчнокаменной болезни, опухоли, бактериальной или вирусной инфекции, хронических поражениях пищеварительного тракта, аутоиммунных нарушениях. В 20% выявить причину патологии не удается.
Повторные острые панкреатиты переводят заболевание в хроническую форму. Постепенно происходит замещение железистой ткани рубцовой, а это может привести к нарушению ее эндокринологической функции и развитию сахарного диабета.
Проводится в зависимости от остроты и тяжести процесса. Лучше проконсультироваться с врачом, чтобы исключить заболевания других органов.
При остром панкреатите назначаются голодные дни, практикуется прикладывание пузыря со льдом на область живота. Для купирования боли показаны спазмолитические и обезболивающие средства.
Назначаются ферментативные препараты, не содержащие компонентов желчи.
Профилактика
Следует избегать злоупотребления жирной пищей, алкоголем, при избыточной массе тела необходимо снизить вес. Также не следует использовать некоторые пищевые приправы, особенно острые. Своевременно лечите заболевания желудка, кишечника, органов желчеотделения, и соблюдайте назначенную врачом диету при панкреатите.
tibet-medicine.ru
 Хотите читать всё самое интересное о красоте и здоровье, подпишитесь на рассылку!
Хотите читать всё самое интересное о красоте и здоровье, подпишитесь на рассылку!
10.10.2013
просмотров 4634
Источник
О воспалении поджелудочной железы — панкреатите — организм сигнализирует различными способами. Чаще всего беспокоят боли, отличающиеся по степени выраженности и интенсивности. Если заболевание имеет острое течение, может очень сильно болеть спина.
Ощущения похожи на проявления поясничного радикулита, только при панкреатите они ярче выражены. Происхождение болей объясняется расположением поджелудочной железы.
Почему страдает поясничный отдел?
Любому пациенту интересно, может ли болеть спина при панкреатите. Поскольку пораженный орган находится в месте, где располагаются нервные окончания, из которых образовывается солнечное сплетение, дискомфорт может ощущаться как в животе, так и в спине.
Локализация боли зависит от того, какой участок оказался пораженным, на каком этапе развития находится заболевание и насколько оно тяжелое. Одним словом, боли в спине при панкреатите присутствуют практически всегда.
Острая фаза заболевания
Чем ярче и масштабнее протекает панкреатит, тем более выраженной будет симптоматика. Различают боли в области спины:
- типичные,
- нетипичные.
Их главная особенность — постоянство и прогрессирование, если никакие меры не предпринимаются. Почему же болит спина при остром панкреатите? Если воспалительный процесс затрагивает постепенно другие участки органа, дискомфорт усиливается.
Признак тяжелого приступа болезни — нестерпимая опоясывающая боль, поражающая поясницу. Когда боль отдает в спину, на небольшой промежуток времени ее можно ослабить, приняв коленно-локтевую позу.
Если поджелудочная поражена полностью, пациенту достаточно трудно терпеть неприятные ощущения. Они обладают крайней интенсивностью и локализуются в одинаковой степени как в животе, так и в поясничной области.
Что касается нетипичных ощущений, то рези могут отмечаться только в спинном отделе. Иногда они имеют сходство с проявлениями почечной колики. Для них характерны:
- внезапность;
- постоянство;
- чередование усиления с несущественным ослаблением.
Если заболевание хроническое
Болевой синдром будет проявляться так же, как и в случае острого течения. Единственное — со временем отмечается уменьшение интенсивности. На место возникновения дискомфорта влияет то, какой участок поджелудочной воспалился:
- Поражена головка железы — значит, будет болеть правая сторона, а потом грудная клетка и поясничный отдел.
- Воспаление хвоста поджелудочной обернется резями в левом боку, которые распространятся в грудную клетку и в спину.
Хотя при хроническом течении ощущения не настолько сильные, все же неудобства они доставляют. Симптомы могут возникнуть, в частности, от переедания.
Хотя иногда ничего общего с этим заболеванием дискомфорт в пояснице не имеет — он может провоцироваться определенными патологиями позвоночного столба.
Несложно при помощи надавливания на точки в области позвоночника выяснить происхождение ощущений. Если дискомфорт при надавливании усиливается, значит, следует провериться на наличие болезней спины.
Способы устранения болевых проявлений
Пациентов с острым панкреатитом направляют в стационар. Ни в коем случае от госпитализации нельзя отказываться.
Медиков необходимо вызывать при малейших подозрениях на острую форму. Нежелательно принимать обезболивающие — это смажет картину заболевания, и врачу будет сложно поставить диагноз.
Следует обратиться к специалистам и при обострении хронического панкреатита. Когда приступ по выраженности незначительный, с резью в пояснице можно справиться при помощи обезболивающих средств. Правда, лечение все равно понадобится комплексное.
Если дискомфорт в поясничном отделе не спровоцирован чрезмерным употреблением жирной или жареной пищи, пригодятся упражнения, которые должен порекомендовать врач.
При любом типе заболевания не обойтись без таких элементов комплексного лечения:
- Соблюдение диеты, которая подразумевает отказ от спиртного, а также от вредной пищи (жирного, жареного, фаст-фуда, цветных сладких напитков).
- Препараты с анальгетическим эффектом, которые помогут справиться с болями в поясничной области.
- Ферментативные средства, помогающие пищеварению.
- Лечебная физкультура, дыхательные упражнения, массаж. Массаж спины при панкреатите полезен тем, что благодаря ему координация нервных импульсов, которые контролируют работу железы, улучшается. Кроме того, устраняется риск возникновения воспалений в других органах.
Чтобы не допустить развития заболевания, следует к своему здоровью относиться с уважением. А если беспокоят вышеперечисленные проявления, лучше не заниматься самолечением, иначе ситуация может обернуться тяжелыми осложнениями.
Смотрите видео: Упражнения от боли в пояснице — для лечения спины при грыже диска, радикулите, остеохондрозе.
Источник


