Отличие хронического панкреатита от реактивного

Реактивный панкреатит – острый приступ, для которого характерно воспаление поджелудочной железы из-за нарушений или болезней желудочно-кишечного тракта.
Особенностью реактивного панкреатита является скорость лечения – приступ снимается довольно быстро, практически сразу после начала лечения.
Основные причины приступа реактивного панкреатита:
- Желчнокаменная болезнь (ЖКБ);
- Хронические болезни желудка, печени;
- Язва желудка или двенадцатиперстной кишки, гастрит, гепатит;
- Алкогольная зависимость, несоблюдение режима питания, ежедневное употребление большого количество вредных продуктов;
- Переедание или наоборот голодание;
- Отравление некачественной пищей или ядовитыми веществами (ртуть, фосфор, свинец);
- Аллергия, приводящая к изменениям в поджелудочной железе.
Основные симптомы, которые возникают при реактивном панкреатите:
- Болевые ощущения опоясывающего характера. Но иногда, боль может иметь локальный характер, в зависимости от того, какой именно отдел органа поражен;
- Возникновение белого налета на языке, резкая тошнота, рвотные позывы, понос;
- Вздутие, отрыжка, изжога.
При возникновении данных симптомов, больному следует обратиться за консультацией к специалисту медицинского центра и пройти полное обследование. Особенно важно провести УЗИ брюшной полости.
Касательно методов лечения реактивного панкреатита, то в первую очередь необходимо определить причину, которая вызвала приступ. Далее, потребуется привести в норму рацион и урегулировать время принятия пищи. Наиболее важно исключить из рациона жирное, жареное, копченое и острое.
В целях профилактики последующих приступов, а также чтоб не допустить хронической формы панкреатита, врач посоветует придерживаться диеты длительный период.
Хронический панкреатит – более серьезная и тяжелая форма заболевания поджелудочной железы. Отличается медленным протеканием в организме, изменением клеточной структуры с последующей функциональной недостаточностью. Недуг наиболее характерен для людей, старше 40 лет. Но в последние года, болезнь стала проявляться и у лиц более молодого возраста.
Опасность панкреатита заключается в том, что болезнь провоцирует формирование опухолей и новообразований злокачественного характера.
Причины возникновения хронического панкреатита:
- Желчнокаменная болезнь;
- Сахарный диабет;
- Неправильное и некачественное питание (голодание или переедание, злоупотребление алкогольными напитками, жирными и острыми блюдами);
- Генетическая предрасположенность;
- Воспалительные процессы в двенадцатиперстной кишке.
Основными симптомами панкреатита хронической формы является резкая боль в животе, особенно часто локализуется слева. Чувство тревожности головокружения, слабости. Может незначительно повышаться температура, кидать в жар, пропадать аппетит. Приступ часто сопровождается жидким стулом, приступами тошноты и рвоты. При возникновении этих симптомов, рекомендовано сразу обращаться в частный медицинский центр и пройти комплексное обследование.
Способы лечения хронической формы панкреатита.
Лечение этого заболевания включает несколько этапов и зачастую содержит методы направленные на нормализацию работы поджелудочной железы. Основные пути лечения хронического панкреатита состоят в медикаментозной терапии, соблюдении строгой диеты и режима питания, а также в некоторых случаях могут сопровождаться хирургическим вмешательством.
Источник
Поджелудочная железа – одна из самых крупных и самых важных желез в организме человека. Этот орган принимает активное участие в пищеварении, а также выполняет эндокринную функцию.

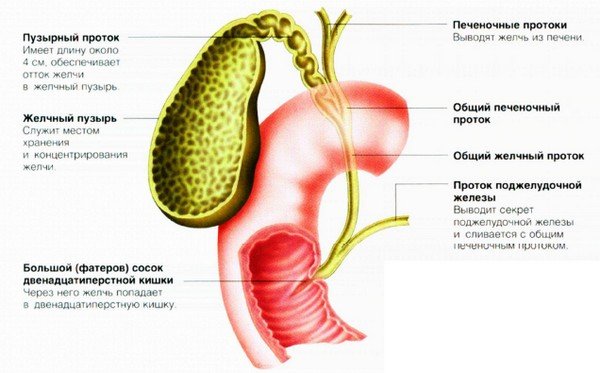
Вес поджелудочной железы до 100 г, располагается она на задней стенке брюшной полости, позади желудка и состоит из нескольких отделов: головки, шейки, тела и хвоста. Основу поджелудочной железы составляют 2 типа тканей — дольки, ацинусы — они секретируют поджелудочный сок, который содержит пищеварительные ферменты; и особые клетки, островки Лангерганса, которые продуцируют гормоны — глюкагон и инсулин.
Вследствие нарушений в питании и употребления алкоголя может развиться воспаление поджелудочной железы, которое называют панкреатитом. Панкреатит довольно серьезное заболевание, и при отсутствии лечения, или неправильном лечении, может привести не только к осложнениям, а и к летальному исходу.
Виды панкреатита
В клинике различают три вида панкреатита – острый, хронический и реактивный панкреатит.
Острый панкреатит — воспаление отдельной части или органа в целом, который сопровождается распадом тканей железы и нагноением или кровоизлиянием.
Хронический панкреатит — протекает медленно, но без лечения прогрессирует. Воспалительные явления в поджелудочной железе могут появляться при погрешностях, например, в диете, и затухать, при наличии адекватного лечения и сбалансированного питания.
Реактивный панкреатит — приступ острого панкреатита в связи c обострением заболеваний желудка, 12-перстной кишки, желчного пузыря или печени.
Хронический панкреатит
Хроническим панкреатитом называют прогрессирующее воспаление поджелудочной железы, которое проходит с выраженными нарушениями пищеварительной и гормональной функций. Хронический панкреатит встречается довольно часто, чаще заболевание поражает людей 30 — 60 лет.

При хроническом панкреатите происходят изменения в функции органа, из-за которых нарушается способность вырабатывать пищеварительные ферменты и гормоны.
Хронический панкреатит может перейти в хронический несколькими путями: непосредственный переход; чаще — вследствие повторных приступов острого панкреатита, которые усугубляются с течением времени.
Особую роль в развитии панкреатита имеет алкоголь и нездоровое питание. Также, к развитию панкреатита могут привести болезни желчных путей, язвенная болезнь 12-перстной кишки, хронический гастрит со сниженной секрецией, заболевания печени.
Кроме того, панкреатит может возникнуть после перенесенных травм, приема токсичных лекарственных средств, инфекций, в том числе вирусные гепатиты, вирус паротита, некоторые гельминтозы, хронические отравления свинцом, ртутью, фосфором, мышьяком. Также есть наследственные формы панкреатита.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут несколько варьировать, но все же, есть ряд постоянных симптомов — боль в верхней части живота, левом подреберье. Редко в правом подреберье, может быть опоясывающей, интенсивность боли может быть разной, от тупой, ноющей до резкой.
Но возникает чаще всего после погрешностей в диете, приема алкоголя, через 30-60 минут после еды. Боль нарастает лежа на спине, а уменьшается — в сидячем положении со слегка наклоненным вперед туловищем. Болевому синдрому всегда сопутствует диспепсический — тошнота, рвота, снижение аппетита, метеоризм, склонность к поносам.
Острый панкреатит
Острый панкреатит — воспаление поджелудочной железы, сопровождающееся кровоизлияниями и некротическими процессами, возникающими вследствие самопереваривания железы панкреатическими ферментами.

Острый панкреатит часто сочетается с болезнями желчного пузыря и желчных путей (желчнокаменной болезнью, дискинезией желчевыводящих путей). Возникновению острого панкреатита способствует прием обильной жирной пищи, а также алкоголя. Кроме того, к острому панкреатиту может привести механическое воздействие на область левого подреберья.
Клиническая картина может быть разнообразной – от легких болей в животе, до тяжелых состояний с мучительной болью и шоковым состоянием. Заболевание начинается внезапно с при-ступа сильной боли в верхней трети живота, чаще после погрешностей в диете. Часто боль носит опоясывающий характер и может отдавать в левую лопатку.
К болевому синдрому присоединяется неукротимая рвота, которая может возникать даже после небольшого глотка воды. Рвота носит мучительный характер и не дает облегчения. Реже беспокоят тошнота, метеоризм, запор или понос.
При данном состоянии может повышаться температура. Больные беспокойны, мечутся в кровати. Кожа бледнеет, имеет синеватый оттенок, появляется обильный пот, может наблюдаться повышение давления в начале, а потом снижение артериального давления до состояния коллапса.
Реактивный панкреатит
Часто реактивный панкреатит возникает резко, неожиданно после приема раздражающих продуктов. Причина патологических изменений — спазм протока поджелудочной железы. Из-за этого пищеварительные ферменты остаются в ней и разрушают ткани железы.
Реактивный панкреатит может возникнуть в следующих случаях:
• после нарушений в диете,
• после приема алкоголя,
• после приема токсичных фармпрепаратов,
• после приема сладких газированных напитков с большим количеством консервантов и пищевых красителей,
• на фоне острого или хронического гастрита, камней желчного пузыря.
Иногда реактивный панкреатит развивается вследствие длительного сильного стресса. В данном случае происходит выброс адреналина в кровь и сужение протоков поджелудочной железы. Возникает временный спазм, который приводит к частичному некрозу тканей.
Одним из самых характерных симптомов реактивного панкреатита являются тупые режущие боли, опоясывающего характера под ребрами. Появляется вкус желчи во рту, постоянна мучительная рвота, которая не дает облегчения, возникает отрыжка.
Если состояние продолжает ухудшаться, то появляется одышка, липкий пот, повышается температура тела, повышается артериальное давление и учащается пульс. Живот вздувается, появляется метеоризм, что указывает на возможный перитонит.
Панкреатит у детей
У ребенка организм на внешние раздражители реагирует намного сильнее и активнее, поэтому любая инфекция или аллерген, который нарушает функционирование поджелудочной железы, могут привести к развитию панкреатита.

Частой причиной развития панкреатита у детей является нарушение питания, различные травмы и аномалии развития органов желудочно-кишечного тракта, прием некоторых лекарственных препаратов. Употребление в пищу таких продуктов, как копчености, чипсы, фаст-фуд, консервы, газированные напитки оказывают сильное раздражающее действие на слизистую оболочку пищеварительной системы.
Наиболее распространенным видом панкреатита у детей является реактивный панкреатит. Симптомы его могут возникать при ОРЗ, ОРВИ, острого гастроэнтерита и других заболеваний.
Основными симптомами панкреатита у детей являются боли в верхней части живота. Чем старше ребенок, тем сильнее выраженность боли. Так же, при панкреатите возникает многократная рвота, тошнота, частый жидкий стул.
На языке появляется белый налет, повышается температура. Ребенок становится капризным, плаксивым, раздражительным. В целом, симптомы панкреатита у детей имеют сходную симптоматику с острым панкреатитом у взрослых.
Диета при панкреатите
После снятия острой фазы заболевания и выписки из стационара, нужно в обязательном порядке придерживаться лечебной диеты при панкреатите и категорически избегать тех факторов, которые привели к возникновению этого заболевания.

Лечебное питание или диета при панкреатите состоит в том, что следует исключить из рациона жирное, жареное, копченое, сократить количество используемых специй до минимума, пить много минеральной воды без газа. Пища готовится на пару или варится. Количество приемов пищи до 6 раз в сутки, маленькими порциями в одно и то же время.
Категорически запрещены к употреблению: алкоголь, кофе, какао, газированные напитки. А также диета при панкреатите исключает из рациона сдобу, жирную и жареную пищу, концентрированные бульоны, борщи, рассольники, все виды консервов, вареные яйца, шоколад. Кроме того, следует исключить некоторые виды фруктов — бананы, инжир, виноград, кислые яблоки.
Осложнения панкреатита
Следует помнить, что панкреатит сам по себе не вылечивается и без должного лечения и постоянной диеты, может привести к целому ряду осложнений и развитию сопутствующих заболеваний.

Часто к панкреатиту могут присоединяться воспаление желчного пузыря, язва желудка, гнойные осложнения, флегмона или абсцесс поджелудочной железы. Иногда развивается внутрибрюшное кровотечение.
Другим, весьма серьезным осложнением панкреатита, является разрушение поджелудочной железы и развитие перитонита. Так же, в ряде случаев хронический панкреатит может привести к малигнизации (озлокачествлению) процесса.
При хроническом панкреатите может изменяться форма самой железы, и она становится таких размеров, что сдавливает 12-перстную кишку и создает непроходимость в ней. А это уже являет-ся поводом для хирургического вмешательства.
Хронический панкреатит может привести к такому осложнению, как сахарный диабет. Поэтому следует строго придерживаться всех рекомендаций, которые дает лечащий врач.
Внимание! Информация на сайте не должна быть использована в качестве руководства по самолечению, все предложенные лекарства и методы лечения, описанные в статьях, могут применяться только после консультации с врачом!
Источник
Панкреатит – заболевание поджелудочной железы, которое сопровождается сильным воспалительным процессом. Если вовремя не начать лечение, то это приводит не только к повреждению, но и к изменению функции, а именно внешне и внутрисекреторной. В результате такого явления у больного возникают серьезные осложнения со здоровьем.
Каждый человек должен понимать, что ПЖ (поджелудочная железа) – пищеварительный орган. Благодаря ПЖ происходит весь процесс переваривания пищи, а также регулируется углеводный обмен.
Поджелудочная железа в организме человека выполняет много функций. Основные функции заключаются в выработке панкреатического сока и в синтезе гормонов. Также необходимо отметить, что поджелудочная железа способна синтезировать инсулин, именно он поддерживает нормальный уровень глюкозы в организме человека, в частности в кровеносной системе.
Теперь можно сделать вывод, что панкреатит возникает чаще всего из-за нарушенного и нерационального питания.
Причины возникновения болезни
 Острый и хронический панкреатит имеют совместные причины возникновения.
Острый и хронический панкреатит имеют совместные причины возникновения.
К частым причинам возникновения можно отнести: злоупотребление алкогольными напитками, неправильное питание (употребление много жирных и копченых блюд), ожирение.
Помимо этого как острый, так и хронический панкреатит может возникать на фоне патологии гепатобилиарной системы. Для того, чтобы было понятно, это означает, что у больного присутствуют в анамнезе такие заболевания: гепатит, желчекаменная болезнь или холецистит.
 К дополнительным причинам можно отнести:
К дополнительным причинам можно отнести:
- Курение.
- Эндокринные болезни.
- Вирусные инфекции.
- Длительный прием лекарственных препаратов, например: тетрациклин или цитостатик.
Помимо этих причин, острое и хроническое течение болезни может возникать на фоне муковисцидоза или при тяжелой пищевой аллергии.
Клиническая картина
Симптомы острого и хронического панкреатита отличаются друг от друга. При остром течении болезни происходит нарушение оттока панкреатического сока. Такой механизм приводит к самоперевариванию железы. Поэтому у больного при остром панкреатите возникает сильная боль, которая носит опоясывающий характер.

Часто при остром течении недуга больного мучает сильная тошнота, которая может сопровождаться кратковременной рвотой. На фоне такой интоксикации организма у больного возникают и дополнительные признаки. Например: снижается артериальное давление, в более тяжёлых случаях нарушается сознание.
Необходимо отметить, что если вовремя не распознать признаки острого панкреатита, то это чревато развитием коллапса или шока.
Что касается хронического панкреатита, то у больного на начальной стадии развития болезни происходит выраженное нарушение ПЖ. Как правило, это сопровождается сильным болевым синдромом, который порой не купируется простыми обезболивающими препаратами.

Где возникает боль? При хроническом течении болевой синдром локализован в верхней или средней части живота. Помимо этого боль способна отдавать и в левую половину грудной клетки, в редких случаях в область сердца.
Что же провоцирует боль? Болевой синдром связан с чрезмерным употреблением пищи, а именно с жареными, копчеными и острыми блюдами. Первые признаки боли при хроническом панкреатите возникают через 10-15 минут после еды.
К дополнительным симптомам хронического течения относятся: тошнота, рвота, общее недомогание организма на фоне интоксикации.
Каждый больной должен понимать, что если вовремя не устранить симптомы хронического течения, то это приведет к перестройке тканей ПЖ. В дальнейшем возникают серьезные осложнения со здоровьем, поджелудочная железа не сможет нормально функционировать и вырабатывать гормоны и ферменты. На фоне этого у больного развивается синдром мальабсорбции, в редких случаях может возникнуть мальдигестия.
Не многие понимают, что это такое. Для того, чтобы было понятно, мальдигестия – в этом случае происходит нарушение переваривания, а второе понятие мальабсорбция – уже нарушение самого механизма всасывания, непосредственно в тонкий кишечник. На фоне таких признаков у больного возникают неприятные симптомы.
Например:
- Стул приобретает кашеобразную консистенцию. Характер стула: цвет зеленый или желтый, частота 3 и более раз в день.
- Признаки гиповитаминоза, которые заключаются в снижении остроты зрения, нарушается пигментация, в редких случаях у больного начинают кровоточить десна.
В связи с тем, что процесс пищеварения полностью нарушен, то могут возникать и нервно-психические расстройства. Как вы видите, что при разном течении болезни свои симптомы.
Поэтому для того, чтобы поставить точный диагноз и пройти адекватное лечение, необходимо пройти ряд диагностических мероприятий.
Диагностические мероприятия

В первую очередь доктор проводит опрос больного. Второй этап диагностики заключается в проведении трансабдоминального ультразвукового обследования. При помощи данной диагностики можно быстро определить величину поврежденной поджелудочной железы.
Трансабдоминальное исследование также помогает выявить контур и структуру ПЖ. Если внимательно посмотреть на заключение, то можно увидеть, что при воспалении поджелудочной железы у больного неоднородная структура, а также присутствует эхогенность.
Важно! Такой метод диагностики хоть и считается результативным, но прежде чем поставить окончательный диагноз, необходимо сопоставить данные с лабораторным исследованием.
При необходимости пациенту при остром или хроническом заболевании могут назначить компьютерную томографию, в редких случаях проводится МРТ. При помощи данного обследования также можно выявить увеличение размера ПЖ.
Но, в отличие от трансабдоминального обследования, КТ и МРТ способно обнаружить кальцификацию и псевдокисты. Поэтому данная диагностика способна выявить злокачественные образования на самых начальных стадиях развития.
К дополнительным инструментальным методом диагностики можно отнести эндоскопическую ретроградную холангиопанкреатографию. Данный метод помогает более точно определить характер и степень тяжести болезни.
Как мы говорили выше, что все методы диагностики должны сопоставляться с лабораторными показателями.
Назначают:
- Если у врача имеются подозрения на хронический панкреатит, то проводится определение фекальной панкреатической эластазы.
- Назначается общий анализ крови. По результатам исследования выявляются признаки воспаления и анемия.
- Анализ крови. В период обострения недуга все показатели повышаются.
- Анализ крови на сахар. Назначается больным, которые в анамнезе помимо панкреатита имеют и сахарный диабет.
Заключительные этапы диагностики – проведение ЭКГ или ЭХО — кардиографии.
Важно! При тяжелом течении болезни необходимо пройти дополнительные консультации узконаправленных специалистов. Может понадобиться консультация: гастроэнтеролога, хирурга, эндокринолога или кардиолога.
Лечение
Как вы понимаете, что причины возникновения данного недуга разнообразны, поэтому лечение должно быть комплексное. В терапию входит не только прием лекарственных препаратов, больному также необходимо соблюдать правильное питание и вести здоровый образ жизни.
 Необходимо отказаться от вредных привычек, а также от употребления алкоголя. Что касается диетического питания, то необходимо включить в свой рацион продукты, которые не содержат животные жиры.
Необходимо отказаться от вредных привычек, а также от употребления алкоголя. Что касается диетического питания, то необходимо включить в свой рацион продукты, которые не содержат животные жиры.
В связи с тем, что при остром и хроническом течении возникают болевые признаки, то их нужно устранить. Сделать это можно при помощи ненаркотических или наркотических лекарственных анальгетиков.
Важно! Дозировку препаратов должен назначить только лечащий врач, так как препараты обладают широким спектром действия и при неправильном приеме могут возникнуть серьезные осложнения со здоровьем.
В домашних условиях для быстрого устранения болевого признака можно принять спазмолитики.
 Например:
Например:
- Но-шпа.
- Спазмолгон.
Но, перед применением внимательно изучите инструкцию.
Для быстрого купирования болевого признака врачи могут назначить панкреатические ферменты. В составе таких препаратов содержится большое количество липазы.
 Назначают:
Назначают:
- Креон.
- Панзинорм.
- ИПП, например: Омепразол или Эзомепразол.
Самостоятельно принимать вышеописанные препараты не стоит. Ведь данные лекарства можно использовать в лечении умеренного обострения хронического панкреатита. При остром течении болезни назначают более щадящие лекарства.
В обязательном порядке в лечение входит заместительная терапия, которая в медицине носит название полиферментная. Такое лечение назначается при развитии внешнесекреторной недостаточности. Но заместительную терапию не всем можно применять, так как существуют определенные показания.
Показания:
- Прогрессирующая потеря массы тела.
- Жидкий стул (стойкий).
- При сильном вздутии живота.
Терапия с применением полиферментативных препаратов помогает быстро купировать все вышеописанные явления. В состав лекарств входит растительные компоненты, подбор препарата осуществляется в индивидуальном порядке.
Хирургическое лечение
 Хирургический метод используется в крайних случаях, чаще всего при возникновении осложнения.
Хирургический метод используется в крайних случаях, чаще всего при возникновении осложнения.
Показания к операции:
- Тубулярный стеноз.
- Стеноз 12-персной кишки или панкреатического протока.
- Плеврит.
- Подозрения на рак ПЖ.
Выбор оперативного вмешательства выбирается доктором, исходя из степени тяжести осложнений и общего состояния больного.
Могут провести продольную панкреатоеюностомию. Основная цель операции заключается в рассечении панкреатического протока, после чего его зашивают с использованием изолированной по Ру петлей тощей кишки.
При хроническом течении проводится изолированная резекция головки ПЖ. В этом случае иссечение делается по узлу чревного сплетения.
Какая должна быть диета при панкреатите
Основное правило, которое должен запомнить больной с панкреатитом – употреблять только те продукты, которые щадяще действуют не только на желудок, но и на ПЖ и печень.
В период обострения лучше всего в течение нескольких дней поголодать. В эти дни больному разрешается только пить воду. Необходимо выпивать не менее 1,5 литра жидкости.
Отметим, что вода должна быть исключительно щелочная, без газа. Можно в первые два дня приготовить и отвар из шиповника, пить некрепкий черный чай.
На 3-й день не стоит сразу все хватать налету. Диета – не только подбор продуктов, но и правильный прием. При таком недуге нужно тщательно пережевывать пищу, питаться дробно, 5 раз в день.
Исключить из питания:
- свежий хлеб;
- полностью исключить жареные сдобы;
- пиццу;
- пшенную кашу, перловую и бобовую;
- мясо жирных сортов, например: баранина, утка;
- консервы;
- борщ на жирном бульоне;
- острый соус;
- растительный и животный маргарин;
- свиной жир;
- фруктовые соки: апельсиновый, ограничить употребление яблочного и виноградного сока.
Что можно приготовить? При остром и хроническом панкреатите вы сможете приготовить: суп овсяный, молочный, суп из кабачков, пудинг рыбный, суфле из нежирного сорта курицы, паровой морковный пудинг.





Реабилитация
 После пройденного лечения в период ремиссии болезни необходимо соблюдать режим дня, сочетать труд и отдых. Если у вас есть возможность, то можно пройти санаторно-курортное лечение.
После пройденного лечения в период ремиссии болезни необходимо соблюдать режим дня, сочетать труд и отдых. Если у вас есть возможность, то можно пройти санаторно-курортное лечение.
Самые известные и благоприятные курорты в период стойкой ремиссии заболевания – зоны с гидрокарбонатными водами.
Народные методы лечения
 При остром, в том числе и при хроническом недуге, можно использовать народные методы лечения, но только в комплексной терапии.
При остром, в том числе и при хроническом недуге, можно использовать народные методы лечения, но только в комплексной терапии.
Хорошо себя зарекомендовала физиотерапия на основе целебных трав. В домашних условиях можно приготовить отвары на основе: бессмертника, горькой полыни, шиповника.
Прополис – его также рекомендуют при панкреатите, так как он помогает стимулировать ПЖ. В период обострения болезни можно просто разжевывать кусочки прополиса. При хроническом течении необходимо приготовить спиртовую настойку.
В обязательном порядке провести полное очищение организма. Сделать это можно при помощи корней одуванчика.
Отвар из корней одуванчика
Приготовление: собрать свежие корни одуванчика, измельчить и настоять в кипятке. Применять: по 1/4 стакана 3 раза в день.
Помните, перед приготовлением любого рецепта нужно проконсультироваться с доктором.
Могут ли возникнуть осложнения

Если своевременно не выявить недуг и не начать лечение, то могут возникнуть серьезные осложнения. Чаще всего при несвоевременном лечении у больного возникает панкреонекроз – деструктивное заболевание, которое приводит к полиорганной недостаточности.
Помимо этого, может возникать:
- Рак, непосредственно поджелудочной железы.
- Киста ПЖ.
- Реактивная форма гепатита.
- Механическая желтуха.
- В редких случаях могут возникнуть реактивные плевриты, панкреатическая кома и абсцесс ПЖ.
Необходимо понимать, что осложнения могут возникнуть на любом этапе развития болезни. Поэтому необходимо немедленно обратиться к доктору и пройти соответствующее лечение.
Профилактика
Для того, чтобы предотвратит ремиссию болезни, необходимо соблюдать определенные правила.
В первую очередь отказаться от алкоголя и табака. В обязательном порядке контролировать массу тела, ведь как вы понимаете, что острый приступ панкреатита возникает на фоне ожирения.
В обязательном порядке соблюдать все рекомендации врача – главный этап в профилактике недуга.
Помните, при возникновении первых симптомов необходимо немедленно обратиться к доктору. Ведь только врач сможет поставить правильный диагноз и назначить адекватное лечение.
Видео
Источник