Острый реактивный панкреатит диета

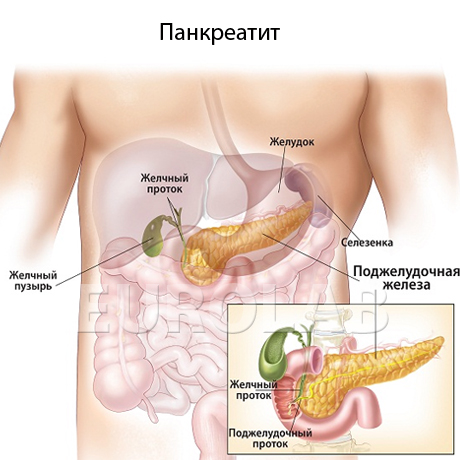
Реактивный панкреатит – это патологический процесс воспаления поджелудочной железы, органа, который выполняет в организме человека две невероятно важные функции: секрецию большинства пищеварительных ферментов и выработку инсулина – гормона, регулирующего уровень сахара в крови. При лечении такого заболевания, как панкреатит, применяется не только медикаментозная терапия, но и специально подобранная диета, которой специалисты придают огромное значение в скорейшем выздоровлении и последующей долгосрочной ремиссии.
Принципы диеты
Диета при реактивном панкреатите являет собой одну из основных составляющих лечения, которое направлено на восстановление нормального функционирования поджелудочной железы.
При этом в рационе учитываются сопутствующие заболевания ЖКТ, которые привели к развитию такого заболевания, как реактивный панкреатит: это могут быть гепатит, гастрит, болезни желчного пузыря и печени.
Для составления меню при реактивном панкреатите используется диета № 5П.
В основу питания при этом положен принцип, заключающийся в создании полного физиологического покоя поврежденного органа, что влечет за собой обязательное соблюдение больным следующих положений:
- Питание должно быть частым и добрым – не менее 5 раз в день. Это не даст желудочному соку, накапливаясь, раздражать желудок и позволит снизить нагрузку как на поврежденную поджелудочную железу, так и на другие органы ЖКТ.
- Предпочтение следует отдавать теплым, протертым блюдам из овощей, приготовленных на пару или сваренных на воде, что позволит исключить раздражение слизистой желудка.
- При составлении меню рекомендуется предпочтительное употребление белковой пищи, сокращение до минимума углеводов и отказ от жиров. Причина этого кроется в том, что происходящий при панкреатите отек поджелудочной железы снижает выработку ею пищеварительных ферментов, однако, ферменты, которые участвуют в расщеплении белков, вырабатываются не только в этом испытывающем затруднения органе, но и в двенадцатиперстной кишке.
- Из рациона следует исключить блюда и продукты, обладающие высокими сокогонными свойствами.
Разрешенные продукты
Рацион питания при реактивном панкреатите может состоять из:
- супов овощных, крупяных и с макаронами;
- нежирных сортов птицы, мяса, рыбы;
- подсушенного белого хлеб, несладкого печенья, сухарей;
- нежирных кисломолочных продуктов;
- каш (овсяной, рисовой, манной, гречневой) и макарон;
- растительного (до 15 г в день) и сливочного (до 30 г) масла;
- отварных или запеченных картофеля, цветной капусты, свеклы, моркови, зеленого горошка, тыквы;
- белковых омлетов;
- некислых ягод и фруктов;
- отвара шиповника, некрепкого чая, соков, компотов, желе, муссов без сахара.
Запрещенные продукты
При реактивном панкреатите запрещено употреблять:
- алкоголь;
- свежий хлеб и сдобу;
- газированную воду, кофе, какао;
- колбасы, консервы, копчености;
- жирные сорта мяса и рыбы;
- мясные, грибные, рыбные бульоны;
- рассыпчатые каши (пшенную, перловую, ячневую, кукурузную);
- бобовые, редис, редьку, лук, чеснок, белокочанную капусту, грибы;
- виноград, инжир, бананы;
- шоколад, мороженое, варенье.
Диета в период обострения
Диета при реактивном панкреатите зависит от того, в какой фазе находится данное заболевание – обострения или ремиссии.
В острой стадии заболевания, во время которой больного беспокоят очень сильные болевые ощущения, на протяжении первых нескольких дней показано полное голодание. Разрешен только прием лечебных минеральных вод в небольшом количестве и маленькими глотками.
Созданный таким образом полный физиологический покой для поджелудочной железы способствует уменьшению желудочной и панкреатической секреции, что приводит к снятию клинических симптомов заболевания.
Прием пищи следует начинать постепенно и очень осторожно, не ранее четвертого дня, следя за тем, чтобы еда была максимально щадящей не только для поджелудочной железы, но и всей пищеварительной системы в целом и соответствовала лечебному столу № 5П.
Через неделю в меню больного с диагнозом «острый реактивный панкреатит» можно включать:
- кисели и слизистые супы;
- овощи в тушеном и отварном виде;
- жидкие каши;
- паровые котлеты из говядины, курицы и рыбы;
- кефир;
- слабо заваренный чай, отвар шиповника;
- печеные яблоки.
Суммарная калорийность рациона питания в это время не должна превышать 2500-2700 ккал в день, норма выпиваемой жидкости – 1,5 литра, потребляемой соли – 10 г (в первые 2 недели следует готовить без соли). Температура пищи должна быть в пределах от 45 до 60ºС, консистенция блюд – полужидкая или жидкая.
Диета при реактивном панкреатите в острой форме подразумевает на длительное время полное исключение из меню:
- копченых, жареных продуктов;
- маринадов, консервов и солений;
- сметаны и сливок;
- сала;
- сдобы и свежего хлеба;
- алкоголя.
Строгая диета и соблюдение всех рекомендаций способны предотвратить развитие такой болезни, как острый реактивный панкреатит, в хроническую форму.
Диета в период ремиссии
В фазе ремиссии реактивного панкреатита при организации питания за основу по-прежнему берется диета № 5П, основные принципы которой необходимо неукоснительно соблюдать.
Разрешенные продукты в этот период:
- молоко, кефир, простокваша, неострый сыр и творог;
- каши и макаронные изделия;
- овощи и овощные бульоны;
- черствый белый хлеб и сухари;
- мясо и рыба нежирных сортов;
- фруктовые желе и печеные яблоки;
- ромашковый чай, отвар овса, некислые соки, морс.
Запрещенные продукты:
- алкогольные, газированные и сладкие напитки;
- бульоны рыбные и мясные;
- пряности и специи;
- консервированные, копченые, жареные продукты;
- мороженое и сладости;
- свежая сдоба;
- бобовые, свежая капуста, щавель, редис и редька.
Примерное меню
Примерное меню на день человека, страдающего таким заболеванием, как реактивный панкреатит, может состоять из следующих продуктов и блюд:
- Первый завтрак: паровой омлет, овсяная каша на воде, стакан морковного сока. (Как сами овощи, так и соки из них богаты антиоксидантами и способны облегчить клинические симптомы при панкреатите.)
- Второй завтрак: порция нежирного йогурта с черникой, хлебец из цельного зерна. (Цельнозерновые продукты и свежие ягоды содержат мало жиров, что делает их употребление очень полезным.)
- Обед: гречневый суп, рагу из отварного мяса индейки, зерновой хлеб, яблочное желе, отвар шиповника. (Мясо нежирных сортов удовлетворяет потребность организма в легкоусвояемых белках, жирах, микроэлементах.)
- Ужин: запеченный минтай, картофельное пюре, салат с нежирной заправкой, некрепкий чай. (Щадящие способы приготовления еды – отваривание, запекание, обжаривание на гриле – делает прием пищи вкусным и полезным.)
- На ночь: кефир и несколько сухариков.
Реактивный панкреатит – серьезное и коварное заболевание, чреватое неоднократными рецидивами в случае несоблюдения принципов правильного питания. Только длительная диета и серьезное отношение к ней, грамотно подобранное меню питания и отказ от вредных привычек помогут избежать осложнений и новых приступов такой болезни, как панкреатит, и позволят сохранить здоровье на протяжении длительного времени.
Автор: Загороднюк Михаил Петрович,
специально для сайта Zhkt.ru
Полезное видео о панкреатите, его лечении и диете
Изменить город
Клиники Москвы

Он Клиник
Многопрофильный медицинский центр
Первичная стоимость приёма — низкая

МедЦентрСервис
медицинская клиника
Первичная стоимость приёма — высокая
Источник

Панкреатит – воспалительный процесс в поджелудочной железе. Это заболевание диагностируют у людей разного возраста. Одной из самых распространенных форм панкреатита является реактивная. Она протекает на фоне других заболеваний ЖКТ (желудочно-кишечный тракт) и выделительной системы. В хроническую форму переходит редко, симптомы появляются резко. Лечение должно быть комплексным: прежде всего, нужно устранить первопричину (патологию других органов), а уже затем при помощи медикаментов и диеты нормализовать работу поджелудочной железы. Об особенностях питания при реактивном панкреатите, диете и меню мы и расскажем в данной статье.
Читайте также: Лечебное питание при панкреатите
Особенности диеты

Придерживаться диеты рекомендуется не менее 8 недель (фото: www.all-news.net)
Питание при панкреатите – основная составляющая процесса восстановления и нормализации функций поджелудочной железы. Назначать диету должен лечащий врач с учетом сопутствующих недугов и состояния организма. В основном используется лечебный стол №5 по классификации Певзнера. Пациенту нужно соблюдать следующие условия:
- Питаться дробно (4-5 раз в день), последний прием пищи должен быть не позднее, чем за 3 часа до сна.
- Составьте режим дня и строго его придерживайтесь: вы нормализуете работу желудочно-кишечного тракта. В определенные часы организм будет выделять желудочный сок и ферменты, и процесс пищеварения пройдет быстрее.
- В период обострения блюда должны быть протертыми или измельченными на блендере. Позднее будет достаточно тщательного пережевывания пищи.
- Оптимальный режим приготовления – на пару или варка, иногда можно побаловать себя тушеными блюдами. Запеченные до хрустящей корочки и жареные блюда противопоказаны.
- Количество жиров и углеводов в рационе нужно уменьшить, акцент делаем на белки и растительную клетчатку. В среднем, организм должен получать 80г жиров, 250 — углеводов и 150 — белков в сутки.
- После обострения в течение 2 дней рекомендовано лечебное голодание. Рекомендована щелочная минеральная вода и теплый травяной чай. На третий день можно дать больному слизистый суп или протертую кашу. Через два дня рацион можно расширить кисломолочными продуктами. Рыбу и белое мясо можно давать только на 7-8 день. Свежие овощи и фрукты вводят в меню через 10-12 дней с момента обострения.
- Оптимальный размер порции – не более 300г за один прием. Общая калорийность рациона не должна превышать 2800 кКал.
- Не рекомендованы строгие диеты, но и переедать не желательно. Любителям быстрых перекусов стоит помнить, что центры мозга, ответственные за чувство насыщения, активизируются только через 15 минут после начала приема пищи. Кушать рекомендуется медленно, небольшими кусочками. Из-за стола вставать с легким ощущением голода.
- Если мучает голод, можно выбрать вкусный и полезный перекус: овощной салат, 2-3 ложки творога, горсть ягод, стакан йогурта или кефира.
- Желудок будет работать лучше, если утро вы начнете со стакана теплой воды. Прием пищи – через 1-1,5 часа.
- Норма потребляемой жидкости – не менее 1,5 литров. Ограничьте потребление масла (до 15г в сутки), соли (до 10г), сахара (до 15г).
- Следите за температурным режимом блюд. Оптимальная температура – 40-50 градусов. Противопоказана очень холодная и горячая еда.
- Первые 2 недели консистенция блюд должна быть полужидкой или жидкой. После исчезновения симптомов можно кушать не протертую пищу.
- Следите за индивидуальной реакцией организма: при появлении аллергии или усилении симптомов, нужно вернуться к диете 5п. Заведите пищевой дневник, в него записывайте все потребляемые продукты. Новые продукты вводите в меню понемногу.
Читайте также: Диета при панкреатите: что можно есть для восстановления поджелудочной железы
Запрещенные и разрешенные продукты

Приготовление блюд дома – не только польза для здоровья, но и интересное хобби (фото: www.mirkrsoty.ru)
Диета при реактивном панкреатите основная на следующих продуктах:
- Нежирные сорта мяса (телятина, курица, кролик, индейка).
- Нежирные сорта рыбы (сазан, хек, треска, сайда, минтай, навага, окунь, щука, карп).
- Яйца куриные (не более 2 штук) – предпочтительнее паровой омлет или всмятку.
- Творог нежирный, некислый, кефир, йогурт, простокваша, неострый сыр. Молоко только в кашах.
- Растительное (оливковое, подсолнечное, льняное) и сливочное масло.
- Каши на воде и молоке (рис, манка, гречка, овсянка), домашняя лапша и вермишель.
- Супы (с крупами, овощами, фрикадельками), нежирные бульоны.
- Овощи (брокколи, зелень, цветная капуста, морковь, тыква, кабачок, патиссон, огурцы, помидоры, картофель). Иногда можно зеленый горошек и молодую фасоль.
- Сладости (галетное печенье, пастила, зефир, сушки, мармелад). А также сухофрукты, вчерашний хлеб, несдобная выпечка.
- Фрукты (желательно сладких сортов), ягоды. В период обострения из них делают компоты, кисели, муссы.
- Напитки: зеленый чай, минеральная вода без сахара, натуральные соки, кисели, компоты.
При панкреатите нельзя употреблять:
- Жирные сорта мяса и рыбы, наваристые бульоны.
- Сдобу, сладости, свежий хлеб.
- Алкоголь, крепкий кофе, какао, газированные напитки.
- Консервы, пакетированные соки, копчености, маринады, соленья.
- Колбасные изделия (кроме диетических).
- Кукурузную, перловую, пшенную кашу.
- Бобовые, белокочанную капусту, шпинат, щавель, репу, редьку, грибы, лук, чеснок.
- Кислые фрукты и ягоды.
- Полуфабрикаты, фастфуд.
Читайте также: Диета при удаленном желчном пузыре и панкреатите
Рекомендованное меню

Кроме супов и каш не забудьте включить в рацион овощи и фрукты (фото: www.vseoede.su)
Таблица 1. Ориентировочное меню на неделю
| День недели | Рацион |
| 1-й | На завтрак: овсяная каша с изюмом (250г). На обед: картофельный суп (200г), гречневая каша с мясом (200г). На полдник: печеные яблоки (150г). На ужин: рисовый пудинг (150г), овощное пюре (100г). Перед сном: стакан кефира |
| 2-й | На завтрак: омлет на пару из двух яиц. На обед: суп с фрикадельками (200г), куриное суфле (150г), морковное пюре (100г). На полдник: творог (150г). На ужин: картофельное пюре (120г), тушеная рыба (150г) Перед сном: стакан йогурта |
| 3-й | На завтрак: гречневая каша (150г), сыр неострый (70г). На обед: суп-пюре овощной (200г), рис с овощами (200г). На полдник: фруктовый мусс, галетное печенье. На ужин: запеканка из тыквы (150г), отварная курятина (120г). Перед сном: стакан простокваши |
| 4-й | На завтрак: каша овсяная на молоке (200г), компот из сухофруктов. На обед: суп рисовый (200г), котлета куриная (120г). На полдник: морковно-яблочное пюре (150г). На ужин: овощи тушеные (150г), рыбная котлета (120г). Перед сном: стакан негазированной воды |
| 5-й | На завтрак: кальцинированный творог с сухофруктами (180г). На обед: гречневый суп (200г), рагу с индейкой (200г). На полдник: нежирный йогурт, сухарик. На ужин: отварная вермишель (120г), вареная телятина (150г). Перед сном: стакан кефира |
| 6-й | На завтрак: яйцо всмятку, тост с сыром. На обед: рыбный суп (200г), тушеные овощи с курицей (200г). На полдник: натуральный сок, галетное печенье. На ужин: лапшевник (250г). Перед сном: стакан йогурта |
| 7-й | На завтрак: рисовая каша на молоке (250г). На обед: суп овощной (200г), тефтели куриные (150г), кусочек хлеба (50г). На полдник: овощной салат (150г). На ужин: запеченный минтай (150г), пюре картофельное (150г), помидор. Перед сном: стакан кефира |
Читайте также: Диета при панкреатите: меню на неделю с рецептами, особенности питания и выбора продуктов
Десерты любят взрослые и дети. Однако не все сладости разрешены при панкреатите, а побаловать себя хочется. Предлагаем вам в видео ниже простые в исполнении рецепты, которые понравятся всем.
Источник
 Диета при остром панкреатите имеет свои особенности, отличающие ее от других диет. О том, что характерно для диеты при остром панкреатите, об особенностях питания при заболеваниях поджелудочной железы расскажет этот пост.
Диета при остром панкреатите имеет свои особенности, отличающие ее от других диет. О том, что характерно для диеты при остром панкреатите, об особенностях питания при заболеваниях поджелудочной железы расскажет этот пост.
Острый панкреатит – воспаление поджелудочной железы, протекающее в острой форме, вызванное активацией пищеварительных ферментов.
Причин возникновения острого панкреатита много, но чаще всего острый панкреатит возникает у лиц злоупотребляющих алкоголем и лиц с заболеваниями желчевыводящей системы – хронический холецистит, желчнокаменная болезнь.
Приступ острого панкреатита возникает, как правило, внезапно и проявляется нестерпимыми болями и другими характерными для данного заболевания симптомами.
Лечение острого панкреатита консервативно:
• производят очищение крови от ферментов поджелудочной железы (Контрикал, Трасилол и др – разрушают ферменты, попавшие в кровь)
• в течение нескольких дней назначается голод,
• затем строгая диета – диета № 5п — первый вариант,
• затем постепенный переход на второй вариант диеты №5п.
• Обезболивание (наркотическое или ненаркотическое)
Если улучшения состояния больного не наступает, то происходит оперативное вмешательство с целью удаления некротических участков железы.
![]() Голод в течение 2 дней (голод может назначаться до 4 дней в зависимости от тяжести заболевания.
Голод в течение 2 дней (голод может назначаться до 4 дней в зависимости от тяжести заболевания.
 Голодание более двух дней проводят в условиях стационара). В течение этого периода больному разрешается только пить отвар шиповника, слабозаваренный чай и минеральную воду, из которой удалены газы – «Боржоми», «Ессентуки №4», «Ессентуки №20», «Смирновская» или «Славяновская» по одному стакану 4-5 раз в день. С целью устранения интоксикации организма, питания и недопущения обезвоживания применяют парентеральное питание (т.е. капельницы – натрий хлорид с 5% глюкозой).
Голодание более двух дней проводят в условиях стационара). В течение этого периода больному разрешается только пить отвар шиповника, слабозаваренный чай и минеральную воду, из которой удалены газы – «Боржоми», «Ессентуки №4», «Ессентуки №20», «Смирновская» или «Славяновская» по одному стакану 4-5 раз в день. С целью устранения интоксикации организма, питания и недопущения обезвоживания применяют парентеральное питание (т.е. капельницы – натрий хлорид с 5% глюкозой).
Поскольку питание в пищевод не поступает, следовательно не вырабатываются желудочный и панкреатический соки, ферментативная активность снижается, что способствует регенерации поджелудочной железы.
![]() Диета при остром панкреатите, начиная с 3 дня.
Диета при остром панкреатите, начиная с 3 дня.
Больного переводят на диету №5 п первый вариант — щадящая диета, с механическим и химическим щажением.
Диета 5п-1 вариант разрабатывается на основании норм лечебного питания, утвержденных Приказом Минздрава России от 21.07.2013 № 395н «Об утверждении норм лечебного питания».
Показания к диете №5п первый вариант — острый панкреатит, обострение хронического панкреатита.
Больному разрешается есть, но пища значительно снижена по калорийности.
• Запрещено: соль, жиры, продукты, которые могут вызвать секреторную активность желудка и поджелудочной железы.
• Разрешается: пища жидкая, приготовленная без соли, богатая углеводами. Сахар, мед, фруктовые соки, клюквенный морс, отвары шиповника и черной смородины. до 2,5 л в день.
Таблица. Перечень разрешенных и запрещенных продуктов и блюд. Диета № 5п — 1 вариант.
Диета при остром панкреатите и обострении хронического.
| Продукт | Разрешаются | Запрещаются |
| Хлеб | Пшеничные сухари не более 50 г | Ржаной и свежий хлеб, изделия из сдобного или слоеного теста |
| Супы | Слизистые из различных круп на воде или некрепком овощном отваре, суп-крем из вываренного мяса | Мясные, рыбные бульоны, грибные отвары, молочные супы, гороховый, фасолевый, с пшеном, окрошка, свекольник |
| Мясо, птица | Нежирная говядина, курица, индейка, кролик, освобожденные от сухожилий, жира, кожи | Жирные и жилистые сорта мяса и птицы (утки, гуси), субпродукты, жареные блюда |
| Рыба | Нежирные сорта (треска, судак, сазан, окунь и др.) в виде кнелей, суфле | Жирная рыба, соленая, копченая, жареная, консервы |
| Яйца | Всмятку, омлеты паровые, белковые (не более 1 желтка в день) | Яйца вкрутую, жареные |
| Молоко, молочные продукты | Творог свежеприготовленный некислый в виде пасты, парового пудинга. Молоко только в блюдах (в суп до 100 г на порцию). Сливки в блюда | Молоко цельное, молочные продукты с высокой кислотностью, повышенной жирности и включением сахара, сметана, сыры |
| Овощи | Картофель, морковь, кабачки, цветная капуста в виде пюре, паровых пудингов. Тыква, свекла ограничиваются | Белокочанная капуста, чеснок, репа, брюква, редька, щавель, шпинат, лук, редис, огурцы, сладкий перец, сырые, квашеные и маринованные овощи, грибы, консервы |
| Крупы | Рис, гречневая, геркулес, несладкие протертые вязкие каши, пудинги, запеканки из риса, продельной крупы, геркулеса. Ограничиваются манная крупа, лапша, вермишель | Пшено, крупы перловая, ячневая, кукурузная, бобовые, макароны в цельном виде |
| Фрукты и ягоды | Яблоки печеные | Другие фрукты и ягоды, сырые яблоки. |
| Сладкие блюда | Кисели, желе, мусс на ксилите, сорбите. Фруктовые пюре — детское питание | Другие кондитерские изделия |
| Напитки | Чай некрепкий, минеральная вода, отвар шиповника, отвары из сухих и свежих фруктов полусладкие | – |
| Жиры | Несоленое сливочное масло в блюда не более 5 г на 1 порцию | Все другие жиры |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 |
Смотрите также: Диета при остром панкреатите — Образец меню диеты №5п первый вариант (протертый)
![]() 5 день. Калорийность увеличивается до 600-800 кал
5 день. Калорийность увеличивается до 600-800 кал
Жиры исключаются. Белки – 15г. Углеводы – до 200 г.
![]() 6-9 день. Калорийность увеличивается до 1000 кал
6-9 день. Калорийность увеличивается до 1000 кал
Жиры – 10г. Белки – 50г. Углеводы – до 250 г.
• Завтрак. Каша манная безмолочная (или рисовая), яблоко (или апельсин), чай с сахаром.
• Второй завтрак. Пюре картофельное (или морковное), 50г. Нежирного куриного мяса (или нежирной рыбы), отвар шиповника с сахаром.
• Обед. Бульон овощной, вегетарианский — 100-150г., рыба отварная (или говядина) — 30- 40г. с пюре картофельным, яблоко протертое.
• Полдник. Творог обезжиренный с сахаром – 50-60г. Чай с сахаром или вареньем
• На ночь. Стакан кипяченой воды, мед – 1столовая ложка (или стакан простокваши)
![]() 10-15 день. Калорийность превышает 1000 кал
10-15 день. Калорийность превышает 1000 кал
Белки — до 60 г., жиры -20 г., углеводов — 300г.
![]() Через две недели после приступа — диета при остром панкреатите:
Через две недели после приступа — диета при остром панкреатите:
Больному рекомендована на диета №5 п второй вариант.
После перенесенного приступа острого панкреатита строжайшая диета № 5п должна соблюдаться в течение 6-12 месяцев. Калорийность постепенно увеличивается.
Белки – до 100г., жиры – до 40 г., углеводы – до 450 г, увеличивается содержание водорастворимых витаминов.
Пища по-прежнему протертая, без соли.
Таблица. Перечень разрешенных и запрещенных продуктов и блюд. Диета № 5п — 2 вариант.
| Продукт | Разрешаются | Запрещаются | Ограничено употребление |
| Хлеб | Пшеничный подсушенный или вчерашний 200–300 г в день или в виде сухарей; несдобное печенье | Ржаной и свежий хлеб; изделия из сдобного и слоеного теста | Не сдобное сухое печенье |
| Супы | Вегетарианские протертые с разрешенными овощами; крупяные (кроме пшена) протертые, с вермишелью, ½ порции (250 мл) с добавлением сливочного масла (5 г) или сметаны (10 г) | Мясные, рыбные супы и бульоны, отвары грибов, молочные супы, с пшеном, щи, борщи, окрошки, свекольник | В период ремиссии супы на некрепком мясном или рыбном бульоне 1–2 раза в неделю (при переносимости) |
| Мясо, птица | Нежирных сортов (говядина, телятина, кролик, индейка, курица) рубленые. В период ремиссии возможно куском | Жирные жилистые сорта мяса, кожа птиц и рыб; субпродукты. Колбасные изделия, консервы, копчености, жареное | Нежесткое мясо, курица, кролик, индейка разрешаются в отварном виде куском |
| Рыба | Нежирная треска, окунь, судак, ледяная и др. в отварном виде куском и рубленая (тефтели, кнели, суфле, котлеты) | Жирные виды (сом, карп, севрюга, осетрина и пр.), жареная, копченая, тушеная, соленая, консервы, икра кетовая | Рыба заливная |
| Яйца | Белковые омлеты из 2 яиц | Блюда из цельных яиц, особенно вкрутую и жареные. Сырые яйца | Желтки яиц в блюда до 1 в день |
| Молоко, молочные продукты | Все продукты пониженной жирности. Творог свежий некислый, кальцинированный или из кефира — натуральный и в виде пудингов. Кисломолочные напитки однодневные | Молочные продукты повышенной жирности и с включением сахара | Молоко при переносимости. Сметана и сливки в блюда. Сыр нежирный и неострый (голландский, российский) |
| Овощи | Картофель, морковь, цветная капуста, свекла, кабачки, тыква, зеленый горошек, молодая фасоль, в виде пюре и паровых пудингов | Белокочанная капуста, баклажаны, редька, редис, репа, лук, чеснок, щавель, шпинат, перец сладкий, грибы. Сырые непротертые овощи | Помидоры без кожуры, свежие огурцы без кожуры — протертые, салат зеленый |
| Крупы | Каши из различных круп (манная, гречневая, овсяная, перловая, рисовая), на воде или пополам с молоком. Крупяные суфле, пудинги с творогом. Макаронные изделия, домашняя лапша, вермишель | Крупы: пшено, бобовые, рассыпчатые каши | – |
| Фрукты и ягоды | Фрукты только сладких сортов, яблоки некислые, печеные или протертые без кожуры | Сырые непротертые фрукты и ягоды, виноград, финики, инжир, клубника, бананы, клюква | Абрикосы, персики — без кожуры, фруктово-ягодные соки без сахара, разбавленные водой |
| Сладкие блюда | Кисели, желе, муссы на ксилите или сорбите, без сахара | Кондитерские изделия, шоколад, мороженое, варенье | Сахар до 30 г в день или мед 20 г в день |
| Напитки | Слабый чай с лимоном полусладкий или с ксилитом. Отвар шиповника, черной смородины, компота | Кофе, какао; газированные и холодные напитки, виноградный сок | – |
| Соусы | Молочный, фруктово-ягодные, на некрепком овощном отваре. Муку не пассеруют | Соусы на бульонах, грибном отваре, томатный. Все пряности, закуски | – |
| Жиры | Сливочное масло до 30 г в день, рафинированные растительные масла (10–15 г в день) — в блюда | Мясные и кулинарные жиры | Масло сливочное и растительное в блюда по 5 г на 1 порцию |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 | – |
Диета при остром панкреатит —
Рецепты, разрешенных блюд
Диета при остром панкреатите и обострении хронического — № 5п (2 вариант):
- омлет паровой белковый,
- мясное суфле,
- мясные кнели и рыбные кнели ,
- суп овсяный и рисовый протертые,
- пюре овощные,
- каши протертые из круп: геркулес, рис, гречка,
- мусс и желе из яблок,
- напитки и морсы из шиповника, смородины черной, клюквы.
- чай с молоком и свекольный сок.
МОЖНО: супы вегетарианские, мясо нежирное и нежилистое, блюда из мяса, отварная рыба, творог домашний и блюда из творога, блюда из круп и овощей (каши, пудинги) фрукты и ягодные соки, сахар, варенье, мед.
Читайте также: О лечении минеральной водой и показаниях к применению
На ночь – кефир, простокваша, кипяченая вода с ложкой меда, изюм, чернослив. Этот прием пищи ориентирован на то, чтобы в кишечнике не было запоров, т.е. кишечник вовремя освобождался.
КАТЕГОРИЧЕСКИ НЕЛЬЗЯ: жирная пища, жареное мясо и рыба, сдобное тесто, солености, копчености, чеснок, лук, редька, редис, маринады, копчености, консервы мясные и рыбные, наваристые бульоны, пельмени, сало, алкоголь
ЗАКЛЮЧЕНИЕ: Диета при остром панкреатите — является обязательным условием снятия воспаления в поджелудочной железе. Без соблюдения диетического питания, выполняющего лечебную роль, выздоровление невозможно.
Источник