Острый панкреатит у детей детская хирургия
Острый панкреатит (ОП) — острое воспалительно-деструктивное поражение поджелудогной железы, связанное с активацией панкреатигеских ферментов внутри самой железы и ферментативной токсемией. У детей ОП встречается гораздо реже, чем у взрослых.
Этиология. Наиболее частыми причинами его возникновения у детей являются*
1) инфекции (эпидемический паротит, вирусный гепатит, энтеровирус
Коксаки В. ветряная оспа, герпес, грипп, псевдотуберкулез, дизентерия, сальмонеллез, сепсис),
2) тупая травма поджелудочной железы в результате сильного удара в жи
вот,
3) заболевания с обструкцией и повышением давления в панкреатических
протоках (папиллит, холедохолитиаз, киста или стриктура холедоха, дуоденостаз с дуоденопанкреатическим рефлюксом, закупорка дуоденального соска аскаридами, описторхоз, фасциолез, клонорхоз),
4) гепатобилиарная патология (желчнокаменная болезнь, хронический холецистит),
5) гиперкальциемия (гиперпаратиреоз или гипервитаминоз D ),
6) токсические (отравления свинцом, ртутью, мышьяком, фосфором) и
медикаментозные поражения (азатиоприн, гипотиазид, фуросемид, метронидазол, тетрациклины, сульфаниламиды, высокие дозы глюкокортикоидов)
Избыточное употребление жирной, жареной пищи может явиться лишь до
полнительным фактором, провоцирующим манифестацию заболевания на
фоне других вышеперечисленных причин У 25% детей, больных ОП , этиоло
гию установить не удается.
Патогенез. При повреждении ткани поджелудочной железы развивается
воспалительная реакция, высвобождаются лизосомальные ферменты, которые
осуществляют интрапанкреатическую активацию ферментов (трипсиногена),
повреждающих железу. Вследствие повышения в крови биологически актив
ных веществ развиваются общие волемические и микроциркуляторные рас
стройства, возможен коллапс.
Классификация. Различают:
1) интерстициальный (отечно-серозный);
2) деструктивный (панкреонекроз) ОП
Клиническая картина. У детей преимущественно встречается интерстициальный ОП Основная жалоба при нем — боли в животе:
— интенсивные, пронизывающие, сопровождаются чувством тяжести, ме
теоризмом и отрыжкой,
— локализуются в эпигастрии или области пупка;
— иррадиируют чаще в левое подреберье, левую поясничную область.
Возможна рвота, которая иногда носит повторный характер. Температура
тела нормальная или субфебрильная.
При осмотре отмечают-
— бледность или гиперемию лица,
— тахикардию, тенденцию к артериальной гипотензии;
— живот может быть несколько вздут, иногда выявляют резистентность
мышц в эпигастрии.
Положительны симптомы Мейо—Робсона, Френкеля, Бергмана и Калька,
определяется устойчивая болезненность при глубокой пальпации в зоне Шоф-
фара, в точках Мейо-Робсона и Кача. Типично нарастание болей после пальпации живота.
В анализе крови может быть незначительный лейкоцитоз, нейтрофилез,
иногда небольшое повышение АЛТ, гипогликемия. Гиперферментемия (повышение уровней амилазы, липазы и трипсина) при интерстициальном панкреатите выражена умеренно и непродолжительно.
Деструктивный ОП у детей встречаются редко. Характерны:
— очень интенсивны е упорны е бол и постоянного характера;
— неукротима я рвота ;
— гемодинамически е расстройства : шок, коллапс;
— возможен жирово й некро з подкожно-жировой клетчатки на живо
те, реже на лице и конечностях. Могут быть экхимозы, геморрагическая сыпь,
желтуха;
— температура тела субфебрильная или фебрильная.
При осмотре отмечают :
— пульс частый, слабого наполнения, артериальная гипотензия,
— живот вздут, напряжен, глубокая пальпация затруднена из-за напряжения передней брюшной стенки.
В анализе крови — выраженный нейтрофильный лейкоцитоз, увеличенная
СОЭ , тромбоцитопения. Гиперферментеми я обычно выраженная и
стойкая.
Панкреонекроз может давать осложнения.
— ранни е — шок, печеночная недостаточность, почечная недостаточность, ДВС, кровотечения, сахарный диабет;
— поздни е — псевдокисты поджелудочной железы, абсцессы и флегмона
поджелудочной железы, свищи, перитонит.
Основные причины летального исхода при тяжелых формах ОП — шок,
кровотечения; гнойный перитонит.
Диагностика ОП базируется:
— на клинико-анамнестических данных;
— на повышении уровня ферментов поджелудочной железы (амилазы, липазы и трипсина) в крови и моче;
— на результатах У ЗИ (при ОП отмечают диффузное увеличение поджелудочной железы в размерах, снижение эхогенности ткани, нечеткую визуализацию контуров), компьютерной томографии.
Дифференциальный диагноз ОП проводят с заболеваниями, сопровож
дающимися интенсивными болями в животе: острым аппендицитом, острым
холециститом, перфорацией язвы, острой кишечной непроходимостью, желчной коликой.
Острый аппендицит (OA) — самое частое хирургическое заболевание у
детей (4: 1000). Клинические проявления OA у детей чрезвычайно разнообразны и вариабельны в зависимости от возраста пациентов и особенностей реактивности, выраженности воспалительного процесса, расположения отростка
в брюшной полости.
У детей дошкольного и школьного возраста боль чаще возникает в эпигастрии или возле пупка и только через несколько часов локализуется в правой подвздошной области. Боль обычно носит постоянный ноющий характер.
Рвота и тошнота частые, но не постоянные симптомы O A. Температура тела
нормальная или субфебрильная. Общее состояние детей с OA ухудшается по
мере нарастания воспалительных явлений. Язык обложен белым налетом.
Симптомы раздражения брюшины (Щеткина-Блюмберга, Ситковского, Ровсинга ) у детей менее надежны, чем у взрослых. Характерно:
— напряжение мышц правой подвздошной области при пальпации живота;
— повышение ректальной температуры более чем на 1 °С по сравнению
с аксилярной;
— тахикардия, не соответствующая уровню температуры тела;
— в крови — лейкоцитоз, нейтрофилез с палочкоядерным сдвигом, увели
чение СОЭ .
Подозрение на OA требует привлечения к наблюдению за ребенком дет
ского хирурга. Лечение OA хирургическое.
Лечение ОП.
В первые 1—3 суток необходим голод, питье щелочных минеральных вод. При тяжелых формах ОП исключают и питье, через зонд постоянно отсасывают желудочное содержимое. При улучшении состояния больного диету расширяют очень постепенно. С 7-го дня назначают стол № 5 по
Певзнеру.
Лекарственная терапия направлена на решение следующих задач:
1) ликвидация болей. С этой целью используют:
— анальгетики: анальгин, баралгин, трамал, промедол;
— спазмолитики: папаверин, но-шпа, галидор;
— холинолитики: платифиллин, бускопан, метацин.
2) угнетение функциональной активности поджелудогной железы. Для это
го назначают:
— холинолитики: гастроцепин, пирензепин, телензепин;
— антациды: альмагель, маалокс, фосфалюгель, протаб и др.;
— антисекреторные средства — Н2-гистаминоблокаторы (ранитидин или
фамотидин), ингибиторы Н*КГАТФазы (омепразол), синтетические простагландины (мизопростол), соматостатин (сандостатин, окреотид).
3) уменьшение ферментативной токсемии. При тяжелых формах ОП применяют:
— ингибиторы протеолиза: контрикал, трасилол, гордокс, зимофен;
— глюкозосолевые растворы, альбумин 10%, плазму, витамины С, В^
— плазмаферез или гемосорбцию.
На фоне медикаментозного подавления функции поджелудочной железы с
заместительной целью назначают ферментативные препараты (панкреатин,
панцитрат, креон), для профилактики гнойных осложнений — антибиотики широкого спектра (цефалоспорины, аминогликозиды).
Диспансерное наблюдение после О П проводят в течение 3 лет. Клинический осмотр, исследование мочи на амилазу, копрограмму, УЗИ первый год проводят 1 раз в квартал, затем — 2 раза в год,
Источник
-воспалительное
заболевание поджелудочной железы(ПЖ).
Этиология:
-неправильное
питание; некоторые лекартсва; употребление
продуктов с раздражающим действием
(чипсы, кола, фастфуд); врожденные
нарушения (аномалии развития протоков
ПЖ, желчевыделительной системы,
невосприимчивость к молоку); травмы
живота; муковисцидоз и тд
Клиника
(чем младше, тем менее выражены симптомы):
1.Острый
панкреатит
—
боль
– у детей старшего возраста боль
возникает в верхней половине живота
или же разлита по всему животу, отдает
в спину. Дети младшего возраста чувствуют
боль по всему животу или вокруг пупка.
Новорожденные дети и груднички выражают
боль плачем и беспокойством; тошнота и
многократная рвота; повышение температуры
тела – как правило, не выше 37°С;
многократный понос; сухость во рту,
белый налет на языке; раздражительность,
плаксивость, отказ от игр и т.д.
2.Хронический
пакреатит (вне обострений не проявляется)
—
боль –
у
детей младшего возраста разлита по
всему животу или вокруг пупка, у детей
старшего возраста возникает в верхней
части живота и отдает в спину. Боль
обычно возникает после грубого нарушения
диеты или после падения; снижение
аппетита, потеря массы тела, тошнота,
рвота, хронический понос или хронический
запор; аллергические высыпания на коже;
утомляемость, сонливость, плаксивость,
отказ от игр.
3.Реактивный
панкреатит (схож с острым)
Диагностика:
-острого
панкреатита: биохимический анализ
(повышение уровня пищеварительных
ферментов поджелудочной железы: амилаза,
липаза, эластаза-1 и др); УЗИ органов
брюшной полости (увеличение размеров
поджелудочной
железы из-за отека)
-хронического
панкреатита: биохимический анализ крови
(повышается количество ферментов
поджелудочной железы (а именно, амилазы,
липазы, трипсина и др.)); УЗИ органов
брюшной полости (плотные участки
поджелудочной железы, замещенные
соединительной тканью); анализ кала
(повышенное количества жира (стеаторея),
непереваренного крахмала, белковых
волокон).
Лечение:
Ребенка
с острым панкреатитом (или обострением
хронического панкреатита), как правило,
немедленно госпитализируют; лечение
консервативно. Основными принципами
лечения панкреатитов у детей являются:
обеспечение «покоя»
поджелудочной
железе (с помощью диеты и некоторых
лекарств), устранение причин развития
панкреатита, а также симптоматическое
лечение, направленное на устранение
боли, рвоты и т.д. Диета при остром и
хроническом панкреатите у детей.
При
остром панкреатите: в первые несколько
дней обильное питье и
небольшие
количества протертой легкоусвояемой
пищи. Из рациона питания исключают
жирные сорта мяса и рыбы, бульоны,
копчености, консервы, газированные
напитки, крепкий чай, а также капусту,
редис, бобовые. Рекомендуется готовить
ребенку каши, протертые овощи (картофель,
морковь, свеклу), отварное нежирное мясо
(кролик, курица), омлеты, диетический
творог. Кормление осуществляют не менее
6 раз в день маленькими порциями.
Лекарственные
средства (октреотид с соматостатином
(соматостатин тормозит работу поджелудочной
железы, предоставляя ей покой и время
для восстановления); пирензепин (или
другие препараты группы холинолитиков)
– снижает секрецию желудочного сока,
что в свою очередь снижает работу
поджелудочной железы; панкреатин
(Фестал, Мезим) – содержит те вещества,
которые вырабатывает поджелудочная
железа. Наличие этих веществ тормозит
работу поджелудочной железы улучшает
пищеварение и снижает боль; дюспаталин
– снимает спазм (длительное сокращение
мышц), который является одной из причин
боли, а также улучшает отток сока
поджелудочной железы, снижая воспаление
в окружающих тканях; антибиотики,
кортикостероиды, препараты, улучшающие
микроциркуляцию в сосудах поджелудочной
железы.
В
целях профилактики панкреатита у детей
рекомендуется правильное планирование
питания ребенка, своевременное лечение
острых инфекционных заболеваний,
грамотное использование лекарств.
Соседние файлы в предмете Педиатрия
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Представляет собой воспалительное поражение тканей и протоков поджелудочной железы, возникающее в результате усиления активности собственных панкреатических ферментов.
Причины
Возникновение панкреатита у детей связывают с патологическим воздействием на поджелудочную железу собственных активированных ферментов, которые оказывают повреждающее воздействие на ее ткани, выводные протоки и сосуды. Саморазрушение органа сопровождается развитием в нем воспалительной реакции, а поступление в кровь и лимфу ферментов и токсических продуктов распада ее тканей, приводит к тяжелой общей интоксикации.
В большинстве случаев хроническое воспаление возникает вторично и может являться следствием ранее перенесенного острого панкреатита. Дебют заболевания возникает под влиянием самых разных этиологических агентов механической, нейрогуморальной и токсико-аллергической этиологии.
В большинстве случаев заболевание развиваете на фоне нарушения оттока панкреатических ферментов, обусловленное обструкцией или аномалиями развития протоков поджелудочной железы, желчного пузыря и двенадцатиперстной кишки. Иногда панкреатит у ребенка является осложнением других заболеваний пищеварительной системы и злокачественных неоплазий, локализирующихся в брюшной полости.
Симптомы
Чаще всего заболевание протекает в легкой форме, тяжелое течение воспалительного поражения поджелудочной железы – достаточно редкое явление. У детей младшего возраста клинические проявления данного патологического состояния отличаются слабой выраженностью.
Острый панкреатит у детей старшего возраста дебютирует резкими приступообразными болями в эпигастральной области, которые могут носить опоясывающий характер, иррадиировать в правое подреберье и область спины. Заболевание сопровождается появлением диспепсических нарушений, таких как потеря аппетита, тошнота, вздутие живота, понос и рвота. Довольно часто обнаруживается повышение температуры тела до субфебрильных значений, бледность и субиктеричность кожных покровов, в редких случаях – цианоз и мраморность кожи лица и конечностей, повышенная сухость слизистой рта и белый налет на языке. При возникновении некроза поджелудочной железы или гнойного панкреатита определяется фебрильная температура, прогрессирующая интоксикация, парез кишечника и симптомы раздражения брюшины, в редких случаях – развитие коллаптоидного состояния.
Проявления хронического панкреатита у детей определяются длительностью, стадией и формой недуга, а также степенью нарушения функции поджелудочной железы и других органов пищеварения. Ребенка с хронической формой патологии могут беспокоить постоянные или периодические ноющие боли в области эпигастрия, обостряющиеся при нарушении диеты, тяжелых физических нагрузок или эмоционального напряжения. Болевые атаки могут длиться от 1 часа до нескольких суток. На этом этапе у больного наблюдается снижение аппетита, изжога, периодически возникающие – тошнота, рвота, запоры, чередующиеся с диареей, сопровождающиеся потерей веса и астеновегетативным синдромом.
Диагностика
Диагностирование панкреатита у детей происходит на основании клинической картины, результатов лабораторных и инструментальных исследований. Для подтверждения диагноза может потребоваться назначение ультразвуковое исследование органа, общий и биохимический анализ крови, а также компьютерная или магниторезонансная томография органов брюшной полости.
Лечение
Терапия панкреатита у детей направленна на обеспечение функционального покоя поджелудочной железы, купирование симптомов, устранение этиологических факторов.
В острой фазе больному показано голодание и постельный режим от 1 до 2 суток. Также необходимо обеспечить ребенку питье минеральной щелочной воды, парентеральное введение раствора глюкозы, а по показаниям проведение гемодеза, плазмы, а также введение реополиглюкина, ингибиторов протеолитических ферментов.
Медикаментозная терапия панкреатита у детей включает анальгетики и спазмолитические средства, антисекреторные препараты, препараты ферментов поджелудочной железы, при тяжелом течении – ингибиторов протеазы.
Профилактика
Профилактика панкреатита у детей основана на обеспечении малышу рационального, соответствующего возрасту питания, предупреждении и своевременном лечении заболеваний органов пищеварения.
Источник
Что такое Острый панкреатит у детей —
Острый панкреатит у детей – острое поражение поджелудочной железы воспалительно-деструктивного характера, которое связано с активацией панкреатических ферментов внутри самой железы и ферментативной токсемией. У детей эта форма панкреатита встречается не настолько часто, как у взрослых. Тем не менее, клинические случаи есть по всему миру.
Виды острого панкреатита:
- интерстициальный
- деструктивный
Последний вид известен также как панкреонекроз.
Что провоцирует / Причины Острого панкреатита у детей:
Среди наиболее частых причин, вызывающих рассматриваемую болезнь, выделяют:
- инфекции,
- обструкцию и повышение давления в панкреатических протоках,
- тупую травму поджелудочной железы,
- гиперкальциемию,
- гепатобилиарную патологию
- медикаментозные и токсические поражения
Острый панктеатит у детей могут вызвать такие инфекции как вирусный гепатит, эпидемический паротит, Коксаки В, энтеровирус, герпес, ветряная оспа, псевдотуберкулез, грипп, сальмонеллез, дизентерия, сепсис и пр. Тупую травму ребенок может получить вследствие удара в живот большой силы.
Повышение давления и обструкцию в панкреатических протоках вызывают такие болезни:
- холедохолитиаз
- папиллит
- дуоденостаз с дуоденопанкреатическим рефлюксом
- киста или стриктура холедоха
- описторхоз
- закупорка дуоденального соска аскаридами
- клонорхоз
- фасциолез
Что касается гепатобилиарной патологии, сюда относят хронический холецистит и желчнокаменную болезнь. Гиперкальциемия возникает в результате гипервитаминоза D или гиперпаратиреоза у ребенка. Токсические поражения – это отравления свинцом, мышьяком, ртутью, фосфором. А медикаментозные поражения поджелудочной возникают от приема препаратов:
- гипотиазид,
- азатиоприн,
- метронидазол,
- фуросемид,
- сульфаниламиды,
- тетрациклины,
- глюкокортикоиды в высоких дозах
Дополнительный фактор, влияющий на проявления заболевания, это потребление жирной и/или жаренной пищи в больших количествах. Примерно у четверти детей с острым панкреатитом не удается выявить причину начала болезни.
Патогенез (что происходит?) во время Острого панкреатита у детей:
Повреждение ткани поджелудочной железы приводит к развитию воспалительного процесса. Высвобождаются лизосомальные ферменты, которые осуществляют интрапанкреатическую активацию ферментов (трипсиногена), повреждающих железу. В крови повышается уровень биологически активных веществ, что приводит к общим волемическим и микроциркуляторным расстройствам, вероятен коллапс.
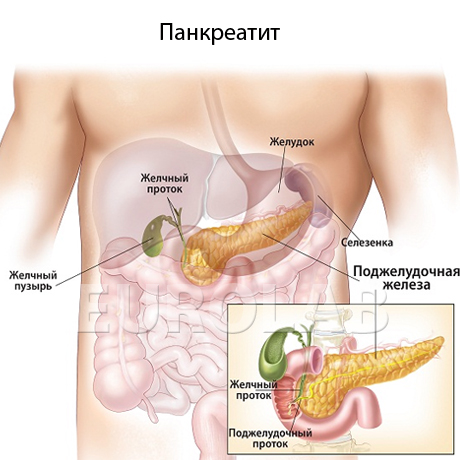
Симптомы Острого панкреатита у детей:
Для детей характерен в большинстве случаев интерстициальная форма острого панкреатита. Основным симптомом являются боли в животе такой характеристики:
- ощущаются в эпигастрии или области пупка
- пронизывающие, интенсивные
- сопровождаются чувством тяжести, метеоризмом и отрыжкой
- «отдают» чаще в левое подреберье, левую поясничную область
Может быть и такой симптом как рвота, возможно – повторная. Температура в норме или субфебрильная. Осмотр врача дает возможность зафиксировать такие симптомы:
- небольшое вздутие живота
- нарастание болей после пальпации живота
- иногда – резистентность мышц в эпигастрии
- тахикардия, тенденция к артериальной гипотензии
- положительные симптомы Френкеля, Мейо-Робсона, Бергмана и Калька
- бледность или гиперемия лица
- устойчивая болезненность при глубокой пальпации в зоне Шоффара
Лабораторный анализ крови показывает небольшой лейкоцитоз, нейтрофилез, может быть также повышение АЛТ, гипогликемия. При интерстициальном панкреатите умеренно повышены уровни липазы, амилазы и трипсина, но только непродолжительное время.
Деструктивный острый панкреатиту детей бывает гораздо реже. Для него типичны такие симптомы:
- неукротимая рвота
- очень интенсивная постоянная упорная боль в левом боку
- возможен жировой некроз подкожно-жировой клетчатки на животе, реже на лице и конечностях
- гемодинамические расстройства: шок, коллапс
- вероятны экхимозы, геморрагическая сыпь, желтуха
- субфебрильная или фебрильная температура тела
Осмотр показывает:
- частый слабо наполненный пульс
- артериальную гипотензию
- напряжение и вздутие живота
- утрудненность пальпации из-за напряжения передней брюшной стенки
Анализ крови показывает выраженный нейтрофильный лейкоцитоз, тромбоцитопению, СОЭ выше нормы. Наблюдается выраженная и стойкая гиперферментемия. Панкреонекроз может проходить с осложнениями: ранними и поздники. К ранним относят печеночную недостаточность, шок, ДВС, почечную недостаточность, сахарный диабет, кровотечения. К поздним относят абсцессы и флегмону поджелудочной железы, псевдокисты поджелудочной железы, перитонит, свищи.
При тяжелых формах острого панкреатита у детей может быть летальный исход (смерть). Он наступает в результате кровотечения, шока, гнойного перитонита.
Диагностика Острого панкреатита у детей:
Диагностируют острый панкреатит у детей на основе анамнеза и проявляющихся симптомов. Берут во внимание повышение уровня ферментов поджелудочной железы в крови и моче: амилазы, липазы и трипсина. Как метод диагностики применяют УЗИ и компьютерную томографию. При остром панкреатите отмечают диффузное увеличение поджелудочной железы в размерах, снижение эхогенности ткани, нечеткую визуализацию контуров.
Острый панкреатит у детей в диагностике отличают от болезней, при которых также есть интенсивные боли в животе:
- острый холецистит
- острый аппендицит
- острая кишечная непроходимость
- перфорация язвы
- желчные колики
Лечение Острого панкреатита у детей:
Острую форму заболевания лечат в стационаре. Ребенку нужен как физический, так и психический покой. Для этого нужно придерживаться постельного режима. Что касается пищевого режима, поджелудочной нужен покой. Соблюдают принципы механического и химического щажения пищеварительного тракта. Для этого 1-2 дня ребенок должен полностью голодать. В эти дни ему дают только щелочную минеральную воду типа «Боржоми» без газа, теплую. Доза составляет 5 мл на 1 кг, приниматьб 5-6 раз в сутки. На третий или второй день можно вводить щадящее питание. Необходима индивидуальная диета на 10–15 дней.
В первый день ребенку парентерально вводят глюкозу. Если есть показания, также плазму и белковые препараты. Со 2-го дня можно протертую гречневую или овсяную каши, чай без сахара с сухарями, паровой омлет. С 4-х суток дают несвежий белый хлеб, протертую кашу, творог, молочный кисель. С пятых суток дают овощные пюре, протертые овощные супы.
С 8-10 дня можно давать ребенку паровые котлеты, фарш из отварного мяса, рыбы. С 14-го дня в рацион вводятся печеные яблоки, фруктовые кисели. Еще через несколько суток можно свежие фрукты и овощи в ограниченном количестве. Когда проведена пищевая адаптация, назначают диету №5п с калорийностью 2500–2700 ккал. В ней соблюдается принцип увеличения белка на 30%, уменьшения жиров и углеводов на 20%.
Ребенок обязательно должен кушать 5–6 раз в сутки маленькими порциями только вареные и тушеные блюда. Категорически запрещено давать больному блюда с выраженными холеретическим, сокогонным, холекинетическим эффектами, сырые овощи и фрукты, мясные и рыбные бульоны, копчености, шоколад, маринады.
Медикаментозное лечение острого панкреатита у детей проводится при помощи спазмалитиков: но-шпы, платифиллина и т.д. Одновременно с ними дают болеутоляющие средства в дозировке согласно возрасту. Один их ключевых моментов лечения – дезинтоксикационная терапия путем внутривенного введения 5-10%-ного раствора глюкозы, плазмы. В зависимости от тяжести и формы заболевания назначаются кортикостероидные препараты короткими курсами.
Если есть показания, врачи дают ребенку препараты кальция, антигистаминные препараты, рутин, аскорбиновую кислоту и пр. В тяжелых случаях применяют для лечения острого панкреатита у детей ингибиторы протеаз: контрикал (трасилол), гордокс. В связи с недостаточностью поджелудочной железы ребенка назначаются ферментные препараты, наиболее популярным является панкреатин. При выраженном холестазе применяются легкие желчегонные препараты, отвары трав: кукурузные рыльца, цветки ромашки.
Профилактика Острого панкреатита у детей:
Профилактика первичного и рецидивирующего острого панкреатита начинается с соблюдения режима питания. Запрещено за 1 раз употреблять большие объемы пищи. Спиртное категорически запрещено. Необходимо родителям следить за здоровьем ребенка и своевременно лечить появляющиеся у него заболевания пищеварительной системы.
При остром и хроническом калькулезном холецистите, холедохолитиазе, непроходимости билиопанкреатических протоков оперативное лечение должно проводиться как можно раньше. Предотвратить рецидив острого панкреатита или переход его в хронический панкреатит можно благодаря раннему и правильному лечению первичных форм острого панкреатита. Лечение больных в стационаре должно проводиться до ликвидации острых изменений в поджелудочной железе. Способствуют профилактике острого панкреатита систематическое диспансерное наблюдение за больными гастроэнтерологического профиля, их лечение в амбулатории и поликлинике.
К каким докторам следует обращаться если у Вас Острый панкреатит у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого панкреатита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник

