Острый панкреатит у больного с сахарным диабетом
 Есть ли связь между сахарным диабетом и таким заболеванием, как панкреатит, т.е. воспаление поджелудочной железы? Что из себя представляет это заболевание, как проявляется болезнь и, как её можно лечить?
Есть ли связь между сахарным диабетом и таким заболеванием, как панкреатит, т.е. воспаление поджелудочной железы? Что из себя представляет это заболевание, как проявляется болезнь и, как её можно лечить?
Известно, что нередко панкреатит и диабет идут рука об руку. Частым явлением представляется острый панкреатит при сахарном диабете (так же, как сахарный диабет и хронический панкреатит также «дополняют друг друга»).
Панкреатит или воспаление поджелудочной железы – характеристика
 Воспаление поджелудочной железы (панкреатит) представляет собой заболевание, которые можно разделить на два основных типа: триптический панкреатит (воспаление, которое является характерным для поджелудочной железы, вызванное преждевременной активацией трипсина) и нетриптический (аналогичный воспалениям в других органах).
Воспаление поджелудочной железы (панкреатит) представляет собой заболевание, которые можно разделить на два основных типа: триптический панкреатит (воспаление, которое является характерным для поджелудочной железы, вызванное преждевременной активацией трипсина) и нетриптический (аналогичный воспалениям в других органах).
Обе группы могут иметь острый, хронический и рецидивирующий курс.
При диабете 2 или 1 типа доходит к разрушению бета-клеток, которые заменяются соединительной и жировой тканью. Нередко развивается локальный воспалительный процесс, затрагивающий клетки, производящие пищеварительные соки. Так возникает панкреатит при сахарном диабете.
Заболевание, в основном, вызывается инфекциями, обструкцией (блокированием) выводов, ишемией (недостаточным снабжением кровью и кислородом тканей), токсическими факторами и травмами.
Чаще всего, встречается у мужчин 30-50-летнего возраста, но затрагивает и более молодое поколение. В 50% случаев причиной является долгосрочное потребление крепких алкогольных напитков, в 30% – заболевания жёлчных путей и в 20% – речь идёт о некротическом панкреатите. Сочетание «панкреатит и сахарный диабет», как уже было указано, также представляет собой довольно частое явление.
Диабет 2 типа или 1 типа характерно присутствием хронической формы воспаления, поскольку течение всех процессов является более размеренным.
Триптическое воспаление поджелудочной железы очень часто принадлежит к группе острых заболеваний. В основном, поражает людей, страдающих ожирением, среднего или старшего возраста, чаще – женщин, нередко вследствие неправильного питания (с высоким содержанием жиров) и потребления алкогольных напитков.
При хроническом панкреатите (аналогично, как и при его острых формах) могут также сочетаться некоторые другие заболевания:
- туберкулёз;
- скарлатина;
- сифилис;
- сахарный диабет при панкреатите – это также частое явление.
Факторы риска развития панкреатита
Как и при многих других заболеваниях, при воспалении поджелудочной железы главную роль играет генетика. К факторам риска относится злокачественная опухоль поджелудочной железы (рак поджелудочной железы) у других членов семьи (часто встречается у мужчин). Второй фактор представлен опухолью других органов брюшной полости (желудок, кишечник), что приводит к инфильтрации опухолевого процесса в поджелудочную железу; это состояние называется вторичной опухолью поджелудочной железы.
Значительный вклад в развитие определённых видов воспаления поджелудочной железы вносит также алкоголь, ожирение и плохое питание (с высоким содержанием жиров).
Риск панкреатита увеличивается также при жёлчнокаменной болезни, при которой камни могут перемещаться из жёлчного пузыря и засорить жёлчные протоки.
Последняя группа основных факторов риска представлена состоянием после тупой травмы живота (например, в коллективных боевых искусствах) или тяжёлого подъёма.
Профилактика панкреатита
 Профилактика воспаления поджелудочной железы не определена. Тем не менее, целесообразно:
Профилактика воспаления поджелудочной железы не определена. Тем не менее, целесообразно:
- избегать чрезмерного потребления алкоголя;
- не кушать слишком много жирной пищи;
- обеспечить себе достаточную физическую активность.
Риск уменьшается также при предотвращении возникновения жёлчных камней (контроль потребления холестерина).
Если вы знаете о случае рака поджелудочной железы в вашей семье, обязательно сообщите об этом врачу; очень важно обнаружить опухоль вовремя (особенно, из-за её разрушительного эффекта в тканях поджелудочной железы).
Признаки и симптомы панкреатита
В острой форме возникает сильная боль в верхней части живота (эпигастрии) или левом верхнем квадранте, но иногда может распространяться по всему животу и отдавать в другие части тела (спину, лопатки, а иногда – и плечи).
Боли сопровождается рвотой (которая, однако, не приносит облегчения; в рвотных массах присутствуют остатки пищи и жёлчь) или тошнотой.
Состояние человека характеризуется учащённым сердцебиением (тахикардией), учащённым дыханием (тахипноэ), лихорадкой, потерей ориентации и поведенческими расстройствами (повышенная агрессивность, нервозность).
Хронические формы сопровождаются болью, которая происходит с перерывами, с некоторой задержкой после приёма пищи. Человек теряет вес, отчасти потому, что из-за боли приём пищи ограничен, отчасти потому, что из-за недостаточности желудочного сока доходит к плохому перевариванию питательных веществ. Это недостаточное пищеварение вызывает видимые изменения в кале, который становится глянцевым и «жирным» (содержит больше жира).
Лечение
 Лечение зависит, в первую очередь, от типа и скорости развития индивидуального панкреатита.
Лечение зависит, в первую очередь, от типа и скорости развития индивидуального панкреатита.
Что касается хронической формы заболевания, продолжающегося в течение длительного периода времени, при отсутствии угрожающих жизни проявлений, госпитализация не требуется. Обычно, назначается диета с очень низким содержанием жиров (липидов).
Если воспаление более длительное, и ферменты не производятся в достаточном количестве, назначаются препараты, снабжающие организм ферментами, необходимыми для пищеварения. В случае повреждения островков Лангерганса (соответственно, снижения секреции инсулина, который способствует транспортировке сахара в клетки), необходимо развивающийся диабет компенсировать с помощью искусственного (синтетического) инсулина, наряду с лечением панкреатита.
При острых формах необходимо действовать быстро, потому, что при несвоевременном принятии мер может развиться шок и даже наступить смерть. Следовательно, требуется госпитализация. Первым шагом является консервативное лечение: лечение шока, в зависимости от тяжести повреждения поджелудочной железы назначаются препараты, подавляющие её активность, и обезболивающие лекарства, при помощи регидратационных растворов дополняется недостающая жидкость и ионы.
Тест: на определение риска сахарного диабета 2 типа

Источник
Хронический панкреатит — воспалительное явление, развитие которого происходит в поджелудочной железе, ведущее к необратимым трансформациям в клетках и тканях. В случае тяжелого течения заболевания происходит замещение значительной части ткани поджелудочной железы. При этом железистая ткань перерождается в соединительную и жировую. В органе нарушается внутренняя и наружная секреция. На уровне внешне секреторного дефицита происходит развитие ферментативной недостаточности, а на уровне внутри секреторного – нарушение толерантности к глюкозе и как следствие – сахарный диабет. Такой тип называют панкреатогенным, то есть сформировавшимся на фоне воспаления поджелудочной железы. Именно хронический панкреатит сахарный диабет (СД) и вызывает, другими словами. СД, несомненно, может протекать как самостоятельное заболевание, так что у пациентов с 1 или 2 типом диабета может развиться классический панкреатит. В таком случае панкреатит считается фоновым заболеванием.
Панкреатит и сахарный диабет: механизм развития
Ученые еще не пришли к единогласному мнению о тонкостях патогенеза. Но не является новостью, что к диабету приводит постепенная деструкция и склерозирование инсулярного аппарата в ответ на воспалительные явления в рядом лежащих клетках, вырабатывающих пищеварительные ферменты.
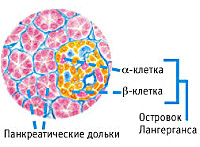
Поджелудочная железа обладает свойством смешанной секреции. Первая ее функция — производство ферментов и выброс их пищеварительный тракт для переваривания пищи, вторая функция — выработка инсулина — гормона, регулирующего уровень глюкозы путем ее утилизации. Длительное течение панкреатита может грозить тем, что помимо зоны поджелудочной железы, отвечающей за пищеварение (ферментативный аппарат) будет поражена и инсулярная зона, которая находится в виде островков Лангерганса.
Другие эндокринные заболевания часто выступают триггерами. Клинически вторичный сахарный диабет напоминает СД 1 типа, но отличается отсутствием поражения тканей железы аутоантителами.
- При болезни Иценко — Кушинга стимулируется выброс гормонов коры надпочечников. А избыток кортизола снижает захват глюкозы тканями, что повышает ее уровень в крови.
- Феохромацитома — опухоль с гормональной активностью опухоль способно хаотично выбрасывать в кровь высокие дозы катехоламинов, которые, как было сказано выше, повышают сахар крови. При акромегалии высокий уровень гормона роста обладает инсулиноподобным действием. Это сопровождается тем, что ослабляется выработка инсулина поджелудочной железой и бетта — клетки постепенно атрофируются.
- Глюкагонома производит контринсулярный гормон глюкагон. При повышенной его секреции возникает дисбаланс эндокринной системы, отвечающей за углеводный обмен и снова возникает диабет.
- Гемохроматоз способствует повышенной акумуляции железа в поджелудочной железе, а это ведет к ее повреждению, в том числе и к повреждению бетта-клеток.
- Болезнь Вильсона-Коновалова сопровождается избыточным накоплением меди в печени, а это нарушает депонирование в ней глюкозы и как следствие ведет к диабету.
Синдром Кона связан с нарушением обмена калия. Гепатоциты печени не могут обойтись без помощи калиевого насоса, утилизируя глюкозу. И в этом случае также возникает симптоматическая гипергликемия.
Кроме эндокринных заболеваний, тем или иным путем повышающих глюкозу, возможно поражения поджелудочной железы. Сюда относятся постпанкреатоэктомические осложнения, рак поджелудочной железы, соматостатинома. Поджелудочная железа, кроме того, может быть мишенью при воздействии опасных ядов на организм (пестициды, глюкокортикостероиды) Развитие гипергликемии и диабета при этом происходит по сходному пути.
Панкреатогенный диабет: причины и симптомы
Ведущее звено патогенеза панкреатогенного СД- прогрессирующий склероз и деструкция инсулярного аппарата (не каждая бетта — клетка, а определенный их процент) Некоторые ученые не исключают аутоимунные причины развития заболевания.
Развивается панкреатогенный диабет, который отличается от диабета 1 или 2 типа:
- При инсулинотерапии чаще гипогликемические эпизоды.
- Дефицит инсулина обуславливает более частые случаи кетоацидоза.
- Панкреатогеный диабет легче поддается коррекции низкоуглеводной диетой.
- Более эффективно поддается лечению таблетированными средствами против диабета.
Классический сахарный диабет 2 типа развивается на фоне полной или частичной инсулярной недостаточности. Инсулярная недостаточность развивается вследствие инсулинорезистентности, которая, в свою очередь предстает как явление, ставшее следствием гиперкалорийного питания с преобладанием низкомолекулярных углеводов. В отличие от СД 2 типа панкреатогенный диабет развивается в результате прямого повреждения бета клеток ферментами.
Панкреатит при сахарном диабете (второе заболевание развилось самостоятельное, а первое является фоном) выглядит иначе: воспаление поджелудочной носит хронический характер, нет обострений, преобладает вялотекущий тип течения.
Самый высокая группа риска — люди, страдающие алкоголизмом. Более чем у 50% больных начинают развиваться панкреатиты алкогольного генеза. К группам риска относятся страдающие гастродуоденальными язвами, люди с тенденцией к белковой недостаточности.
Заболевание сопровождается тремя основными явлениями: диабет, болевой синдром и нарушенная функция пищеварительного тракта. Клинически и патогенетически болезнь можно описать так:
- Сперва происходит чередование процессов обострения и ремиссии заболевания. При этом возникает болевой синдром с болью разной интенсивности или локализации. Период длится 10 лет.
- На первый план выходят диспептические явления: диарея, изжога, снижение аппетита и метеоризм. Вскоре присоединяются и гипогликемические эпизоды (нарушен углеводный обмен). Гипогликемия происходит из-за всплесков уровня инсулина в крови вследствие стимуляции бетта-клеток агрессивными ферментами поджелудочной.
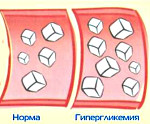
- В ходе диффузного поражения поджелудочной железы клетки и ткани продолжают разрушаться, вскоре формируется нарушенная толерантность к глюкозе. Тощаковый сахар при этом в пределах нормы, но после еды или глюкозотолерантного теста выше нормы.
- Когда гипергликемия возрастает, и декомпенсация углеводного обмена достигает пика, развивается сахарный диабет. Диабет дебютирует у 30 больных с длительно текущим хроническим панкреатитом, а это в 2 раза чаще, чем диабет, вызванный другими причинами.
Растительная диета при панкреатите и сахарном диабете
Несмотря на большое разнообразие противодиабетических средств и медикаментов для лечения панкреатита, диетотерапия является основой при лечении сахарного диабета, особенно сочетающегося с панкреатитом. К каждому из заболеваний показано уникальное питание, поэтому диета при панкреатите и сахарном диабете отличается особой строгостью. Категорически запрещено употреблять жареную, острую, жирную еду, алкоголь. Не рекомендованы следующие продукты: мясные бульоны, яблоки, капуста. Пища белкового происхождения не должна превышать 200 грамм в сутки.
Сырые овощи и фрукты в принципе являются основой диеты любого человека, так как геном человека разумного на протяжении многих миллионов лет эволюции был приспособлен к пище растительного происхождения. Белок животного происхождения будет стимулировать выработку агрессивных пищеварительных ферментов больного, что неадекватно отразится на и так уже поврежденной этими ферментами железе и течении заболевания. Поэтому диабетикам и больным панкреатитом рекомендована растительная пища, в случае, если:
- Нет обострения панкреатита.
- Это не первые 2 года панкреатита.
- Плоды мягкой консистенции.
- Кожура удалена (грубая клетчатка вызывает метеоризм).
- Овощи и фрукты употребляются малыми порциями.
Сахарный диабет развивается отнюдь не у всех больных с панкреатитом. Поражение поджелудочной железы приводит к диабету в 30% случаев. Панкреатит и диабет «идут в ногу», потому что поражается один и тот же орган — поджелудочная железа.
Независимо от того, самостоятельно ли протекают эти заболевания или взаимообусловлены, терапия требует внимательного подхода. Здесь назначаются препараты ферментов для лечения пищеварительной дисфункции железы и противодиабетические препараты для лечения основного заболевания (инсулин, таблетированные средства).
Источник
Панкреатогенный сахарный диабет — эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) — вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови — не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Источник