Острый панкреатит статья в журнале
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Идиятова И.Ю.
1
Кузьмина Л.К.
1
Стяжкина С.Н.
1
1 ФГБОУ ВО «Ижевская государственная медицинская академия» МЗ РФ
Острый панкреатит – асептическое воспаление, в основе которого лежат некробиоз клеток поджелудочной железы и ферментная аутоагрессия с последующим прорывом панкреатического секрета под капсулу органа, некрозом и дистрофией железы, дальнейшим распространением панкреатогенной агрессии на окружающие ткани и присоединением вторичной гнойной инфекции. Является распространенной экстренной хирургической патологией желудочно-кишечного тракта, по частоте занимающее 3-е место, уступая лишь острому аппендициту и острому холециститу. На долю острого панкреатита приходится 9% среди острых заболеваний органов брюшной полости. Более часто заболевают лица зрелого возраста (30—60 лет), женщины — в 2 раза чаще, чем мужчины. Характеризуется высоким уровнем летальности, несмотря на совершенствование различных методов консервативного и хирургического лечения. В статье рассматривается классификация, этиология, патогенез заболевания. Представлен клинический пример с отечной формой острого панкреатита.
острый панкреатит
панкреонекроз
этиология
патогенез
классификация
статистика
1. Хирургические болезни: Учебник/ М. И. Кузин, О. С. Шкроб, Н. М. Кузин и др.; Под ред. М. И. Кузина. — 3-е изд., перераб. и доп. — М.: Медицина, 2002г.
2. Абдоминальная хирургия: В 2 томах/Григорян Р.А.– М.: ООО «Медицинское информационное агенство» — 2006г.
3. Губергриц Н.Б. Панкреатическая боль: как помочь больному. М.: Медпрактика, 2005
4. Савельев В.С., Гельфанд Б.Р., Гологорский В.А. Системная воспалительная реакция и сепсис при панкреонекрозе. Анестезиология и реаниматология 1999
Острый панкреатит — асептическое воспаление, в основе которого лежат некробиоз клеток поджелудочной железы и ферментная аутоагрессия с последующим прорывом панкреатического секрета под капсулу органа, некрозом и дистрофией железы, дальнейшим распространением панкреатогенной агрессии на окружающие ткани и присоединением вторичной гнойной инфекции.
В 90% случаев наблюдается незначительный аутолиз тканей, для которго характерен только отек поджелудочной железы и умеренные боли. В тяжелых случаях возникает жировой или геморрагический некроз ткани с метаболическими нарушениями, гипотензией, секвестрацией жидкости, полиорганной недостаточностью и летальным исходом.
Актуальность проблемы
Острый панкреатит — одно из самых распространенных и тяжелых заболеваний, которое является актуальной проблемой экстренной хирургии органов брюшной полости. Несмотря на совершенствование различных методов консервативного и хирургического лечения этого тяжелого заболевания, по данным мировой статистики летальность остается на достаточно высоком уровне: общая 7—15 %, при деструктивных формах — 40—70 %.
Можно перечислить основные причины, препятствующие ощутимому прогрессу в лечении этого заболевания:
- развитие некротических форм острого панкреатита, которое наблюдается в течение 1—2-х суток болезни, и именно в это время терапевтическое воздействие должно быть максимально эффективно;
- присоединение гнойно-септических осложнений и позднее их выявление;
- развитие полиорганной недостаточности;
- несвоевременная госпитализация больных в стационар, и поздняя диагностика различных осложнений острого панкреатита;
- недооценка степени тяжести заболевания и, соответственно, неадекватный выбор лечебной тактики.
Во многом широкую вариацию данных летальности объясняет отсутствие единой классификации острого панкреатита.
Эпидемиология
Среди неотложных хирургических заболеваний органов брюшной полости острый панкреатит по частоте занимает 3-е место, уступая лишь острому аппендициту и острому холециститу. На долю острого панкреатита приходится 9% среди острых заболеваний органов брюшной полости. Более часто заболевают лица зрелого возраста (30—60 лет), женщины — в 2 раза чаще, чем мужчины.
Этиология и патогенез
Среди причин, вызывающих заболевание, выделяют две основные: билиарный панкреатит и алкогольный. Частота холелитиаза при остром панкреатите колеблется от 41,3 до 80 %, причем у женщин конкременты выявляются 2 раза чаще, чем у мужчин.
В небольшом проценте наблюдений острый панкреатит вызывают рак поджелудочной железы и хирургические вмешательства, а также лекарственные препараты, метаболические расстройства, травма, инфекции, васкулиты, неспецифические заболевания.
В основе заболевания, как уже говорилось выше, лежит аутолиз тканей поджелудочной железы вследствие воздействия на нее собственных активизированных протеолитических ферментов. Активизации ферментов могут способствовать:
- Желчная гипертензия (считается основной причиной), в основе которой могут лежать заболевания желчного пузыря, в 63% случаев сопровождающиеся спазмом сфинктра Одди; калькулезный процесс — камни желчного пузыря и холедоха, стриктуры холедоха. При наличии общей ампулы холедоха и Вирсунгова протока происходит заброс желчи в последний — билиарный рефлюкс, вызывающий активацию трипсиногена и переход его в трипсин с последующим аутолизом ткани поджелудочной железы. В поддержку этой теории можно привести тот факт, что общий канал (ампула), по данным холангиографии, у лиц, болевших панкреатитом, наблюдается почти в 90 %, а у лиц с желчнокаменной болезнью, не имевших в анамнезе эпизодов панкреатита, — всего у 20—30 %.
- Чрезмерное употребление алкоголя и прием жирной пищи. Известно, что алкоголь усиливает тонус и резистентность сфинктера Одди. Это может послужить причиной затруднения оттока экзокринного секрета поджелудочной железы и повышения давления в мелких протоках.
Также увеличивается проницаемость стенок мелких протоков для макромолекул панкреатического сока. Алкоголь усиливает секрецию желудочного сока и продукцию соляной кислоты, которая стимулирует продукцию секретина, вызывающего экзокринную гиперсекрецию поджелудочной железы, создает предпосылки для повышения давления в протоках. Таким образом, создаются условия для проникновения энзимов в паренхиму, активации протеолитических ферментови аутолиза клеток поджелудочной железы.
- Застойные явления в верхних отделах пищеварительного тракта; гастриты, дуодениты, дуоденостаз способствуют недостаточности сфинктера Одди и забрасыванию кишечного содержимого, содержащего ферменты в панкреатический проток — дуоденальный рефлюкс, что также способствует активации трипсиногена с развитием острого панкреатита.
- Расстройства кровообращения в железе, ишемия органа, чаще всего в связи с атеросклеротическими изменениями, гипертонией, диабетом, алкоголизмом, также ведут к нарушению равновесия в системе «фермент-ингибитор». У беременных нарушение кровообращения могут быть связаны с давлением беременной матки на сосуды.
- .Пищевые и химические отравления — алкоголем, кислотами, фосфором, лекарственными препаратами (тетрациклинового ряда, стероидными гормонами), глистные инвазии.
- Травмы поджелудочной железы — непосредственно при ранениях, тупой травме, а также операционная (при операциях на двенадцати перстной кишке, желчных путях) может приводить к острому панкреатиту.
- Аллергическая теория — особенно большое число сторонников имеет в последние годы. При использовании различных серологических реакций у больных острым панкреатитом многими исследователями в сыворотке крови обнаружены антитела к поджелудочной железе, что говорит об аутоагрессии.
Практически чаще имеет место совокупность нескольких из перечисленных причин с превалированием какой-либо, таким образом, острый панкреатит нужно считать полиэтиологическим заболеваниям.
Под влиянием одной из приведенных причин или комбинации их происходит активация собственных ферментов поджелудочной железы и аутолиз ее, в процесс постепенно вовлекаются и окружающие ткани. При повреждении ацинозных клеток поджелудочной железы начинает выделяться клеточный фермент цитокиназа, которая также способствует активации трипсиногена. Исход активации зависит от состояния системы «трипсин-ингибитор». При достаточности компенсаторных реакций организма активированный трипсин нейтрализуется ингибиторами, и равновесие в системе восстанавливается. При значительном количестве цитокиназ или недостаточной реактивности организма наступает дефицит ингибитора и равновесие нарушается, происходит самопериваривание поджелудочной железы, развивается острый панкреатит.
Классификация
В большинстве стран принята Международная классификация (Атланта, 1992), дополненная на ХI Всероссийском съезде хирургов 2000 г. в Волгограде, по которой различают:
1.Отечный (интерстициальный) острый панкреатит.
Макроскопически можно отметить отек паренхимы железы, исчезновение дольчатости и четких границ, появление единичных жировых некрозов и мелких кровоизлияний, а в сальниковой сумке – незначительного количества серозно-геморрагического выпота. Такие изменения нередко ошибочно расценивают как очаговый панкреонекроз.
2.Стерильный панкреонекроз (период стихания первичной интоксикации и отграничения некрозов, стабилизация состояния пациента, мнимое благополучие).
При панкреонекрозе макроскопическая картина более яркая. Поджелудочная железа обычно резко увеличена в размерах и отчетливо уплотнена вследствие воспалительного отека, с множественными и сливающимися пятнами жирового некроза. Поверхность железы и даже окружающей клетчатки, корня брыжейки тонкой и толстой кишки может иметь геморрагическую имбибицию без отчетливых границ, часто черного цвета (воздействие протеолитических ферментов на компоненты крови).
3.Инфицированный панкреонекроз (отек, некроз и инфильтрация тканей в зонах панкреатогенной агрессии, ухудшается состояние больного, появляются клинико-лабораторные признаки инфицирования, возможно присоединение системной воспалительной реакции, сепсиса, рецидив полиорганной недостаточности, отек).
По клинической картине и степени тяжести различают:
- Легкий острый панкреатит (90-95% случаев). Наблюдается интерстициальный отек, микроскопический некроз панкреатоцитов. Больным при тяжелом состоянии лечение проводится в интенсивной терапии, при легком и среднетяжелом состоянии — в хирургических отделениях.
- Тяжелый острый деструктивный панкреатит(5-10% случаев) с местными и общими органными осложнениями. Все эти больные до стабилизации состояния находятся в отделении интенсивной терапии – реанимации.
Приводим клиническое наблюдение с отечной формой острого панкреатита:
Больной Х, 28ми лет, мужского пола поступил в хирургическое отделение 1 РКБ с жалобами на боли в области живота: высокой интенсивности, жгучего характера, во всей эпигастральной области. Боли беспокоят постоянно, иррадиируют в поясничную область. Жалобы на тошноту, рвоту съеденной пищей с примесью желчи, возникшую через 2 часа после еды, рвота многократная, облегчения не приносит. Жалобы на вздутие живота. Больным считает себя с января 2015 года, когда впервые появились характерные боли в области эпигастрия. Боли усиливались через 20 – 30 минут после приема жирной и жареной пищи, улучшение наступало после приема анальгина и панкреатина в таблетках, появилась задержка газов. В июле 2015 г. лечился в ЦРБ по месту проживания по поводу спаечной кишечной непроходимости – разрешена консервативно. 6 сентября 2015 года пациент вновь почувствовал боли, которые возникли после употребления тяжелой, жирной пищи и алкоголя. Общая слабость, приступообразные боли в эпигастральной области возникшие через 2 часа после приема жирной пищи.
Аппетит сохранен, извращений аппетита, отвращения к пище нет. Жажда повышена – выпивает за сутки около 2.5 литров воды. По утрам чувствует сухость во рту, которая проходит после принятия стакана воды. Симптомы Холстеда, Турнера, Кудлена отрицательные. Поджелудочная железа не пальпируется. Имеется болезненности в зоне Шофара, точке Дежардена; в зоне Скульского – Губергрица.
За время пребывания в стационаре проведены анализы крови, мочи, ультразвуковое исследование органов брюшной полости. В общем анализе крови повышено СОЭ и лейкоцитоз. В биохимическом анализе — гипергликемия. Общий анализ мочи и коагулограмма без особенностей. Заключение УЗИ органов брюшной полости — диффузные изменения поджелудочной железы с увеличенной головкой.
В соответствии с анамнезом, физикальными данными, лабораторно-инструментальными методами выделены синдромы: болевой, диспепсический, внешнесекреторной недостаточности поджелудочной железы. Поставлен окончательный клинический диагноз – острый панкреатит, отечная форма. Осложнения основного заболевания отсутствуют. Сопутствующие заболевания: хронический гастрит. Проведено следующее лечение: режим стационарный, диета 5 дней голод, затем стол № 1, медикаментозная терапия (гастроцепин по 1 таблетке 3 раза в день, эуфиллин внутривенно капельно 1 раз в день, анальгин внутримышечно по 1 ампуле 2 раза в день, контрикал внутривенно капельно 1 раз в день, пиридоксин по 1 таблетке 3 раза в день). Рекомендовано санаторно – курортное лечение, соблюдение диеты. В ходе лечения отмечалась положительная динамика, значительно меньше стали беспокоить боли, однако еще периодически возникают приступы боли, купирующиеся обезболивающим средством, вводимым внутримышечно.
Заключение. В ходе исследования нами было изучено 15 историй болезней. Было выявлено, что 55% случаев острого панкреатита имеют алиментарно-алкогольную этиологию, 35% — билиарную, 2-4% развилось на фоне травмы поджелудочной железы, 6-8% имеют другие этиологические факторы. Причем среди лиц мужского пола преобладает алкогольная форма острого панкреатита, которая почти в половине случаев протекает как тяжелый деструктивный панкреатит. У женщин острый панкреатит на фоне ЖКБ наблюдается чаще, чем у мужчин; при этой форме наличие деструктивных форм отмечается в каждом 5 случае.
Отечная форма острого панкреатита наблюдалась в 80-85% случаев, некротическая (панкреонекроз) – в 15-20%.
Таким образом, неуклонный рост заболеваемости, высокий процент летальности в структуре острого панкреатита определяет высокую медико-социальную актуальность проблемы. В связи с этим в ранней диагностике и лечении тяжелых форм острого панкреатита и их осложнений должен быть комплексный подход, учитывающий этио-патогенетический фактор заболевания.
Библиографическая ссылка
Идиятова И.Ю., Кузьмина Л.К., Стяжкина С.Н. Острый панкреатит // Международный студенческий научный вестник. – 2016. – № 6.;
URL: https://eduherald.ru/ru/article/view?id=16689 (дата обращения: 21.01.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Статьи, обзоры, рекомендации, стандарты по теме:
Уточнить
Применение в инфузионной терапии антигипоксанта реамберин позволяет быстрее добиться снижения симптомов интоксикации и, как следствие, уменьшить сроки пребывания больных с панкреонекрозом в стационаре.
Мексидол применяемый в комплексе со стандартной терапией, способен влиять на репаративные процессы в поджелудочной железе.
Достигается положительный эффект при дополнении мексидола к стандарту профилактики ОПП, одним из самых тяжелых и трудно прогнозируемых осложнений у больных, перенесших различные оперативные вмешательства на органах брюшной полости.
Работа основана на результатах обследования и лечения 103 больных панкреонекрозом, находившихся в клинике обшей хирургии на базе ГКБ №13 с 1997 по 2003 г. Исследовано влияние антиоксиданта мексидола на течение острого панкреатита.
Мексидол способствует быстрому купированию явлений острого панкреатита и сокращению пребывания больных в стационаре.
Результаты исследования позволяют рекомендовать включение мексидола в комплексную терапию острого панкреатита.
Мексидол при остром панкреатите уменьшает расстройства обмена липидов в поджелудочной железе, что свидетельствует о мембранопротекторной способности препарата при этой патологии.
У больных с панкреонекрозом происходят значительные изменения показателей оксидативного стресса за счет глутатионпероксидазы, глутатионредуктазы и супероксиддисмутазы. Мексидол эффективно подавляет оксидативный стресс и уменьшает эти показатели.
Сейчас наиболее перспективным тестом состояния поджелудочной железы могут считаться исследования по определению эластазы.
билиарный панкреатит, печень, Ремаксол, липиды, гипоксия
Утвержден приказом Министерства здравоохранения
и социального развития Российской Федерации № 240 от 22.11.2004
Категория пациента: взрослые, дети
Нозологическая форма: хронический…
Ю. В. Иванов, кандидат медицинских наук
С. М. Чудных, кандидат медицинских наук
М. П. Ерохин, кандидат медицинских наук
Е. П. Тувина ЦМСЧ №119, РМАПО, Москва Благодаря проведенным научным…
Наличие или отсутствие реакций гуморального иммунитета к исследованным эндогенным антигенам определяет вариант течения хронического панкреатита: аутоиммунный или неиммуннный
Опубликовано в журнале: «Русский медицинский журнал», ТОМ 17, № 19, 2009, с. 1283-1288
К.м.н. О.И. Костюкевич РГМУ Поджелудочная железа (ПЖ) – один из самых загадочных органов желудочно–кишечного тракта. До сих пор остается много нерешенных вопросов, что объясняется особенностями расположения ПЖ и неспецифическими проявлениями многих ее заболеваний. Как слазал известный панкреатолог Г.Ф. Коротько, «поджелудочная железа медленно и неохотно раскрывает свои тайны» [1].
Во всем мире за последние 30 лет наблюдается увеличение за болеваемости острым и хроническим панкреатитом более чем в 2…
Опубликовано в журнале: «РУССКИЙ МЕДИЦИНСКИЙ ЖУРНАЛ» Хирургия; ТОМ 17; № 14; 2009; стр. 892-893.
Профессор В.А. Самарцев, С.В. Суркин, Д.А. Минеев, А.С. Осокин
ГОУ ВПО «ПГМА им. академика Е.А.…
Опубликовано в журнале: «ПРАКТИКА ПЕДИАТРА»; март; 2016; стр.9 О.А. Горячева, к. м. н., А.А. Сарычева, Л.Н. Цветкова, д. м. н., Э.И. Алиева, д. м. н., ГБОУ ВПО РНИМУ им. Н.И. Пирогова Минздрава…

Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Черданцев Д.В.
1
Строев А.В.
1
Первова О.В.
1
Михайлова А.В.
1
Строева М.С.
1
1 Красноярский государственный медицинский университет им. проф. В.Ф.Войно-Ясенецкого Минздрава России
На сегодняшний день острый панкреатит является лидирующей патологией в структуре заболеваний хирургического профиля. Несмотря на разработку новых этиопатогенетических методов лечения острого панкреатита, усовершенствование тактики ведения и диагностики данного заболевания, показатели смертности и летальности неизменно остаются на высоком уровне. Показатель заболеваемости острым панкреатитом не имеет тенденцию к снижению. Исход заболевания во многом зависит от сроков начала лечения, а также от ранней диагностики осложнений острого панкреатита и выбора грамотной тактики ведения больного с данной патологией. В представленной статье продемонстрирован анализ основных медико-статистических показателей (заболеваемость, смертность, летальность) при остром панкреатите на территории Красноярского края за 2009–2017 годы по данным Красноярского краевого информационно-аналитического центра. Средняя заболеваемость острым панкреатитом на территории Красноярского края колеблется в пределах 1,14–2,23 на 1000 населения. С 2011 года отмечается положительная динамика к снижению заболеваемости на 48,9%. Однако, учитывая стойкую высокую смертность 2 на 1000 населения, отмечается стабильный рост показателя летальности, достигшего показателя 4.4% в 2017 году. Острый панкреатит как проблема ургентной хирургии до сих пор актуальна. Благоприятных изменений исходов осложнений этого угрожающего заболевания не намечается. Вопрос поиска оптимальных методов лечения и диагностики острого панкреатита продолжает оставаться в центре внимания специалистов.
острый панкреатит
заболеваемость
смертность
летальность
Красноярский край.
1. Савельев В.С., Филимонов М.И., Бурневиг С.З. Острый панкреатит. Эпидемиология, профилактика, классификация. [Электронный ресурс]. URL: https://medbe.ru/materials/khirurgiya-podzheludochnoy-zhelezy/ostryy-pankreatit-differentsialnaya-diagnostika/ (дата обращения: 12.03.2019).
2. Roberts S., Morrison-Rees S., John A., Williams J., Brown T. & Samuel D. The incidence and aetiology of acute pancreatitis across Europe. Pancreatology. 2017. vol. 17 no. 2. P. 155-165. DOI: 10.1016/j.pan.2017.01.005.
3. Kurti F., Shpata V., Kuqo A., Duni A., Roshi E., Basho J. Incidence of acute pancreatitis in Albanian population. Mater Sociomed. 2015. vol. 27. no. 6. P. 376-369. DOI: 10.5455/msm.2015.27.376-379.
4. Munigala S., Yadav D. Case-fatality from acute pancreatitis is decreasing but its population mortality shows little change. Pancreatology. 2016. vol. 16 no. 4. P. 542-550. DOI: 10.1016/j.pan.2016.04.008.
5. Karakayali F.Y. Surgical and interventional management of complications caused by acute pancreatitis. World J. Gastroenterol. 2014. vol. 20 no. 37. P. 13412-13423. DOI: 10.3748/wjg.v20.i37.13412.
6. Черданцев Д.В., Арутюнян А.В., Арутюнян А.В. Состояние проблемы острого панкреатита в г. Красноярске и Красноярском крае // Бюллетень ВСНЦ СО РАМН. 2011. № 4 (80). С. 310-313.
7. Винник Ю.С., Савченко А.А., Миллер С.В., Теплякова О.В., Якимов С.В., Цедрик Н.И. К вопросу о ранней диагностике и прогнозировании течения панкреонекроза // Сибирское медицинское обозрение. 2009. № 1 (55). С. 42-46.
8. Подолужный В.И. Острый панкреатит: современные представления об этиологии, патогенезе, диагностике и лечении // Фундаментальная и клиническая медицина. 2017. № 4. С. 62-71.
9. Бородин Н.А., Мальцева О.В., Гиберт Б.К., Зайцев Е.Ю. Современные подходы в лечении деструктивных форм панкреатита, пути снижения летальности // Медицинская наука и образование Урала. 2015. Т. 16. № 2-1 (82). С. 70-73.
10. Имаева А.К., Мустафин Т.И., Шарифгалиев И.А. Острый деструктивный панкреатит // Сибирский медицинский журнал (Иркутск). 2014. Т. 131. № 8. С. 14-20.
До настоящего времени одной из важнейших и нерешенной проблемой неотложной хирургии остаются заболевания поджелудочной железы, и в первую очередь, несомненно, острый панкреатит. На протяжении последних не менее двадцати лет, по данным различных литературных источников, пациенты с острым панкреатитом составляют от 3 до 10% среди числа всех больных, госпитализированных с ургентной хирургической патологией [1].
В настоящий момент нет общепринятого определения понятия острого панкреатита. Объяснить разнообразие и отсутствие единого определения острого панкреатита можно существующими пробелами в понимании его патогенеза. Объединяя исследования многих авторов, можно дать следующее определение категории для острого панкреатита: полиэтиологическое заболевание, включающее широкий спектр клинических и патологических признаков и характеризующееся острым повреждением ацинарных клеток с развитием местной и общей воспалительной реакции.
Эксперты «Международного симпозиума по острому панкреатиту» и «IX Всероссийского съезда хирургов» дали единое определение острому панкреатиту — это острое асептическое воспаление поджелудочной железы, в основе которого лежат процессы ферментативного аутолиза, некроза и эндогенного инфицирования с вовлечением в процесс окружающих ее тканей забрюшинного пространства, брюшной полости и комплекса органных систем внебрюшинной локализации.
Этиологические факторы, приводящие к развитию острого панкреатита, многочисленны и достаточно хорошо изучены. Среди них лидирующую позицию занимает алкогольно-алиментарный фактор. Патологии желчевыводящей системы — 35% (по причине желчного рефлюкса в панкреатические протоки в связи с билиарной гипертензией, чаще всего возникающей в результате холедохолитиаза). Травматическое повреждение поджелудочной железы (в том числе при хирургических вмешательствах или в результате проведенной процедуры ретроградной холангиопанкреатографии) — 2-4%. Другие этиологические причины, включающие: аутоиммунные патологии, инфекционные заболевания, сосудистую недостаточность, приводящую к ишемии железы, воздействие лекарственных препаратов, гормональные изменения, связанные с беременностью и менопаузальным периодом, патологии соседних органов (гастродуоденит, пенетрирующая язва желудка или двенадцатиперстной кишки, опухоли гепатопанкреатодуоденальной области) – 6–8%. Так, на территории субъектов Российской Федерации основная этиологическая причина развития острого панкреатита (56%) — это употребление алкоголя, в том числе отравления суррогатами [2].
Острый панкреатит входит в число самых распространенных заболеваний органов пищеварительного тракта. По данным мировой статистики, общая заболеваемость острым панкреатитом варьирует от 4,6 до 100 первичных случаев на 100 тысяч населения. По темпам прироста количество пациентов с диагнозом острый панкреатит в разы опережает рост остальных неотложных заболеваний органов брюшной полости [3-5]. За последние несколько лет в части регионов Российской Федерации, в том числе и в Красноярском крае, эта патология является лидером в структуре острой хирургической патологии органов брюшной полости [6; 7].
Необходимо также отметить, что между заболеваемостью острым панкреатитом и этиологическим фактором, приводящим к данной патологии, существует непосредственная зависимость. Таким образом, наибольшее количество случаев острого панкреатита сопряжено с употреблением алкоголя, а пик заболеваемости приходится на возрастную группу от 25 до 55 лет [2; 7]. Высокая распространённость заболевания носит не только медико-статистический характер, но и является значимой социально-экономической проблемой, так как большая часть больных острым панкреатитом – это люди трудоспособного возраста. Сроки временной нетрудоспособности составляют от 14 дней до 3 месяцев. Пациенты, которые перенесли тяжелую форму панкреатита, зачастую признаются инвалидами и имеют ограничения к труду. Средняя стоимость лечения одного случая острого панкреатита в стационаре составляет 300 тыс. руб. В свою очередь в месяц на лечение пациентов с тяжелым панкреонекрозом в отделении реанимации затрачивается не менее 2 млн руб.
Существуют гендерные отличия в этиологии возникновения панкреатита; так, в статистике этиологических факторов, вызывающих острый панкреатит у мужчин, первую позицию занимает употребление алкоголя (25–35%), а у женщин наиболее часто к данному заболеванию приводит желчнокаменная болезнь (40–70%) [8].
Несмотря на разработку новых патогенетически обусловленных методов лечения острого панкреатита, летальность от данной патологии, не только в России, но и за рубежом, остаётся высокой и не имеет тенденции к снижению. Панкреонекроз является одним из самых тяжелых проявлений острого панкреатита. Таким образом, по данным ряда авторов, летальность при стерильном панкреонекрозе составляет порядка 12%, а при инфицировании количество смертельных исходов доходит до 75% [5; 9; 10].
Цель исследования
Проанализировать основные медико-статистические показатели при остром панкреатите на территории субъектов Красноярского края и регионального центра — города Красноярска в период с 2009 по 2017 год, на основании данных, представленных Красноярским краевым медицинским информационно-аналитическим центром.
Материал и методы исследования
Проведен ретроспективный анализ 36 952 учётных форм № 066/у, относящихся к диагнозу острый панкреатит (МКБ 10 К85), представленных в Красноярский краевой медицинский информационно-аналитический центр лечебными учреждениями г. Красноярска и Красноярского края.
Результаты исследования и их обсуждение
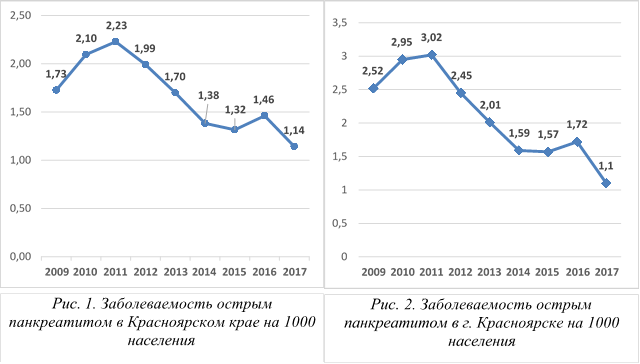
По материалам информационно-аналитического отдела общая заболеваемость (количество случаев впервые выявленного заболевания) на территории Красноярского края острым панкреатитом (МКБ К85) за период с 2009 по 2017 год варьирует от 1,14 до 2,23 на 1000 населения (рисунок 1). При этом отмечается положительная тенденция к снижению заболеваемости с 2011 по 2017 г. на 48,9%. Так, абсолютное количество больных, проходивших стационарное лечение в Красноярском крае с диагнозом острый панкреатит, сократилось примерно вдвое: с 6.3 до 3.2 тыс. случаев в год. Аналогичная ситуация наблюдается и в краевом центре в городе Красноярск, где заболеваемость снизилась на 63.6%, с 2.9 до 1.2 тыс. человек в год (рисунок 2).
Согласно проведенному анализу данных заболеваемости из 44 административных территориальных единиц Красноярского края и 17 городских округов выявлены 10 территориальных образований, где средняя заболеваемость с 2009 по 2017 г. более 2.5 случаев острого панкреатита на 1000 населения (рисунок 3). Наиболее неблагополучными по данному показателю явились: Эвенкийский район – 5.52 на 1000 населения, Тасеевский район – 5.45 на 1000 населения, а также город Боготол – 4.71 на 1000 населения.
Производя оценку смертности (количество летальных случаев на 1000 населения) от острого панкреатита и его осложнений за период с 2009 по 2017 г. выявлены следующие неблагоприятные закономерности. Несмотря на устойчивое снижение заболеваемости и практически двукратное снижение общего абсолютного числа случаев острого панкреатита, отмечаются стабильные показатели смертности со средним значением 0.4 на 1000 населения. Из чего выходит прогрессирующее увеличение летальности, как процентное отношение числа умерших пациентов к общему количеству случаев острого панкреатита. Максимальный показатель летальности 4.4% приходится на 2017 г. (рисунок 4).
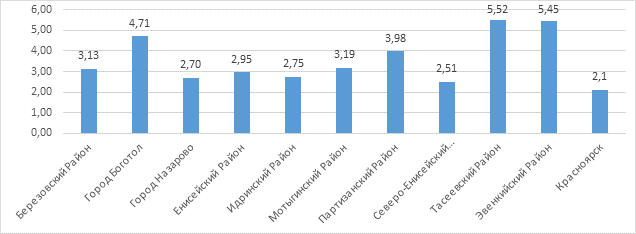
Рис. 3. Средняя заболеваемость на 1000 населения по территориальным единицам Красноярского края
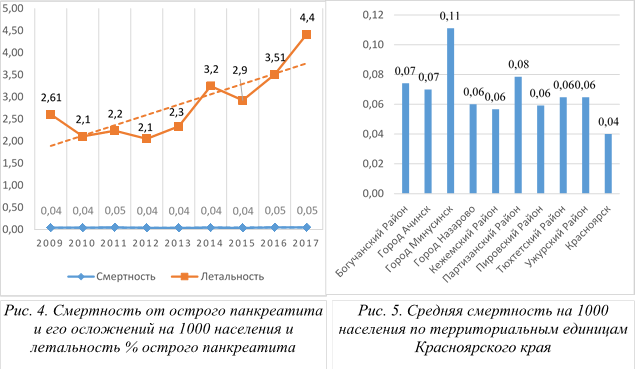
Общее число летальных случаев от острого панкреатита и его осложнения — панкреонекроза на территории Красноярского края за представленный период составило 1255 человек.
Произведены расчеты смертности от острого панкреатита на 1000 населения по муниципальным единицам Красноярского края (рисунок 5). Данный показатель превысил значение 0.06 на 1000 населения у девяти региональных субъектов края. Максимальный данный показатель пришелся на районный центр — город Минусинск с 0.11 летальными случаями от острого панкреатита на тыс. населения, или 69 пациентов за 9 лет.
Произведена оценка показателей краевых учреждений здравоохранения. В период с 2009 по 2017 г. в КГБУЗ «Краевая клиническая больница» проходил лечение 881 пациент с диагнозом: К85 Острый панкреатит. Среднее количество пациентов с острым панкреатитом составило 97.8.
Анализируя количество летальных исходов, подсчитан процент летальности от острого панкреатита, усредненное значение которого составило 20.6%. При этом статистически значимого увеличения данного показателя за изучаемый период не обнаружено, однако процент летальности в ККБ значительно превосходит общерегиональный уровень (таблица). Высокий показатель летальности в краевом учреждении здравоохранения можно объяснить исключительно тяжелыми случаями острого панкреатита, поступившими в стационар силами санитарной авиации.
Показатели летальности от острого панкреатита в Краевой клинической больнице
Абсолютное количество случаев острого панкреатита | Число летальных исходов | Летальность КГБУЗ ККБ (%) | Летальность по региону (%) | |
2009 | 86 | 16 | 18,6 | 2,61 |
2010 | 102 | 18 | 17,65 | 2,1 |
2011 | 101 | 20 | 19,8 | 2,2 |
2012 | 128 | 20 | 15,63 | 2,1 |
2013 | 98 | 19 | 19,39 | 2,3 |
2014 | 77 | 20 | 25,97 | 3,2 |
2015 | 81 | 23 | 28,4 | 2,9 |
2016 | 130 | 20 | 15,38 | 3,51 |
2017 | 78 | 19 | 24,36 | 4,4 |
Среднее значение | 97,8 | 19,4 | 20,6 | 2,81 |
Выводы
1. За последние 9 лет отмечается положительная динамика в виде снижения частоты заболеваемости острым панкреатитом в Красноярском крае на 48.9%, такая же динамика наблюдается и в краевом центре в городе Красноярске.
2. Несмотря на проводимую модернизацию лечебных учреждений региона, эволюцию этипатогенетических методов лечения, смертность при остром панкреатите и его осложнениях остается стабильно высокой, со средним показателем по региону — 0.4 на 1000 населения.
3. Учитывая снижение заболеваемости и неизменный показатель смертности, отмечается пугающая тенденция к росту летальности от острого панкреатита на территории Красноярского края, так и в городе Красноярске. Уровень летальности на конец 2017 года в регионе составил 4.4%. В краевом центре данный показатель составил 3.83%.
4. Выявлены десять наиболее неблагополучных территориальных единиц края с высокими показателями заболеваемости и девять единиц с высоким показателем смертности, примечательно, что совпадение между административно-территориальными единицами с высоким показателем заболеваемости и смертности всего лишь одно – город Назарово с показателем заболеваемости – 2.7 и смертности – 0.06 на тыс. населения.
5. Средний уровень летальности от острого панкреатита в Краевой клинической больнице составил 20.6%. Данный показатель в 7 раз превосходит аналогичный региональный показатель. При этом динамического увеличения летальности в ККБ от острого панкреатита не обнаружено. Учитывая предполагаемую высокую степень тяжести пациентов, проходивших лечение в ККБ, с анализируемой нозологией, можно предположить, что основное число летальных исходов приходится на деструктивные формы панкреатита.
Вопрос о ведении пациентов с такой ургентной патологией, как острый панкреатит, до сих пор не теряет своей актуальности. И, несмотря на длительное и углубленное изучение данного заболевания, знания этиологических факторов, выявление основных звеньев патогенеза и применение новых этиопатогенетических методов лечения, значительная тенденция к снижению смертности от острого панкреатита не прослеживается. Рост уровня летальности демонстрирует увеличение доли тяжелых случаев острого панкреатита. Ведение пациентов с данным диагнозом является одной из сложнейших задач современного врача-хирурга. На сегодняшний день вопрос поиска новых эффективных методов лечения и лечения острого панкреатита остается одной из центральных проблем современной хирургии.
Исследование выполнено при поддержке Красноярского краевого фонда науки в рамках проведения конкурса научно-технических исследований, разработок, инновационных программ и проектов для обеспечения конкурентных преимуществ экономики Красноярского края 2018-2019 гг., для реализации проекта: «Разработка и внедрение системы поддержки в принятии решений при диагностике и лечении острого панкреатита на территории Красноярского края».
Библиографическая ссылка
Черданцев Д.В., Строев А.В., Первова О.В., Миха