Острый панкреатит симптомы прогноз
Панкреатит – это заболевание, при котором определяется высокий процент смертности. Основной причиной летального исхода считается развитие тяжёлых осложнений. Последствия воспалительного процесса имеют довольно серьёзный и опасный характер, по этой причине не стоит относиться к подобному расстройству пренебрежительно и поверхностно. При проявлении симптоматики острого приступа или в периоды обострения хронической формы необходимо немедленно обращаться за помощью к специалистам.
Осложнения при панкреатите будут отличаться в зависимости от формы заболевания. Из этого следует, что для острого и хронического воспалительного процесса последствия будут различными.
Осложнения острого панкреатита делятся на ранние и поздние. Ранние развиваются вместе с первыми проявлениями клинической картины панкреатита. Поздние зачастую появляются примерно через несколько недель и в большинстве случаев связаны с присоединением вторичной инфекции.
Ранние осложнения острого панкреатита обуславливаются проникновением панкреатических ферментов и частичек омертвевших тканей поражённого органа в кровоток. Первое место по распространённости занимает гиповолемический шок, основными факторами возникновения которого считаются сильная интоксикация организма и ярко выраженный болевой синдром. Ещё одним из самых распространённых последствий является ферментативно-разлитой или асептический панкреатит. Его опасность заключается в накоплении ферментов, которые агрессивно влияют на брюшную полость.
К другим ранним осложнениям можно отнести:
- дыхательную недостаточность;
- плеврит – это состояние, во время которого происходит воспаление плевры, что сопровождается скоплением жидкости в её полости;
- ателектаз одного из лёгких;
- острую печёночную недостаточность – проявляются желтоватым оттенком кожных покровов и слизистых оболочек;
- острый токсический гепатит – поражение печени, которое развивается влиянием шока и патологическим воздействием ферментов. Особую группу риска составляют пациенты с панкреатитом, у которых уже есть хронический воспалительный процесс печени, желчного пузыря или желчевыводящих протоков;
- нарушение работы сердечно-сосудистой системы;
- внутренние кровоизлияния;
- развитие воспаления в брюшине. При острой форме протекания воспаления тканей поджелудочной перитонит делится на асептический и гнойный;
- расстройства со стороны психики – формируются на фоне сильной интоксикации, которая нередко поражает головной мозг. В большинстве случаев, на второй или третий день от начала появления симптомов основного расстройства, развивается психоз. Его продолжительность составляет несколько суток;
- тромбоз сосудов.
Поздние осложнения острого панкреатита начинают формироваться после нормализации состояния больного, что достигается при помощи комплекса консервативных и хирургических способов лечения. Данные осложнений продлевает время нахождения больного в условиях стационара, а также значительно уменьшает процент благоприятного прогноза при остром панкреатите.

Дегенеративные и гнойные осложнения острого панкреатита
Поздние последствия острого панкреатита:
- формирование абсцессов или гнойников брюшной полости;
- появление панкреатических свищей – сообщений близлежащих внутренних органов;
- парапанкреатит – воспаление гнойного характера тканей, окружающих поражённый орган;
- некроз органа;
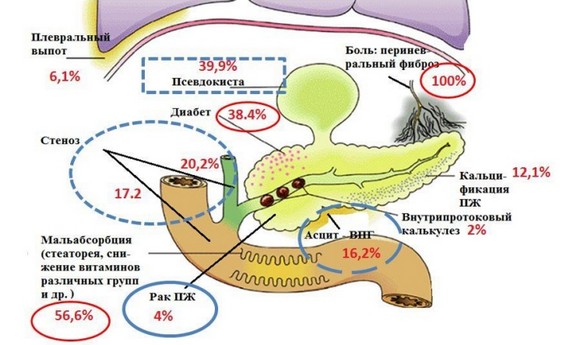
- развитие псевдокист — представляют собой формирование капсулы из соединительной ткани;
- пилефлебит – вовлечение в патологию воротной вены;
- возникновение опухолей зачастую злокачественного характера;
- заражение крови – это то, чем опасен острый панкреатит наиболее всего.
Осложнениями при хроническом панкреатите зачастую становятся поражения органов, которые функционально связаны с поджелудочной железой. Среди такой группы последствий выделяются:
- гепатит реактивного характера;
- развитие холестаза с желтухой или без;
- холецистит;
- гнойный холангит.
По причине близости железы к диафрагме нередко выражаются такие осложнения хронического панкреатита, как пневмония или реактивный плеврит.
Гастроэнтерологами и онкологами доказана связь между хронической формой заболевания и формированием раковых опухолей поджелудочной. У пациентов, страдающих от подобного расстройства более чем двадцать лет, частота развития онкологии варьируется от 4 до 8%.
Возникновение вторичного сахарного диабета довольно долго считалось одним из самых распространённых осложнений при хроническом панкреатите. С каждым годом протекания подобного недуга вероятность появления сахарного диабета возрастает на 3%. Однако, если появление воспаления имело алкогольную этиологию, то риск значительно увеличивается.
К другим последствиям, которыми опасен хронический панкреатит, относят:
- появление эрозий и язв слизистой органов пищеварительной системы;
- железодефицитную анемию;
- ГЭРБ;
- портальную гипертензию;
- асцит – скопление большого количества жидкости в брюшной полости;
- варикозное расширение вен пищевода;
- постгеморрагическую анемию;
- спадение тканей лёгкого – на фоне его сдавливания увеличенной в объёмах поджелудочной;
- формирование камней в протоках;
- перитонит;
- септическое состояние.
Осложнённый панкреатит острого течения характеризуется высоким процентом смертности. Её показатели могут достигать до 15%, а при развитии тяжёлых последствий, в частности панкреонекрозе – увеличивается до 70%.
Основным фактором наступления смерти от панкреатита являются гнойно-септические осложнения, которые нередко протекают в комплексе с полиорганной недостаточностью и сильнейшей интоксикацией.
Не последнюю роль в прогнозе острого панкреатита играет потребление пациентом алкогольных напитков. В случаях полного отказа от спиртосодержащих напитков десятилетняя выживаемость наблюдается более чем 80% пациентов. Но когда больной продолжает употреблять алкоголь, подобный показатель снижается в два раза.
При некрозе тканей органа смертельный исход наступает в 50% случаев.
Прогноз хронического панкреатита во многом зависит от нескольких факторов, а именно:
- возрастной категории пациента;
- индивидуального характера течения болезни;
- общего состояния поражённого органа;
- наличия или отсутствия осложнений.
Выживаемость пациентов с хронической формой в период десяти лет достигает значений в 70%, двадцать лет – 45%. Вероятность формирования онкологии – 4% на каждые 25 лет протекания болезни.
Инвалидность достигает значений в 15%.
Предупреждение осложнений при остром течении составляет борьба с ярко выраженной болезненностью и интоксикацией. При хроническом течении профилактическими мероприятиями являются:
- пожизненный отказ от вредных привычек;
- соблюдение назначений лечащего врача относительно рациона;
- своевременное лечение сопутствующей патологии ЖКТ;
- санаторно-курортное лечение.
Помимо этого, пациентам с хронической формой рекомендуется регулярно проходить обследование у гастроэнтеролога.
Источник
Острый панкреатит обусловлен развитием мощных воспалительных реакций в тканях поджелудочной, возникающих в результате воздействия совокупности причин. В основе — агрессивное влияние собственных продуцируемых ферментов, которые активизируются не в двенадцатиперстной кишке, а непосредственно в железе. Ферменты запускают механизм переваривания собственных тканей, в ходе чего орган увеличивается в размерах, отекает, возникает некроз с образованием патологических участков — скоплений погибших клеток.
Некротические изменения в тканях поджелудочной протекают асептически, без вторичного присоединения инфекции. По мере прогрессирования воспалительных реакций число погибших клеток растет, одновременно развивается жировая дистрофия, что создает оптимальные условия для гнойного некроза. Гнойный некроз проявляется в виде признаков интоксикации.
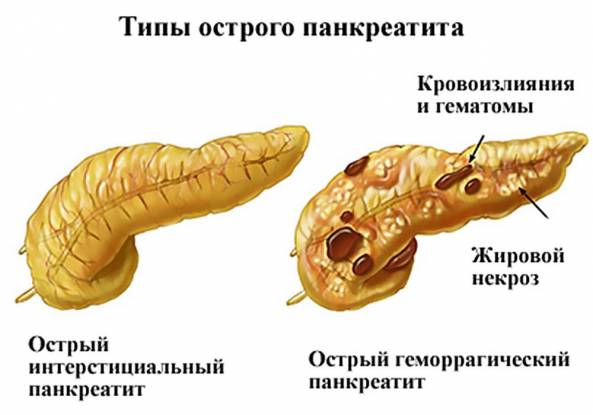
Острый панкреатит классифицируют по степени тяжести:
- легкий панкреатит сопровождается слабым поражением поджелудочной (интерстициальный отек), минимально выраженными симптомами, быстро поддается излечению, прогноз благоприятный в 100 % случаев;
- тяжелый панкреатит обусловлен выраженными клиническими признаками и обширным поражением поджелудочной железы, часто последствием тяжелого течения становятся местные осложнения в виде объемных участков некроза, абсцессов с гнойным содержимым, кист и присоединения бактериальной инфекции.
Провоцирующие факторы
Запуску механизма острого воспаления поджелудочной железы способствуют факторы, вызывающие избыточную секрецию ферментов и их преждевременную активизацию. Основные причины острого панкреатита:
- несбалансированное питание — злоупотребление жареной, пряной пищей; питание на бегу, прием больших объемов жирной пищи на пустой желудок;
- систематическое употребление спиртного;
- болезни желчевыводящих путей;
- травматизация органа;
- бактериальные и вирусные заболевания — микоплазмоз, гепатит, эпидемический паротит;
- дисфункции поджелудочной железы на фоне оперативных вмешательств;
- употребление медикаментов в повышенных дозах без учета последствий для органа — антибиотики, диуретики, кортикостериоды, эстрогены, иммуносупрессоры; в этом случае речь идет о медикаментозном панкреатите у взрослых или (очень редко) у детей;
- аномалии железы врожденного характера;
- тяжкие генетические патологии, не поддающиеся излечению — муковисцидоз;
- болезни эндокринного характера — ожирение, диабет, гиперпаратериоз;
- отягощенная наследственность;
- прочие заболевания органов пищеварительного тракта — энтероколиты, гастродуодениты, гепатиты.

Клинические проявления
Симптомы острого панкреатита развиваются после негативного влияния первопричины (приема больших доз алкоголя или агрессивной пищи, длительного лечения антибактериальными препаратами). Возникает приступ, течение которого сопровождают классические признаки острого панкреатита:
- боль, носящая регулярный интенсивный характер; место локализации — правое и левое подреберье, центральная часть живота выше пупка, с иррадиацией в район ключицы и нижних ребер, при развитии приступа острого панкреатита у женщин боль часто иррадиирует в зону малого таза; важная особенность боли — усиление в лежачем положении (на спине); а причиной ее возникновения является процесс отмирания нервных волокон и тканей железы;
- тошнота, рвота — неотъемлемый симптом патологии; рвота при остром панкреатите обильная, мучительная, облегчения нет даже при опустошенном желудке; рвотные массы состоят из содержимого желудка с наличием желчи, слизи;
- температура при остром панкреатите обусловлена отравлением организма на фоне некротических процессов; однако не всегда приступ панкреатита сопровождается температурой — при легкой степени воспаления показатель повышается максимум на 1° выше нормы, лихорадка до 39° характерна при образовании множественных гнойных абсцессов в железе;
- отсутствие аппетита вплоть до отвращения к еде связано с нехваткой ферментов в тонкой кишке;
- перитонеальный синдром — избыточная напряженность передних брюшных мышц, резкая болезненность при пальпации живота;
- изменение цвета кожных покровов на желтый, включая пожелтение склер;
- специфический симптом синюшности из-за расстройства микроциркуляции, локализация синюшных пятен — на лице, шее, животе.
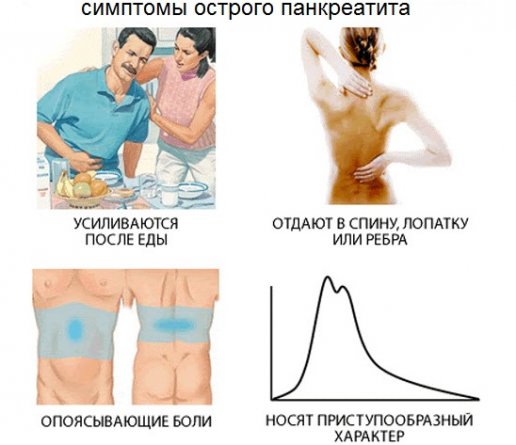
Симптомы острого панкреатита включают и диспепсические проявления — многократную диарею (иногда возникают запоры); метеоризм и выраженное вздутие, умеренный дискомфорт в эпигастрии (ощущение тяжести и распирания). Диспепсия при остром воспалении поджелудочной вызвана резким дефицитом ферментов, отсутствием (полным или частичным) моторики в ЖКТ.
Тактика обследования
Диагностика острого панкреатита осуществляется гастроэнтерологом путем комплекса процедур — объективного осмотра, беседы по жалобам, проведения лабораторных анализов и инструментальных мероприятий. У больных острым панкреатитом выявляют пониженное артериальное давление, признаки тахикардии, при аускультации наружной стенки брюшины выявляют специфический симптом воспаления — слабость или полное отсутствие кишечной перистальтики.
При организации диагностики проводят:
- общий анализ крови, по результату которого видны типичные признаки воспалительных процессов — ускорение СОЭ, умеренный лейкоцитоз, повышение числа палочкоядерных нейтрофилов;
- биохимию крови с определением активности амилазы и липазы — при наличии патологии показатели повышаются; увеличивается концентрация глюкозы и мочевины; уровень С-реактивного белка значительно выше нормы; снижению подлежит количество белка общего, альбумина, глобулинов;
- ионограмму, результаты которой указывают на обезвоживание — падает концентрация кальция, натрия, калия;
- анализа мочи с выявлением диастаза, косвенно на наличие патологии указывает повышение белка, появление свежих эритроцитов и лейкоцитов.
Точно говорить о диагнозе «острый панкреатит» невозможно без инструментального обследования, включающего инвазивные и визуальные методы.
- Сонография (УЗИ) поджелудочной железы позволяет выявить увеличенные размеры, отек органа, неоднородную эхогенность, нечеткие контуры и наличие скопления свободной жидкости в забрюшинной области.
- Рентгенография показывает патологическое изменение паринхематозного слоя железы, вздутые кишечные петли как вторичный признак острого воспаления.
- КТ позволяет с максимальной достоверностью установить наличие, локализацию и объемы участков некроза органа.
- Лапароскопия как инвазивный метод диагностики относится к высокоточным и позволяет подтвердить прямые признаки недуга — скопление экссудата в тканях железы, кровоизлияния на стенках брюшной полости и брыжейке.
Дифференциация при обследовании проводится с прочими острыми состояниями — приступ холецистита, острая непроходимость кишечника, перфорации желудка и толстого кишечника, острые кровотечения из ЖКТ, абдоминальный синдром.
Терапия
Лечение острого панкреатита требует помещения в хирургическое отделение стационара, первостепенная задача госпитализации — снять болевой синдром и обеспечить полный покой больному. Строгий постельный режим обязателен. Цели медикаментозной терапии при остром воспалении поджелудочной — ликвидация негативных причин, максимальное щажение органа и стимуляция процесса его восстановления.

При наличии диагноза «острый панкреатит» лекарственная терапия включает:
- обезболивание, помогающее снять мучительную боль, однако пероральный прием спазмолитиков и анальгетиков помогает слабо, лучший результат в купировании боли достигается путем блокады (новокаиновой, эпидуральной анестезии) или внутривенным вливанием Баралгина, Трамадола;
- создание гипотермических условий (ледяные компрессы) на область железы с целью понижения ее ферментативной деятельности, одновременно производят аспирацию содержимого из полости желудка и организуют парентеральное питание;
- внутривенное вливание препаратов для ускорения микроциркуляции — Гемодез;
- назначение дезактиваторов синтезируемых ферментов — Контрикал, Гордокс;
- внутривенное введение растворов с солями натрия и калия для коррекции водного и электролитного дефицита, профилактики обезвоживания;
- назначение медикаментов из группы нейтрализаторов желудочного содержимого — Омез, Пантопразол;
- антибиотикотерапию, назначаемую в профилактических целях и при признаках вторичных бактериальных осложнений; антибиотики выбирают с широким спектром действия и в повышенных дозах, наиболее эффективным считают Ципрофлоксацин;
- дезинтоксикационные меры, направленные на удаление из организма избытка ферментов и продуктов их распада; наиболее эффектным признан форсированный диурез с использованием диуретика Лазикс, способный снять признаки интоксикации за одну процедуру.
Хирургическое лечение проводят при переходе патологии в тяжелую стадию с бактериальными осложнениями и неэффективности медикаментозного лечения. Прочими показаниями к проведению операции являются конкременты в желчных протоках, скопление свободной жидкости в тканях железы, наличие множественных некротических областей, кистозных полостей, абсцессов. Операция включает иссечение очагов мертвой ткани (некрэктомия) или полное удаление поджелудочной. В послеоперационном периоде организуют комплексные профилактические процедуры для недопущения гнойно-септических осложнений.
Диета для больных
Диета при остром панкреатите имеет свои особенности. В первые 5 дней от начала приступа поджелудочной требуется полный покой — назначается «голодная» диета № 0. На первые 24 часа больной обеспечивается парентеральным питанием, на вторые сутки разрешается пить воду, исключительно щелочную. Объем потребляемой воды — не менее 2 л за день.
Спустя 3–5 дней разрешается употреблять протертые каши — рисовую, манную. Диету расширяют постепенно, обогащая рацион овощными супами, постным мясом, белой нежирной рыбой, слабым чаем. Пища должна тщательно измельчаться, подаваться в теплом виде. После нормализации состояния важно соблюдать рекомендации по питанию:
- прием пищи малыми порциями, не больше 300 г за прием;
- прием пищи дробный и частый, до 5 раз за день;
- исключение пищи с содержанием экстрактивных веществ, пряностей, большого количества животных жиров;
- ограничение в суточном потреблении поваренной соли до 6 г;
- основа рациона — вегетарианская пища, включая фрукты (некислые), овощи (без грубой клетчатки), крупы (исключая пшеничную и перловую).
Осложнения
Острый панкреатит входит в число опасных патологий с высокой вероятностью тяжких осложнений. Последствия от нелеченного либо не до конца вылеченного воспаления могут приводить к смерти больного из-за сепсиса, перитонита. Если вовремя не снять приступ болезни, может развиться состояние шока с последующей полиорганной недостаточностью.
После перенесенного приступа в поджелудочной могут образовываться ложные кисты — ограниченные скопления жидкости в паринхематозном слое. Опасность псевдокист — в постепенном разрушительном влиянии на структуру органа и желчевыводящие протоки. На фоне самопроизвольного разрыва кист и истечения жидкости может развиться асцит.
Не менее грозным осложнением является перерождение клеток поджелудочной в раковые, что дает начало опухолевому процессу. Частым негативным последствием оперативного вмешательства является образование панкреатических свищей — патологических сообщений железы с близкорасположенными органами. Есть данные о развитии приступов психических расстройств на фоне острого воспаления поджелудочной.
Превентивные меры
Профилактика острого панкреатита основывается на разумном здоровом питании, отказе от никотина и приема алкоголя. Важно помнить — острый катаральный процесс в поджелудочной может возникнуть не только у лиц, постоянного принимающих спиртное, но и после однократного употребления большого объема жирной еды в сочетании с алкоголем. Поэтому здоровый образ жизни должен войти в привычку — тогда риск возникновения патологии будет минимальным.
Прогноз на выздоровление обусловлен стадией недуга, наличием осложнений и адекватностью лечения. Неосложненные формы при ранней диагностике в 100% случаев имеют благоприятный исход с полным восстановлением железы. Гнойные и некротические формы протекают тяжело, смертность высокая, особенно у лиц пожилого возраста. Отказ от лечения, самолечение и игнорирование врачебных предписаний приводит к рецидивам и хронизации панкреатита.
Источник