Острый панкреатит реферат узи

Введение
В России за последние годы отмечена тенденция к увеличению количества больных острым панкреатитом, частота которого достигает 2,5 — 8,4% среди пациентов с острыми хирургическими заболеваниями органов брюшной полости [1]. В странах Западной Европы, в частности, в Дании с 1979 по 1992 гг., частота острого панкреатита увеличилась с 26,8 до 35,4 на 100000 населения [15], т.е. на 25%. По данным М. В. Гринева [8], из всех больных с острым панкреатитом деструктивные формы отмечены у 16,2%, которые при прогрессировании приводят к летальности почти в 50% случаев [4].
Благодаря новым методам исследования (УЗИ, КТР, ЯМР) улучшилась ранняя диагностика острого панкреатита и его осложнений, появилась возможность динамического наблюдения за больными в процессе лечения. Для широкой практики особый интерес представляет ультразвуковая диагностика — неинвазивный, неионизирующий метод, который можно применять многократно, не причиняя вреда больному. С помощью эхографии стало возможным эффективно проводить не только диагностические, но и лечебные малоинвазивные вмешательства на поджелудочной железе — биопсию, дренирование патологических образований и т.д. [4, 6, 8].
Несмотря на интенсивное внедрение эхографии в практику и определенные успехи в изучении возможностей метода, в литературе еще недостаточно освещены вопросы, касающиеся деталей ультразвуковой семиотики острого панкреатита. Не конкретизирована эхографическая картина острого панкреатита в зависимости от стадии заболевания, мало отражены вопросы, касающиеся диагностики осложнений острого панкреатита, особенно редких, но клинически значимых [2, 5, 9 — 14, 16]. У пациентов, лечившихся оперативно по поводу острого панкреатита, актуальной остается проблема ультразвукового мониторинга в послеоперационном периоде. Практически не изучена роль данных ультразвукового исследования для выработки индивидуальной тактики лечения и прогнозирования возможных осложнений у каждого конкретного больного.
Материалы и методы
В основу работы положены данные 534 УЗ-исследований у 278 пациентов с острым панкреатитом, находившихся на лечении в городской клинической больнице N 9 за период 1992-1995 гг. Исследования проводились с помощью ультразвукового сканера, оснащенного конвексным датчиком 3,5 МГц и секторным — 5 МГц.
Результаты
На основе наших наблюдений выявлены следующие сонографические особенности острого панкреатита:
Изменения непосредственно в поджелудочной железе:
- увеличение размеров поджелудочной железы (рис. 1) — отмечено в 88% случаев. Нормальные размеры поджелудочной железы: головка 3-4,5 см; тело 2,5 — 3 см; хвост 3-4 см;
- нечеткость контуров — 90,6% случаев;
- увеличение расстояния между задней стенкой желудка и передней поверхностью поджелудочной железы свыше 3 мм и достигающее 10 — 20 мм, что характеризует отек парапанкреатических тканей, отмечено в 53% наблюдений (рис. 1);
- изменение эхогенности железы: повышение — 85,6% случаев (рис. 2); нормальная — 8,6% случаев; понижение — 5,8% случаев.
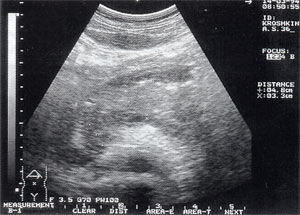
Рис. 1. Острый панкреатит, деструктивная форма. Увеличение размеров поджелудочной железы, нечеткость контуров, увеличение расстояния между задней стенкой желудка и поджелудочной железы.
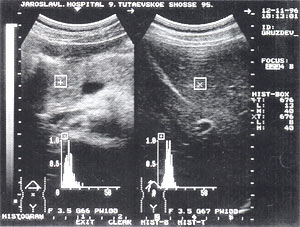
Рис. 2. Острый панкреатит, повышение эхогенности поджелудочной железы (по сравнению с эхогенностью печени).
Изменения в брюшной полости, являющиеся косвенными признаками острого панкреатита и относящиеся к его осложнениям:
Оментобурсит (рис. 3) встречается в 28,4% случаев (из них 48% у мужчин и 52% у женщин). Некоторые авторы обозначают эту патологию как «псевдокиста поджелудочной железы». Отмечен объем таких образований от 5мл (малые объемы необходимо дифференцировать с сосудистыми аневризмами) до 3 л и более. Скорость формирования оментобурсита при остром панкреатите от 2 — 4 дн. от начала заболевания до 2 — 4 нед. При ультразвуковом исследовании оментобурсит представлен в виде анэхогенного образования с четкими контурами, неправильной или округлой формы, чаще с однородной структурой, с толщиной стенок 0,2 — 0,4 см. При эхографическом мониторинге утолщение стенки до 0,5 — 1,0 см с появлением неоднородности структуры следует расценивать как сонографический признак абсцедирования.
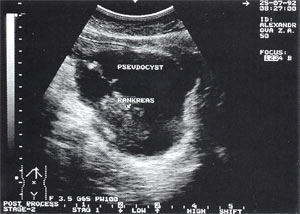
Рис. 3. Псевдокиста поджелудочной железы при остром панкреатите в виде анэхогенного образования с четкими контурами, однородной структурой, с наличием гиперэхогенных включений (детрит поджелудочной железы).
Свободная жидкость в брюшной полости — отмечена в 18% случаев (рис. 4), из них 80% у мужчин и 20% у женщин. Жидкость в объеме до 100 мл определяется только в одной анатомической области ( чаще в малом тазу), более 100 мл — по боковым каналам и в других отделах брюшной полости. В первые дни развития острого панкреатита жидкость гомогенная, после 6-12 сут. часто структура неоднородная из-за «нитевидных» включений (как правило, фибрин).
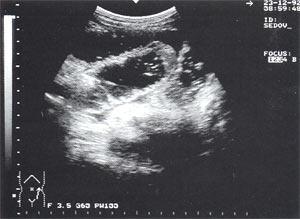
Рис. 4. Расширенные петли тонкого кишечника до 3,5 см, заполненные жидким содержимым на фоне свободной жидкости в брюшной полости.
Билиарная гипертензия — встречается в 13% случаев, из них 25% у мужчин и 75% у женщин. При эхографии отмечается расширение внутрипеченочных желчных протоков, общего печеночного протока и общего желчного протока. При отсутствии холедохолитиаза билиарная гипертензия как правило наблюдается при очаговом панкреонекрозе в области головки поджелудочной железы.
Инфильтраты брюшной полости — обнаруживаются в 5,4% случаев (рис. 5, 6), в том числе 64% у мужчин и 36% у женщин. Как правило, инфильтрируется большой сальник (оментит), визуализирующийся в виде образования повышенной эхогенности с нечеткими неровными контурами, неоднородной структурой, с участками пониженной эхогенности, которые могут свидетельствовать о формировании в нем абсцессов. Размеры инфильтратов от 5 до 15 — 20 см.
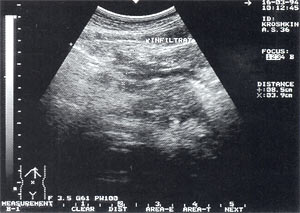
Рис. 5. Инфильтрат в брюшной полости в проекции большого сальника — представлен образованием неправильной формы с нечеткими контурами, неоднородной структурой, с наличием гипер- и гипоэхогенных участков. Размер инфильтрата 8,5 х 3,9 х 5,3см.
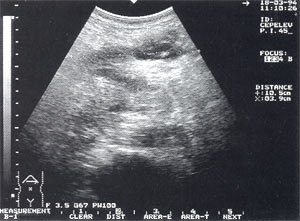
Рис. 6. Инфильтрат в проекции большого сальника с анэхогенным включением до 4 см (абсцедирование).
Забрюшинные флегмоны — встречаются в 4,3% случаев (рис. 7), из них 67% у мужчин и 33% у женщин. В 95% случаев диагностирована левосторонняя локализация флегмоны, которая определялась в виде анэхогенного или гипоэхогенного образования чаще щелевидной или овальной формы. Как правило, причиной развития данного осложнения является распространение панкреатического секрета по забрюшинному пространству из псевдокисты, иногда доходящее до паховой области. Панкреатогенный паранефрит можно рассматривать как вариант забрюшинной флегмоны.
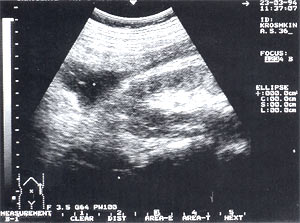
Рис. 7. Забрюшинная флегмона слева — анэхогенное образование неправильной формы с нечеткими контурами. Сканирование проведено из левой поясничной области.
Гидроторакс — встречается в 2,2% случаев, одинаково часто у мужчин и женщин, с преимущественно левосторонней локализацией.
Тромбоз в системе воротной вены — отмечается в 1,5% случаев (рис. 8 а, б) и достаточно хорошо может быть определен, по нашему мнению, без допплеровского исследования. При признаках портальной гипертензии обязательно должно выполняться прицельное ультразвуковое исследование сосудов системы воротной вены. Тромбы могут быть одиночными и множественными. Они локализуются как в самой воротной вене, так и в селезеночной и верхнебрыжеечной венах.
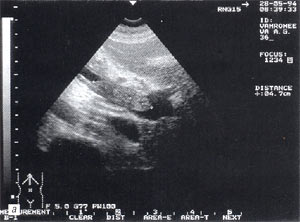
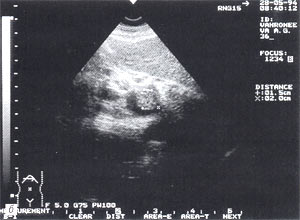
Рис. 8. Тромбоз воротной вены. Просвет вены полностью обтурирован изоэхогенным образованием с четкими контурами, неоднородной структурой, длиной до 4,7 см (а — cагиттальный срез, б — поперечный срез).
Парез кишечника — встречается в 1,4% случаев (см. рис. 4), из них 75% у мужчин и 25% у женщин. Характеризуется расширением петель тонкого кишечника до 3 — 5 см с заполнением их жидким содержимым и регистрируемой «маятникообразной» перистальтикой.
Гидроперикард — встречается в 0,4% случаев.
Восходящий медиастенит, отмечаемый другими авторами, нами не наблюдался.
Абсцессы поджелудочной железы — встречаются как правило на фоне уже имеющихся ультразвуковых признаков хронического панкреатита.
Разрывы псевдокист поджелудочной железы при ультразвуковой диагностике наблюдались у 2 больных (0,7%).
Кровоизлияние в псевдокисту поджелудочной железы с формированием организованной гематомы (рис. 9) отмечено у 1 пациента (0,35%).
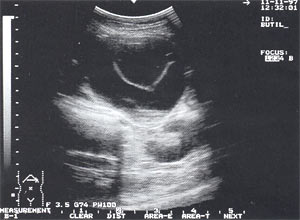
Рис. 9. Псевдокиста поджелудочной железы в виде анэхогенного образования с четкими контурами, в котором определяется другое анэхогенное образование с капсулой 0,2 — 0,3 см (на операции — псевдокиста с организовавшейся гематомой).
Псевдокисты поджелудочной железы с атипичной локализацией (в печени, селезенке, перидуоденально и т.д.) выявлены у 2 больных — 0,7% (рис. 10).
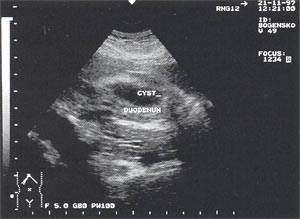
Рис. 10. Атипично расположенная псевдокиста поджелудочной железы (парадуоденально) в виде анэхогенного образования округлой формы с четкими контурами, однородной структурой, размером до 4,5 см, расположенного рядом с двенадцатиперстной кишкой.
Инфаркты селезенки (1 больная — 0,35%) — на фоне тромбоза воротной вены с портальной гипертензией.
Разрывы селезенки вследствие портальной гипертензии (нами не наблюдались).
Панкреатогенные паранефриты — обнаружены у 2 пациентов, что составило 0,7% (рис. 11).
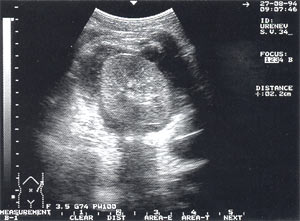
Рис. 11. Левосторонний панкреатогенный паранефрит, визуализирующийся в виде жидкостного образования, окружающего почку со всех сторон. Поперечный срез.
Заключение
Проведенное исследование показывает, что ультразвуковая диагностика должна быть обязательным элементом диагностического алгоритма у больных острым панкреатитом. Для повышения диагностической ценности эхографии необходима определенная последовательность в выполнении ультразвукового исследования: детальный осмотр парапанкреатических тканей и самой железы; осмотр всех отделов брюшной полости на предмет свободной жидкости и инфильтратов; осмотр плевральных полостей и полости перикарда на наличие выпота; детальный осмотр внутри- и внепеченочных желчных протоков; прицельный осмотр сосудов системы воротной вены; исследование забрюшинного пространства; динамическое наблюдение (частота повторного УЗИ определяется степенью тяжести заболевания и вероятностью развития осложнений).
Для улучшения получаемых результатов УЗИ могут быть рекомендованы следующие технические приемы:
- при плохой визуализации хвост поджелудочной железы лучше исследовать через селезенку или левую почку;
- для улучшения визуализации поджелудочной железы можно применять заполнение желудка 500 — 800 мл дегазированной жидкости (воды);
- использовать датчики с различной частотой излучения для более детального исследования патологических очагов, расположенных на разном расстоянии от датчика;
- использовать полипозиционное сканирование с дозированной компрессией на брюшную стенку для улучшения визуализации исследуемых органов, что позволяет «раздвигать» петли кишечника, создавая тем самым дополнительное «акустическое окно»;
- применять ультразвуковую фистулографию с жидкими и газообразующими растворами (фурацилин, новокаин, «Echovist») для определения полостей при наличии панкреатических свищей [7], что может быть предметом отдельных исследований.
Литература
- Скуя Н. А. Заболевания поджелудочной железы. — М.: Медицина, 1986.
- Зубарев А. Р., Григорян Р. А. Ультразвуковое ангиосканирование. — М.: Медицина, 1990.
- Филин В. И., Костюченко А. А.. Неотложная панкреатология. — СПб., 1994.
- Нестеренко Ю. А., Михайлусов С. В., Иманалиев М. Р. Ультразвук в диагностике и лечении панкреонекроза/ Сб. научн. тр. Пленума проблемной комиссии по неотложной хирургии. — М.: 1994. — С. 26 — 29.
- Баранов Г. А., Могутов М. С, Завьялова Н. И. Ультразвуковая диагностика тромбоза воротной вены как редкого осложнения острого панкреатита/ Сб. науч. тр. международной конференции «Новые технологии в диагностике и в хирургии органов билиопанкреатодуоденальной зоны». — М.: 1995. — С. 4 — 5.
- Белокуров ГО. Я., Уткин А. К., Жохов В. К., Белокуров С. Ю., Могутов М. С. Предпосылки использования прецизионной техники в лечении ложных кист поджелудочной железы/ Сб. научн. тр. международной конференции «Новые технологии в диагностике и в хирургии органов билиопанкреатодуоденальной зоны». М.: 1995. — С. 78.
- Буйлов В. М., Могутов М. С, Карпов Н. Р. Ультразвуковая фистулография с «Echovist-300» в хирургии и урологии. — Материалы II съезда Ассоциации специалистов ультразвуковой диагностики в медицине. — М.: 1995. — С. 80.
- Гринев М. В., Красногоров В. Б., Рысс А. С, Веселов В. С, Смелянский А. И., Алексеенко Е. Н. Эффективная тактика лечения деструктивного панкреатита на основе раннего плазмафереза и малоинвазивных хирургических вмешательств/ Сб. научн. тр. «Малоинвазивные вмешательства в хирургии». М.: 1996. — С. 257.
- McCormick P. A., Chronos N., Burroughs A. К., Mclntyre N., McLaughlinJ.E. Pancreatic pseudocyst causing portal vein thrombosis and pancreatico — pleural fistula.In: Gut (1990 May) 31(5):561-3.
- Fernandez-Cruz-L., Margarona-E., Llovera-J., Lopez-Boado-M. A., Saenz-HT. Pancreatic ascites. Hepatogastroenterology. 1993 Apr; 40(2): 150-4.
- Nishida-K., Terai-Y., Nojiri-L, Kato-M., Higashijima-M., Takagi-K., Adashi-R. A case of pancreatic pseudocyst with intracystic hemorrhage and repeated gastrointestinal bleeding. Nippon-Ronen-Igakkai-Zasshi. 1993 Aug; 30(8): 714-9.
- Sonak-R., Stock-W., Janzik-U., Hayduk-K., Borchard-F. Duodenal duplication cyst — a rare cause of acute recurrent pancreatitis. Leber-Magen-Darm. 1993 Sep; 23(5): 211-5.
- De-Ronde-T., Van-Beers-B., de-Canniere-L., Trigaux-JP., Melange-M. Thrombosis of splenic artery pseudoaneurysm complicating pancreatitis. Gut. 1993 Sep; 34(9): 1271-3.
- Hamm-B., Franzen-N. Atypically located pancreatic pseudocysts in the liver, spleen, stomach wall and mediastinum: their CT diagnosis. Rofo-Fortschr-Geb-Rontgenstr-Neuen-Bildgeb-Verfahr. 1993 Dec; 159(6): 522-7.
- Worning-H. Acute pancreatitis in Denmark. Ugeskr-Laeger. 1994 Apr 4; 156(14): 2086-9.
- Yasuda I., Tomita E., Nishigaki Y., Ino Y., Shimizu H., Yamada T., Kawamura H., Kuroda T., Takahashi T., Nagura K. A case of portal vein thrombosis subsequent to acute pancreatitis. Nippon Shokakibyo Gakkai Zasshi (1995 Apr) 92(4):820-5.

Источник
- Выдержка
- Литература
- Похожие работы
- Помощь в написании
Острый панкреатит, узи острых панкреатитов (реферат, курсовая, диплом, контрольная)
Содержание
- Актуальность
- Этиопатогенез
- Классификация
- Клиника
- Диагностика
- Особенности УЗИ при остром панкреатите
- Лечение
- Вывод
- Список используемой литературы
При сопоставлении эхографических данных с интраоперационными находками очаги жирового некроза чаще визуализируются в виде гиперэхогенных структур, а при геморрагическом панкреонекрозе преобладают гипоэхогенные образования. Со временем наблюдаются укрупнение и более четкое обозначение границ деструктивных участков в результате прогрессирования процесса и слияния мелких близлежащих очагов некроза. Лизис некротизированных участков начинается на 10−14-е сутки заболевания и проявляется сначала неоднородностью внутренней эхоструктуры зон формирования секвестров. Полное расплавление очагов некроза сопровождается появлением в паренхиме железы или в инфильтративно измененных прилежащих тканях ан-, гипо- или слабоэхогенных образований обычно неправильной формы с невыраженным эффектом дорзального усиления, указывающего на их жидкостную природу. Инфицированные формы панкреонекроза наблюдаются в среднем у 25% больных на 1-й неделе, у 30% — на 2-й и у 70% — на 3-й неделе заболевания. В сроки более 3 мес от начала заболевания, при присоединении бактериальной инфекции, в поджелудочной железе либо в забрюшинной клетчатке, как правило, развиваются панкреатогенные абсцессы различной величины и локализации. Исходом процесса может быть гнойное расплавление части или всей железы (Митьков В. В., 1996).Выявление гнойных осложнений при сонографии представляет трудности и базируется на клинических проявлениях инфицированного панкреонекроза. Наиболее частым ультразвуковым признаком абсцедирования является появление в гипо-или слабоэхогенной зоне деструкции гиперэхогенных линейных и/или мягкотканных включений непостоянной формы и размеров, соответствующих пленкам и сгусткам гноя и фибрина. Для уточнения характера содержимого жидкостных образований с признаками абсцедирования рекомендуется пункция под контролем УЗИ. Лечение
Выделяют 2 основных типа лечения при остром панкреатите — консервативное и оперативное. Основные задачи консервативного лечения:
1.Угнетение секреции и синтеза ферментов поджелудочной железы.
2.Антиферментная терапия.
3.Дезинтоксикационная терапия.
4.Антибактериальная терапия.
5.Борьба с болью и шоком.
6.Десенсибилизирующие средства.
7.Противовоспалительные средства.
8.Коррекция гомеостаза.
9.Повышение иммунитета и неспецифической резистентности организма. Угнетение секреции и синтеза ферментов поджелудочной железы. Основным патогенетическим лечением является выполнение первой задачи — угнетение секреции и синтеза ферментов поджелудочной железы. Это достигается следующим образом:
1.Стол — голод 3−5 дней. По истечении этого срока разрешается принимать щелочные минеральные воды типа «Боржоми» и 1-й стол по Певзнеру.
2.При поступлении производится промывание желудка холодной водой и 4% р-ром бикарбоната натрия. При продолжающейся рвоте — назогастральный зонд с настоянной аспирацией. Местная гипотермия поджелудочной железы — промывание желудка холодной водой (4−6о) [8, «https://referat.bookap.info»].
3.Медикаментозное угнетение панкреатической секреции: сульфат атропина 0,1% — 0,5 — 1,0 мл п/к 2−3 раза в день. Нужно вводить и другие спазмолитики — но-шпа, папаверин, 5 мл баралгина. В настоящее время применяется для угнетения панкреатической секреции еще одна группа препаратов — это блокаторы H2 — рецепторов гистами на. К ним относятся циметидин, гастроципин, тагомед и др. Изучается возможность применения при остром панкреатите некоторых гастроинтестинальных и других гормонов и их синтетических аналогов, в частности, глюкагона, соматостатина (сандостатина) и кальцитонина, доларгина. Эти гормоны угнетают кислотообразующую функцию желудка, а также непосредственно влияют на синтез ферментов в ацинозных клетках. Опыт применения этих препаратов при остром панкреатите показывает, что механизм их действия значительно шире и их применение оправдано при панкреонекрозе, особенно при панкреатическом шоке.
4. Главное в лечении — угнетение синтеза ферментов на уровне ацинозной клетки поджелудочной железы. Более перспективным является возможность заблокировать синтез ферментов, а не проводить их инактивацию в крови. Для этих целей применяются цитостатические препараты. Терапия цитостатиками в настоящее время является одним из основных способов лечения острого панкреатита. Ее применение основано на том, что цитостатики, являясь ингибиторами белкового синтеза, приводят к угнетению синтеза ферментов, также являющихся белками. Причем ингибирование синтеза ферментов происходит на уровне всех клеток, в том числе и в ацитозных клетках поджелудочной железы. В клинической практике применяются такие цитостатические препараты, как 5- фторурацил, циклофосфан, метотрексат, азотиоприн, винкристин. Учитывая токсичность данных препаратов и наличие у них побочных свойств, при лечении острого панкреатита, в отличие от онкологических случаев, цитостатики применяют в значительно меньших дозах, не способных вызывать серозные осложнения. Наиболее часто применяются 5-фторурацил, относящийся к группе антиметаболитов, который вводится в виде 5% р-ра по 5мл (250 мг) 1 раз в сутки внутривенно в течение 3−5 дней. Хирургическое лечение острого панкреатита
Показания к операции:
1.Неустранимая интоксикация при полном объеме консервативного лечения.
2.Гнойные осложнения острого панкреатита.
3.Оррозивные кровотечения.
4.Деструкция полых органов брюшной полости. Операции, выполняемые при остром панкреатите:
1.Лапароскопическое дренирование брюшной полости (при ферментативном перитоните) с одновременным наружным дренированием желчного пузыря (лапароскопическаяхолецистостомия, холецистостомия по Роуэру).
2.Некр- и секвестрэктомия.
3.»Марсупиализация» и дренирование сальниковой сумки.
4.Перитонеостомия и дренирование брюшной полости. Целесообразно все операции дополнять холецистостомией. Вывод
Таким образом, выполнив данную работу, мы убедились, что диагностика острого панкреатита представляет собой одну из важнейших проблем современной медицины, поскольку несвоевременное распознавание заболевания увеличивает процент летальных исходов. Так де много трудностей заключает в себе выбор рациональной тактики лечения больных, поскольку именно от него зависит дальнейший прогноз и жизнь пациента. Список используемой литературы
Клиническое руководство по ультразвуковой диагностике / Под ред. В. В. Митькова. — М.: Видар, 1996. — Т. I. — 335 с. Кубышкин В. А. Острый панкреатит/ Тихоокеанский медицинский журнал.-2009.-№ 2.-С.48−50.Острый панкреатит: лабораторные методы исследования/ В. П. Саганов [ и др.]// Вестник Бурятского Госуниверситета.-2011.-№ 12.-С.81−84.Панкреатит: монография / Н. В. Мерзликин, Н. А. Бражникова, В. Ф. Цхай и др.; под ред. Н. В. Мерзликина. — М.: ГЭОТАР-Медиа, 2014. — 528 с. Современный панкреатит: современные аспекты патогенеза и классификации/ В. Г. Фирсова [ и др.]//СТМ.-2011.-№ 2.-С.127−130.
Показать весь текст
Список литературы
- Клиническое руководство по ультразвуковой диагностике / Под ред. В. В. Митькова. — М.: Видар, 1996. — Т. I. — 335 с.
- Кубышкин В. А. Острый панкреатит/ Тихоокеанский медицинский журнал.-2009.-№ 2.-С.48−50.
- Острый панкреатит: лабораторные методы исследования/ В. П. Саганов [ и др.]// Вестник Бурятского Госуниверситета.-2011.-№ 12.-С.81−84.
- Панкреатит: монография / Н. В. Мерзликин, Н. А. Бражникова, В. Ф. Цхай и др.; под ред. Н. В. Мерзликина. — М.: ГЭОТАР-Медиа, 2014. — 528 с.
- Современный панкреатит: современные аспекты патогенеза и классификации/ В. Г. Фирсова [ и др.]//СТМ.-2011.-№ 2.-С.127−130.
Источник

