Острый панкреатит при беременности что делать
БЕРЕМЕННОСТЬ И ОСТРЫЙ ПАНКРЕАТИТ
Острый панкреатит — сложное полиэтиологическое заболевание, характеризующееся воспалительно- деструктивными изменениями поджелудочной железы.
КОД ПО МКБ-10
К85. Острый панкреатит.
К86. Другие болезни поджелудочной железы.
ЭПИДЕМИОЛОГИЯ
Среди острых заболеваний органов брюшной полости у беременных, острый панкреатит развивается относительно редко (один случай на 4000 родов). Острый панкреатит может развиться на любых сроках беременности, но чаще его наблюдают во второй половине (преимущественно у женщин, страдающих хроническим холециститом и имеющих избыточную массу тела). Заболевание протекает тяжело. МС от острого панкреатита возрастает с увеличением срока беременности. ПС составляет 38%.
КЛАССИФИКАЦИЯ
Выделяют:
· острый панкреатит;
· хронический панкреатит.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Причина острого панкреатита у беременных — нарушение проходимости протока поджелудочной железы, вследствие чего происходит разрыв стенки протока и железы с последующим развитием патологического процесса в тканях.
Повреждение проходимости находится в прямой зависимости от степени нарушения функции жёлчных путей (закупорка камнем протока в области фатерова соска, дискинезия жёлчных путей, спазм или структура области сфинктера Одди, другие патологические состояния, вызывающие деформацию и сужение устья общего жёлчного и панкреатического протоков).
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ) ОСТРОГО ПАНКРЕАТИТА ПРИ БЕРЕМЕННОСТИ
Диагностика острого панкреатита у беременных сложна. Клиническое течение болезни напрямую зависит от степени патологических изменений в поджелудочной железе. При остром отёке железы течение обычно более лёгкое, в случае геморрагического панкреонекроза — состояние больных крайне тяжёлое. Во время беременности чаще, чем вне её, возникают безболевые формы панкреатита, для которых характерны шок и симптомы поражения ЦНС. В большинстве случаев заболевание начинается остро, с внезапного появления опоясывающих болей в верхней части живота или в области подреберья. Боли могут быть постоянными или схваткообразными, прогрессирующими. Нередко они настолько сильные, что вызывают болевой шок или сосудистый коллапс. Возникновение болей связано с отёком или вовлечением в воспалительный процесс тканей самой железы, воспалением или отёком брыжейки и сальника, а также с надавливанием поджелудочной железой на солнечное сплетение. Приступы болей могут сопровождаться тошнотой, рвотой, повышением температуры, симптомом раздражения брюшины, а также вздутием, болезненностью и напряжением живота. У 40% больных возникает желтушность кожных покровов и склер. В ряде случаев заболевание сопровождается неврологическими симптомами, головной болью, спутанностью сознания.
ДИАГНОСТИКА ОСТРОГО ПАНКРЕАТИТА У БЕРЕМЕННЫХ
В клиническом анализе крови у больных острым панкреатитом определяют высокий лейкоцитоз со сдвигом формулы влево, отмечают повышение Ht. В биохимическом анализе крови отмечают развитие гипергликемии и гипокальциемии.
Ведущая роль в диагностике этого заболевания принадлежит определению ферментов поджелудочной железы. Так, через 8 ч после начала заболевания, уровень амилазы в крови значительно повышается и достигает максимальных значений через 24–36 ч (следует отметить, что повышение содержания амилазы в крови наблюдают не только при панкреатите, но и при нормально протекающей беременности, почечной недостаточности, паротите и заболеваниях желчевыводящих путей). Содержание липазы возрастает несколько позже и остаётся повышенным дольше, чем уровень амилазы. Снижение содержания кальция в сыворотке крови при динамическом исследовании свидетельствует о прогрессировании процесса.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
УЗИ. При остром панкреатите поджелудочная железа обычно увеличена в размерах, чаще пропорционально степени выраженности отёка. Эхогенность железы в фазе отёка снижается. При диффузном поражении неоднородность структуры железы выявляют во всех отделах. Расширение панкреатического протока чаще всего возникает при значительном отёке головки, приводящему к сдавлению его выводной части.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Острый панкреатит у беременной следует дифференцировать от острого холецистита, мочекаменной болезни, ПОНРП.
ЛЕЧЕНИЕ ОСТРОГО ПАНКРЕАТИТА ВО ВРЕМЯ БЕРЕМЕННОСТИ
Лечение обострения хронического панкреатита складывается из тех же принципов, что и при остром панкреатите: обезболивание, рациональная диетотерапия, коррекция функции поджелудочной железы, устранение этиологических факторов — купирование воспаления в жёлчных путях.
ЦЕЛИ ЛЕЧЕНИЯ
Основные лечебные мероприятия у больных острым панкреатитом. · Предотвращение и лечение шока. · Адекватное обезболивание. · Профилактика и лечение инфекции. · Подавление панкреатической секреции.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
Комплексную терапию при средней степени тяжести заболевания продолжают 7–10 дней, при тяжёлом течении — не менее 3 нед. Лечение беременных с острым панкреатитом проводят только в условиях хирургического стационара.
Рациональная терапия эффективна у 85% больных. При отсутствии эффекта от комплексной консервативной терапии, при наличии острой закупорки общего жёлчного протока камнем и развитии желтухи показано хирургическое вмешательство. Операцию проводят независимо от срока беременности, по возможности с её сохранением.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Для борьбы с интоксикацией применяют гемосорбцию и плазмаферез. Коррекцию кислородных нарушений проводят с помощью гипербарической оксигенации, по показаниям — ИВЛ.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ ОСТРОГО ПАНКРЕАТИТА У БЕРЕМЕННЫХ
При шоке в необходимом объёме проводят противошоковую терапию, вводят кортикостероидные гормоны.
Применяют спазмолитические препараты и болеутоляющие средства: дротаверин, платифиллин, эуфиллин© (аминофиллин). Также применяют эпидуральную анестезию. В целях предотвращения нагноения больным с панкреонекрозом назначают антибиотики.
Подавление функций железы достигают назогастральным отсасыванием желудочного содержимого каждые 4–6 часов.
С этой же целью назначают мексидол© (этилметилгидроксипиридина сукцинат), сантестатин, соматостатин; исключают приём препаратов и пищевых продуктов (режим голода и жажды) на срок не менее 7 сут. Для снижения гипертензии в протоках поджелудочной железы и устранения их дискинезии вводят метоклопрамид. Для уменьшения кислотности желудочного содержимого назначают антациды: алмагель© (Алгелдрат+-Магния гидроксид), фосфалюгель© (алюминия фосфат), магния карбонат, магния оксид). Для нормализации функции поджелудочной железы — пищевые добавки (панкрамин), гомеопатические средства (мамордика композитум), для воздействия на микрофлору кишечника — пробифор© (бифидобактерии бифидум).
СРОКИ И МЕТОДЫ РОДОРАЗРЕШЕНИЯ
Родоразрешение при доношенной или недоношенной беременности проводят через естественные родовые пути с использованием адекватного обезболивания (перидуральная анестезия). Кесарево сечение проводят в исключительных случаях и по абсолютным акушерским показаниям, в связи с высоким риском развития инфекционных осложнений.
Источник
Воспаление поджелудочной железы, которое называют панкреатитом, можно охарактеризовать как одно из самых грозных заболеваний ЖКТ. Лечение заболевания сложное и длительное. Оно заключается в приеме препаратов и строжайшей диете, иногда возникает потребность в хирургическом вмешательстве. Панкреатит может сильно осложнить течение беременности в первом триместре, а если у женщины будет диагностирована острая форма, то процесс вынашивания малыша может и вовсе прерваться. Чем грозит диагноз «панкреатит» женщине в особом положении, можно ли лечить панкреатит при беременности традиционными препаратами, какие могут быть осложнения?
Период беременности и панкреатит
Начнем с того, что же такое панкреатит. С медицинской точки зрения, под термином «панкреатит» подразумевается группа нарушений и симптомов, которые развиваются на фоне дисфункции поджелудочной железы воспалительной природы.
Механизм поражения органа заключается в следующем: поджелудочная железа все время синтезирует огромное количество пищеварительных ферментов, которые в норме направляются в двенадцатиперстную кишку и отвечают за переваривание пищи. Если в работе органа происходит сбой, ферменты вместо того, чтобы выполнять свои функции, остаются в железе и начинают ее разрушать (орган переваривает сам себя).
Однако кроме разрушения поджелудочной железы, происходит отравление всего организма токсинами, которые образуются в процессе неправильной деятельности ферментов. В итоге, полностью нарушается процесс пищеварения, происходит системное отравление мозга, печени, легких и почек. Поэтому очевидно, что панкреатит на ранних сроках гестации является крайне нежелательным и опасным процессом, который может привести к прерыванию беременности.
Также воспаление поджелудочной железы можно назвать развитие у женщины и малыша дефицита полезных веществ в результате неполноценного усвоения пищи и рвоты. Это приводит к замедлению внутриутробного развития, а в худшем случае — к внутриутробной гибели плода.
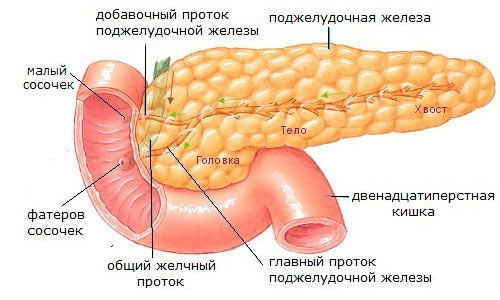
Формы панкреатита у беременных
Отдельное внимание следует уделить форме панкреатита. Если болезнь протекает остро, риски, связанные с панкреатитом значительно выше. Как правило, острое воспаление поджелудочной железы несовместимо с первыми неделями беременности. Что касается хронического панкреатита, то прогноз более благоприятный, поскольку существенного негативного влияния на малыша панкреатит не оказывает.
Острый панкреатит при беременности
Острое воспаление поджелудочной железы — редкое явление в гестационном периоде. Но при этом данное состояние крайне опасное и может значительно осложнить течение беременности.
Острая форма болезни заключается в нарушении проходимости протока органа с последующим разрывом стенок протока и стремительном разрушении клеток органа. На фоне таких процессов наблюдается полное нарушение пищеварения и дисфункция большинства систем организма.
Лидирующая причина такого состояния беременной женщины — патологии желчного пузыря. Ситуацию усугубляет резкое ухудшение самочувствия женщины и плода (в результате панкреатита ухудшается обеспечение плода полезными веществами).
Острый приступ панкреатита при беременности отличается стремительным развитием, поэтому трудностей с диагностикой не возникает. У женщины внезапно развивается сильный болевой синдром, локализирующийся в левом подреберье. Боль может растекаться по всему животу и спине. Кроме того, у женщины повышается температура тела и возникают диспепсические явления — рвота, понос, тошнота.
Тем не менее, неспецифичность симптомов может вводить в заблуждение, поэтому нередки случаи проведения лечения кишечной инфекции и других расстройств пищеварения вместо панкреатита. По этой причине тошнота и боли в животе должны побуждать женщину к обращению за медицинской помощью. Врачи на основании биохимических анализов смогут точно поставить диагноз и предотвратить осложнения.
Важно! Лечение острого панкреатита на ранних сроках беременности проводят только в хирургическом стационаре. Длительность лечения зависит от степени панкреатита и может составлять от 7 дней до трех недель.

Хронический панкреатит и беременность
Нередки случаи, когда острый панкреатит не был полноценно вылечен и перешел в хроническую форму. Порой больные даже не догадываются об этом.
Если у женщины на момент беременности протекает хронический панкреатит в скрытой форме, его обострение может вызвать множество факторов. Как правило, обострение панкреатита при беременности проявляется в первом триместре, но симптомы патологии часто воспринимают как признаки беременности. Это утренняя тошнота, отвращение к еде, дискомфорт в животе. Часто симптомы могут вовсе отсутствовать.
Тем временем панкреатит вызывает проблемы с усвоением витаминов, белков и жиров. У женщины вначале нарушается стул, снижается вес, учащаются приступы рвоты. Далее развивается дисбактериоз, гиповитаминоз, пищевая аллергия. Могут быть тупые боли опоясывающей локализации.
Особенно тяжело протекает беременность при панкреатите и холецистите (воспаление желчного пузыря). Если состояние обременено еще и наличием камней в желчном, состояние женщины постоянно ухудшается. В случае закупорки желчного протока может потребоваться экстренная операция. Без лечения и коррекции диеты женщина ослабевает, у нее снижается гемоглобин, появляются сонливость и апатия. Негативно сказывается панкреатит и на малыше: в условиях дефицита полезных веществ малыш начинает отставать в развитии и росте.

Почему развивается панкреатит во время беременности
Манифестирует панкреатит всегда в острой форме. Спровоцировать такой патологический процесс могут многие факторы, а именно:
- холецистит (основная причина);
- кишечная инфекция;
- медикаментозная интоксикация;
- длительное употребление алкоголя;
- оперативное вмешательство на внутренние органы в анамнезе.
К счастью, острый панкреатит при беременности встречается редко. Значительно чаще наблюдается панкреатит в хронической форме, который склонен к обострению. Стать причиной ухудшения состояния поджелудочной железы с хроническим панкреатитом при беременности может:
- несоблюдение рационального питания (много жирной пищи в меню, переедание или длительные голодовки);
- нехватка белковой пищи;
- дефицит витаминов;
- аллергические реакции;
- патологии ЖКТ;
- бактериально-вирусные заболевания:
- проблемы с обменом веществ.
Важно! Обострению хронического панкреатита при беременности способствует давление матки с плодом на внутренние органы и последующее нарушение пищеварения.
Панкреатит при беременности — симптомы
Панкреатит имеет определенные симптомы при беременности:
- Нарастающие приступы тошноты и рвоты, которые часто принимают за проявления токсикоза.
- Беспричинное повышение температуры до отметки 37,5⁰С.
- Тяжесть в верхнем сегменте живота и левом подреберье. Ноющая боль постепенно становится острой и пульсирующей.
- Учащение дефекации, стул чаще жидкий и блестящий за счет большого количества непереваренных жиров.
- В животе постоянно слышно урчание и бульканье.
- Присутствует отвращение к пище.
- Часто возникают проблемы со сном.

Методы диагностики панкреатита у беременных
Диагностикой панкреатита у беременных женщин занимается гастроэнтеролог. При первичном осмотре проводится пальпации внутренних органов, а потом врач составляет список необходимых лабораторных исследований. Это могут быть следующие анализы:
- Биохимия крови.
- ОАК, ОАМ.
- Копрологическое исследование.
Вспомогательный диагностический метод — УЗИ. Специалист визуально оценивает состояние тканей поджелудочной железы, желчного пузыря и печени. Проводят исследование натощак.
Панкреатит при беременности — лечение
Острый или хронический панкреатит в стадии обострения лечат в стационаре. Первые трое суток женщине показан голод. Далее, в тяжелых случаях, когда женщина не может самостоятельно принимать пищу, проводят парентеральное питание. После стабилизации состояния и улучшения аппетита, женщину переводят на диетическое пероральное питание. В дальнейшем тактику лечения выстраивают с учетом тяжести процесса.
Лечение панкреатита таблетками при беременности зависит от формы панкреатита и сопутствующих патологий.
Медикаментозная терапия:
- спазмолотики — Дротаверин, Новокаин; Папаверин;
- ингибиторы протонной помпы — Омез, Рабимак;
- антиферметные лекарства — Гордокс, Пантрипин.
- ферменты (назначают вне обострения) — Мезим, Панкреатин.
Важно! Режим дозирования и длительность приема любых препаратов от панкреатина подбирает только врач.
При образовании кист в поджелудочной проводят их хирургическое удаление. В период беременности операцию не проводят и откладывают вмешательство на послеродовой период.
Особых показаний к кесареву сечению при панкреатите у беременных женщин нет. Удовлетворительное состояние будущей роженицы позволяет малышу появится на свет естественным путем.
Панкреатит у беременных: диета
Рацион расширяют постепенно, добавляя легкие блюда с преобладанием белков и углеводов. При беременность диета при панкреатите предполагает:
- Шестиразовое питание маленькими порциями.
- Отказ от жирных и острых блюд.
- Увеличение продуктов с повышенным содержанием белков.
- Дополнительный прием поливитаминов.
- Ограничение сладких блюд.
- Употребление пищи и жидкости только в теплом виде.
- Приготовление продуктов щадящим методом (варка, запекание, тушение).
Питание при панкреатите проходит по диете №5.
Список разрешенных продуктов:
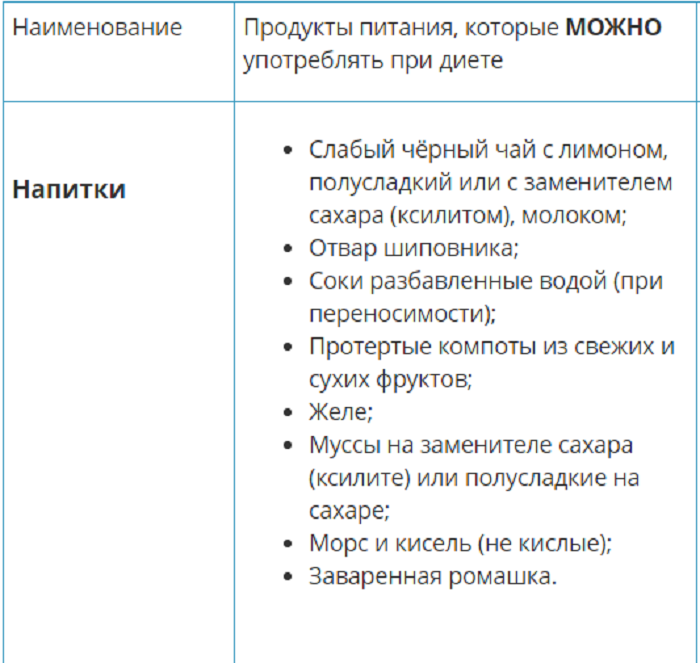








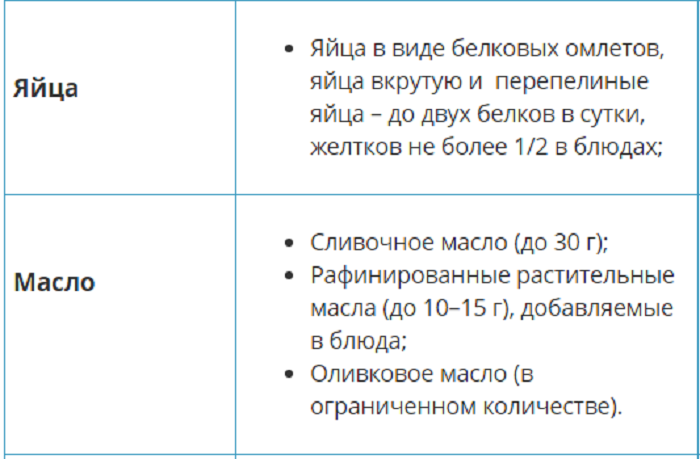



Панкреатит при беременности — осложнения
Панкреатит без лечения может вызывать необратимые изменения в поджелудочной железе и негативно влиять на общее здоровье женщины.
К числу вероятных осложнений относятся:
- Запоры, сменяющиеся диареей.
- Отвращение к пище.
- Тромбоз селезеночной вены.
- Сахарный диабет.
- Гепатоз.
- Кистозные новообразования в органе.
- Абсцесс поджелудочной железы.
- Усугубление токсикоза.
- Стремительное похудение до 7 кг в месяц.
На заметку! Во втором триместре панкреатит не оказывает никакого влияния на развитие малыша, поэтому не так опасен, как в 1 триместре.
Панкреатит при беременности — отзывы
Анна: «У меня панкреатит появился еще до беременности в результате камня в желчном пузыре. Врач сразу настроил на строгое соблюдение диеты во время беременности. Поначалу досаждала сильная тошнота, но может это и сама беременность вызвала. Если не нарушала диету, болей и рвоты не было. Правда, пару раз не удержалась и наелась жареной картошки, врач долго ругал. В общем, особых осложнений не было, родила вполне здорового малыша. Зря только страшилок в интернете начиталась и переживала всю беременность.»
Наталья: «Где-то на 14 неделе беременности попала в больницу с пищевым отравлением, но в итоге поставили панкреатит. Меня жутко тошнило и сильно болел желудок, чуть в обморок не падала. Две недели капельниц и строжайшей диеты. Сейчас чувствую себя хорошо, аппетит восстановился. Приходится пить ферменты и следить за режимом питания. Болезнь, конечно же, неприятная и омрачает беременность, но жить можно. Теперь пью витамины и стараюсь не нарушать диету.»
Видео: Панкреатит при беременности: что делать?
Источник
Панкреатит – это одно из самых серьезных заболеваний пищеварительного тракта человека, при котором происходит воспаление поджелудочной железы. Болезнь имеет две формы проявления:
- острая (быстрое и бурное течение);
- хроническая (вялотекущий процесс).
Как правило, на лечение данного заболевания уходит много сил и времени, обязательно требуется прием лекарственных препаратов и соблюдение строгой диеты.
Панкреатит даже на обычных людей оказывает неблагоприятное воздействие, а во время беременности он с большой долей вероятности может вызвать различные осложнения. Чем же опасен панкреатит при беременности?
Хронический панкреатит и беременность
 В первом триместре у беременных довольно часто встречается такое явление, как хронический панкреатит. Основной опасный момент в такой ситуации – очень трудно поставить правильный диагноз.
В первом триместре у беременных довольно часто встречается такое явление, как хронический панкреатит. Основной опасный момент в такой ситуации – очень трудно поставить правильный диагноз.
Беременные женщины при панкреатите ощущают боли в животе, у них возникают различные нарушения пищеварения, начинаются дерматологические проявления. Зачастую первые признаки панкреатита можно перепутать с явлениями токсикоза беременных – потеря аппетита, тошнота и рвота, неприятные ощущения в животе.
В зависимости от симптомов выделяют три формы хронического панкреатита:
- болезненная;
- диспепсическая;
- асимптоматическая.
В период беременности может возникнуть любая из этих форм, а также может быть вариант сочетания диспепсической и болезненной разновидности.
Для диспепсической формы характерны нарушения переваривания пищи, такие как вздутие живота (метеоризм), понос с пенистым или жирным калом, содержащим остатки непереваренной еды, потеря веса, снижение аппетита, тошнота, рвота.
Зачастую при таких нарушениях в кишечнике увеличивается количество патогенных микроорганизмов, и в дальнейшем развивается дисбактериоз. При сочетании с нарушенным пищеварением дисбактериоз может привести к возникновению пищевой аллергии, нейродермита, вагинального кандидоза, явлениям гиповитаминоза.
Все перечисленные выше состояния могут негативно влиять как на развитие ребенка в утробе матери, так и на состояние самой беременной женщины.
 При болевой форме хронического панкреатита очень ярко выражены болевые ощущения. Как правило, местом их проявления является верхняя часть живота. Также может иметь место опоясывающая боль, которая начинается вверху живота, затем перетекает на спину и оттуда как бы «опоясывает» все тело.
При болевой форме хронического панкреатита очень ярко выражены болевые ощущения. Как правило, местом их проявления является верхняя часть живота. Также может иметь место опоясывающая боль, которая начинается вверху живота, затем перетекает на спину и оттуда как бы «опоясывает» все тело.
Асимптоматическая форма панкреатита при беременности практически никак себя не проявляет, из-за этого ее очень сложно диагностировать. Тем более что в таких случаях посещение врача, как правило, откладывается на неопределенное время.
Кроме всех остальных проявлений при этом заболевании обычно происходит очень быстрое и выраженное снижение массы тела. Нужно как можно скорее обратиться в больницу, чтобы пройти полное обследование и правильно установить диагноз. Главное, своевременно выявить наличие заболевания и как можно раньше приступить к лечению, чтобы избежать различных проблем и осложнений в будущем.
Острый панкреатит при беременности
Острый панкреатит в период беременности – явление достаточно редкое, но при этом оно является очень опасным и грозит различными осложнениями, которые могут отрицательно сказаться на протекании беременности.
Главное отличие острого панкреатита – он очень стремительно развивается, поэтому очень важно сразу заметить первый его признак – сильные болевые ощущения в области левого ребра. Кроме этого, острый панкреатит во время беременности может иметь следующие признаки:
- Боль в верхней области живота, распространяющаяся на спину.
- Резко возрастающая температура тела.
- Снижение артериального давления.
- Метеоризм.
- Тошнота и сильная рвота.
- Выраженная слабость.
Общая картина симптомов при данном заболевании достаточно расплывчатая, поэтому диагностировать это состояние достаточно сложно. Все вышеназванные признаки не всегда точно говорят о том, что развивается именно острый панкреатит, но они в любом случае должны насторожить и побудить женщину обратиться к врачу.
Следует как можно быстрее сдать все необходимые анализы, особенно биохимический анализ крови и анализ мочи. На первом исследовании может выявиться повышенное содержание амилазы (главный фермент поджелудочной железы, отвечающий за расщепление углеводов), а второй анализ покажет повышение диастаза.
Причины развития панкреатита
 Начало заболевания могут спровоцировать различные факторы. Обычно первым движущим моментом является разрушение тканей поджелудочной железы своими собственными ферментами.
Начало заболевания могут спровоцировать различные факторы. Обычно первым движущим моментом является разрушение тканей поджелудочной железы своими собственными ферментами.
В результате происходит попадание вредных микроорганизмов внутрь органа или сдавливание его протоков. Из-за увеличения матки у беременных женщин поджелудочная железа достаточно сильно сжимается.
Также нарушение переваривания пищи в период беременности связано с общим снижением тонуса всего пищеварительного тракта. Кроме того, свое влияние на развитие панкреатита могут оказать вирусы, воздействующие на железу, и чрезмерное употребление лекарственных средств беременными женщинами, например, комплексных витаминных препаратов.
Хронический панкреатит – это, как правило, самостоятельное заболевание, но иногда бывают случаи перехода острого панкреатита в хроническую форму.
Лечение
Лечение данного заболевания у будущих мам имеет определенные особенности и должно проходить только под контролем специалиста.
Обычно назначаются некоторые лекарственные препараты, но их набор во время беременности очень ограничен вследствие возможного негативного влияния на формирование плода. Поэтому медикаменты в такой ситуации могут назначать только опытные врачи соответствующих профилей.
При остром панкреатите больную необходимо экстренно госпитализировать, чтобы оказать ей своевременную помощь в полном объеме. А в дальнейшем ей необходим постоянный уход и наблюдение.
 Лечение панкреатита у беременных женщин следует начинать с коррекции питания. Из рациона нужно удалить всю острую и соленую пищу, шоколад и кофе, а также жирные, копченые и жареные продукты. Можно попробовать мед при панкреатите поджелудочной железы, все-таки это натуральный и чистый продукт.
Лечение панкреатита у беременных женщин следует начинать с коррекции питания. Из рациона нужно удалить всю острую и соленую пищу, шоколад и кофе, а также жирные, копченые и жареные продукты. Можно попробовать мед при панкреатите поджелудочной железы, все-таки это натуральный и чистый продукт.
Нехватка пищеварительных ферментов компенсируется препаратами панкреатина, для снижения кислотности желудочного сока применяют антацидные средства, а работу печени восстанавливают с помощью желчегонных лекарств растительной природы. Также используют пробиотики и пребиотики для нормализации работы кишечника.
Все вышеперечисленные препараты приводят к устранению неприятных симптомов панкреатита, и позволяют женщине нормально провести весь период беременности.
Панкреатит является достаточно опасным заболеванием для любого человека, а при беременности его еще и довольно сложно диагностировать.
Поэтому если имеют место хоть какие-то симптомы, нужно незамедлительно обращаться в больницу. Вовремя проведенное лечение даст возможность избежать осложнений и минимизирует отрицательное влияние заболевания.
Возможность наступления беременности при панкреатите
Данное заболевание не является противопоказанием для наступления беременности и вынашивания ребенка.
Панкреатит не оказывает влияния на фетоплацентарный кровоток, но важно помнить, что женщинам с этим заболеванием нужно с раннего срока беременности находиться на диспансерном учете. Постоянный контроль позволит предотвратить возможные осложнения и обострения и принять при необходимости экстренные меры.
Хронический панкреатит не является препятствием к зачатию, главное, чтобы не было осложнений и явных нарушений в функционировании поджелудочной железы. Заболевание должно находиться в стадии стойкой ремиссии, а женщине важно постоянно наблюдаться у терапевта и гинеколога, плюс важно не допускать, чтобы холестерин при беременности высокий становился.
При тяжелом течении болезни может встать вопрос о прерывании беременности, так как она может еще больше ухудшить протекание острой стадии заболевания. Это вопрос решается с каждой женщиной индивидуально, проводятся консультации с гинекологом, хирургом, терапевтом.
Источник


