Острый панкреатит после боли
Боли при панкреатите – важный симптом, позволяющий с высокой точностью установить причину заболевания. В зависимости от характера и локализации болевых ощущений можно определить не только стадию недуга, но и точное расположение очага поражения.
Какие боли бывают
Интенсивность и характер болевых ощущений при панкреатите зависят от стадии заболевания, времени суток, наполненности желудка.
Так, непрекращающиеся ноющие боли преследуют человека в начале обострения. Как правило, они появляются после приема пищи, однако, порой можно наблюдать возникновение спазмов в ночное время.
Если развитие панкреатита совпало с обострением язвенной болезни 12-перстной кишки, характер боли меняется – она становится режущей, жгучей, локализуется в области больного органа и появляется в утренние часы. Эта патология характеризуется также возникновением так называемых голодных болей.
Порой, описывая врачу свое состояние, пациент затрудняется в определении локализации спазмов. Это связано с тем, что при остром панкреатите клиническая картина сильно размыта: опоясывающие боли могут ощущаться не только в области живота, но и в пояснице. Зачастую болят даже руки и ноги, хотя далекому от медицины человеку очень трудно представить, как связаны конечности с поджелудочной железой. Выяснить причину этих странных ощущений может только врач.
Где бывают
Живот
Самые сильные спазмы при панкреатите возникают в брюшной полости. Именно здесь находится воспаленная поджелудочная железа. Болевые ощущения распространяются по всей верхней части живота. К ним присоединяются боли в области желудка и нижней части живота, очень часто колет в правом боку. Эти неприятные ощущения сопровождают начальную стадию обострившегося панкреатита.
Кишечник
Плохо переваренная пища, скопившаяся в области тонкой кишки, раздражает слизистую оболочку кишечника и провоцирует развитие воспалительного процесса. Возникает сильный дисбактериоз, в результате которого, человек резко худеет. Происходящие в кишечнике процессы становятся причиной многих дискомфортных ощущений, среди которых преобладает болевой синдром.
Спина
Обострение панкреатита может спровоцировать появление отека поджелудочной железы и ее протоков, в результате которого, происходит ущемление тканей, прилегающих к больному органу. По нервным окончаниям, которые окружают поджелудочную железу, болевой синдром распространяется на другие участки тела, особенно часто отдавая в поясницу и промежность.
Задний проход
При обострении панкреатита нарушается весь пищеварительный процесс. Из-за неполноценной переработки пищи возникает воспаление в нижних отделах кишечника, развиваются признаки диареи или запора. Появляется боль – как в процессе опорожнения кишечника, так и после него, локализуясь в области заднего прохода. Ощущения настолько мучительные, что человек невольно начинает сдерживать позывы к дефекации, тем самым только ухудшая положение.
Область подреберья
В зависимости от того, какую часть поджелудочной железы охватывает воспалительный процесс, боли могут локализоваться справа или слева, а в некоторых случаях отдавать и в грудную клетку.
При поражении всего тела поджелудочной железы боль захватывает всю эпигастральную область: треугольник, вершины которого находятся на груди и обоих подреберьях. Похожие ощущения наблюдаются при сердечном приступе, однако, опытному врачу нетрудно определить посредством пальпации, что данный синдром связан именно с поджелудочной железой.
Если боль ощущается только справа, это значит, что воспаление затронуло головку поджелудочной железы, а если слева – хвост.
Конечности
Неполадки в работе желудочно-кишечного тракта отражаются на общем состоянии здоровья человека. При панкреатите остро ощущается дефицит необходимых микроэлементов и витаминов, из организма вымывается кальций и прочие важные минералы, следствием чего становится возникновение артрита и артроза. Поэтому не стоит удивляться, если при панкреатите болят коленные или локтевые суставы: это результат медленного разрушения костных тканей.
Голова
Дисфункция поджелудочной железы вызывает общую интоксикацию организма. Патологические изменения, затрагивающие кровеносную и нервную системы, возникают из-за гнилостных процессов, протекающих в кишечнике, и постоянной нехватке питательных веществ. Именно по этой причине подавляющее число больных панкреатитом жалуется на резкие перепады кровяного давления и сильнейшую мигрень, приступы которой длятся порой по двое-трое суток.
Как долго длится приступ
Продолжительность приступов панкреатита, их интенсивность и месторасположения могут варьироваться в зависимости от того, насколько сильно поражена поджелудочная железа и какая из ее частей воспалена. Начало первичных симптомов обычно приходится на окончание приема пищи или сразу после него. Такие боли продолжаются практически непрерывно. Развитие вторичных симптомов начинается спустя 2 часа от момента, когда началось обострение.
Симптомы
Первый признак острого панкреатита – боль, обычно локализующаяся под ложечкой и подреберье. Если поражение затронуло всю железу, боль приобретает опоясывающий характер. При этом поднимается температура, наблюдается тахикардия, снижается артериальное давление. Возможно появление одышки и исчезновение слюны, а также выделение густого липкого пота. Кожа лица бледнеет, приобретает землисто-серый оттенок, черты лица заметно заостряются. При особо тяжелых формах заболевания у пациента даже после прекращения приступа не появляется румянец, возникает цианоз.
Кроме этих признаков, существуют и другие, по которым опытный врач сразу определит воспаление поджелудочной железы:
- Живот вздут – это связано с расслаблением мышечных тканей брюшной полости;
- При легком надавливании на область живота не возникает напряжения мышц либо оно очень слабо;
- Присутствует парез кишечника и желудка – не работают мышцы, отвечающие за его сокращения.

На ранних стадиях панкреатита у больного могут наблюдаться такие явления, как частая смена запоров и диареи. Чаще всего такие перемены в состоянии кишечника возникают после употребления спиртных напитков, кислой, соленой или трудноперевариваемой пищи.
Характер боли при панкреатите
Для острого панкреатита характерно возникновение болевых ощущений вскоре после воздействия на поджелудочную железу провоцирующего фактора: острой пищи, напитка или лекарственного препарата. Вначале несильные, боли быстро нарастают. Облегчение не приносит ни смена позы, ни попытка встать и походить по комнате. Ни на боку, ни в позе эмбриона, ни полусидячем положении, откинувшись на подушку, легче не становится. Если же человек попробует лечь на спину, боль станет совершенно невыносимой. Единственное положение, в котором болевой синдром немного уменьшается, – сидя, с наклоном вперед.
Как правило, во время приступа панкреатита больные жалуются на боль в животе – точнее, верхней его части, что соответствует эпигастральной области. Неприятные ощущения могут смещаться к левому или правому подреберью. В редких случаях может возникнуть резкая боль за грудиной со смещением влево, охватывающая левую руку, спину или нижнюю челюсть, а иногда и все одновременно. Чтобы отличить ее от приступа стенокардии, потребуются интуиция и знания опытного врача.
При хроническом панкреатите характер болей изменяется. Они становятся периодическими, схваткообразными, разной интенсивности, но обычно очень сильными – порой настолько, что приводят к психическим расстройствам.
Особенно опасным признаком считается внезапное исчезновение боли, в особенности если до этого она была чрезвычайно интенсивной. Это говорит о том, что уже начался некроз тканей поджелудочной железы и больному срочно требуется хирургическое вмешательство.
Первая помощь
Первый приступ панкреатита сможет настичь человека совершенно неожиданно, когда он находится дома, в гостях или на рабочем месте. Самому больному и людям, которые окружают его, очень важно не поддаваться панике и сделать все, чтобы облегчить его состояние.
- Сразу же вызовите скорую помощь.
- Во время приступа больной нуждается в полном покое – как физическом, так и эмоциональном. Лучше всего отвести его в изолированную комнату поближе к ванной и туалету, ограничив туда доступ всем, кроме врача.
- Боли станут значительно слабее в положении сидя, подавшись вперед.
- Облегчить боль помогает поверхностное дыхание, перемежающееся периодами задержки.
- Больному не следует поддаваться уговорам что-нибудь съесть или выпить (кусочек маринованной селедки, рюмку водки и т.д.), это только ухудшит его состояние.
- Если больного тошнит, можно попытаться вызвать рвоту силой воображения: представив большую кастрюлю густого жирного борща или подтаявший кусок торта с масляным кремом. Если этого недостаточно, можно нажать пальцами на корень языка, – облегчение наступит сразу.
- Даже если боль очень сильна, следует воздерживаться от приема анальгетиков: большинство из них может только ухудшить состояние больного и помешать правильной постановке диагноза.
- Снять сильный спазм поможет инъекция папаверина, дротаверина или но-шпы. От приема таблетированных средств во время приступа рвота может только усилиться.
- Прикладывать к животу пакет или грелку со льдом ни в коем случае нельзя! Воздействие холода приведет к усилению спазмов сосудов и ухудшению состояния тканей больного органа.
- Больному следует давать много воды без газа, комнатной температуры, – по четверти стакана каждые 30-45 минут.
Чем быстро снять боль
Быстро устранить болевые ощущения при остром панкреатите можно с помощью:
- Новокаина;
- Кетанова;
- Омнопона;
- Трамадола;
- Фентанила.
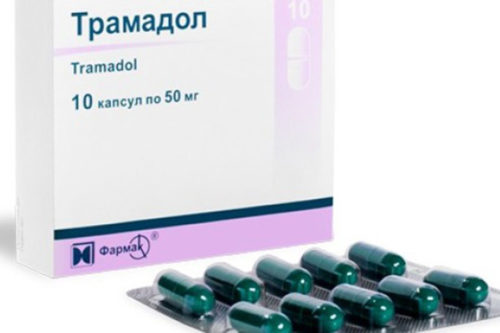
Помимо обезболивающих препаратов, больному назначают антидепрессанты, нейролептики и транквилизаторы, чтобы облегчить эмоциональное состояние больного. Введение обезболивающих средств сочетается с приемом антибиотиков, спазмолитиков и других препаратов. Применяемые комплексно, эти меры помогают достаточно быстро избавить больного от боли и облегчить общее состояние.
Болевой синдром, возникший из-за обострения хронического панкреатита, можно снять следующими препаратами:
- Баралгином;
- Диклофенаком;
- Ибупрофеном;
- Метамизолом;
- Парацетамолом.
Они же применяются в тех случаях, когда необходимо устранить боль во время хронического панкреатита. Дозировку каждого препарата определяет врач, ориентируясь на возраст больного и информацию о том, какие заболевания сопутствуют воспалению поджелудочной железы.
Боль станет значительно слабее, а вскоре исчезнет совсем, если больной будет соблюдать диету.
- Лучшее средство от болей, возникающих во время обострения, – голодание. Больному необходимо воздерживаться от приема пищи в течение трех дней, употребляя только некрепкий остуженный чай с ложечкой меда и минеральную воду без газа. На четвертый день можно понемногу есть – жидкую кашу, суп-пюре, обезжиренное молоко.
- Применять для обезболивания различные настойки на спирту категорически запрещается! Они не только не облегчает состояние больного, но, напротив, могут усугубить его из-за раздражающего действия спирта на воспаленную поджелудочную железу.
- Йога и средства нетрадиционной медицины могут оказаться полезны, однако, применять их нужно только после консультации с лечащим врачом.
Диета при панкреатите
После выхода больного из трехдневного голодания ему необходимо соблюдать строгую диету, полностью исключающую жареную, жирную и острую пищу, большое количество соли и пряностей.
Допускаются:
- Жидкие и полужидкие каши, приготовленные на воде или нежирном молоке;
- Некрепкий куриный бульон (чтобы сделать его более аппетитным, за пять минут до окончания варки в него можно положить веточку укропа);
- Блюда из отварного мяса птицы;
- Мясные суфле, тефтели, паровые котлеты;
- Отварная рыба;
- Блюда из мяса и рыбы, запеченные в духовке (без поджаристой корочки);
- Овощные пюре;
- Запеченные и пюрированные сладкие фрукты.
Больному рекомендуется придерживаться принципов дробного питания: принимать пищу маленькими порциями несколько раз в день (4-6 плюс перекус перед сном).
Лечение панкреатита должно проходить только под контролем врача: бесконтрольный прием народных средств и медицинских препаратов может привести к ухудшению состояния вашего здоровья.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о том, как облегчить боль при панкреатите в комментариях, это также будет полезно другим пользователям сайта.
«Живу с панкреатитом двадцать лет. А ведь когда-то, пятнадцатилетней девчонкой, наслушавшись мрачных прогнозов врача о приближающемся диабете и смерти лет эдак через пять, совсем пала духом. Хотя, может, и не зря он меня так запугал: принимала таблетки строго по графику, два года сидела на строжайшей диете – только жидкие каши на воде, супы-пюре и – по большим праздникам – паровые котлетки. Похудела вдвое (с детства была толстушкой). Принимала баралгин, дротаверин, пила много минеральной воды без газа. Потом, конечно, стала есть все, но на жирное и жареное до сих пор не тянет. Пару раз за эти годы прихватывало поджелудочную, но до госпитализации не дошло. Диабета тоже до сих пор нет»
Яна
«Если у тебя панкреатит, главное – не нервничать. Стоит поволноваться – все, жди приступ. Переутомляться тоже вредно. Заметила: засижусь за работой дольше обычного – лучше сразу принять ношпочку или панкреатин, иначе придется потом дня три сидеть на минералке и месяц принимать серьезные лекарства»
Елена
Видео
Источник
Сбои в функционировании поджелудочной железы доставляют множество неудобств человеку, мешают нормальной жизнедеятельности. Панкреатит диагностируют в острой или хронической форме. Боли при панкреатите могут достигать высокой интенсивности, они сопровождаются потерей аппетита, снижением веса, невозможностью нормально сидеть, ходить. Важно знать, как диагностировать панкреатит и уметь справляться с болевыми ощущениями дома и в условиях стационара.
Механизм возникновения боли при панкреатите
Воспалительно-дегенеративные процессы, которые возникают в поджелудочной железе, называют панкреатитом. На механизм появления болевых ощущений влияют следующие процессы, происходящие в поджелудочной:
- Закупорка (обструкция) протоковой системы железы вследствие застоя поджелудочного сока и желчи в протоках. Застои возникают как результат резкого спазма протоков железы, изменения консистенции (повышение вязкости из-за злоупотребления алкоголем, отравление организма) поджелудочного сока или из-за возникновения в протоках опухолей, конкрементов, работы паразитов (глистов).
- Нарушение микроциркуляции тканей. При появлении панкреатита происходит снижение кровотока в железе, клетки которой слабо снабжаются кровью.
- Дистрофические изменения поджелудочной железы. Ткани подвергаются разъеданию панкреатическими ферментами, которые накапливаются в большем количестве, чем надо.
- Воспалительные процессы, при которых возникают отеки тканей и опорных стром (структур) железы. Как результат, происходит увеличение и набухание поджелудочной железы.
Провоцирующие факторы
Специалисты выделяют множество оснований для возникновения и прогрессирования панкреатита. Согласно статистике, у 30% пациентов причину происхождений воспаления поджелудочной железы выяснить не удается. Панкреатит может быть вызван:
- Употреблением спиртных напитков в завышенных дозах. Алкоголь является одной из главных причин появления панкреатита, при регулярном распивании горячительных напитков железа перестает нормально функционировать, что крайне отрицательно сказывается на здоровье всего организма.
- Погрешностями в питании. Жирная, жареная и острая еда, систематическое переедание приводит к избыточной выработке желудочного сока и повреждению железы.
- Аномалиями в работе желчного пузыря (желчекаменная болезнь). Поджелудочная и желчный пузырь имеют общий выводной проток в двенадцатиперстную кишку. Если проток закупоривается камнями, происходит застой пищеварительного секрета, что вызывает воспаление или деструкцию железы.
- Стрессовыми ситуациями, нервным перенапряжением.
- Травмами, полостными операциями, ранениями живота, брюшной полости, при которых панкреатическая железа может быть повреждена.
- Сахарным диабетом.
- Гормональными нарушениями.
- Инфекциями (грипп, паротит, простуда, вирусный гепатит).
- Новообразованиями в брюшине.
- Наследственной предрасположенностью.
- Высоким артериальным давлением.
- Воспалительными заболеваниями желудочно-кишечного тракта и двенадцатиперстной кишки. Гастрит, дуоденит, язва могут отрицательно влиять на выброс кишечного сока.
- Негативным воздействием медицинских средств. Многие лекарства антибиотики, гормоны, нестероидные противовоспалительные препараты оказывают отрицательное воздействие на поджелудочную железу и могут вызвать воспаление.
Характер и локализация боли при панкреатите
Болевые ощущения при панкреатите бывают разными, имеют суточную повторяемость и зависят от анатомического расположения очага – района поражения поджелудочной (головка, тело, хвост), типа воспалительного процесса. Характер боли при панкреатите бывает разным:
- режущий;
- колющий;
- ноющий;
- острый;
- тупой;
- давящий;
- жгучий;
- сверлящийся;
- тянущий.
При хроническом панкреатите нет четкой локализации боли, она может быть и разной по интенсивности, возникать периодически (схваткообразный тип). Усиление болевого синдрома происходит в ночное время. При хроническом воспалении железы боль локализируется в:
- верхней и средней части живота;
- области поясницы, в виде полного пояса или частичного – с левой стороны;
- зоне спины;
- нижней части грудной клетки (область нижних ребер).
При остром панкреатите больные ощущают тянущую, нестерпимую, острую, сдавливающую, острую и опоясывающую боль, которая локализуется в:
- левой части живота;
- спине;
- левом подреберье;
- брюшной полости.
Как распознать острый панкреатит
При остром приступе панкреатита поджелудочная начинает переваривать не еду, а саму себя. Если вовремя не обратиться за медицинской помощью, не начать соблюдать правила питания, возникает отек и воспаление клетчатки вокруг поджелудочной. В запущенных случаях может развиться некроз железы. Определить симптомы острого панкреатита просто, это:
- тошнота;
- вздутие живота;
- учащенное сердцебиение;
- существенное снижение артериального давления;
- отвращение к любой пище и питьевой воде;
- головокружение;
- острая боль под правым ребром;
- метеоризм;
- рвотные порывы с примесями желчи;
- бледная, желтоватая кожа;
- острые опоясывающие боли при панкреатите, которые утихают в сидячем или лежачем положении, если подогнуть под себя колени.
Как снять боль при остром панкреатите
Острое воспаление поджелудочной железы возникает внезапно, часто больному приходится оказывать первую помощь на работе или дома. Терапия этой формы панкреатита проводится исключительно в условиях стационара под наблюдением врача. При острой опоясывающей боли необходимо вызвать скорую помощь и выполнить следующие действия:
- Обеспечить больному покой – как физический (резкие движения вызывают боль), так и эмоциональный.
- Снять или расстегнуть одежду, которая мешает нормальному дыханию или сдавливает живот.
- Чтобы снизить болевой синдром, нужно усадить страдающего, наклонив туловище вперед, или порекомендовать лечь в позе эмбриона.
- Больному необходимо каждые полчаса выпивать по четверти стакана кипяченой воды или минералки без газа.
- Холод облегчает боль. На 10–15 минут можно положить на живот (на область локализации боли) грелку со льдом, охлажденные пакетики с гелем или бутылку с замороженной водой.
- Дать больному принять спазмолитик – Но-шпу, Папаверин или Дротаверин, по возможности сделать внутримышечную инъекцию с одним из этих лекарств.
Определить тип воспаления могут только медики. Чтобы еще больше не усугубить случившуюся ситуацию до приезда врачей, при остром приступе страдающему запрещается:
- Делать глубокие вдохи – они усиливают боль.
- Употреблять пищу.
- Принимать болеутоляющие средства (Спазмалгон, Анальгин, Баралгин) – они притупляют боль и могут помешать специалистам правильно диагностировать недуг.
- Принимать ферментные препараты (Мезим, Креон, Фестал), которые могут ухудшить состояние больного.
- При рвоте нельзя применять растворы или лекарства для очищения желудка.
- Греть брюшную область – это может привести к отеку и сепсису.
Лечение в стационаре
После госпитализации, чтобы определить симптомы панкреатита, пациенту назначают диагностику, которая включает в себя:
- общий анализ крови;
- рентген и УЗИ брюшины;
- биохимический анализ крови;
- фиброгастродуоденоскопию (зондирование);
- лапароскопию;
- компьютерную томографию.
Для снятия боли врачами могут быть назначены наркотические анальгетики, а в тяжелых случаях схему обезболивания дополняют назначением нейролептиков, спазмолитиков, антибиотиков, транквилизаторов, антидепрессантов. Самые распространенные анальгетики:
- Кетанов;
- Трамадол;
- Диклофенак;
- Омнопон;
- Промедол;
- Фентанил;
- Новокаин.
Терапия при остром панкреатите подбирается каждому пациенту индивидуально. Помимо приема лекарственных средств больной должен придерживаться строгой диеты. В первые дни после госпитализации врачи назначают:
- Постельный режим. Вставать с кровати и двигаться необходимо постепенно, после разрешения врача.
- Голод – его продолжительность определяет специалист, после окончания пищевой рацион расширяется постепенно.
Первая помощь при обострении хронического панкреатита
При хронической форме панкреатита у больного возникают схожие симптомы – как при остром воспалении, но они выражены слабее. Вначале боль бывает приступообразной и режущей, затем становится ноющей и тупой. Часто возникают голодные боли при панкреатите, которые облегчаются после приема пищи, но полностью не исчезают. В большинстве случаев симптомы хронического панкреатита проявляются после:
- нарушения соблюдения диеты;
- нервных потрясений;
- злоупотребления алкоголем;
- интенсивного курения.
При возникновении обостренного хронического воспаления не стоит заниматься самолечением – следует незамедлительно вызвать медиков. До приезда «скорой» нужно оказать страдающему первую доврачебную помощь (аналогично, как при остром воспалении) и дать следующие препараты:
- Обезболивающие лекарства (Парацетамол, Ибупрофен, Метамизол, Диклоберл, Спазмалгон, Баралгин, Ибуфен). Их можно принимать, только если больной уверен, что боли вызваны обострением воспаления поджелудочной. Дозировка и вид лекарства зависят от рекомендаций специалиста во время предыдущих приступов.
- 2 таблетки Аллохола в комплексе со спазмолитиком (Дротаверин, Но-шпа). Препарат можно принимать при отсутствии камней в желчном пузыре, он способствует нормализации оттоку желчи и желудочного секрета из железы.
Терапия болей при хроническом панкреатите
Лечение хронического воспаления направлено на дезинтоксикацию организма, устранения боли, снятия воспалительное процесса, нормализацию пищеварения. После комплексного обследования брюшины и при наличии результатов анализов гастроэнтеролог для каждого больного в индивидуальном порядке разрабатывает схему лечения, которая включает в себя прием медикаментозных, антиферментных препаратов, витаминов, соблюдение диеты. Из лекарственных средств врачи назначают:
- Ингибиторы поджелудочной секреции – используются для временного угнетения (отключения) железы. К лекарствам этой группы относятся Гордокс, Контрикал, Контривен, Апрокал. Данные медикаменты:
- замедляют функционирование протеаза клеточных элементов и плазмы крови;
- предотвращают панкреонекроз;
- снижают работу кинин-калликреиновой системы (ККС).
- Гормональный препарат Соматостатин или его аналоги (Октреотид) – применяют для снижения боли при хроническом панкреатите, подавления секреции серотонина в железе.
- Ферментные лекарства (Панзинорм, Мезим, Фестал, Панкурмен, Креон, Энзистал Панкреатин) – оказывают следующее влияние на состояние здоровья страдающего:
- облегчаю процесс прорабатывания пищи;
- уменьшают интенсивность боли;
- нормализируют работу и снижают нагрузку на поджелудочную железу;
- способствуют правильному всасыванию органических веществ.
- Блокаторы Н2 гистаминовых рецепторов (Фамотидин, Низатидин, Циметидин) – предназначены для угнетения секреции в панкреатической железе путем подавления выработки соляной кислоты в кишечнике.
- Блокаторы (ингибиторы) протонного насоса – Эзокар, Омеопразол, Рабепразол. Главная задача этих лекарств – обеспечить торможение выделений соляной кислоты посредством блокирования в париетальных клетках протонной помпы.
- Мочегонные препараты – Диакарб, Триампур, Фуросемид.
- Антигистаминные препараты (Пипольфен, Супрастин, Перитол, Димедрол) – назначаются для уменьшения отечности тканей железы.
- Антацидные средства (Фосфалюгель, Палмагель, Маалокс, Алтацид) – призваны нейтрализовать соляную кислоту, которая выделяется желудком.
- Спазмолитики (Дротаверин, Папаверин, Эуфиллин, Но-шпа, Риабал, Спазмолин) – назначают для купирования болевого синдрома.
- Антибактериальные препараты (Амоксилав, Азитромицин, Абактал, Сумамед) – применяют для устранения бактериальной микрофлоры, которая может быть причиной инфекции. Антибиотики уничтожают полностью всю микрофлору в кишечнике, поэтому их используют в комплексе с пробиотиками (Линекс).
- Холинолитики – Хлорозин, Метацин, Платифиллин, Антопит. Лекарства этой группы приводят в норму пищеварительную функцию.
- Антисекреторные средства – Омепразол, Лансопразол, Омез. Лекарства существенно уменьшают боль, подавляют секрецию соляной кислоты, снижаю воспалительные процессы.
Профилактика
Профилактические меры при любом виде панкреатита несложные. Чтобы предупредить возникновение воспаления, нужно придерживаться следующих правил:
- Избавиться от вредных привычек. Свести к минимуму или вовсе отказаться от употребления спиртных напитков, курения.
- Вести активный образ жизни, заниматься легкими видами спорта (к примеру, дыхательной гимнастикой).
- Любителям кофе разрешают пить не больше 1 чашки в день. Предпочтение стоит отдавать натуральным продуктам.
- Соблюдать режим дня, не есть ночью и перед сном.
- Стоит ограничить употребление в пищу фастфуда, жирных, копченых, острых, жареных блюд.
- В умеренном количестве употреблять сахаросодержащие блюда.
- Питаться нужно дробно, небольшими порциями, есть свежеприготовленные блюда.
- Перед застольем необходимо принимать ферментные лекарства (Панкреатин, Мезим, Фестал).
Видео
Поджелудочная железа. Это надо видеть…
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Комментарии для сайта Cackle
Источник


