Острый панкреатит по савельеву
Острый
панкреатит.
Острый
панкреатит –
острое
асептическое воспаление поджелудочной
железы, основу которого составляют
процессы аутоферментативного некробиоза
и некроза органа.
Заболеваемость
острым панкреатитом в последние годы
неуклонно растёт. Больные с этой
патологией составляют около 15-20% в
структуре хирургического стационара.
Острый панкреатит носит тяжёлый
деструктивный характер. Результаты
лечения неутешительны – смертность
составляет 2,0 на 1000 населения.
Острый
панкреатит – полиэтиологическое
заболевание.
Выделяют
4 взаимосвязанные группы причин острого
панкреатита: механические, нейрогуморальные,
токсико-аллергические, алиментарные.
Механические
– все виды виды окклюзии главного
панкреатического протока – вколоченные
камни, рубцовые стриктуры, опухоли,
дуодено-панкреатический рефлюкс.Нейрогуморальные
– нарушения жирового обмена, системные
заболевания сосудов, нарушения
кровообращения.Токсикоаллергические
– инфекционные.Алиментарные
– в т.ч. алкогольные.
Классификация
острого панкреатита по Савельеву с
учётом Атлантской.
По
форме:
1.
Отёчный (интерстициальный) острый
панкреатит.
2.
Панкреонекроз (стерильный).
По
характеру поражения панкреонекроз
бывает:
1.
Геморрагический.
2.
Жировой.
3.
Смешанный.
По
масштабу поражения:
1.
Мелкоочаговый.
2.
Крупноочаговый.
3.
Субтотальный.
4.
Тотальный.
По
течению:
1.
Абортивный.
2.
Прогрессирующий.
3.
Молниеносный.
Периоды
болезни:
1.
Период гемодинамических нарушений
(коллапс, шок) 1-3 суток.
2.
Период недостаточности паренхиматозного
органа 5-7 суток.
3.
Период гнойных осложнений.
Осложнения
острого панкреатита.
1.
Перипанкреатический инфильтрат.
2.
Инфицированный панкреонекроз.
3.
Панкреатогенный абсцесс.
4.
Псевдокисты (инфицированные, стеариновые).
5.
Перитонит – ферментативный, бактериальный.
6.
Септическая флегмона забрюшинной
клетчатки.
7.
Механическая желтуха.
8.
Аррозивные кровотечения.
Патогенез
острого панкреатита.
Под
действием этиологического фактора из
клеток выделяется:
цитокиназа
→ трипсиноген
→ трипсин
→каллекринин
→ кининоген
→ кинин
(брадикинин)
→ нарушениекровоснабжения
→ ишемия
→ выпотеваниежидкостнойчастикровииформенныхэлементов
(геморрагическийпанкреонекроз)
→трипсиноваяфаза.
Из
разрушенных клеток выделяется липаза,
которая активируется желчными кислотами
и воздействует на нейтральные жиры с
образованием жирных кислот, которые
объединяются с Са2+ образуя участки
стеатонекроза (жировой панкреонекроз).
Если выражены оба звена – смешанный
панкреонекроз.
Клиническая
картина.
Основные
симптомы острого панкреатита – боль,
рвота и метеоризм (триада Мондора).
Боль
интенсивная, постоянная, с локализацией
в эпигастрии, иногда в левом подреберье.
Часто она носит опоясывающий характер
(чувство давящего обруча).
Одновременно
с болями развивается многократная,
мучительная, не приносящая облегчения
рвота провоцируемая приёмом пищи или
воды – при этом рвотные массы никогда
не носят застойного характера. Характерна
гипертермия до умеренных цифр, цианоз
лица и конечностей. Цианоз в виде
фиолетовых пятен на лице – симптом
Мондора, пятна цианоза на боковых стенках
живота – симптом Грея Тёрнера, цианоз
околопупочной области – симптом
Грюнвальда.
При
осмотре живота отмечается его вздутие,
пальпация болезненна. Пальпация в
поясничной области- особенно в левом
рёберно-позвоночном углу – симптом
Мейо-Робсона.При пальпации определяется
ригидность мышц передней брюшной стенки,
вплоть до мышечного дефанса при
перитоните. Болезненная резистентность
передней брюшной стенки в проекции ПЖЖ
– симптом Керте.
Симптом
Воскресенского – невозможность
определить пульсацию брюшного отдела
аорты вследствие увеличения ПЖЖ и отёка
забрюшинной клетчатки. Нередко положителен
симптом Щёткина-Блюмберга.
Лабораторная
диагностика:
Строится
на определении уровня α-амилазыкрови,
липазы крови, диастазы мочи. В ОАК
характерен умеренный лейкоцитоз.
Инструментальная
диагностика:
Информативно
УЗИ, КТ, РХПГ, лапароскопия, до сих пор
не утратило актуальности рентгенисследование.
Консервативная
терапия направлена на:
—
подавление секреции поджелудочной
железы, желудка и двенадцатиперстной
кишки;
—
снижение ферментной токсинемии;
—
ликвидация гиповолемии, водно-электролитных
и метаболических расстройств;
—
устранение гипертензии в желчевыводящих
и панкреатических путях;
—
улучшение реологических свойств крови
и минимизация реологических расстройств;
—
борьба с гипоксемией;
—
лечение пареза ЖКТ;
—
купирование болевого синдрома.
Хирургическое
лечение.
При
остром панкреатите показано при развитии
перитонита или других осложнений. В
случае интерстициального панкреатита
или стерильного панкреонекроза
осложнённых ферментативным перитонитом
– показана лапароскопическая санация
и дренирование брюшной полости. Резекцию
ПЖЖ при панкреонекрозе выполняют в
случае полного некроза в области хвоста
или тела ПЖЖ на фоне стабильного состояния
больного (отсутствие признаков шока).
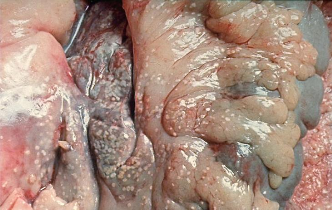
Патологическая
анатомия поджелудочной железы (жировой
панкреонекроз).
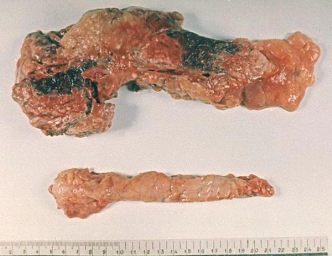
Патологическая
анатомия поджелудочной железы
(гемморагический панкреонекроз).
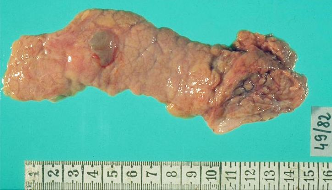
Патологическая
анатомия поджелудочной железы (киста).
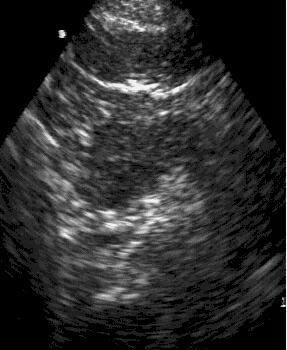
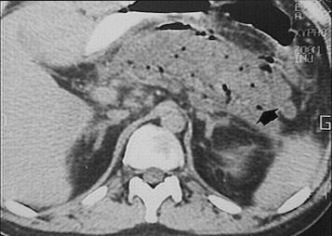
Визуализация
поджелудочной железы при остром
панкреатите. УЗИ.
Компьютерная
томография. Микроабсцессы
поджелудочной железы.
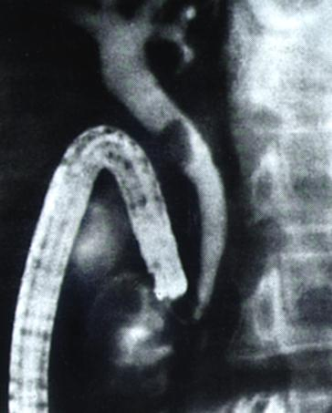
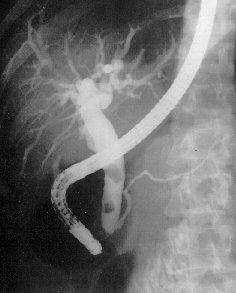
Диагностика
острого панкреатита. ЭРХПГ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Все виды панкреатита условно можно разделить на хронические и острые. Каждый вариант течения болезни проявляется рядом характерных симптомов и отличается прогнозом. Существующие классификации подразделяют воспалительное поражение тканей в зависимости от этиологии возникновения патологического процесса, изменений по степени тяжести, скорости нарастания нарушений и других параметров.

Все виды панкреатита условно можно разделить на хронические и острые.
Хронический
Хронический панкреатит отличается рецидивирующим течением. Эта форма заболевания значится в МКБ-10 под кодом К86. Патология опасна, так как при каждом рецидиве часть клеток органа отмирает и замещается фиброзной тканью. Эта форма болезни сопровождается явным нарушением функции инсулярного аппарата. Постепенно это нарушение приводит к недостаточности выработки ферментов. Это может стать причиной нарушений работы органов ЖКТ. При тяжелом течении в тканях поджелудочной формируются полости, которые могут в дальнейшем становиться абсцессами или ложной кистой.
Обострение
Обострение часто возникает в результате приема человеком, страдающим хроническим панкреатитом, жирной жареной пищи или алкоголя. При обострении без помощи врача больному не обойтись. Отек тканей в результате активизации воспаления приводит к обструкции желчных протоков. Из-за нарушения оттока желчи ферменты начинают активироваться в железе, провоцируя переваривание ее тканей. В период обострения панкреатита высока вероятность развития тяжелых осложнений, в том числе сепсиса и кровотечений, поэтому пациент должен проходить лечение в условиях стационара.
Алкогольный
Хроническая форма алкогольного панкреатита значится в МКБ-10 под кодом К85.2. Она является результатом длительного систематического употребления спиртных напитков. В данном случае симптомы выражены неярко. У больных появляются жалобы на боль в области подреберья, нарушения пищеварения и потерю веса. Хронический алкогольный панкреатит приводит к развитию сахарного диабета из-за повреждения островков Лангерганса. Если больной не меняет своего образа жизни, часто наблюдаются периоды обострений. Это потребует лечения в больнице для стабилизации состояния.
Билиарный
Билиарный панкреатит — это хроническая воспалительная патология железы, возникающая в результате поражения желчных протоков и тканей печени.
Эта форма заболевания чаще возникает у взрослых людей и почти не встречается у детей, т.к. ее появление в большинстве случаев связано с употреблением фастфуда и другой вредной пищи.
Билиарная форма панкреатита имеет код по МКБ-10 К85.1. Данное нарушение можно полностью излечить при своевременном обращении за медицинской помощью. Без направленной терапии велик риск развития тяжелых осложнений вплоть до нарушения работы железы.
Острый
Острые панкреатиты в МКБ значатся под кодом К85. К данной форме течения болезни относятся:
- абсцесс;
- некроз с инфекций и без нее;
- геморрагический тип;
- гнойное поражение железы.

Острое течение заболевания всегда сопровождается стремительным ухудшением общего состояния пациента.
Острое течение заболевания всегда сопровождается стремительным ухудшением общего состояния пациента, появлением нарушений работы пищеварительной системы и сильных опоясывающих болей. Нередко воспалительный процесс протекает без присоединения инфекции, а в других случаях поражение железы является результатом занесения в ткани бактерий.
Лекарственный
Лекарственный панкреатит является редкой разновидностью острого. Как и многие другие виды панкреатита, лекарственный развивается в результате токсического поражения тканей железы. К медикаментам, способным вызвать воспаление тканей железы, относятся:
- диуретики;
- противовирусные;
- антибиотики;
- некоторые препараты для лечения нарушений сердца.

Для развития лекарственного панкреатита не обязателен длительный систематический прием медикаментов.
Для развития лекарственного панкреатита не обязателен длительный систематический прием медикаментов.
Реактивный
Реактивный панкреатит — это заболевание, характеризующееся воспалительным поражением тканей железы. Данная форма течения патологии сопровождается медленным повреждением и инфильтрацией тканей органа. Реактивная форма болезни возникает как ответная реакция организма на различные воспалительные нарушения органов ЖКТ. Данный вариант заболевания при адекватной терапии может быть вылечен полностью. При неблагоприятном течении это нарушение может стать причиной развития хронического панкреатита, сопровождающегося тяжелой деструкцией тканей органа.
Диспепсический
Диспепсический панкреатит является разновидностью хронического. Данный вариант течения болезни отличается высокой степенью выраженности проявлений диспепсического синдрома.

У больных появляется жалоба на вздутие живота.
Из-за нарушения выработки ферментов железой и повреждения желчных протоков наблюдается прогрессирующая дисфункция органов пищеварительной системы. У больных появляются жалобы на:
- частую отрыжку;
- вздутие живота;
- отвращение к жирной пище;
- тошноту.
При тяжелом течении данная форма хронического панкреатита может стать причиной появления повышенной потливости и учащения сердцебиения. Кроме того, возможно развитие шоковых состояний. В большинстве случаев диспепсический панкреатит развивается в результате злоупотребления вредной пищей и алкогольными напитками.
Псевдоопухолевый
Псевдоопухолевый панкреатит протекает в хронической форме. В этом случае заболевание характеризуется появлением стойкой механической желтухи. Подобное нарушение возникает при поражении головки железы. Воспалительное поражение тканей в этой области приводит к появлению областей склерозирования. Из-за этого патологического процесса головка органа постепенно увеличивается и начинает сдавливать расположенный рядом желчный проток.

Псевдоопухолевая форма панкреатита сопровождается стойкими болями.
Так как желчь не может продвигаться по путям, возникает желтуха. Псевдоопухолевая форма панкреатита сопровождается стойкими болями и нарастающими нарушениями работы органов ЖКТ. Заболевание приводит к стремительному снижению веса. Для стабилизации состояния пациента в большинстве случаев требуется хирургическое вмешательство.
Особенности классификации
Помимо МКБ-10 врачи в своей практике применяют более узкие классификации, полнее отражающие формы и особенности течения заболевания. В России и СНГ наиболее часто используются классификации, разработанные В.Т. Ивашкиным, В.С. Савельевым и другими научными деятелями.
По Ивашкину
В.Т. Ивашкин классифицирует панкреатит по морфологическим признакам, наличию осложнений, этиологии, клиническим проявлениям и характеру течения патологии.
В зависимости от патологических изменений в структуре органа В.Т. Ивашкин выделяет следующие виды:
- интерстициально-отечный;
- индуративный;
- паренхиматозный;
- кистозный;
- гиперпластический.
В зависимости от особенностей клинических проявлений В.Т. Ивашкин в своей классификации выделяет следующие разновидности:
- болевая;
- латентная;
- сочетанная;
- гипосекреторная;
- ипохондрическая.
Панкреатит
Панкреатит: лечение, диета, причины заболевания
В зависимости от силы течения хронического панкреатита этим ученым выделяются:
- персистирующая форма;
- течение с частыми рецидивами;
- течение с редкими обострениями воспалительного процесса.
В отдельную категорию В.Т. Ивашкин выделяет виды хронического панкреатита, являющиеся осложнениями следующих заболеваний:
- патологий, вызывающих нарушения оттока желчи;
- инфекционных болезней;
- эндокринных нарушений;
- воспалительных процессов;
- повышения давления в системе воротной вены из-за поражения сосудов в печени и других органах.

В отдельную категорию В.Т. Ивашкин выделяет виды хронического панкреатита, являющийся осложнением эндокринных нарушений.
В зависимости от этиологического фактора, провоцирующего хроническое воспаление железы, В.Т. Ивашкин выделяет следующие разновидности панкреатита:
- идиопатическая;
- билиарнозависимая;
- дисметаболическая;
- алкогольная;
- инфекционная;
- лекарственная.
Классификация панкреатита по В.Т. Ивашкину с учетом этиологии сейчас считается устаревшей, так как позже были выявлены и другие причины развития этого заболевания.
Виды панкреатита по Савельеву
В.С. Савельев разработал широко используемую классификацию острого панкреатита.
За основу он взял такие важнейшие параметры, как форма, характер поражения тканей, масштаб распространения процесса, течение, периоды болезни и осложнения.
В зависимости от варианта течения В.С. Савельев выделяет следующие разновидности острого воспаления железы:
- отечная;
- стерильный панкреонекроз.
В зависимости от характера поражения тканей железы В.С. Савельев выделяет следующие варианты течения болезни:
- жировой;
- геморрагический;
- смешанный.

В зависимости от характера поражения тканей железы В.С. Савельев выделяет жировой и
геморрагический панкреатит.
По масштабу поражения тканей железы выделяются такие варианты острого панкреатита:
- тотальный;
- субтотальный;
- крупноочаговый;
- мелкоочаговый.
По характеру течения острое воспаление железы может быть:
- абортивным;
- молниеносным;
- прогрессирующим.
Кроме того, ученый выделяет 3 периода течения болезни. Первый период длится с 1 по 3 сутки и сопровождается появлением гемодинамических нарушений, в том числе шока и коллапса.
Второй период длится с 5 по 7 сутки, характеризуется недостаточностью паренхиматозных тканей. Третий период сопровождается появлением гнойных осложнений.
В.С. Савельев разработал классификацию осложнений острого течения болезни. К данной категории относятся:
- парапанкреатический инфильтрат;
- панкреатогенный абсцесс;
- инфицированный панкреонекроз;
- перитонит;
- псевдокисты;
- септическая флегмона забрюшинной клетчатки;
- аррозивное кровотечение;
- механическая желтуха.

В.С. Савельев разработал классификацию осложнений острого течения болезни. К данной категории относится механическая желтуха.
Основываясь на классификации, разработанной В.С. Савельевым, врачи могут давать точный прогноз относительно течения воспаления и возможных последствий для пациента.
Какие еще бывают симптомы панкреатита по авторам? Читайте подробнее »
Источник
Острый панкреатит — это воспалительно-некротическое поражение поджелудочной железы, в основе которого лежат процессы ферментного аутолиза («самопереваривания») панкреатоцитов с последующим развитием некроза, дегенерации железы и возможным присоединением вторичной инфекции.
Классификация (по Савельеву В.С.).
Формы острого панкреатита:
Отечный панкреатит.
Стерильный панкреонекроз:
по характеру поражения: жировой, геморрагический, смешанный;
по масштабу поражения: мелкоочаговый, крупноочаговый, субтотальный, тотальный.
Осложнения острого панкреатита включают: парапанкреатический инфильтрат, инфицированный панкреонекроз, панкреатогенный абсцесс, псевдокисту, панкреатогенный ферментативный асцит-перитонит, инфицированный перитонит, септическую флегмону забрюшинной клетчатки, механическую желтуху, аррозивное кровотечение, внутренние и наружные дигестивные свищи.
Этиология и патогенез. Острый панкреатит возникает из-за нарушения оттока панкреатического сока в поджелудочную железу. В результате этого растет давление в панкреатических протоках, повреждаются ацинозные клетки поджелудочной железы, что ведет к выходу из этих клеток протеолитических и липолитических ферментов, вызывающих ферментативный некроз и процесс «самопереваривания» панкреатоцитов с последующим возможным присоединением гнойной инфекции. Таким образом, острый панкреатит в не осложненной его форме – процесс асептический, не связанный с какими-либо микробами. Он может начаться и закончиться без присоединения инфекции. Но в некоторых тяжелых осложненных случаях некротизированные ткани поджелудочной железы могут инфицироваться кишечной микрофлорой, что значительно ухудшает состояние больного и оставляет меньше шансов на его выздоровление.
Причинами развития острого панкреатита являются желчнокаменная болезнь, стеноз фатерова сосочка, прием алкоголя и потребление обильной жирной пищи, травма поджелудочной железы и др.
Ведущая роль в патогенезе острого панкреатита принадлежит ферментам поджелудочной железы. Происходит ферментативный аутолиз ткани железы с развитием воспалительной реакции и образованием микротромбов. Прогрессирующее течение острого панкреатита характеризуется панкреатогенной токсемией, гемодинамическими нарушениями, угнетением функции паренхиматозных органов и постнекротическими осложнениями.
Многими поддерживается следующая схема динамики развития тяжелого приступа панкреатита – неделя за неделей.
1-я неделя – воспаление, когда образуется воспалительный инфильтрат, который состоит из поджелудочной железы и окружающих структур (так называемая панкреатическая флегмона);
2-я неделя – некроз, когда в некротический процесс вовлекаются поджелудочная железа и окружающие структуры. Тяжесть состояния при этом зависит от глубины и распространенности некротического процесса, от присоединения вторичной инфекции, от образования в сальниковой сумке так называемых острых перипанкреатических жидкостных скоплений, которые могут рассосаться самостоятельно или трансформироваться в панкреатическую ложную кисту;
3-я неделя – инфицирование, когда микрофлора может проникнуть из близлежащей толстой кишки и вызвать инфицирование некротических масс или ложной кисты;
4-я неделя – исход заболевания, который при благоприятном течении может выразиться в рассасывании неинфицированной некротизированной ткани с выздоровлением больного или в формировании панкреатического абсцесса как результата вторичного инфицирования этой некротизированной ткани поджелудочной железы и окружающих ее структур.
Анамнез Острый панкреатит начинается внезапно, после приема острой, жирной пищи или алкоголя. У большинства больных в анамнезе имеются указания на желчнокаменную болезнь, гастрит, дуоденит, язвенную болезнь или травму живота. Большинство приступов острого отечного панкреатита протекают в слабовыраженной или умеренной форме и разрешаются самостоятельно. Неосложненный приступ острого панкреатита – это, как правило, «болезнь одной недели». Отсутствие тенденции к выздоровлению и сохраняющиеся более 7 дней симптомы воспаления поджелудочной железы могут свидетельствовать о развивающихся осложнениях.
Жалобы на интенсивные, порой очень сильные боли в эпигастрии, опоясывающего характера. Боли иррадиируют в спину, левую и правую лопатку, в область сердца. Наблюдается мучительная многократная рвота с примесью желчи. Рвота не приносит облегчения.
Обследование больного. Особенности клинических проявлений зависят от степени и распространенности морфологических изменений в железе.
При остром отечном панкреатите общее состояние средней тяжести. Больные беспокойны, мечутся в постели, иногда принимают коленно-локтевое положение. Кожные покровы бледные. Нередко наблюдается иктеричность склер и желтуха, обусловленные нарушениями оттока желчи. Температура тела нормальная. Наблюдается умеренная тахикардия. Артериальное давление обычно нормальное. Язык суховат, обложен белым или зеленоватым налетом. Осмотр живота выявляет умеренное вздутие в эпигастральной области, незначительное отставание в акте дыхания. Перкуторно определяется тимпанический звук. При поверхностной пальпации живот мягкий, слегка или умеренно болезненный в эпигастрии (в виде поперечной полосы). Глубокая пальпация выявляет более значительную болезненность в проекции поджелудочной железы. Иногда пальпируется увеличенный и болезненный желчный пузырь. Аускультативно отмечается некоторое ослабление перистальтики кишечника.
Специальные симптомы острого панкреатита:
Симптом Воскресенского — исчезновение пульсации брюшной аорты в эпигастральной области при глубокой пальпации.
Симптом Керте — легкое напряжение брюшных мышц или ригидность их в эпигастрии и болезненность по ходу поджелудочной железы.
Симптом Мейо — Робсона — болезненность при пальпации в реберно-позвоночном углу слева.
Симптомы Ортнера, Мюсси обычно положительны слева.
При панкреонекрозе общее состояние тяжелое. Больные обычно лежат в полусогнутом положении, малоподвижны. При выраженной интоксикации может наблюдаться возбуждение, бред, развитие делириозных психозов. Кожные покровы бледные, выявляется акроцианоз, сосудистые пятна, мраморный рисунок на коже туловища. Температура тела повышена, при гнойно-септических осложнениях она приобретает гектический харак茥ер. Пульс значительно учащен, при тяжелой интоксикации — 120 и более ударов в минуту. Артериальное давление снижено, иногда у больных наблюдается коллапс. Отмечается одышка, наиболее выраженная у больных с тяжелой интоксикацией. Язык сухой, обложен. При осмотре живота определяется значительное его вздутие, причем в основном в эпигастральной области за счет пареза поперечной ободочной кишки, корень брыжейки которой вовлекается в воспалительный процесс. Перкуторно определяют тимпанический звук, иногда в боковых отделах живота — притупление за счет свободной жидкости в брюшной полости (ферментативный перитонит). Поверхностная пальпация выявляет выраженную болезненность и ригидность брюшных мышц в эпигастрии. Глубокая пальпация позволяет обнаружить панкреатогенный инфильтрат в эпигастральной области в проекции поджелудочной железы. Иногда выявляется увеличение печени и желчного пузыря. Аускультативно перистальтика резко ослаблена, при тяжелом перитоните — отсутствует. Симптомы Воскресенского, Керте, Мейо — Робсона, Ортнера, Мюсси положительны.
Кроме того, могут выявляться следующие симптомы, связанные с нарушением проницаемости сосудистой стенки на фоне гиперферментемии, имбибиции подкожной жировой клетчатки эритроцитами и продуктами химических превращений гемоглобина.
Симптом Куллена — желтовато-цианотичная окраска в области пупка.
Симптом Грея — Тернера — цианоз кожи живота.
Симптом Мондора — появление фиолетовых пятен на коже лица и туловища.
При наличии панкреатогенного перитонита появляется симптом Щеткина — Блюмберга.
Диагностика. При легком течении острого панкреатита (отечной его форме) выявляется умеренный лейкоцитоз, сдвиг лейкоформулы влево. Характерно повышение содержания в крови амилазы. При повышении давления в системе желчных путей из-за сдавления их увеличенной головкой поджелудочной железы определяется гипербилирубинемия. В моче наблюдается повышение содержания диастазы свыше 128 ед., уменьшается суточный диурез. Также в моче можно выявить наличие трипсиногена, который в норме не определяется.
При тяжелом течении острого панкреатита (панкреонекрозе) исследование крови выявляет выраженный лейкоцитоз, значительный сдвиглейкоформулы влево, лимфоцитопению. При затяжном течении заболевания, гнойно-септических осложнениях наблюдается анемия. Повышается содержание в крови ферментов поджелудочной железы (амилазы, трипсина, липазы), сахара. Значительное повышение уровня сахара крови можно объяснить обширным некрозом поджелудочной железы, включая островки Лангерганса, поврежденные клетки которых не в состоянии вырабатывать инсулин. При нарушении оттока желчи в двенадцатиперстную кишку увеличивается содержание билирубина в крови. У больных наблюдается олигурия вплоть до анурии при развитии острой почечной недостаточности, появляется трипсиноген и повышается содержание диастазы в моче. Исключением является полное расплавление железы, когда содержание диастазы в моче не только не повышено, но может быть снижено. Кроме того, в моче выявляется наличие сахара, белка, эритроцитов, цилиндров.
Из инструментальных методов исследования при остром панкреатите основным является УЗИ, которое выполняется всем больным с этой патологией. Основными признаками острого панкреатита при этом являются увеличение поджелудочной железы в объеме (переднезадний размер головки поджелудочной железы – более 30 мм), неоднородность ее структуры и нечеткость, размытость ее контуров.
Компьютерная томография – очень информативный метод при остром панкреатите, позволяющий более достоверно судить о состоянии поджелудочной железы, окружающей ее клетчатки и соседних анатомических структур. Метод особенно ценен при тяжелых и осложненных формах заболевания, формировании панкреатогенных инфильтратов и гнойников сальниковой сумки, забрюшинных флегмон.
Лапароскопия при панкреонекрозе позволяет увидеть в брюшной полости характерный геморрагический выпот, при лабораторном исследовании которого находят высокое содержание ферментов поджелудочной железы. О жировом некрозе свидетельствуют характерные «стеариновые бляшки», которые в виде мелких белесых пятен покрывают поверхность анатомических структур брюшной полости, содержащих жир в большом количестве – большой и малый сальник, кишечную брыжейку. Иногда обнаруживается растянутый, увеличенный в размере желчный пузырь – признак желчной гипертензии вследствие сдавления холедоха увеличенной головкой поджелудочной железы.
На обзорной рентгенограмме при панкреонекрозе в левой плевральной полости нередко определяют жидкость в реберно-диафрагмальном синусе (за счет распространения воспаления с поджелудочной железы на диафрагмальную плевру). Экскурсия диафрагмы слева ограничена.
Лечение. Основной метод лечения острого панкреатита – консервативный. Он проводится во всех случаях легкого течения панкреатита (отечный панкреатит) и в большинстве случаев стерильного панкреонекроза. К хирургическому вмешательству приходится прибегать при развитии осложнений – гнойно-септических, аррозионно-геморрагических, механической желтухе, сопутствующем деструктивном холецистите, а также в случае обширных неинфицированных панкреатических и парапанкреатических некрозов, при формировании ложных кист.
1. Консервативное лечение острого панкреатита заключается, прежде всего, в создании «функционального покоя» поджелудочной железе, чтобы свести к минимуму ее экзокринную функцию и тем самым разорвать порочный круг процесса аутолиза железы. С этой целью применяются постельный режим, полный голод, холод на эпигастральную область, назогастральный зонд в случае пареза желудка с аспирацией его содержимого, парентеральное введение октреотида (сандостатина, соматостатина), снижение кислотности желудочного сока (блокаторы «протонной помпы» — омепразол, лосек, или блокаторы Н2-гистаминовых рецепторов – квамател), атропин подкожно.
2. Другим направлением консервативной терапии является ингибиция циркулирующих в крови протеолитических ферментов путем в/в введения контрикала или его аналогов.
3. Очень важным компонентом лечения является сбалансированная инфузионная терапия (в/в введение физиологического раствора хлорида натрия, 5% раствора глюкозы и др.), которая бы восполняла дефицит циркулирующей крови, оказывала дезинтоксикационное действие и улучшала микроциркуляцию.
4. С первого же дня течения тяжелой формы панкреатита (панкреонекроза) показано в/в введение антибиотиков широкого спектра действия с целью профилактики гнойно-септических осложнений. Оптимальным является применение имипенема (тиенама) илиᕻмеронема.
5. Для профилактики синдрома диссеминированного внутрисосудистого свертывания крови показано введение гепарина, лучше в виде низкомолекулярных его форм (клексана, фраксипарина или фрагмина).
6. В случае выраженной и нарастающей интоксикации организма показаны внепочечные способы очищения крови – плазмаферез, гемосорбция и др.
Хирургическое лечение тяжелых форм острого панкреатита – будь то инфицированный или неинфицированный панкреонекроз – заключается в удалении некротизированных тканей. Основные цели при операции:
· эвакуировать некротические и инфицированные субстраты,
· дренировать токсические продукты, гной,
· предотвратить дальнейшее накопление этих продуктов,
· избежать повреждения соседних органов и сосудов.
В настоящее время используется 3 оперативных подхода в зависимости от распространенности инфицированного панкреонекроза и тяжести заболевания:
1. Очищение, широкое дренирование и закрытие живота. Дальнейшие вмешательства выполняются «по необходимости»,
2. Локальная ирригация сальниковой сумки через дренажные трубки в течение нескольких недель, с последующей повторной операцией «по необходимости»,
3. Метод лапаростомии, когда живот оставляют открытым, и планируют релапаротомии для повторного очищения от некротизированных тканей.
Если до или во время операции выявляется желчная гипертензия с механической желтухой, вызванная сдавлением увеличенной отечной головкой поджелудочной железы общего желчного протока


