Острый панкреатит классификация в с савельева
Острый
панкреатит.
Острый
панкреатит –
острое
асептическое воспаление поджелудочной
железы, основу которого составляют
процессы аутоферментативного некробиоза
и некроза органа.
Заболеваемость
острым панкреатитом в последние годы
неуклонно растёт. Больные с этой
патологией составляют около 15-20% в
структуре хирургического стационара.
Острый панкреатит носит тяжёлый
деструктивный характер. Результаты
лечения неутешительны – смертность
составляет 2,0 на 1000 населения.
Острый
панкреатит – полиэтиологическое
заболевание.
Выделяют
4 взаимосвязанные группы причин острого
панкреатита: механические, нейрогуморальные,
токсико-аллергические, алиментарные.
Механические
– все виды виды окклюзии главного
панкреатического протока – вколоченные
камни, рубцовые стриктуры, опухоли,
дуодено-панкреатический рефлюкс.Нейрогуморальные
– нарушения жирового обмена, системные
заболевания сосудов, нарушения
кровообращения.Токсикоаллергические
– инфекционные.Алиментарные
– в т.ч. алкогольные.
Классификация
острого панкреатита по Савельеву с
учётом Атлантской.
По
форме:
1.
Отёчный (интерстициальный) острый
панкреатит.
2.
Панкреонекроз (стерильный).
По
характеру поражения панкреонекроз
бывает:
1.
Геморрагический.
2.
Жировой.
3.
Смешанный.
По
масштабу поражения:
1.
Мелкоочаговый.
2.
Крупноочаговый.
3.
Субтотальный.
4.
Тотальный.
По
течению:
1.
Абортивный.
2.
Прогрессирующий.
3.
Молниеносный.
Периоды
болезни:
1.
Период гемодинамических нарушений
(коллапс, шок) 1-3 суток.
2.
Период недостаточности паренхиматозного
органа 5-7 суток.
3.
Период гнойных осложнений.
Осложнения
острого панкреатита.
1.
Перипанкреатический инфильтрат.
2.
Инфицированный панкреонекроз.
3.
Панкреатогенный абсцесс.
4.
Псевдокисты (инфицированные, стеариновые).
5.
Перитонит – ферментативный, бактериальный.
6.
Септическая флегмона забрюшинной
клетчатки.
7.
Механическая желтуха.
8.
Аррозивные кровотечения.
Патогенез
острого панкреатита.
Под
действием этиологического фактора из
клеток выделяется:
цитокиназа
→ трипсиноген
→ трипсин
→каллекринин
→ кининоген
→ кинин
(брадикинин)
→ нарушениекровоснабжения
→ ишемия
→ выпотеваниежидкостнойчастикровииформенныхэлементов
(геморрагическийпанкреонекроз)
→трипсиноваяфаза.
Из
разрушенных клеток выделяется липаза,
которая активируется желчными кислотами
и воздействует на нейтральные жиры с
образованием жирных кислот, которые
объединяются с Са2+ образуя участки
стеатонекроза (жировой панкреонекроз).
Если выражены оба звена – смешанный
панкреонекроз.
Клиническая
картина.
Основные
симптомы острого панкреатита – боль,
рвота и метеоризм (триада Мондора).
Боль
интенсивная, постоянная, с локализацией
в эпигастрии, иногда в левом подреберье.
Часто она носит опоясывающий характер
(чувство давящего обруча).
Одновременно
с болями развивается многократная,
мучительная, не приносящая облегчения
рвота провоцируемая приёмом пищи или
воды – при этом рвотные массы никогда
не носят застойного характера. Характерна
гипертермия до умеренных цифр, цианоз
лица и конечностей. Цианоз в виде
фиолетовых пятен на лице – симптом
Мондора, пятна цианоза на боковых стенках
живота – симптом Грея Тёрнера, цианоз
околопупочной области – симптом
Грюнвальда.
При
осмотре живота отмечается его вздутие,
пальпация болезненна. Пальпация в
поясничной области- особенно в левом
рёберно-позвоночном углу – симптом
Мейо-Робсона.При пальпации определяется
ригидность мышц передней брюшной стенки,
вплоть до мышечного дефанса при
перитоните. Болезненная резистентность
передней брюшной стенки в проекции ПЖЖ
– симптом Керте.
Симптом
Воскресенского – невозможность
определить пульсацию брюшного отдела
аорты вследствие увеличения ПЖЖ и отёка
забрюшинной клетчатки. Нередко положителен
симптом Щёткина-Блюмберга.
Лабораторная
диагностика:
Строится
на определении уровня α-амилазыкрови,
липазы крови, диастазы мочи. В ОАК
характерен умеренный лейкоцитоз.
Инструментальная
диагностика:
Информативно
УЗИ, КТ, РХПГ, лапароскопия, до сих пор
не утратило актуальности рентгенисследование.
Консервативная
терапия направлена на:
—
подавление секреции поджелудочной
железы, желудка и двенадцатиперстной
кишки;
—
снижение ферментной токсинемии;
—
ликвидация гиповолемии, водно-электролитных
и метаболических расстройств;
—
устранение гипертензии в желчевыводящих
и панкреатических путях;
—
улучшение реологических свойств крови
и минимизация реологических расстройств;
—
борьба с гипоксемией;
—
лечение пареза ЖКТ;
—
купирование болевого синдрома.
Хирургическое
лечение.
При
остром панкреатите показано при развитии
перитонита или других осложнений. В
случае интерстициального панкреатита
или стерильного панкреонекроза
осложнённых ферментативным перитонитом
– показана лапароскопическая санация
и дренирование брюшной полости. Резекцию
ПЖЖ при панкреонекрозе выполняют в
случае полного некроза в области хвоста
или тела ПЖЖ на фоне стабильного состояния
больного (отсутствие признаков шока).
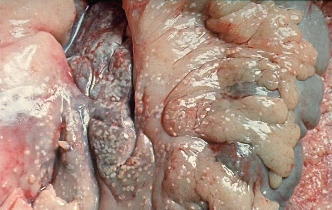
Патологическая
анатомия поджелудочной железы (жировой
панкреонекроз).
Патологическая
анатомия поджелудочной железы
(гемморагический панкреонекроз).
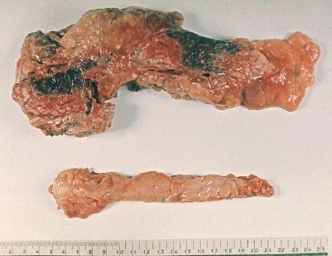
Патологическая
анатомия поджелудочной железы (киста).
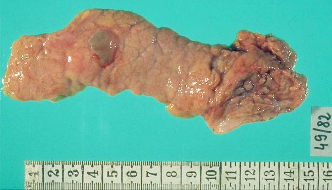
Визуализация
поджелудочной железы при остром
панкреатите. УЗИ.
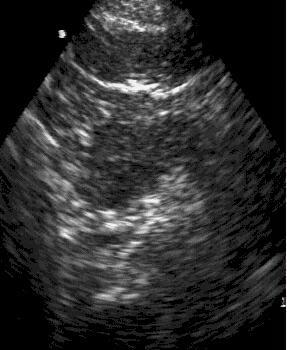
Компьютерная
томография. Микроабсцессы
поджелудочной железы.
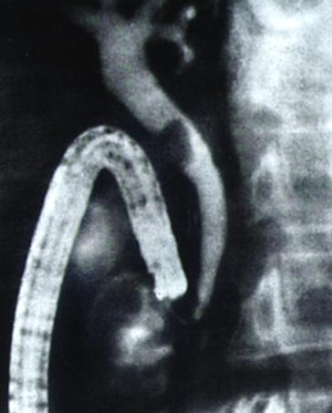
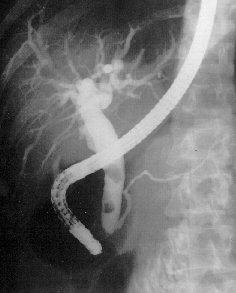
Диагностика
острого панкреатита. ЭРХПГ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
ТАКТИКА
ХИРУРГА ПРИ ОСТРОМ ПАНКРЕАТИТЕ
Методические
рекомендации для студентов и интернов
Омск
— 2006
Селезнев
Г.И. Тактика хирурга при остром панкреатите
: метод, реком. / Под ред. СИ. Филиппова.
— Омск: Изд-во ОмГМА, 2006. -31 с.
Методические
рекомендации «Тактика хирурга при
остром панкреатите» составлены в
соответствии с учебной программой для
студентов и интернов медицинской
академии. Они содержат сведения о
классификации, диагностике и методах
лечения различных форм острого
панкреатита. Особое внимание уделено
тактике хирурга при решении вопроса
о выборе объема консервативной терапии
и хирургического вмешательства при
остром панкреатите.
Под
редакцией доктора медицинских наук,
профессора СИ. Филиппова
Рецензенты:
академик
АМТН, доктор медицинских наук, профессор
К.К. Козлов.доктор
медицинских наук, профессор И.Г. Котов
©
Омская государственная медицинская
академия, 2006 г.
ВВЕДЕНИЕ
Важнейшей
проблемой медицины остается диагностика
и лечение острого панкреатита и его
осложнений. Нет другой острой хирургической
патологии, которая столь быстро бы
выросла в последние годы. Начиная с 60
годов прошлого столетия частота выявления
острого панкреатита возросла в 1,5
раза. Достаточно отметить, что если в
начале XX века острый панкреатит описывался
как казуистика и вероятность обсуждения
лечения этой патологии студентами у
постели больного практически отсутствовала,
то в настоящее время это заболевание
является едва ли не самой частой формой
«острого живота», уступая «первенство»
лишь острому аппендицшу и холециститу.
Статистика
свидетельствует о том, что острый
панкреатит составляет от 2 до 12%
случаев ургентной абдоминальной
хирургии, при этом тяжелое течение
наблюдается в 6-15%, а осложнения — в 30%
случаев верифицированного острого
панкреатита.
Согласно
опубликованным данным ВОЗ заболеваемость
острым панкреатитом колеблется от 200
до 800 пациентов на 1 млн. человек населения
в год. Основной причиной возникновения
этой патологии в 65-90% случаев является
желчнокаменная болезнь и алкоголизм.
Данные эпидемиологических исследований
свидетельствуют о том, что среди лиц
пожилого и старческого возраста
доминирует желчнокаменная болезнь, а
— среднего и молодого — основным фактором
является прием алкоголя и, особенно,
его суррогатов (М.И. Филимонов, С.З.
Буриевич, 2003г.). Актуальность этой темы
подтверждается высокой летальностью
от острого панкреатита, составляющей
45-70% (B.C.
Савельев, 2001, Б.С Брискин, 2002г. и др.). В
97% случаев смертность обусловлена
осложненными формами болезни.
Как
известно, острый панкреатит имеет
фазовые течения: фаза отека поджелудочной
железы и фаза некроза поджелудочной
железы с возможной последующей
секвестрацией некротических очагов в
поджелудочной железе (ПЖ), забрюшинной
клетчатке (ЗК), протекающих в
асептических условиях или в условиях
присоединившейся инфекции. Все это
сопровождается выраженной системной
воспалительной реакцией, панкреатогенным
или инфекционно-токсическим шоком,
полиорганной недостаточностью и тяжелым
сепсисом.
В
связи с изложенным полагаем уместным
привести клинико-морфологическую
классификацию острого панкреатита,
принятую в 2000 г. решением IX Съезда
хирургов России.
Предложенная
классификация острого панкреатита дает
возможность определить тактику
хирурга при той или иной форме поражения
поджелудочной железы. Она составлена
с учетом стадийной трансформации зон
некротической деструкции и развития
осложнений в зависимости от величины
и характера поражения поджелудочной
железы и забрюшинной клетчатки под
воздействием факторов эндогенного и
экзогенного инфицирования. Классификация
соответствует современному уровню
комплексной клинической, лабораторной
и топической инструментальной диагностике
острого панкреатита и его разнообразных
осложнений.
ФОРМЫ
ОСТРОГО ПАНКРЕАТИТА
ОТЕЧНЫЙ
(ИНТЕРСТИЦИА ЛЬНЫЙ) ПАНКРЕАТИТСТЕРИЛЬНЫЙ
ПАНКРЕОНЕКРОЗИНФИЦИРОВАННЫЙ
ПАНКРЕОНЕКРОЗ
По
характеру некротического поражения:
жировой, геморрагический, смешанный.
11о
масштабу поражения: мелкоочаговый,
крупноочаговый, субтотально-тотальный.
ОСЛОЖНЕНИЯ
ОСТРОГО ПАНКРЕАТИТА
I.
Абдоминальные доинфекционные осложнения:
Ферментативный асцит- перитонит;
Перипанкреатический инфильтрат; •
Псевдокиста стерильная; Механическая
желтуха.
П.
Абдоминальные инфекционные осложнения:
Септическая
флегмона забрюшинной клетчатки:
парапанк-реатической, параколической,
тазовой. Панкреатогенный абсцесс.Гнойный
перитонит. Аррозивное кровотечение.Внутренние
и наружные дигестивные свищи;Псевдокиста
инфицированная.
III.
Экстраабдоминальные осложнения:
Панкреатогенный
ферментагивный шок; Септический
(инфекционно-токсический) шок;Полиорганная
недостаточность;Тяжелый
панкреатогенный сепсис;
При
поступлении больного в стационар следует
составить полное представление о
тяжести заболевания, возможном развитии
стерильных или инфицированных
осложнений, и с учетом последних,
определять характер и объем консервативных
или хирургических лечебных мероприятий
с динамическим контролем их эффективности.
Показания к хирургическому лечению
должны определяться с учетом этих
данных и быть своевременными.
Лечение
острого панкреатита в большинстве
случаев должно быть консервативным.
Летальность
среди леченных консервативно составляет
1,4- 2,3%, а после операции по поводу
деструктивных осложнений панкреати-тадостигает
60-75%.
Однако
противопоставлять эти методы не следует.
Консервативному лечению, в основном,
поддается наиболее частая интерстици-альная
форма острого панкреатита — острый отек
поджелудочной железы.
Главная
задача консервативной терапии острого
панкреатита заключается в создании
условий для обратного развития
патологического процесса в поджелудочной
железе, обеспечении достаточной функции
жизненно важных органов, снижении
количества и тяжести осложнений.
Лечение
острого панкреатита должно обеспечиваться
совместными усилиями хирургов,
анестезиологов и реаниматологов.
Сущность консервативного метода лечения
сводится:
• к
устранению болевого синдрома;
снижению
внешнесекреторной функции поджелудочной
железы;
нейтрализации
панкреатических ферментов, выведение
их и токсических веществ из организма;коррелирующему
воздействию на водно-электролитный
баланс и компенсации энергетических
потерь;поддерживанию
достаточной функции органов и систем;
коррекции гиповолемического шока;
профилактике
инфицирования поджелудочной железы и
забрюшинной клетчатки.
Консервативная терапия острого панкреатита
1. Устранение болевого синдрома:
сочетание
ненаркотических аналгетиков с
нейролептиками и спазмолитиками
(анальгин, лексир. баралгин, но-шпа и
др.); синтетичекие аналгетики (фентанил);применение
различных новокаиновых блокад (по
Л.И.Роману, Благовидову — Чорбинской,
паранефральной и др.); использование
перидуральной анестезии.
П.
Снижение внешнесекреторной функции
и отечно-воспалительной реакции
поджелудочной железы:
лечебное
голодание в течение 3 суток;постоянная
аспирация содержимого желудка посредством
на-зогастрального зонда;использование
локальной гипотермии;
подавление
секреторной функции желудка и 12-перстной
кишки (атропин; антигистаминные
препараты: димедрол, пиполь-фен, супрастин
и др.);
• введение
цитостатических препаратов (5 фторурацил,
глю-кагон, кальцитонин и др.).
Ш.
Нейтрализация панкреатических ферментов
и выведение их с токсическими
веществами из организма:
• введение
ингибиторов ферментов поджелудочной
железы (контрикал, трасилол, гордокс,
сандостатин, окреогид). Необходимо
учитывать различия в фармакологическом
действии ингибиторов (например -тразилол
действует против каллик-реина, контрикал
— против трипсина и т.д.). Следует помнить,
что ингибиторы оказывают положительное
действие лишь в первые часы заболевания,
причем, в больших дозах. Для подавления
липазной активности назначаются
антибиотики тет-рациклинового
ряда(морфоциклин, тетраолеан, сигмамицин);
восстановление объема циркулирующей
крови и нормализация водно-электролитного
и белкового обмена с форсированным
диурезом,
проведение
экстракорпоральных методов детоксикации.
Объем
и характер инфузионной терапии
определяется в зависимости от формы
острого панкреатита и включает: в/венное
введение растворов глюкозы, Рингера-Локка,
реополигликина, бикарбоната натрия,
протеина, плазмы с одновременной
стимуляцией диуреза 15% манитолом или
лазиксом. Приводим пример дезинтоксикационной
терапии, предложенный В.А. Гагушиным в
1988 г.
Для
начальной нагрузки вводятся 1 -1,5 л
раствора Рингера и 0,5 л бикарбоната
натрия, затем в/венно вводятся 15% раствор
манитола (1-1,5 г/кг) и 20 мл 2,4% раствора
эуфиллина; после этого в/венно водится
коктейль: 20 мл 10% раствора хлорида калия,
50 мл 10% раствора хлорида натрия, 1 % раствор
хлорида кальция на 1000 мл 5% раствора
глюкозы; далее в/венно вводятся белковые
препараты до 1 -1,5 л (плазма, альбумин,
протеин).
В
качестве дополнения к дезинтоксикации
организма следует применить детоксикационную
терапию, включающую гемосорбцию,
плазмаферез, лимфосорбцию,
гемодиализ,плазмофильтрацию,
энте-росорбцию, перитонеальный диализ
и др.
Г/.
Коррекция водного, электролитного и
кислотно-щелочного баланса, компенсация
энергетических потерь. Эффективность
инфузионной терапии зависит от точного
определения количества потерянной
жидкости путем учета объема циркулирующей
плазмы, крови, гематокрита и диуреза.
При
остром панкреатите в стадии панкреонекроза
особенно ощутимы потери ионов калия,
что ведет к гипокалийемии. Поэтому
необходимо введение растворов калия.
Следует помнить, что скорость введения
этого раствора не должна превышать 15
мэкв/лч. Необходимо иметь в виду, что
для удержания калия в клетках требуется
коррекция другого внутриклеточного
иона — магния.
Магний
принимает участие в ферментативных
процессах белкового, жирового и
углеводного обмена, синтезе АТФ и ДНК,
регулировании проницаемости мембран.
Электролитные
нарушения лучше коррегировать
комбинированными растворами (Гартмана,
Рингера, лактасола и др.). Следует
избегать избыточного введения
растворов, содержащих натрий, так как
острый панкреатит обычно сопровождается
задержкой натрия в крови. Лучше
вводить растворы, содержащие глюкозу
в сочетании с калием, магнием и ионами
кальция. Введение последнего необходимо
для восполнения гипокальциемии,
возникающей вследствие задержки
этого иона в очагах жирового некроза.
Очень
опасной формой нарушения кислотно-щелочного
баланса является развитие метаболического
ацидоза на фоне выраженных нарушений
обмена веществ и гипоксии, приводящих
к накапливанию в организме недоокисленных
продуктов.
Эти
нарушения подлежат немедленной коррекции.
Для этого вводятся в/венно буферные
растворы: бикарбоната и лактата натрия
или транс-буфера (ТНАМ). Предпочтительное
введение транс-буфера связано с его
способностью внутриклеточного
проникновения и концентрации
водородных ионов, что нормализует
кислотно-щелочное состояние. При
тяжелых формах течения острого панкреатита
необходимо расширение медикаментозного
воздействия. При поступлении в кровь
со-судистоактивных веществ значительный
объем циркулирующей крови депонируется
в капиллярах, выключаясь из кровотока.
На этом фоне повышается периферическое
сопротивление, уменьшается возврат
венозной крови к сердцу (снижение
ЦВД), понижается ударный объем сердца.
С учетом этого лечебные мероприятия
должны предусматривать прежде всего
нормализацию объема циркулирующей
плазмы.
Однако
на эффективность трансфузионной терапии
можно расчи-тывагь только после ликвидации
сосудистого спазма. Поэтому в лечебную
схему вводятся спазмолитические средства
(дроперидол, папаверин, плагифиллин,
но-шпа и др.). Для стабилизации релаксации
сосудов целесообразно введение
незначительных доз 1англиоблокаторов.
При
коррекции гиповолемии используются
низкомолекулярные декстраны:
реополиглюкин
— раствор, обеспечивающий поступление
в сосудистое русло жидкости из тканей
и проявляющий дезаг-регационное
действие;полиглюкин
— декстран, длительное время остающийся
в сосудистом русле.
Объем
коллоидных растворов не должен превышать
¼ вводимых препаратов.
Для
повышения онкотического давления плазмы
и борьбы с дефицитом белка следует
использовать нативную плазму, альбумин,
протеин. Не рекомендуется применять
белковые гидролизаты, так как они
повышают активность поджелудочной
железы.
Восстановление
микроциркуляции и улучшение реологических
свойств крови возможно путем применения
реополиглюкина, гепарина, трентала,
ацетилса/шциловой кислоты.
Суммарный
объем инфузионной терапии должен
составлять из расчета 40-60 мл/кг массы
больного при условии контроля почасового
диуреза, артериального давления и
пульса, центрального венозного
давления. При массивной инфузионной
терапии целесообразно внутриартериальное
введение растворов (в чревную артерию)
для предупреждения отека легких.
При
остром панкреагите следует предусмотреть
профилактику и терапию легочных
осложнений:
использование
бронхолитичесшх препаратов (аминофиллин
в/венно по 250-500 мг, эфедрин до 30 мг в
сутки, изопрена-лин путем аэрозольных
ингаляций через каждые 4 часа);
лечение
инфекционных осложнений антибиотиками;оксигенотерапия
(гедиево-кислородная смесь);искусственная
вентиляция легких при снижении р02 менее
бОммрт.ст.
При
возникновении бактериальной токсемии
главной задачей следует считать:
• профилактику
и лечение гнойно-септических осложнений;
поддержание функций органов и систем;
диагностику локальных осложнений
острого панкреатита;
• устранение
метаболических нарушений. V.
Антибактериальная профилактика и
терапия
Вопрос
о профилактическом употреблении
антибиотиков при остром панкреатите
был долгое время дискуссионным в связи
с тем, что первично острый панкреатит
является асептическим заболеванием.
Однако асептическое воспаление с очень
большой вероятностью переходит в
некроз, а инфицирование некроза является
ведущей причиной смерти практически
каждого второго больного при
панк-реонекрозе. Поэтому мы полагаем,
что полноценная профилактическая
антибиотикотерапия оправдана с момента
поступления больного в стационар, а
возможно еще и на догоспитальном этапе.
Данные
микробиологических исследований
являются основой выбора антибактериальных
препаратов при профилактике и лечении
острого панкреатит Эффективность
антибактериальной терапии зависит от
способности антибиотиков проникать в
ткани поджелудочной железы. В
зависимости от этого выделяют три группы
антибиотиков.
ГРУППА
I. Концентрация аминогликозидов,
аминопеницилли-нов и цефалоспоринов
первого поколения после в/венного
введения не достигают в тканях
поджелудочной железы минимальной
подавляющей концентрации (МПК) для
большинства бактерий.
ГРУППА
П представлена антибактериальными
препаратами, концентрация которых
после в/венного введения эффективна
для подавления некоторых, но не всех
микроорганизмов. Сюда относятся
защищенные пенициллины широкого спектра
действия: пиперацил-лин, тикарциллин,
а также цефалоспорины Ш-ГУ поколения:
цефапе-разон, цефотаксим и цефепим (IV
поколения).
ГРУППА
Ш представлена фторхинолонами
(ципрофлоксацин, офлоксацин и пефлоксацин)
и карбопенемами (метропенем и имипе-нем).
Они создают максимальные концентрации
в панкреатических тканях. Антибиотики
следует сочетать с метронидазолом как
компонентом комбинированной
антибактериальной терапии.
Считаем
целесообразным включение режима
селективной декон-томинации кишечника
(пероральное введение фторхинолонов:
перфлоксацинаи ципрофлоксацина).
Для подавления развития грибковой
инфекции желательно включение
антифунгальных средств, в частности,
флуконазола.
Диагноз
панкреонекроза является абсолютным
показанием к назначению антибиотиков
II и Ш поколения.
Источник