Острый панкреатит как осложнение острого холецистита
Острый холецистит, одно из наиболее распространенных заболеваний и по частоте занимает второе место после аппендицита. Летальность составляет 6-10% . В возникновении острого холецистита ведущая роль играет инфекция.
В желчный пузырь инфекция попадает тремя путями:
1.Гематогенным
2.Лимфогенным
3.Энтерогенным.
При гематогенном пути инфекция попадает в желчный пузырь из общего круга кровообращения по системе общей печёночной артерии или из кишечного тракта по воротной вене и далее в печень.
Основными предрасполагающими моментами развития холецистита и желчекаменной болезни является.
1.Застой желчи в желчном пузыре и протоков.
2.Нарушение холестеринового обмена веществ.
Повышение холестерина в крови и желчи наблюдается при подагре, диабете, обильном питании жирной пищи, желтков. Желчно-каменная болезнь сопровождается образованием камней в желчном пузыре, желчных протоков.
Желчные камни образуются из составных частей желчи — холестерина, желчных пигментов.
Доминирующая роль в образовании камней играют.
1.Инфекция
2.Изменение состава желчи
3.Застой желчи.
По Ашофу камни различают:
1.Камни метаболического состояния:
а) холестериновые камни — состоят из холестерина, мало содержащего белка, бело-серого цвета, развиваются в здоровом пузыре.
б) пигментные камни, не содержащие холестерина, не тонут в воде. Они -множественные, содержат медь, темного цвета.
в) комбинационные камни развиваются, как асептические из холестерина, пигментации.
Классификация холецистита
1. Неосложнённый
2. Осложнённый
3. Калькулезный, без калькулезный
Неосложнённый:
- Катаральный
- Флегмонозный
- Гангренозный
Осложненный:
- Околопузырным инфильтратом.
- Околопузырном абсцессом.
- Прободение пузыря.
- Перитонитом.
- Механической желтухой.
- Холангитом.
- Наружным или внутренним желчным свищем.
- Острым панкреатитом.
Клиника острого холецистита
1.Сильная и постоянная боль в животе, локализуется в правом подреберье, с иррадиацией в правую подключичную область, плечо, лопатку или в поясничную область.
2. Тошнота, повторная рвота, которая не приносит облегчение и больному.
3. Повышение температуры тела.
4. Пульс 80 — 120 ударов в минуту.
Специфические острого холецистита:
а) Симптом Ортнера — боль при покалачивании правой реберной дуги ребрам ладони.
б) Симптом Кера — усиление боли при глубоком вдохе, когда пальпирующая
рука касается воспаленного желчного пузыря.
в) Симтом Мерфи — непроизвольная задержка дыхания на вдохе при давлении на область правого подреберья.
г) симптом Георгиевского-Мюссе — болезненность при пальпации между головками грудино-ключично-сосцевидной мышцы.
д) клинический анализ крови — отмечается — лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличении скорости оседания эритроцитов.
Дифференциальная диагностика
Отличить острый холецистит от:
1.Острого аппендицита
2.Острого панкреатита
3.Острой кишечной непроходимости
4. Прободной язвы желудка и 12 перстной кишки
5.Почечной колики
Лечебная тактика
Основные положения по лечебной тактика остром холецистите были выработаны на VI и дополнены на XV пленумах правления общества хирургов.
Согласно этим положениям тактика хирурга при остром холецистита должна быть активно-выжидательной.
Принципы активно-выжидательной лечебной тактики состоят в следующем:
1. Показанием к экстренной операции, которая выполняется в первые 2-3 часа с момента госпитализации больного является гангренозный и прободной холециститы.
2. Показанием к срочной операции, которая выполняется в течение 24-48 ч с момента поступления в стационар, является отсутствии эффекта от консервативного лечения.
3. При отсутствии симптомов интоксикации и местных перитонеальных явлений больным проводиться консервативное лечение. Оперативное лечение у данной категории больных выполняют в «холодном» периоде, не выписывая больных из стационара.
Консервативное лечение
Голод в течение 2-3дней.
2. Применение «пузырь» со льдом на область правого подреберья.
3. Промывания желудка.
4. Назначения спазмолитиков: но-шпа, атропин, платифиллин 3 раза в день.
5. Паранефральная блокада 0,25% раствором новокаина в количестве 80-100 мл.
6. Для коррекции нарушения метоболических процессов вводят внутривенно 1,5-2 литр инфузионных средств:
а) Раствор Рингера — Локка 500,0 мл
б) Глюкоза новокаиновая смесь 500 мл (новокаин 0,25% — 100-250 мл + глюкоза 5%- 250 мл ).
в) Гемодез 400,0 мл
г) 5% глюкоза 400,0 мл+ 4% −20-40 мл калий хлорид.
Хирургическое лечение
1. Холецистэктомия — удаления желчного пузыря является основной операцией при острым холецистите. Применяют два способа холецистэктомии: от шейки и от дна.
Оснащение лекции
Презентация лекции (Power Point)
а)демонстрирующих основных симптомов, классификацию
в)Набор хирургических инструментов для выполнения холецистэктомии.
г)Набор средств для консервативного лечения (спазмолитики, новокаин, шприцы)
Темы для самостоятельной работы студентов
а) Анатомо — физиологические особенности гепатобилиопан-креатической зоны.
б) Виды камней, способствующие факторы камнеобразования в)Ультразвуковая диагностика желчного пузыря и поджелудочной железы, значение рентгенологического исследования желчного пузыря.
г)компьютерная томография желчного пузыря и поджелудочной железы
д)пигментный обмен в печени, значение его в диагностике механической желтухи
е)механизм развития острого панкреатита у больных с желчекаменной болезнью
ж) механизм развития острого панкреатита у мужчин, злоупотребляющих алкоголем.
и)ингибиторы ферментов поджелудочной железы
а) Дать понятие об остром холецистите и панкреатите, их место и значение в современной хирургии.
б) Изложить: этиология и патогенез острого холецистита и панкреатита в)Изложить: современная классификация острого холецистита и панкреатита.
г) Дать: характеристику: клиническая симптоматика и диагностика. д)Изложить: инструментальная диагностика холецистита и панкреатита. с)Изложить: лечебная тактика
1.Консервативное.
2.Хирургическое лечение.
ж) Изложить профилактика нагноительных процессов в брюшной полости операционной раны.
Ожидаемые результаты:
После прослушивания лекции студенты должны:
а) Знать возникновение острого холецистита и панкреатита.
б) Знать современные теории возникновения острого холецистита и панкреатита.
в) Знать этиология и патогенез острого холецистита и панкреатита.
г) Знать классификации острого холецистита и панкреатита.
д) Знать клиническая симптоматика.
ж) Знать специфические симптомы острого холецистита и панкреатита.
з) Знать диагностика острого холецистита и панкреатита.
и) Знать особенности течения острого холецистита и панкреатита у больных пожилого и старческого возраста.
к) Знать дифференциальная диагностика острого холецистита и панкреатита.
л) Знать осложнение острого холецистита и панкреатита.
м) Знать инструментальная диагностика острого холецистита и панкреатита.
н) Знать лечебная тактика острого холецистита и панкреатита.
о) Знать консервативное лечение острого холецистита и панкреатита.
п) Знать хирургическое лечение острого холецистита и панкреатита.
Содержание
а) Общая характеристика понятий острого холецистита и панкреатита.
б) О значении этих тем для будущих врачей — стоматологов.
в) Анатомия внепеченочных путей, роль пигментного обмена печени, причины образования камней.
г) Методы исследования:
- Дуоденальное зондирование
- Рентгенологическое исследование,
- УЗИ.
д) Связь с приёмом жирной пищи, клинико-биохимическое данные, классификация, клиническая картина, купирования приступа и лечение, осложнение, механическая желтуха.
ж) Анатомия и физиология поджелудочной железы.
з) Методы исследования.
и) Острый панкреатит: связь с употреблением алкоголя у мужчин.
к) Этиопатогенез.
л) Классификация, клинико-биохимические данные.
м) Клиническая картина консервативного лечения.
н) Показание к операции, осложнение острого панкреатита.
Контрольные вопросы:
а) Какая внешнесекреторная деятельность поджелудочной железы и печени. Участие этих органов в процессе пищеварения.
б)Жирная пища как причина острого холецистита.
в)Какова клиническая картина острого холецистита?
г)Какие мероприятия необходимо сделать для купирование приступа острого холецистита?
д)Операция выбора при желчекаменной болезни.
е) Что в начале происходит при остром панкреатите: аутолиз и потом воспаление или воспаление, а потом аутолиз и некроз?
ж) Механизм активации трипсиногена, т.e. перехода в трипсин. п)Какие клинико-морфологические формы острого панкреатита существует?
р)Какова типичная клиническая картина острого панкреатита?
м)Какие ингибиторы ферментов поджелудочной железы Вы знаете?
н)Что надо делать при отечной форме острого панкреатита.
Литература:
1. М.И.Кузин — Учебник «Хирургические болезни» 1986г.
2. Ян. Нелюбович — Книга «Острые заболевание органов брюшной полости» М Медгиз., 1961 (перевод с польского)
3. Имре Литтманн — Книга «Оперативная хирургия» 1982г.
4. .Н.Напалков — Учебник «Хирургические заболевание» М Ленинград.,
1969г.
5. Н.И.Блинов — Книга «Ошибка, опасности и осложнения в хирургии». 1975г.
6. П.Силич- Книга «Хирургия кишечника» М.Бухарест.1979г.
7. Ш.И.Каримов — Учебник «Хирургик касалликлар» Тошкент, 1991г.
8. С.М.Агзамходжаев-Учебник «Хирургик касалликлар», Тошкент 1991г.
9. О.Б.Милонов — Книга «Послеоперационные осложнения и опасности в абдоминальной хирургии»- М.,Москва, 1990г.
10. Р.Конден, Л.Найхус — Книга «Клиническая хирургия»-Практика. Москва.1998г.
Источник
Содержание
Панкреатит и холецистит — патологии совершенно разные, но часто сопровождают друг друга, так как взаимосвязаны. В некоторых случаях, холецистит может быть осложнением хронического панкреатита, в другом случае, холецистит может стать причиной панкреатита. Кроме того, причины у этих заболеваний схожи, да и симптомы панкреатита и холецистита практически одинаковы. Поэтому для правильного лечения необходимо понимать, как формируется связь между панкреатитом и холециститом, и предварительно поставить правильный, исходный диагноз, чтобы вовремя предотвратить осложнения.
Что такое холецистит и панкреатит?
Холецистит, панкреатит — это заболевания пищеварительного тракта, воспалительного характера. При воспалении поджелудочной железы, доктора будут говорить о панкреатите, который протекает в двух формах — остро и хронически, с периодами ремиссии и обострения. При этом заболевании поджелудочная железа не может полноценно справляться со своими функциями — вырабатывать особый пищеварительный сок, инсулин и др. Из-за этого существенно нарушаются процессы пищеварения, ухудшается общее состояние и появляются специфические для заболевания симптомы.
При воспалении желчного пузыря говорят о холецистите, который также может протекать остро и хронически и имеет несколько форм. Именно эта патология является наиболее вероятным следствием желчнокаменной болезни или дискинезии желчевыводящих путей. Из-за нарушения вывода желчи из желчного пузыря (его моторики) развивается воспаление, которое запускает процессы камнеобразования и ухудшения состояния.
Симптомы панкреатита и холецистита
Симптомы панкреатита и холецистита схожи, и первое, что заставляет обратить на себя внимание — сильная, приступообразная боль в правом подреберье, в эпигастрии. Боль может иррадиировать, т.е. распространяться в область правой лопатки. Панкреатит в острой форме характеризуется болями в области спины.
Симптомами панкреатита являются повышение температуры, ухудшение общего состояния, слабость, различные диспепсические расстройства — тошнота, отрыжка, диарея, метеоризм. Отмечается потеря веса, резкое снижение аппетита.
Поэтому при обращении к доктору в плане диагностики интерес представляет не только панкреатит, но и холецистит. Этим и объясняется перечень анализов — лабораторные анализы крови, мочи, кала и визуальных методов исследования — УЗИ, рентгенография и др.
Панкреатит и холецистит: где взаимосвязь?
При повышении давления в желчных протоках запускаются патологические механизмы, в результате которых происходит заброс желчи в саму поджелудочную железу. Сама по себе желчь для поджелудочной железы и ее тканей оказывается губительной, поражаются сосуды, формируются кровоизлияния, отек и после — воспаление.
Именно так объясняет взаимосвязь холецистита и панкреатита так называемая теория желчной гипертензии. Этими же процессами объясняется связь холецистита с холангитом и желтухой.
Также во взаимовлиянии двух патологий особое значение отводится микробной причине возникновения патологии — инфекции микробного происхождения.
Лечение панкреатита и холецистита в комплексной терапии
У желчного пузыря и поджелудочной железы одинаковые цели, но разные средства. Основная функция этих органов обеспечить организм ферментами, способствующими перевариванию основных компонентов пищи — белков, жиров и углеводов. И при нарушении работы одного органа, в результате воспаления или деструктивных процессов, нарушается работа другого — так формируется порочный круг. И главная задача лечения панкреатита не допустить осложнений и разорвать его.
Все лечение должно быть комплексным: назначение специальной диеты, лекарственная терапия, рекомендации по ведению образа жизни.
Краеугольным камнем в лечении панкреатита при наличии симптомов холецистита является именно диета. В ее основе лежат принципы дробного питания — 5-6 раз в сутки, маленькими порциями, кушать нужно в одно и то же время, для нормализации процесса пищеварения и выработки пищеварительных соков.
Из рациона необходимо полностью исключить жаренное, острое, пряное и соленья, жирные кондитерские кремы, алкоголь, шоколад, а также все продукты, способствующие гиперсекреции желудочного сока или же стимулирующие повышенное газообразование.
Всем этим требованиям отвечают принципы лечебной диеты — стол №5. Главный принцип заключается не только в дробном питании, но и в предварительном измельчении продуктов питания. Под категорическим запретом горячее или холодное, все подаваемые блюда должны быть теплыми — комнатной температуры.
Лечение панкреатита, осложненного воспалением желчевыводящих путей, не может проходить без приема антибиотиков. Они помогут справиться с обострением, да и процесс нормализации состояния может быть под большим вопросом.
Симптомы панкреатита обязывают назначить симптоматическую терапию — для снятия боли назначают спазмолитики, для улучшения и нормализации пищеварения — ферментные препараты и диету.
Как только холецистит, панкреатит из острой стадии переходят в стадию угасания, к основному лечению добавляются процедуры физиотерапии. Только после совета с докторами могут быть рекомендованы средства народной медицины — настои и отвары трав с разной направленностью.
Лечение панкреатита, осложненного холециститом, подразумевает санаторно-курортное лечение, желательно на минеральных источниках. Использование минеральной воды может способствовать нормализации процесса пищеварения и, следовательно, улучшению общего состояния больного.
Только комплексный подход к лечению заболеваний и своевременное реагирование на возможные осложнения позволит привести панкреатит и холецистопанкреатит в состояние длительной ремиссии и нормализовать состояние пациентов. Диету при данных заболеваниях придется соблюдать постоянно. Именно правила питания позволят держать заболевание под контролем, а малейший срыв увеличивает шансы на срыв и обострение воспаления.
- Гастроэнтерология. Национальное руководство / под ред. В.Т. Ивашкина, Т.Л. Лапиной. — 2015
- Клиническая гастроэнтерология / Григорьев П.А., Яковенко А.В.. — 2004
Источник
Гангренозный
холецистит с развитием перитонита
в большинстве случаев является следствием
прогрессирования флегмонозной стадии
воспаления пузыря в гангренозную с
развитием некроза и перфорацией его
стенки. Кроме того встречается «Первичный
гангренозный холецистит» на фоне
атеросклероза и тромбоза пузырной
артерии у лиц пожилого и старческого
возраста.
При
развитии перитонита на первое место
выходят симптомы интоксикации с
признаками местного или распространенного
напряжения мышц передней брюшной стенки
и симптомов раздражения брюшины
(Щеткина-Блюмберга).
При
перфорации пузыря
быстро развиваются симптомы разлитого
перитонита. Состояние больных тяжелое.
Температура тела повышена. Тахикардия
до 120 ударов в минуту и больше. Дыхание
поверхностное, учащенное. Язык сухой.
Живот вздут за счет пареза кишечника,
правые его отделы не участвуют в акте
дыхания. Перистальтика кишечника снижена
или отсутствует. Симптомы раздражения
брюшины положительны. В анализах: высокий
лейкоцитоз сдвигом формулы влево,
увеличение СОЭ, нарушение электролитного
состава крови и кислотно-основного
состояния, протеинурия и цилиндрурия.
У людей пожилого и старческого возраста
симптомы заболевания выражены неярко,
что может затруднять диагностику.
Перитонит
без перфорации желчного пузыря или
«пропотной» перитонит является
особенной формой развития перитонита,
возникающих у некоторых больных с острым
холециститом. Одной из причин его
возникновения является рефлюкс сока
поджелудочной железы через общую ампулу
большого дуоденального сосочка в желчные
протоки и пузырь с развитием ферментативного
холецистита. Другой причиной являются
морфологические особенности строения
желчного пузыря: его тонкостенный
характер, отсутствие подслизистого
(самого прочного) слоя.
Клиническая
картина острого холецистита в этом
случае трансформируется в клиническую
картину местного и разлитого желчного
перитонита. Во время операции в брюшной
полости находят большое количество
мутного желтого выпота, а кишечник и
другие органы брюшной полости окрашены
в яркий желтый цвет. При осмотре желчный
пузырь воспален, но какие-либо явные
признаки некроза стенки пузыря
отсутствуют. При этом видно, что с
поверхности желчного пузыря в брюшную
полость выделяется (пропотевает) мутная
желчь, что и является причиной желчного
перитонита.
Лечение
заключается в экстренном выполнении
холецистэктомии и лечении перитонита
в соответствии с общепринятыми нормами:
санация, дренировании брюшной полости.
Подробно об этом написано в Методических
указаниях «Перитонит».
Острый
обтурационный холецистит является
холециститом, протекающим на фоне
обтурации
шейки желчного пузыря
камнем и продуктами воспаления. Иногда
студенты причиной обтурационного
холецистита называют обтурацию желчных
протоков (холедоха), но это не правильно,
так как в этом случае возникает другое
осложнение – механическая желтуха.
Обтурационный холецистит протекает
без механической желтухи, суть его в
другом – воспаление протекает в замкнутом
пространстве, а именно в «отключенном»
желчном пузыре.
Если
в «отключенном» пузыре воспаление носит
катаральный характер то у больного
формируется «водянка желчного пузыря».
Новая желчь в пузырь не поступает, а
имеющиеся желчные пигменты постепенно
всасываются, пузырь заполняется серозным
выпотом. В итоге, когда во время операции
выполняют пункцию желчного пузыря, из
раздутого пузыря эвакуирую светлую
белесоватую жидкость, по виду напоминающую
молочную сыворотку, так называемую –
«белую желчь».
Если
в «отключенном» пузыре воспаление носит
гнойный характер, формируется «эмпиема
желчного пузыря» и пузырь заполняется
гноем. При пункции из такого пузыря в
большом количестве откачивают гной,
иногда со зловонным запахом.
Клинически
заболевание начинается остро, при
миграции камня из шейки желчного пузыря
обратно в просвет пузыря приступ может
закончиться. Если этого не происходит
воспалительные изменения прогрессируют.
Клинически это похоже на клинику обычного
холецистита, но имеются и особенности.
Основной отличительной чертой
обтурационного холецистита является
значительное увеличение в размерах
пузыря, в результате его можно легко
прощупать через переднюю брюшную стенку
в виде крупного грушеподобного
напряженного и болезненного образования.
Увеличенный в размерах (больше 10-11 см в
длину) желчный пузырь можно увидеть на
УЗИ, на УЗИ так же можно обнаружить
«вколоченный» в шейку пузыря камень.
Остальные
клинические признаки соответствуют
обычному острому холециститу.
Тактика
и методы лечения примерно такие же, как
и при обычном холецистите. А именно:
обтурационный холецистит сам по себе
не является показанием к экстренной
операции, экстренное вмешательство
выполняют только при наличии перитонита.
Если перитонита нет, то больного лечат
консервативно. Но если на фоне анальгетиков,
спазмолитиков, антибиотиков, инфузионной
терапии больному в
течение суток
не стало лучше и желчный
пузырь не сократился – выполняют срочную
операцию.
Холецистопанкреатит.
Одним
из вариантов течения острого холецистита
является сочетание его с явлениями
острого панкреатита. Такое течение
заболевания обусловлено наличием общей
ампулы большого дуоденального сосочка,
где происходит слияние общего желчного
протока и главного (Вирсунгова) протока
поджелудочной железы. Наличие камней
в желчных протоков и стриктур большого
дуоденального сосочка может приводит
к одновременному развитию, как острого
холецистита так и острого панкреатита.
Заболевание начинается, как острый
холецистит, но нарушение оттока
панкреатического сока, либо рефлюкс
желчи в поджелудочную железу приводит
к развитию признаков панкреатита.
По
мере развития панкреатита, клиническая
картина меняется, появляются новые
признаки, боли из правого подреберья
распространяются на область эпигастрия,
левое подреберье и приобретают
опоясывающий характер. Боли иррадиируют
в поясницу. Усиливается рвота, нарастают
признаки интоксикации.
Объективно
отмечаются боли в проекции поджелудочной
железы (с.Керте), вздутие верхней половины
живота (с. Сторожевой петли), боли в левом
рёберно позвоночном углу (с.Мейо-Робсона),
появление пятен цианоза на боковых
стенках живота, около пупочной области
и лице.
Может
отмечаться субиктеричность кожных
покровов, потемнение мочи и обесцвечивание
кала за счет отека головки железы и
возникновении на этом фоне явлений
холестаза.
При
лабораторном исследовании наличие
панкреатита подтверждается увеличением
содержания в крови амилазы, в моче –
диастазы.
При
ультразвуковом исследовании отмечается
увеличение размеров поперечных размеров
поджелудочной железы до 4-5 см, увеличение
расстояния между задней стенкой желудка
и передней поверхностью поджелудочной
железы свыше 3 мм и достигающее 10 — 20 мм,
что характеризует отек парапанкреатической
клетчатки.
При
отсутствии признаков панкреонекроза,
лечение холецистопанкреатита такое
же, как и при остром холецистите и зависит
от изменений в стенке пузыря (лечение
холецистита см.выше). Дополнительно
требуется назначения препаратов
снижающих секрецию поджелудочной
железы: сандостатин, октреотид;
дезинтоксикационная инфузионная
терапия, назначение антибиотиков,
анальгетиков и спазмолитиков.
Гнойный
холангит –
это распространение гнойного
воспалительного процесса на внепеченочные
желчные протоки: общий желчный проток,
общий печеночный проток, на долевые, а
затем и на внутрипеченочные протоки.
При отсутствии лечения формируются
одиночные или множественные абсцессы
печени. Гнойный холангит, как осложнение
острого холецистита встречается редко,
но при его развитии состояние больного
становиться тяжелым и может закончиться
смертью.
Особенностью
этого осложнения является то, что он
практически никогда
не развивается на фоне неизмененных
желчных
протоков.
Т.е. для того, чтобы развился гнойный
холангит должны быть камни холедоха,
либо стриктуры желчных путей или большого
дуоденального сосочка. На этом фоне в
протоках возникает стаз желчи, затем
присоединяется инфекция.
Для
гнойного холангита характерна нарастающая
желтуха, повышение температура тела до
39-400С
и выше, боли в правом подреберье. Все
эти признаки называются триада
Шарко. Очень
характерным признаком холангита являются
потрясающие
ознобы, с
подъемами температуры 400
и выше, сменяющиеся чувством жара и
проливными потами.
Состояние
больного тяжелое, они вялые и заторможенные,
пульс частый, АД снижено. При пальпации
живота наряду с симптомами острого
холецистита и болезненности в правом
подреберье определяеттся увеличенная
печень и селезенка (пальпаторно,
перкуторно и на УЗИ).
Прогрессирование
заболевания приводит к развитию абсцессов
печени и печеночно-почечной недостаточности.
Появляются
признаки сепсиса и бактериально-токсического
шока: высокая гипертермия сменяется
гипотермией, нарастает желтуха, падение
артериального давления, резкая тахикардия,
тахипноэ, олигурия, спутанность сознания.
В
крови определяется выраженный лейкоцитоз,
сдвиг Л-формулы влево, резкое увеличение
СОЭ, высокая билирубинемия за счет
прямого и непрямого билирубина, высокая
активность трансаминаз (АСТ, АЛТ) и
щелочной фосфатазы. Нарастают азотистые
шлаки крови (остаточный азот, мочевина,
креатинин).
Гнойный
холангит является показанием к экстренной
операции.
Если
холангит развился на фоне острого
холецистита больному выполняют операцию
холецистэктомии, но лечение самого
гнойного холангита требует выполнения
наружного дренирования желчных протоков
(см. рис). Через культю пузырного протока
или холедохотомическое отверстие в
просвет холедоха устанавливают
пластиковый дренаж. По дренажу оттекает
гной и желчь, что приводит к исчезновению
желтухи и купированию явлений желтухи.
Сам дренаж может иметь Т-образную форму
(дренирование по Керу), либо это обычная
пластиковая трубка с дополнительным
боковым отверстием на конце (дренирование
по Вишневскому).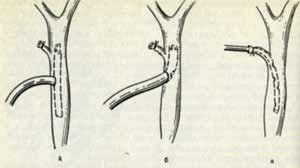
Другим
методом лечения гнойного холангита
является эндоскопическое
назобилиарное дренирование холедоха.
С помощью эндоскопического аппарата –
фиброволокнистого дуоденоскопа больному
осматривается ДПК, где находят большой
дуоденальный сосочек. При наличии
стриктуры сосочка, последнюю рассекают,
из холедоха извлекают камни, а в сам
просвет холедоха со стороны ДПК
устанавливают тонкий трубчатый дренаж.
После извлечения эндоскопа дренаж
остается в желчных протоках и выводиться
через ДПК-желудок-пищевод-нос, поэтому
такой тип дренирования называется
назобилиарным. Особенно этот метод
показан тем больным, у которых желчный
пузырь отсутствует (холецистэктомия
была выполнена раньше).
Механическая
желтуха. Осложненное
течение острого калькулезного холецистита
может проявиться появлением клиники
механической желтухи, возникающей при
обтурации желчных протоков конкрементами
(холедохолитиаз) и наличии стриктуры
большого дуоденального сосочка. Часто
эти камни желчного протока и стриктура
сочетаются.
При
сочетании холецистита и механической
желтухи признаки воспаления пузыря и
перитонита возникают на фоне холестаза,
что усугубляет состояние больного.
Интенсивное окрашивание склер и кожных
покровов в желтый цвет появляется через
один день и более от начала острого
приступа болей в правом подреберье, так
же отмечается появление темной окраски
мочи и обесцвеченного кала, кожного
зуда, высокого уровня билирубина (200-300
мкмоль/л) в основном за счет прямого
(коньюгированного) билирубина. Подробно
об этих признаках написано в руководстве
кафедры «Механическая желтуха».
Между
тем такое сочетание патологии значительно
усложняет выбор тактики и методов
лечения больного. С одной стороны больной
должен быть избавлен от источника
воспаления – желчного пузыря, а с другой
стороны тем или иным образом должна
быть ликвидирована желчная гипертензия.
Решение должно быть принято быстро, так
как наличие инфекции и холестаза создает
все условия для развития еще одного
очень тяжелого осложнения – гнойного
холангита.
В
зависимости от уровня технического
оснащения лечебного учреждения и
состояния больного могут быть использованы
несколько вариантов лечения больного.
1.
Выполнения ЭРХПГ, эндоскопическое
рассечение большого дуоденального
сосочка (папилосфинктеротомия), извлечение
через большой дуоденальный сосочек из
холедоха камней или установление
трубчатого дренажа (назабилиарное
дренирование) через дуоденальный сосочек
– ДПК – желудок – пищевод – нос. В
дальнейшем, при наличии деструктивного
холецистита больному выполняется
холецистэктомия.
2.
Выполнение открытой холецистэктомии.
Во время операции проводится
интраоперационная холангиография,
холедохотомия и ревизия холедоха зондом.
При наличии камней они извлекаются из
холедоха. При наличии стриктуры
накладывается анастомоз между общим
желчным протоком и ДПК.
3.
При наличии перитонита выполняется
холецистэктомия и наружное дренирование
холедоха через культю пузырного протока.
Дренажная трубка выводится наружу через
прокол в брюшной стенке, через дренаж
осуществляется сброс желчи и желтуха
купируется.
4.
У самых тяжелых больных при наличии
перитонита и тяжелой сопутствующей
патологии выполняется минимальный
объем операции – холецистостомия. Через
небольшой разрез на передней брюшной
стенке в желчный пузырь устанавливается
трубчатый дренаж, который выводиться
наружу, через дренаж происходит отток
гноя и желчи, что обычно позволяет
купировать одновременно и приступ
холецистита и механическую желтуху.
Острый
холецистит на фоне внутренних свищей.
У
больных с длительным анамнезом, болеющих
ЖКБ в течение многих лет и перенесших
многочисленные приступы острого
холецистита возможно формирование
свищей между желчным пузырем и кишечником.
Механизм формирования свищей следующий:
воспаления желчного пузыря сопровождается
воспалением окружающих тканей
(перихолецистит), что в итоге приводит
к развитию вокруг пузыря спаечного
процесса, в который вовлекаются петли
кишечника. Петля тонкой или толстой
кишки спаиваются с желчный пузырем,
крупные камни могут вызвать пролежень
одновременно стенки желчного пузыря и
кишечника, сами камни проваливаются в
просвет кишки, а в этой месте формируются
билио-дигестивный (желче-кишечный) свищ
без развития перитонита.
Внутренний
свищ может быть сформирован между
желчным пузырем и тонкой или толстой
кишкой. Попадание тонко- и толсто-
кишечного содержимого, усугубляет
течение холецистита, так как сопровождается
попаданием в просвет желчного пузыря
большого количества колибацилярной
микрофлоры.
Признаками
внутреннего свища может быть наличие
газа в желчном пузыре, выявленным при
УЗ или рентгенологическом исследовании.
Лечение
холецистита на фоне внутреннего
билиодигистивного свища — оперативное
и заключается в разобщении желчного
пузыря и кишки, затем выполняют
холецистэктомию, а рану на кишке ушивают.
.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

