Острый панкреатит и гепатит а
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
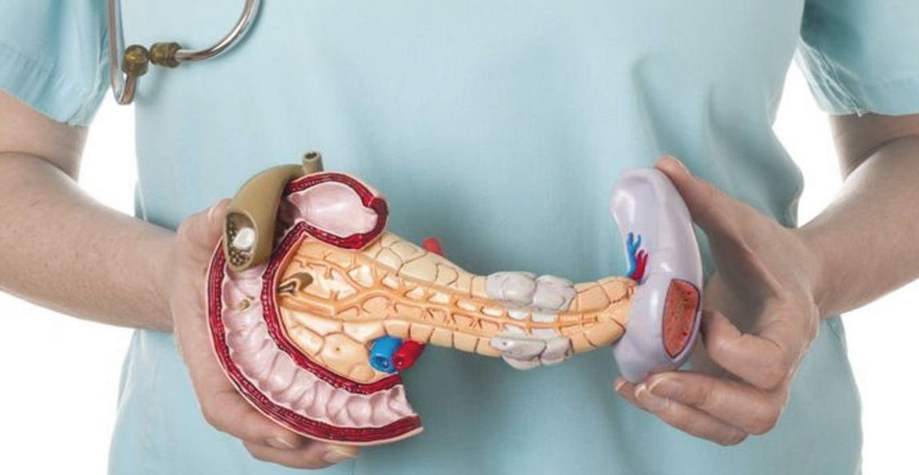
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
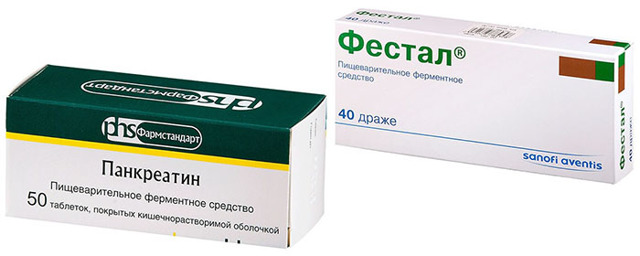 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Панкреатит – это заболевание желудочно-кишечного тракта, которое возникает в результате алиментарных причин либо злоупотребления алкоголем.
Панкреатит часто развивается после праздников
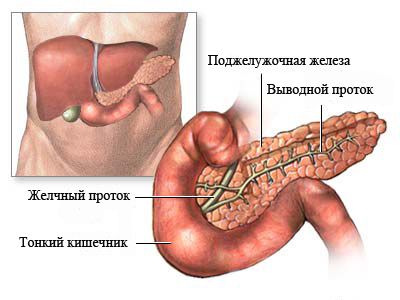
Анатомические особенности
Поджелудочная железа располагается в забрюшинном пространстве и имеет приплюснутую, продолговатую форму. Анатомически в ней различают хвост, тело и головку, которая прилежит к двенадцатиперстной кишке. Внутри орган состоит из множества микроскопических ячеек – ацинусов, которые соединены между собой сетью протоков. Именно в этих дольках происходит выработка пищеварительных ферментов (липазы, амилазы, протеиназы) в неактивном виде, по протокам они выводятся в просвет двенадцатиперстной кишки. В норме активация панкреатического сока происходит в кишечнике при смешивании его с пищей, поступившей из желудка.
За сутки у взрослого вырабатывается около полулитра панкреатического сока.
Также в поджелудочной железе есть и другой вид продуцирующей ткани – это островки Лангерганса, которые равномерно распределены по всему органу. Они являются частью эндокринной системы и вырабатывают сразу несколько биологически-активных веществ.
Анатомия поджелудочной железы
Панкреатический гормон – инсулин, обеспечивает клетки организма энергией, утилизируя главный ее источник – глюкозу.
Развитие болезни
Панкреатит – это воспалительные изменения в тканях поджелудочной железы. При этой патологии происходит преждевременное активирование пищеварительных ферментов прямо внутри ацинусов и протоков, что приводит к их расщеплению. В последующем участки с поврежденными дольками замещаются соединительной тканью, которая неспособна к продукции каких-либо биологически-активных веществ.
В зависимости от интенсивности воспаления, врачи выделяют острый и хронический панкреатит.
В основе механизма развития болезни – воздействие повреждающего фактора
Опасность острого панкреатита
Острый панкреатит характеризуется активным процессом саморазрушения железы. Происходит интенсивный некроз тканей, который поначалу является асептическим (без участия болезнетворных микроорганизмов), но без адекватного лечения в скором времени к воспалению присоединяется инфекция. Согласно степени повреждения органа, заболевание имеет три основных формы:
- отечный панкреатит;
- асептический панкреонекроз;
- инфицированная деструкция.
Течение острого панкреатита часто усугубляется осложнениями различной локализации. К местным относятся:
- псевдокиста (стерильная или септическая);
- абсцессы, вследствие инфицирования некротизированных участков;
При неинфицированном панкреонекрозе может присоединиться бактериальная инфекция
- асептическая или инфицированная флегмона забрюшинной клетчатки;
- кровотечения;
- парапанкреатический инфильтрат;
- свищи;
- перитонит.
Системные осложнения:
- инфекционно-токсический или панкреатогенный шок;
- полиорганная недостаточность.
Болезнь требует немедленной медицинской помощи, развитие острого панкреатита приводит пациента на операционный стол.
Патология часто требует хирургического вмешательства
Несмотря на возможности современной медицины, смертность при заболевании сохраняется довольно высокой: в среднем каждый десятый клинический случай заканчивается летальным исходом. Если же речь идет о молниеносно развивающемся деструктивном панкреатите, то статистика здесь еще более пугающая: даже на фоне интенсивного лечения выживает приблизительно половина пациентов.
Хроническая форма
Обычно в исходе острого некроза развивается хронический панкреатит, но достаточно часто он является самостоятельным заболеванием. Патология распространена и нередко протекает незаметно для человека, скрываясь за сопутствующими болезнями желчевыводящих путей.
Симптомы холецистита или ЖКБ могут искажать признаки заболевания
Хронический панкреатит характеризуется менее интенсивным воспалением и дегенерацией тканей, склонен обостряться и затухать. При этой патологии наблюдается деформация протоков, появление в них конкрементов и уменьшение количества продуцируемых ацинусами ферментов и гормонов. Такие изменения в строении и функции поджелудочной железы связаны с уменьшением количества активных долек и инсулиновых островков, а также с замещением погибших ацинусов соединительной тканью и образованием кист.
Медиками разработано множество классификаций хронической формы панкреатита, которые призваны всестороннее отразить патологический процесс в пораженном органе. Применяется следующая градация патологии по причине развития:
- аутоиммунный;
Аутоимунный панкреатит может возникнуть как следствие билиарного цирроза печени
- токсический;
- наследственный;
- рецидивирующий;
- неуточненной этиологии.
Аутоиммунный
Обычно сопровождает другие системные заболевания (первичный билиарный цирроз, синдром Шегрена и прочие), связанные с агрессией собственного иммунитета против отдельных тканей и органов. Эта форма плохо поддается обычному лечению, но реагирует на терапию, направленную на подавление активности аутоантител.
Токсический
Составляет более половины всех случаев хронического панкреатита и ассоциирован с алкогольной интоксикацией.
Курящие и злоупотребляющие спиртным люди находятся в группе риска
Кроме этого, спровоцировать болезнь могут: табакокурение, прием ряда лекарственных средств или воздействие токсинов, нарушения жирового и/или минерального обмена в организме.
Наследственный
Связан с генетической мутацией и активируется злоупотреблением алкоголем, сопутствующими поражениями желчевыводящей системы, патологиями щитовидки и некоторыми другими болезнями. Первые симптомы появляются еще в детском возрасте, кроме того, наследственный хронический панкреатит характеризуется быстрым прогрессированием и ассоциирован с высоким риском развития новообразований.
Воспаление поджелудочной может осложняться злокачественными опухолями
В клинической практике врачи также используют классификацию воспалительных заболеваний поджелудочной по ферментной активности (гипер- и гипоферментные варианты) и по тяжести течения (легкое, средней степени, тяжелое).
Симптоматика и диагностика
Проявления панкреатита практически не имеют строго специфичных признаков. Большинство жалоб, которые предъявляют больные, можно связать с патологиями печени, желчного пузыря, желудочно-кишечного тракта.
Часто поражения других органов пищеварительной системы сопутствуют панкреатиту, взаимно усугубляясь.
В основном пациенты обращаются к врачу (терапевту или гастроэнтерологу) с жалобами на боли в животе.
Боли носят разнообразный характер
Они могут охватывать верхнюю часть живота и спину по типу «пояса» или не иметь четкой локализации, а иногда даже имитируют почечную колику. Часто больные отмечают связь болевого синдрома с тошнотой или чувством тяжести после употребления пищи. Нередко пациента может беспокоить жидкий или кашицеобразный стул, ухудшение аппетита, частая рвота и чувство слабости.
У людей с длительным анамнезом панкреатита возможно заметное снижение массы тела и появление симптомов анемии, авитаминозова, вторичного сахарного диабета.
Для того чтобы заподозрить и диагностировать патологию, врачу необходимо провести опрос и осмотр пациента, прощупывание болевых точек живота. Затем доктор назначает общеклинический и биохимический анализы крови, общий анализ мочи для определения в ней амилазы, копроскопию, УЗИ.
Ультразвуковое исследование органов брюшной полости – обязательный этап диагностики панкреатита
В некоторых случаях может быть показано применение компьютерной томографии и ФГДС.
Лечение
Ведение острого панкреатита происходит исключительно в условиях хирургического стационара.
Важный принцип терапии – временное «исключение» поджелудочной железы из пищеварительного процесса.
Для этого в первые три-четыре дня обострения пациенту назначается голодание. Фактически питание происходит в виде внутривенных вливаний, но также рекомендуется питье щелочных минеральных вод без газа. В дальнейшем при позитивной динамике пациент показано питание смесями через зонд, еще позднее – диета №5п по Певзнеру.
Успешный исход терапии зависит от соблюдения правильного питания
Консервативное лечение включает обезболивание, дезинтоксикацию, ликвидацию спазма панкреатических протоков и билиарного тракта, а также цитостатическую терапию. Хороший эффект дает включение в схему назначений инфузионного введения Соматостатина. Для профилактики и лечения инфекционных осложнений используются антибиотики.
Ранее патологию лечили антиферментными препаратами, однако их применение является спорным из-за недоказанной эффективности.
При неэффективности консервативной терапии и развитии осложнений (кровотечение, формирование абсцессов и др.) применяется хирургическое вмешательство. В сложных случаях необходима повторная операция, однако при этом повышается риск летальности.
Схема лечения хронического панкреатита с высокой активностью ферментов совпадает с таковой при консервативном ведении острой формы.
Недостаток активных веществ можно восполнить специальными средствами
При гипоферментных обострениях основные силы должны быть направлены на коррекцию недостаточности пищеварительного секрета железы. С этой целью рекомендуется применение ферментных препаратов (Панкреатин, Мезим, Креон), а также лекарств, стимулирующих работу поджелудочной. Кроме того, применяются спазмолитики и анальгетики. Больному рекомендуется частое и дробное питание, исключение алкоголя.
О роли ферментных препаратов в лечении панкреатита смотрите в видео:
Источник
Острый панкреатит
Острый панкреатит – это острый
воспалительный процесс в поджелудочной железе с разнообразным
вовлечением региональных тканей и/или вовлечением других органов и
систем.
При остром панкреатите происходит внутрипротоковая активация
ферментов (в норме ферменты находятся в поджелудочной железе в
неактивном состоянии) и запуск процесса формирования панкреонекроза. В
дальнейшем процесс приобретает лавинообразный характер с образованием и
выбросом в сосудистое русло вторичных, агрессивных факторов –
эндотоксинов, которые в свою очередь, ведут к развитию эндотоксикоза и в
дальнейшем определяют клинику течения заболевания.
Основным клиническим критерием, отличающим острый панкреатит от
хронического , является восстановление нормальной функции поджелудочной
железы.
В структуре острой патологии органов брюшной полости панкреатит
занимает третье место – после острого аппендицита и холецистита. Ранее
он регистрировался у 9-16% больных. Но за последние 20 лет
заболеваемость острым панкреатитом возросла в 40 раз, значительно
увеличилась частота деструктивных форм.
При подозрении на острый панкреатит больного нужно
госпитализировать в хирургическое отделение. Ввиду того, что
патологический процесс в поджелудочной железе развивается чрезвычайно
быстро, особенно при прогрессирующих формах заболевания, необходима
госпитализация больных даже с панкреатитом легкой степени тяжести.
Немедикаментозное лечение.
При раннем энергичном и многокомпонентном консервативном лечении у
80-90% больных острым панкреатитом наступает выздоровление в течении
3-7 дней от начала лечения. Ранняя госпитализация необходима для
избегания прогрессирования острого панкреатита, предупреждения перехода
отечных форм болезни в некротические, для ограничения
распространенности некротических изменений в поджелудочной железе.
В первые дни показан холод на эпигастральную область, что
подавляет экскреторную секрецию железы. С целью обеспечения
функционального покоя поджелудочной железы больной должен голодать до 7
дней. При неосложненном течении после уменьшения выраженности болей
прием пищи может быть возобновлен. Пищу следует принимать маленькими
порциями (до 5-6 раз в сутки). Она должна содержать много углеводов,
белки и жиры ограничиваются, что снижает секрецию панкреатических
ферментов.
В условиях стационара применяется не только лекарственная терапия
(инфузионно-дезинтоксикационная, антибактериальная терапия,
обезболивание, антиферментные препараты), но в ряде случаев и
хирургическое лечение.
Хронический панкреатит
Хронический панкреатит – длительное
прогрессирующее заболевание поджелудочной железы, характеризующееся
появлением во время обострения признаков острого некротизирующего
воспалительного процесса, постепенным замещением паренхимы органа
соединительной тканью и нарастанием внешнесекреторной и инкреторной
недостаточности поджелудочной железы.
За последние 30 лет в мире отмечен значительный рост числа
больных острым и хроническим панкреатитом, что связывают с растущим
злоупотреблением алкоголя, учащением воспалительных заболеваний ЖКТ.
Чаще болеют люди 31-50 лет.
Лечение.
Комплексное лечение хронического панкреатита включает решение следующих задач:
1)необходимо убедить больного отказаться от употребления алкоголя и соблюдать диету.
2)Необходимо провести заместительную ферментную терапию с целью
компенсации внешнесекреторной недостаточности поджелудочной железы.
Лечебные мероприятия направлены на предупреждение развития осложнений и
профилактику рецидивов.
Немедикаментозное лечение.
Функциональный покой поджелудочной железы создается в первую
очередь диетой, ограничивающей секрецию панкреатического сока и
предупреждающей провоцирование миграции мелких камней. При выраженных
обострениях заболевания на 3-5 дней назначается стол 0 (голод). Через
3-5 дней больного переводят на пероральное питание. Прием пищи должен
быть частым (4-6 раз в сутки), небольшими порциями. Она должна быть
тщательно измельченной, с большим содержанием легко перевариваемых и
хорошо усваиваемых белков. Ограничивают потребление продуктов,
способных стимулировать секрецию поджелудочной железы, в первую очередь
жиров, кислых продуктов. Больному запрещается употребление алкоголя,
острой пищи, консервов, газированных напитков, кислых фруктовых соков.
Лекарственная терапия.
Для купирования болевого синдрома при обострении хронического
панкреатита применяют ненаркотические анальгетики, миотропные
спазмолитики.
При лечении применяют антигистаминные препараты, подавляющие
секрецию поджелудочной железы и активность гидролитических ферментов.
Для уменьшения стимулирующих влияний регулярных пептидов на
внешнюю секрецию поджелудочной железы и желудочную секрецию назначают
ингибиторы протонной помпы либо блокаторы Н2-рецепторов гистамина.
Антацидные препараты нейтрализуют HCI и способствуют снижению уровня
секретина, обеспечивают тем самым функциональный покой поджелудочной
железы.
Одновременно применяют препараты, подавляющие активность ферментов
поджелудочной железы, которые поступили в кровь. Показаниями к
назначению таких препаратов является выраженная гиперферментемия.
При обострении хронического панкреатита, сопровождающегося развитием
перипанкреатита, холангита и других осложнений, показано назначение
антибиотиков широкого спектра действия.
Заместительная терапия.
При снижении экзокринной функции поджелудочной железы, наличии
признаков мальабсорбции и стеатореи с целью заместительной терапии
назначаются ферментные препараты. Дозы этих препаратов зависят от
степени панкреатической недостаточности.
Ферментные препараты не должны снижать рН желудочного сока или
стимулировать панкреатическую секрецию. Продолжительность лечения
зависит от состояния больного.
После стихания обострения хронического панкреатита поддерживающую
терапию необходимо проводить на протяжении 6-12 месяцев. Используют
препараты, уменьшающие секрецию поджелудочной железы: антацидные
препараты, антагонисты Н2-рецепторов гистамина, ИПП, холинолитики. При
наличии внешнесекреторной недостаточности поджелудочной железы
необходимо назначать ферментные препараты.
Профилактика.
При алкогольном панкреатите основной мерой профилактики обострения
является отказ от употребления алкоголя, соблюдение диеты. Грамотная
поддерживающая терапия существенно уменьшает частоту обострений у
70-80% больных.
При билиарнозависимом панкреатите необходимо проводить санацию
билиарной системы. Показано проведение литолитической терапии
препаратами урсодезоксихолевой кислоты.
Источник


