Острый панкреатит диагностика и лечение реферат
Кировская
государственная медицинская академия
Министерство
здравоохранения и федерального развития
Российской
Федерации
Выполнила:
студентка
группы 417
лечебного
факультета
Лобанова
Александра Сергеевна
Заведующий
кафедрой:
Доктор
мед.наук, профессор,
Никитин
Н.А.
Преподаватель:
Кандидат
мед.наук, доцент,
Коршунова
Т.П.
Киров
— 2011 год.
Оглавление:
Главы:
Актуальность
проблемы……………………………………………………3Общие
вопросы по проблеме:
2.1
. Анатомо-физиологические аспекты………………………….3
2.2.
Классификации………………………………………………….9
2.3.
Современные теории этиопатогенеза………………………..11
2.4.
Общая синдромология и семиотика…………………………19
2.5.
Методы диагностики…………………………………………21
2.6.
Дифференциальная диагностика…………………………….27
2.7.
Современные методы лечения……………………………….30
2.8.
Методы и средства реабилитации……………………………37
2.9.
Исходы, осложнения, прогноз………………………………..37
2.10.
Меры профилактики…………………………………………38
3.
Выводы…………………………………………………………………….39
4.
Список литературы……………………………………………………….40
Актуальность проблемы.
Проблема
острого панкреатита является одной из
актуальнейших в экстренной хирургии.
Это связано не только с тем, что заболевание
очень распространено, но и с тем, что
оно сложно в диагностике и в выборе
лечебной тактики. Несмотря на то, что
клиническая картина и характер
морфологических изменений в поджелудочной
железе при остром панкреатите описаны
около 300 лет назад, и в последние годы
возникают и исчезают различные концепции
этиологии и патогенеза этого заболевания,
предлагаются и отвергаются разнообразные
тактико-технические направления лечения.
В
последние годы вопросы лечебной тактики
у больных острым панкреатитом подверглись
существенным изменениям: стала более
целенаправленной и патогенетически
обоснованной консервативная терапия,
унифицированы показания к отдельным
методам инструментальной диагностики
и различным видам хирургических
вмешательств. Более широкое применение
получили прямые операции на поджелудочной
железе при деструктивных формах острого
панкреатита.
Общие вопросы по проблеме:
. Анатомо-физиологические аспекты.
Поджелудочная
железа представляет собой образование
треугольно-призматической формы. Тело
её обычно имеет три отчётливо выраженные
поверхности: переднюю, заднюю и нижню
ю, головка и хвост — только две: переднюю
и заднюю. На нижней поверхности головки
по верхнему краю нижней горизонтальной
части ДПК располагается крюковидный
отросток. Масса — 70-90 г. Длина железы
составляет в среднем 16-17см, ширина в
области головки – 5 см, в области тела
— 3,5 см, в области хвоста — 0,6-2 см. Расположена
на уровне I L позвонка на границе брюшной
полости и забрюшинного пространства,
топографо-анатомически тесно связана
с забрюшинными органами и сосудами:
правыми почечными сосудами и началом
воротной вены, верхними брыжеечными
сосудами, аортой и началом грудного про
тока, селезёночной и нижней брыжеечной
венами, солнечным сплетением, левыми
почкой, надпочечником и почечными
сосудами.
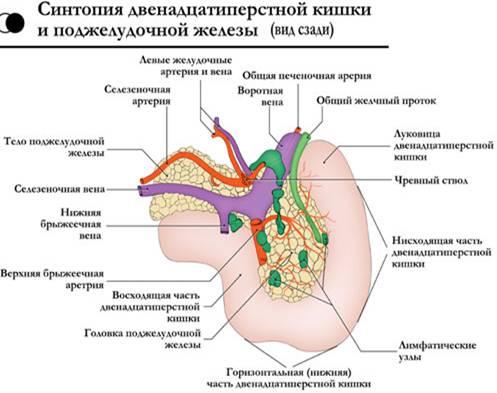
Собственная
фасция поджелудочной железы представляет
собой полупрозрачную пластинку, которая
неодинаково окружает её различные
отделы. Головку эта фасция окружает со
всех сторон и сращена с прилегающей
стенкой двенадцатиперстной кишки. Тело
и хвост покрыты собственной фасцией
только сзади, сверху и снизу. Поджелудочная
железа тесно прилежит к массе рыхлой
забрюшинной клетчатки.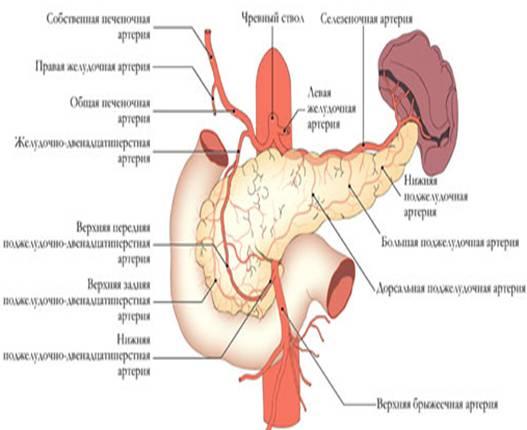
Кровоснабжение
поджелудочной железы осуществляется
из трёх истоков: 1) a. gastro duodenalis, которая
исходит из a. hepatica, 2) a. pancreatoduodenalis inferior,
3) a. lienali s, снабжающей кровью преимущественно
тело и хвост поджелудочной железы. (см.
рис)
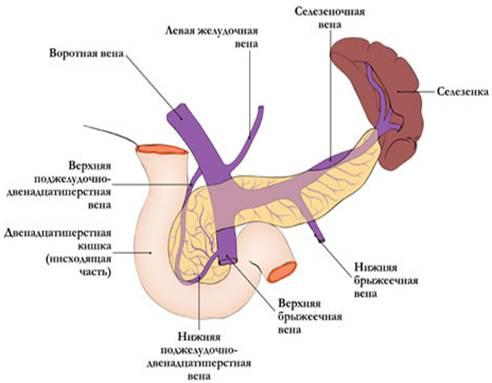
Отток
крови проходит по верхней панкреатодуоденальной
вене, впадающей в систему верхней
брыжеечной вены, нижней панкреатодуоденальной
вене, впадающей либо в верхнюю брыжеечную,
либо в тощекишечную вену. Из тела и
хвоста кровь по мелким панкреатическим
венам оттекает через селезёночную вену
в воротную.
Лимфатические
сосуды железы образуют густую сеть,
анастомозируя с лимфатическими сосудами
желчного пузыря и общего желчного
протока. Так же лимфа течёт к надпочечникам,
печени, желудку, селезёнке. Иннервация
поджелудочной железы осуществляется,
в основном, левым блуждающим нервом и
постганглионарными волокнами левых
чревных нервов, в то время, как внепечёночные
желчные пути иннервируются правыми
блуждающими чревными нервами. Принято
считать, что все подходящие к поджелудочной
железе нервы смешанные — симпатические
и парасимпатические.
Протоковая
система поджелудочной железы представлена
панкреатическими и добавочными протоками,
причём, главный и добавочный проток
либо анастомозируют, либо открываются
раздельно на большом и малом сосочках
двенадцатиперстной кишки. Бывает, что
главный и добавочный протоки анастомозируют,
но добавочный не открывается в
двенадцатиперстную кишку.
Физиология
поджелудочной железы.
Поджелудочная
железа характеризуетсяальвеолярно-ацинозным
строением, состоит из многочисленных
долек, отделённых друг от друга прослойками
соединительной ткани. Каждая долька
складывается из секреторных эпителиальных
клеток разнообразной формы: треугольной,
округлой и цилиндрической. В этих клетках
образуется панкреатический сок.
Среди
клеток железистой паренхимы поджелудочной
железы имеются особые клетки, которые
группируются в виде скоплений и носят
название островков Лангерганса. Величина
островков варьирует от 50 до 400 мкм в
диаметре. Общая масса их составляет 1-2
% массы железы взрослого человека.
Островки Лангерганса богато снабжены
кровеносными сосудами и не имеют выводных
протоков, то есть обладают внутренней
секрецией, выделяют гормоны в кровь,
принимают участие в регуляции углеводного
обмена.
Поджелудочная
железа обладает внутренней и внешней
секрецией.Внешняя секрециясостоит в
выделении в двенадцатиперстную кишку
панкреатического сока, который играет
большую роль в процессе пищеварения.
За сутки поджелудочная железа вырабатывает
от 1.500 до 2.000 мл панкреатического сока,
имеющего щелочной характер (рН 8,3-8,9) и
строгое соотношение анионов (155 ммоль)
и катионов (СО2 карбонатов, бикарбонатов
и хлоридов). В состав сока входят ферменты:
трипсиноген, амилаза, липаза, мальтаза,
лактаза, инвертаза, нуклеаза, ренин,
сычужный фермент и в очень небольшом
количестве — эрепсин.
Трипсиноген
представляет собой сложный фермент,
состоящий из трипсиногена, химотрипсиногена,
карбоксипептидазы, расщепляющих белки
до аминокислот. Трипсиноген выделяется
железой в недеятельном состоянии,
активируется в кишечнике энтерокиназой
и переходит в активный трипсин. Однако,
если этот фермент соприкасается с
цитокиназой, выделяющейся из клеток
поджелудочной железы при их гибели, то
активация трипсиногена может наступить
и внутри железы.
Липаза
внутри железы не активна и активируется
в двенадцатиперстной кишке солями
желчных кислот. Она расщепляет нейтральный
жир на жирные кислоты и глицерин.
Амилаза
выделяется в активном состоянии. Она
участвует в переваривании углеводов.
Амилаза вырабатывается не только
поджелудочной железой, но также слюнными
и потовыми железами, печенью и лёгочными
альвеолами.
Инкреторная
функция поджелудочной железы обеспечивает
регуляцию водного обмена, принимает
участие в жировом обмене и регуляции
кровообращения.
Механизм
панкреатической секреции двойной —
нервный и гуморальный, действует
одновременно и синергично.
В
первой фазе пищеварения выделение сока
происходит под влиянием стимулов с
блуждающего нерва. Выделяющийся
панкреатический сок при этом содержит
большое количество ферментов. Введение
атропина уменьшает выделение
панкреатического сока. Во второй фазе
пищеварения секреция железы стимулируется
секретином — гормоном, который выделяется
слизистой оболочкой двенадцатиперстной
кишки. Выделяющийся панкреатический
сок при этом имеет жидкую консистенцию
и содержит небольшое количество
ферментов.
Внутрисекреторная
деятельность поджелудочной железы
состоит в выработке четырёх гормонов:
инсулина, липокаина, глюкагона и
калликреина (падутина).
Островки
Лангерганса содержат 20-25% А-клеток,
которые являются местом образованияглюкагона.
Остальные 75-80% составляют В-клетки,
которые служат местом синтеза и
депонированияинсулина. D-клетки являются
местом образованиясоматостатина, а
С-клетки -гастрина.
Основную
роль в регуляции углеводного обмена
выполняетинсулин, который снижает
уровень сахара крови, способствует
отложению гликогена в печени, поглощению
его тканями и уменьшению липемии.
Нарушение продукции инсулина вызывает
повышение сахара крови и развитие
сахарного диабета.Глюкагон — антагонист
инсулина. Он вызывает распад гликогена
в печени и выделение глюкозы в кровь и
может являться второй причиной развития
диабета. Функция этих двух гормонов
тонко координируется. Секреция их
определяется уровнем сахара в крови.
Таким
образом, поджелудочная железа является
сложным и жизненно важным органом,
патологические изменения которого
сопровождаются глубокими нарушениями
пищеварения и обмена веществ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Ñòàòèñòèêà çàáîëåâàåìîñòè îñòðûì ïàíêðåàòèòîì. Ýòèîïàòîãåíåç, êëàññèôèêàöèÿ, ôîðìû è âîçìîæíûå îñëîæíåíèÿ çàáîëåâàíèÿ. Äèàãíîñòèêà îñòðîãî ïàíêðåàòèòà. Êëèíè÷åñêàÿ êàðòèíà è îáúåêòèâíîå îáñëåäîâàíèå áîëüíîãî. Âèäåîëàïàðîñêîïè÷åñêàÿ õîëåöèñòýêòîìèÿ.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ââåäåíèå
Çàáîëåâàåìîñòü îñòðûì ïàíêðåàòèòîì èç ãîäà â ãîä íåóêëîííî ðàñòåò, ñîñòàâëÿÿ â ïîñëåäíèå ãîäû 10% îò îáùåãî ÷èñëà ïàöèåíòîâ õèðóðãè÷åñêîãî ïðîôèëÿ.  ñòðóêòóðå îñòðûõ õèðóðãè÷åñêèõ çàáîëåâàíèé îñòðûé ïàíêðåàòèò çàíèìàåò òðåòüå ìåñòî, óñòóïàÿ ïî ÷àñòîòå ëèøü îñòðîìó àïïåíäèöèòó è îñòðîìó õîëåöèñòèòó.
Æåíùèíû çàáîëåâàþò îñòðûì ïàíêðåàòèòîì â 3-4 ðàçà ÷àùå ìóæ÷èí, íî ïðè ïàíêðåîíåêðîçå ñîîòíîøåíèå ìóæ÷èí è æåíùèí îäèíàêîâî.  15—20 % íàáëþäåíèé ðàçâèòèå îñòðîãî ïàíêðåàòèòà íîñèò òÿæåëûé äåñòðóêòèâíûé õàðàêòåð, ïðè ýòîì ó 40—70% áîëüíûõ ïðîèñõîäèò èíôèöèðîâàíèå î÷àãîâ íåêðîòè÷åñêîé äåñòðóêöèè. Åñëè â ðåøåíèè ïðîáëåìû îñòðîãî îòå÷íîãî ïàíêðåàòèòà çà ïîñëåäíèå ãîäû äîñòèãíóòû çíà÷èòåëüíûå óñïåõè, òî îñòàåòñÿ âåñüìà àêòóàëüíîé ðàçðàáîòêà ìåòîäîâ ëå÷åíèÿ ïàíêðåîíåêðîçà è åãî ïîñëåäñòâèé.
Îáùàÿ ëåòàëüíîñòü îò îñòðîãî ïàíêðåàòèòà â ÐÔ ñîñòàâëÿåò 2,5 íà 1000 íàñåëåíèÿ, ïðè ýòîì ïîñëåîïåðàöèîííàÿ ëåòàëüíîñòü — 23,6-50,8%. Ïðè òîòàëüíîì äåñòðóêòèâíîì ïîðàæåíèè ÏÆ ëåòàëüíîñòü äîñòèãàåò 90-100%. Ñðåäè ïðè÷èí ñìåðòè áîëüíûõ äåñòðóêòèâíûì ïàíêðåàòèòîì èíôåêöèîííûå îñëîæíåíèÿ ñîñòàâëÿþò 80%.
1. Ýòèîïàòîãåíåç îñòðîãî ïàíêðåàòèòà
Îñòðûé ïàíêðåàòèò — îñòðîå çàáîëåâàíèå ïîäæåëóäî÷íîé æåëåçû, â îñíîâå êîòîðîãî ëåæàò äåãåíåðàòèâíî-âîñïàëèòåëüíûå ïðîöåññû, âûçâàííûå àóòîëèçîì òêàíè æåëåçû ñîáñòâåííûìè åå ôåðìåíòàìè. Òåðìèí «ïàíêðåàòèò» óñëîâíîå, ñîáèðàòåëüíîå ïîíÿòèå. Âîñïàëèòåëüíûå èçìåíåíèÿ â æåëåçå ïðè ýòîì çàáîëåâàíèè íå ÿâëÿþòñÿ îïðåäåëÿþùèìè, à ÿâëÿþòñÿ, êàê ïðàâèëî, âòîðè÷íûìè. Îíè âîçíèêàþò èëè ïðèñîåäèíÿþòñÿ, êîãäà â æåëåçå óæå èìåþòñÿ âûðàæåííûå äåñòðóêòèâíûå èçìåíåíèÿ, ðàçâèâàþùèåñÿ ïîä âëèÿíèåì ïåðåâàðèâàþùåãî äåéñòâèÿ àêòèâèðîâàííûõ ïðîòåîëèòè÷åñêèõ è ëèïîëèòè÷åñêèõ ôåðìåíòîâ æåëåçû.
 êîíöå XIX âåêà Senn è Fitz âïåðâûå îïèñàëè êëèíèêî-ìîðôîëîãè÷åñêèå ïðîÿâëåíèÿ îñòðîãî ïàíêðåàòèòà. Îäíàêî äî ñåðåäèíû ÕÕ âåêà ïàíêðåàòèò ÿâëÿëñÿ îòíîñèòåëüíî ðåäêèì çàáîëåâàíèåì. Ïðàâèëüíîå åãî ðàñïîçíàâàíèå ÿâëÿëîñü óäåëîì ñ÷àñòëèâîãî ñëó÷àÿ, à óäà÷íûé èñõîä åãî ëå÷åíèÿ ðàññìàòðèâàëñÿ êàê èñêëþ÷åíèå.
Ê 1954ã. â îòå÷åñòâåííîé ëèòåðàòóðå íàñ÷èòûâàëîñü âñåãî îêîëî 600 ñëó÷àåâ îïèñàíèé ïàíêðåàòèòà (Âèíîãðàäîâ Â.Â., 1974ã.); íåáîëüøèì ÷èñëîì íàáëþäåíèé ðàñïîëàãàëè è çàðóáåæíûå àâòîðû (Mondor 1939ã., Bockus 1965ã.) Îñòðûé ïàíêðåàòèò — ïîëèýòèîëîãè÷åñêîå çàáîëåâàíèå. Íàèáîëåå ÷àñòî â êëèíè÷åñêîé ïðàêòèêå âñòðå÷àþòñÿ âòîðè÷íûå åãî ôîðìû, êîòîðûå âîçíèêàþò íà ôîíå çàáîëåâàíèé äðóãèõ îðãàíîâ, ñ êîòîðûìè ïîäæåëóäî÷íàÿ æåëåçà èìååò òåñíûå ôóíêöèîíàëüíûå è àíàòîìè÷åñêèå ñâÿçè. Âòîðè÷íûé ïàíêðåàòèò íåðåäêî ðàçâèâàåòñÿ ïðè îáùèõ èíôåêöèÿõ è âîñïàëèòåëüíûõ çàáîëåâàíèÿõ ñîñåäíèõ îðãàíîâ, òàêèõ êàê áðþøíîé è ñûïíîé òèô, èíôåêöèîííûé ïàðîòèò, ãåïàòèò, äèâåðòèêóë äâåíàäöàòèïåðñòíîé êèøêè, ðàçëè÷íûå ôîðìû åþíèòà, èëåèòà, êîëèòà. Ïðîíèêíîâåíèå èíôåêöèè â ïîäæåëóäî÷íóþ æåëåçó âîçìîæíî ãåìàòîãåííûì, ëèìôîãåííûì, âîñõîäÿùèì «äóêòîãåííûì» ïóòåì è â ðåçóëüòàòå íåïîñðåäñòâåííîãî ðàñïðîñòðàíåíèÿ. Òðàâìàòè÷åñêèé ïàíêðåàòèò, ïîìèìî îòêðûòûõ è çàêðûòûõ ïîâðåæäåíèé æåëåçû, íåðåäêî âîçíèêàåò ïîñëå îïåðàöèé íà îðãàíàõ âåðõíåãî ýòàæà áðþøíîé ïîëîñòè. Òàêîå âìåøàòåëüñòâî, êàê ðåòðîãðàäíàÿ ïàíêðåàòèêîõîëàíãèîãðàôèÿ, ïðè êîòîðîé êîíòðàñòíîå âåùåñòâî â ïðîòîêè ïîäæåëóäî÷íîé æåëåçû ââîäÿò ïîä äàâëåíèåì, òàêæå íåðåäêî îñëîæíÿåòñÿ îñòðûì ïàíêðåàòèòîì.
ïàíêðåàòèò äèàãíîñòèêà êëèíè÷åñêèé õîëåöèñòýêòîìèÿ
2. Êëàññèôèêàöèÿ îñòðîãî ïàíêðåàòèòà
Îòñóòñòâèå åäèíîé òî÷êè çðåíèÿ íà ïàòîëîãè÷åñêèé ïðîöåññ â ïîäæåëóäî÷íîé æåëåçå ïðè îñòðîì ïàíêðåàòèòå, ñìåøåíèå ôîðì è ñòàäèé çàáîëåâàíèÿ, à òàêæå âûäåëåíèå îñëîæíåíèé â îòäåëüíûå íîçîëîãè÷åñêèå ôîðìû ïîðîæäàåò òåðìèíîëîãè÷åñêóþ ïóòàíèöó. Ýòî ïðèâîäèò ê íåàäåêâàòíîìó âûáîðó êîíñåðâàòèâíîé è õèðóðãè÷åñêîé òàêòèêè ëå÷åíèÿ, çàòðóäíÿåò ïðîâåäåíèå äîêàçàòåëüíûõ íàó÷íûõ èññëåäîâàíèé.
Ñóùåñòâóþùèå êëàññèôèêàöèè ïàíêðåàòèòà îñíîâàíû íà êëèíè÷åñêèõ äàííûõ, à òàêæå ñîâðåìåííûõ ëàáîðàòîðíûõ è èíñòðóìåíòàëüíûõ ìåòîäàõ, ïîçâîëÿþùèõ ñóäèòü î ñîñòîÿíèè ïîäæåëóäî÷íîé æåëåçû. Ïðàêòè÷åñêè, â íèõ ó÷èòûâàåòñÿ âîçìîæíîñòü îáðàòèìîñòè ïðîöåññà (ïàíêðåàòèò / ïàíêðåîíåêðîç) è ïðîãíîçèðîâàíèÿ èñõîäîâ çàáîëåâàíèÿ íà îñíîâå äàííûõ î ðàñïðîñòðàí?ííîñòè è õàðàêòåðå ïîðàæåíèÿ, ÷òî âî ìíîãîì îïðåäåëÿåò ëå÷åáíóþ òàêòèêó. Íàèáîëåå ðàñïðîñòðàíåííîé â çàïàäíîé ëèòåðàòóðå ÿâëÿåòñÿ êëàññèôèêàöèÿ ïàíêðåàòèòîâ, ïðèíÿòàÿ â 1992ã. (ã.Àòëàíòà). Îñíîâûâàÿñü íà ìîðôîëîãè÷åñêèõ è êëèíè÷åñêèõ êðèòåðèÿõ, îíà âûäåëÿåò ñëåäóþùèå ôîðìû 19 ïàíêðåàòèòîâ:
3. Ôîðìû îñòðîãî ïàíêðåàòèòà
1. Ïàíêðåàòèò îòå÷íûé (èíòåðñòèöèàëúíûé).
2. Ïàíêðåàòèò íåêðîòè÷åñêèé (ïàíêðåîíåêðîç) ñòåðèëüíûé:
ïî õàðàêòåðó íåêðîòè÷åñêîãî ïîðàæåíèÿ: æèðîâîé, ãåìîððàãè÷åñêèé, ñìåøàííûé;
ïî ðàñïðîñòðàíåííîñòè ïîðàæåíèÿ: ìåëêîî÷àãîâûé, êðóïíîî÷àãîâûé;
ïî ëîêàëèçàöèè: ñ ïîðàæåíèåì ãîëîâêè, òåëà, õâîñòà, âñåõ îòäåëîâ ÏÆ.
3. Ïàíêðåàòèò íåêðîòè÷åñêèé (ïàíêðåîíåêðîç) èíôèöèðîâàííûé
4. Îñëîæíåíèÿ îñòðîãî ïàíêðåàòèòà
1. Ïàðàïàíêðåàòè÷åñêèé èíôèëüòðàò.
2. Ïàíêðåàòîãåííûé àáñöåññ.
3. Ïåðèòîíèò:
ôåðìåíòàòèâíûé (àáàêòåðèàëüíûé);
áàêòåðèàëüíûé.
4. Ñåïòè÷åñêàÿ ôëåãìîíà çàáðþøèííîé êëåò÷àòêè:
ïàðàïàíêðåàòè÷åñêîé,
ïàðàêîëè÷åñêîé,
ïàðàíåôðàëüíîé,
òàçîâîé.
5. Àððîçèâíîå êðîâîòå÷åíèå.
6. Ìåõàíè÷åñêàÿ æåëòóõà.
7. Ïñåâäîêèñòà:
ñòåðèëüíàÿ;
èíôèöèðîâàííàÿ.
5. Êëèíè÷åñêàÿ êàðòèíà è îáúåêòèâíîå îáñëåäîâàíèå áîëüíîãî
Æàëîáû. Ïðè îïðîñå áîëüíîãî ñëåäóåò ïðåæäå âñåãî âûÿñíèòü, êîãäà íà÷àëîñü çàáîëåâàíèå, ÷òî ýòîìó ïðåäøåñòâîâàëî, êàêèìè ñèìïòîìàìè îíî ïðîÿâëÿëîñü. Íàäî óñòàíîâèòü íàëè÷èå áîëåé, èõ õàðàêòåð è äèíàìèêó. Áîëü ÿâëÿåòñÿ âåäóùèì è ïîñòîÿííûì ñèìïòîìîì îñòðîãî ïàíêðåàòèòà. Áîëè âîçíèêàþò âíåçàïíî. Îäíàêî èíîãäà èìåþòñÿ ïðåäâåñòíèêè â âèäå ÷óâñòâà òÿæåñòè â ýïèãàñòðàëüíîé îáëàñòè, ëåãêîé äèñïåïñèè. Ïî ñâîåìó õàðàêòåðó áîëè î÷åíü èíòåíñèâíûå, òóïûå, ïîñòîÿííûå, ðåæå ñõâàòêîîáðàçíûå.
Íåîáõîäèìî óñòàíîâèòü èððàäèàöèþ áîëåé (îïîÿñûâàþùàÿ, èððàäèèðóåò â ñïèíó, íàäïëå÷üÿ, çà ãðóäèíó, ÷òî ìîæåò ñèìóëèðîâàòü èíôàðêò ìèîêàðäà). Ñëåäóåò ïîìíèòü, ÷òî èíòåíñèâíîñòü áîëåé ñâÿçàíà ñ ðàçäðàæåíèåì íåðâíûõ ðåöåïòîðîâ, è ïðè íåêðîçå íåðâíûõ îêîí÷àíèé îíà óìåíüøàåòñÿ.
Âîçìîæíà èððàäèàöèÿ áîëåé â ïðàâóþ ïîäâçäîøíóþ îáëàñòü, ÷òî òðåáóåò äèôôåðåíöèàëüíîé äèàãíîñòèêè ñ îñòðûì àïïåíäèöèòîì.  îòëè÷èå îò îñòðûõ âîñïàëèòåëüíûõ çàáîëåâàíèé îðãàíîâ áðþøíîé ïîëîñòè áîëü ïðè îñòðîì ïàíêðåàòèòå íå óñèëèâàåòñÿ ïðè êàøëå, âòÿãèâàíèè æèâîòà, íàòóæèâàíèè è ò.ï. Îáðàùàåò íà ñåáÿ âíèìàíèå ïîâåäåíèå áîëüíîãî: èç-çà âûðàæåííûõ áîëåé ïàöèåíòû áåñïîêîéíû, ïîëîæåíèå òåëà ÷àñòî âûíóæäåííîå. Áîëüíûå ïîñòîÿííî ìåíÿþò ïîëîæåíèå òåëà, íå ïîëó÷àÿ îáëåã÷åíèÿ, íåðåäêî íàõîäÿòñÿ â ïîëóñîãíóòîì ñîñòîÿíèè, íèêîãäà íå áûâàþò ïîëíîñòüþ íåïîäâèæíû.
Òîøíîòà è ðâîòà íîñÿò ðåôëåêòîðíûé õàðàêòåð. Ðâîòà ÷àñòî áûâàåò ïîâòîðíîé, íåóêðîòèìîé, íå ïðèíîñÿùåé áîëüíûì îáëåã÷åíèÿ.
6. Ëå÷åíèå îñòðîãî ïàíêðåàòèòà è åãî îñëîæíåíèé
Ëå÷åíèå áîëüíûõ ñ ïàíêðåàòèòîì ïðîâîäèòñÿ â ñîîòâåòñòâèè ñ ôîðìîé çàáîëåâàíèÿ è ñòåïåíüþ òÿæåñòè ñîñòîÿíèÿ áîëüíîãî.
Êàê ïðàâèëî, ëå÷åíèå îñòðîãî ïàíêðåàòèòà ïîñòðîåíî íà îáùèõ ïðèíöèïàõ, âêëþ÷àþùèõ ïîäàâëåíèå ñåêðåöèè ïîäæåëóäî÷íîé æåëåçû, æåëóäêà è äâåíàäöàòèïåðñòíîé êèøêè, êîìïåíñàöèþ ïîòåðÿííîé îðãàíèçìîì æèäêîñòè, ëèêâèäàöèþ âîäíî-ýëåêòðîëèòíûõ è ìåòàáîëè÷åñêèõ ðàññòðîéñòâ, ñíèæåíèå àêòèâíîñòè ôåðìåíòîâ, óñòðàíåíèå ïîâûøåííîãî äàâëåíèÿ â æåë÷åâûâîäÿùèõ è ïàíêðåàòè÷åñêèõ ïóòÿõ, óëó÷øåíèå ðåîëîãè÷åñêèõ ñâîéñòâ êðîâè, ïðîôèëàêòèêó è ëå÷åíèå ôóíêöèîíàëüíîé íåäîñòàòî÷íîñòè æåëóäî÷íî-êèøå÷íîãî òðàêòà, ïðîôèëàêòèêó è ëå÷åíèå ñåïòè÷åñêèõ îñëîæíåíèé, ïîääåðæàíèå îïòèìàëüíîãî êîëè÷åñòâà êèñëîðîäà â îðãàíèçì, îáåçáîëèâàíèå.
Ëå÷åíèå îáû÷íî íà÷èíàþò ñ ïåðåëèâàíèÿ èçîòîíè÷åñêèõ ðàñòâîðîâ è ïðåïàðàòîâ êàëèÿ õëîðèäà ïðè ñíèæåííîì êîëè÷åñòâå êàëèÿ â êðîâè. Ïðè äåôèöèòå îáúåìà öèðêóëèðóþùåé êðîâè äëÿ èíôóçèè èñïîëüçóþò êîëëîèäíûå ðàñòâîðû. Äëÿ âîññòàíîâëåíèÿ ìèêðîöèðêóëÿöèè è ðåîëîãè÷åñêèõ ñâîéñòâ êðîâè íàçíà÷àåòñÿ äåêñòðàí ñ ïåíòîêñèôèëëèíîì.
Ñîâìåñòíî ñ èíôóçèîííîé òåðàïèåé ïðîâîäÿò ìåðîïðèÿòèÿ, íàïðàâëåííûå íà ïîäàâëåíèå ôóíêöèîíàëüíîé àêòèâíîñòè ïîäæåëóäî÷íîé æåëåçû. Äëÿ ýòîãî áîëüíîìó â òå÷åíèå ïåðâûõ ïÿòè ñóòîê îãðàíè÷èâàåòñÿ ïðè¸ì ïèùè. Êðîìå ýòîãî, ìîæåò áûòü ïðîèçâåäåíà àñïèðàöèÿ ñîäåðæèìîãî æåëóäêà ÷åðåç íàçîãàñòðàëüíûé çîíä, ñ ïîñëåäóþùèì ïðîìûâàíèåì åãî õîëîäíîé âîäîé. Ñ öåëüþ ïîäàâëåíèÿ ñåêðåòîðíîé àêòèâíîñòè ïîäæåëóäî÷íîé æåëåçû è ñíèæåíèÿ êèñëîòîïðîäóêöèè â æåëóäêå íàçíà÷àþò ñèíòåòè÷åñêèå àíàëîãè ñîìàòîñòàòèíà.
Ñ öåëüþ äåòîêñèêàöèè èíîãäà èñïîëüçóþò ýêñòðàêîðïîðàëüíûå ìåòîäû î÷èùåíèÿ: ïëàçìàôåðåç, ãåìîñîðáöèÿ è ò.ä.
Ïðè ðàçâèòèè ïàíêðåîíåêðîçà òðåáóåòñÿ íàçíà÷åíèå àíòèáàêòåðèàëüíûõ ñðåäñòâ, êîòîðûå ïîäáèðàþòñÿ âðà÷îì èíäèâèäóàëüíî.
Ïðè íàëè÷èè ó áîëüíîãî ñèëüíûõ áîëåé åìó íàçíà÷àþò ðàçëè÷íûå îáåçáîëèâàþùèå ïðåïàðàòû.
Êðîìå êîíñåðâàòèâíîãî ëå÷åíèÿ èíîãäà ïðèìåíÿåòñÿ è õèðóðãè÷åñêîå ëå÷åíèå ïàíêðåàòèòà. Ñåé÷àñ îñíîâíûì ìåòîäîì õèðóðãè÷åñêîãî ëå÷åíèÿ ïðè ñòåðèëüíîì ïàíêðåîíåêðîçå ÿâëÿåòñÿ ëàïàðîñêîïèÿ. Îñíîâíûå åå ïðåèìóùåñòâà — ýòî ìàëûå ðàçðåçû, áûñòðîå âîññòàíîâëåíèå ïîñëå îïåðàöèè. Ïðè íåâîçìîæíîñòè âûïîëíèòü îïåðàöèîííîå âìåøàòåëüñòâî ùàäÿùèì ëàïàðîñêîïè÷åñêèì ìåòîäîì ïðîâîäÿò ëàïàðîòîìèþ (ðàññå÷åíèå áðþøíîé ñòåíêè).
 íàñòîÿùåå âðåìÿ, êàê ïðàâèëî, èñïîëüçóþò äâà îñíîâíûõ íàïðàâëåíèÿ. Îäíî íàïðàâëåíèå — óñòàíîâêà äðåíàæåé è ïðîâåäåíèå ïåðèòîíåàëüíîãî ëàâàæà-äèàëèçà. Ýòî ïîçâîëÿåò óäàëÿòü òîêñè÷íûå âåùåñòâà. Äðóãîå íàïðàâëåíèå — óäàëåíèå ïîðàæåííîé ÷àñòè ïîäæåëóäî÷íîé æåëåçû (ðåçåêöèÿ). Êðîìå ýòîãî, ïðè ïàíêðåàòèòå èíîãäà âûïîëíÿþò îïåðàöèþ Ëîóñîíà, êîòîðàÿ çàêëþ÷àåòñÿ â íàëîæåíèè ãàñòðîñòîìû è õîëåöèñòîìû, äðåíèðîâàíèè ñàëüíèêîâà îòâåðñòèÿ è îáëàñòè ïîäæåëóäî÷íîé æåëåçû.
 öåëîì îáúåì è ôîðìà îïåðàòèâíîãî âìåøàòåëüñòâà îïðåäåëÿþòñÿ ëå÷àùèì âðà÷îì â çàâèñèìîñòè îò âèäà ïàíêðåàòèòà, íàëè÷èÿ îñëîæíåíèé è ñîñòîÿíèÿ áîëüíîãî.
Ëå÷åíèå õðîíè÷åñêîãî ïàíêðåàòèòà â ïåðèîä âûðàæåííîãî îáîñòðåíèÿ ïðîâîäèòñÿ òàêæå êàê ïðè îñòðîì ïàíêðåàòèòå.
Ïðè õðîíè÷åñêîì ïàíêðåàòèòå ïèòàíèå äîëæíî áûòü äðîáíûì, íåáîëüøèìè ïîðöèÿìè. Èç ïèòàíèÿ èñêëþ÷àþòñÿ àëêîãîëü, ìàðèíàäû, æàðåíàÿ, æèðíàÿ è îñòðàÿ ïèùà, êðåïêèå áóëüîíû. Äèåòà äîëæíà ñîäåðæàòü ïîâûøåííîå êîëè÷åñòâî áåëêîâ, ñíèæåííîå êîëè÷åñòâî æèðîâ è óãëåâîäîâ. Ïðè ðàçâèòèè ñàõàðíîãî äèàáåòà ñàõàð ïîëíîñòüþ èñêëþ÷àåòñÿ.
Ïðè ðàçâèòèè ôåðìåíòíîé íåäîñòàòî÷íîñòè ïîäæåëóäî÷íîé æåëåçû ñ öåëüþ çàìåñòèòåëüíîé òåðàïèè íàçíà÷àþò ðàçëè÷íûå ôåðìåíòíûå ïðåïàðàòû.
 ñëó÷àå ðàçâèòèÿ îñëîæíåíèé ïàíêðåàòèòà ñîîòâåòñòâåííî ïðîâîäèòñÿ èõ ëå÷åíèå
7. Âèäåîëàïàðîñêîïè÷åñêàÿ õîëåöèñòýêòîìèÿ
ËÕÝ — ñîâðåìåííûé, ìàëîòðàâìàòè÷íûé ìåòîä õèðóðãè÷åñêîãî âìåøàòåëüñòâà. Îäíàêî ïðèìåíåíèå ËÕÝ ó áîëüíûõ îñòðûì õîëåöèñòèòîì èìååò ðÿä íåêîòîðûõ îãðàíè÷åíèé.
Ïîêàçàíèÿ: îñòðûé õîëåöèñòèò (äî 48 ÷ îò íà÷àëà çàáîëåâàíèÿ).
Ïðîòèâîïîêàçàíèÿ:
— âûðàæåííûå ñåðäå÷íî-ëåãî÷íûå íàðóøåíèÿ;
— íåêîððèãèðóåìûå íàðóøåíèÿ ñâåðòûâàíèÿ êðîâè;
— äèôôóçíûé ïåðèòîíèò;
— âîñïàëèòåëüíûå èçìåíåíèÿ ïåðåäíåé áðþøíîé ñòåíêè;
— ïîçäíèå ñðîêè áåðåìåííîñòè (Ï-Ø òðèìåñòð);
— îæèðåíèå IV ñòåïåíè;
— îñòðûé õîëåöèñòèò ïîñëå 48 ÷ îò íà÷àëà çàáîëåâàíèÿ;
— ìåõàíè÷åñêàÿ æåëòóõà;
— ïåðåíåñåííûå îïåðàöèè ïà âåðõíåì ýòàæå áðþøíîé ïîëîñòè.
 õîäå âûïîëíåíèÿ ËÕÝ ìîæåò âîçíèêíóòü íåîáõîäèìîñòü â ïåðåõîäå ê òðàäèöèîííîìó îïåðàòèâíîìó äîñòóïó (êîíâåðñèè). Ê òàêèì îïåðàöèÿì ÷àùå âñåãî ïðèáåãàþò â ñëó÷àå îáíàðóæåíèÿ âîñïàëèòåëüíîãî èíôèëüòðàòà, ïëîòíûõ ñðàùåíèé, âíóòðåííèõ ñâèùåé, íåÿñíîñòè ðàñïîëîæåíèÿ àíàòîìè÷åñêèõ ñòðóêòóð, íåâîçìîæíîñòè âûïîëíåíèÿ õîëåäîõîëèòîòîìèè, âîçíèêíîâåíèÿ èíòðàîïåðàöèîííûõ îñëîæíåíèé (ïîâðåæäåíèå ñîñóäîâ áðþøíîé ñòåíêè, êðîâîòå÷åíèå èç ïóçûðíîé àðòåðèè, ïåðôîðàöèè ïîëîãî îðãàíà, ïîâðåæäåíèÿ îáùåãî ïå÷åíî÷íîãî è îáùåãî æåë÷íîãî ïðîòîêîâ è äð.), óñòðàíåíèå êîòîðûõ íå ïðåäñòàâëÿåòñÿ âîçìîæíûì â õîäå ëàïàðîñêîïè÷åñêîé îïåðàöèè.
Îñíîâíûìè îñëîæíåíèÿìè ËÕÝ ñ÷èòàþòñÿ êðîâîòå÷åíèÿ, òðàâìà ïîëûõ îðãàíîâ è ñîñóäîâ çàáðþøèííîãî ïðîñòðàíñòâà, òðàâìà æåë÷íûõ ïðîòîêîâ.
Ìèíè-ëàïàðîòîìèÿ ñ ýëåìåíòàìè «îòêðûòîé» ëàïàðîñêîïèè â õèðóðãè÷åñêîì ëå÷åíèè îñòðîãî õîëåöèñòèòà Ìåòîäîì âûáîðà ó áîëüíûõ îñòðûì õîëåöèñòèòîì ÿâëÿåòñÿ õîëåöèñòýêòîìèÿ èç ìèíè-ëàïàðîòîìíîãî äîñòóïà ñ ýëåìåíòàìè «îòêðûòîé» ëàïàðîñêîïèè.
Îñíîâó ðàçðàáîòàííîãî äëÿ ýòèõ öåëåé êîìïëåêòà èíñòðóìåíòîâ «Ìèíè-Àññèñòåíò» ñîñòàâëÿþò êîëüöåâèäíûé ðàíîðàñøèðèòåëü, íàáîð ñìåííûõ êðþ÷êîâ-çåðêàë, ñèñòåìà îñâåùåíèÿ è ñïåöèàëüíûå õèðóðãè÷åñêèå èíñòðóìåíòû. Êîíñòðóêòèâíûå îñîáåííîñòè ïðèìåíÿåìûõ èíñòðóìåíòîâ (çàæèìîâ, íîæíèö, ïèíöåòîâ, äèññåêòîðà, âèëêè äëÿ çàâÿçûâàíèÿ ëèãàòóð â ãëóáèíå ðàíû è äð.) ðàçðàáîòàíû ñ ó÷åòîì îñîáåííîñòåé îñè îïåðàöèîííîãî äåéñòâèÿ è èìåþò äîïîëíèòåëüíûå èçãèáû.
Ñ ïîìîùüþ êîìïëåêòà èíñòðóìåíòîâ «Ìèíè-Àññèñòåíò» ìîæíî ïðè ðàçðåçå áðþøíîé ñòåíêè äëèíîé 3-5 ñì ïîëó÷èòü â ïîäïå÷åíî÷íîì ïðîñòðàíñòâå çîíó îïåðàöèîííîãî äåéñòâèÿ, äîñòàòî÷íóþ äëÿ âûïîëíåíèÿ õîëåöèñòýêòîìèè è âìåøàòåëüñòâ íà æåë÷íûõ ïðîòîêàõ.
Ïîêàçàíèÿ ê ÎËÕÝ:
— îñòðûé êàëüêóëåçíûé õîëåöèñòèò;
— õîëåöèñòîëèòèàç, õîëåäîõîëèòèàç, íåðàçðåøåííûé ýíäîñêîïè÷åñêè;
— òåõíè÷åñêèå òðóäíîñòè ïðè ËÕÝ.
Ïðîòèâîïîêàçàíèÿ ê ÎËÕÝ:
— íåîáõîäèìîñòü ðåâèçèè îðãàíîâ áðþøíîé ïîëîñòè;
— äèôôóçíûé ïåðèòîíèò.
Îáåçáîëèâàíèå: ïîëèêîìïîíåíòíàÿ ñáàëàíñèðîâàííàÿ àíåñòåçèÿ ñ ïðèìåíåíèåì èñêóññòâåííîé âåíòèëÿöèè ëåãêèõ (ÈÂË).
Ïðåèìóùåñòâà ÎËÕÝ èç ìèíè-äîñòóïà.
— ìèíèìàëüíàÿ òðàâìà ïåðåäíåé áðþøíîé ñòåíêè; — àäåêâàòíûé äîñòóï ê æåë÷íîìó ïóçûðþ, îáùåìó ïå÷åíî÷íîìó è æåë÷íîìó ïðîòîêàì; — âîçìîæíîñòü âûïîëíåíèÿ âìåøàòåëüñòâà ó ïàöèåíòîâ, ïåðåíåñøèõ ðàíåå îïåðàöèè íà áðþøíîé ïîëîñòè; — îòñóòñòâèå ïíåâìîïåðèòîíåóìà; — ñðàâíèòåëüíî íåâûñîêàÿ ñòîèìîñòü îáîðóäîâàíèÿ; — ïðÿìîé âèçóàëüíûé êîíòðîëü è ïðèìåíåíèå òðàäèöèîííûõ ïðèåìîâ õèðóðãè÷åñêîé äèññåêöèè òêàíåé ïîçâîëÿþò îòíîñèòåëüíî áåçîïàñíî ìàíèïóëèðîâàòü â óñëîâèÿõ âûðàæåííîãî èíôèëüòðàòà; — îòãðàíè÷åíèå îïåðàöèîííîãî ïîëÿ îò ñâîáîäíîé áðþøíîé ïîëîñòè ïîçâîëÿåò ïîëíîñòüþ îïîðîæíèòü æåë÷íûé ïóçûðü è íå áîÿòüñÿ åãî ïåðôîðàöèè âî âðåìÿ îïåðàöèè. Ïîëíîå îïîðîæíåíèå ïóçûðÿ è óäàëåíèå êðóïíûõ êîíêðåìåíòîâ èç åãî øåéêè çíà÷èòåëüíî îáëåã÷àåò äîñòóï ê òðåóãîëüíèêó’ Êàëî; — âîçìîæíî âûäåëåíèå æåë÷íîãî ïóçûðÿ îò äíà; — âîçìîæíî ïðîâåäåíèå èíòðàîïåðàöèîííîé ðåâèçèè âíåïå÷åíî÷íûõ æåë÷íûõ ïðîòîêîâ ïðàêòè÷åñêè ïðè âñåõ êëèíè÷åñêèõ ôîðìàõ êàëüêóëåçíîãî õîëåöèñòèòà.
Îêîëî 60% áîëüíûõ îñòðûì õîëåöèñòèòîì ìîãóò áûòü îïåðèðîâàíû ìèíè-ëàïàðîòîìíûì äîñòóïîì.
Àíòèáàêòåðèàëüíàÿ òåðàïèÿ ïðè õèðóðãè÷åñêîé èíôåêöèè æåë÷åâûâîäÿùèõ ïóòåé
Äëÿ àíòèáàêòåðèàëüíîé òåðàïèè ñëåäóåò èñïîëüçîâàòü ïðåïàðàòû, êîòîðûå ñïîñîáíû äåéñòâîâàòü ïðîòèâ ýòèîëîãè÷åñêè çíà÷èìûõ ìèêðîîðãàíèçìîâ è õîðîøî ïðîíèêàòü â æåë÷ü (Ñì. òàáëèöó). Ïðè ýòîì ñëåäóåò èìåòü â âèäó, ÷òî ïðè îáòóðàöèè æåë÷íûõ ïóòåé íàêîïëåíèå àíòèáèîòèêîâ ñíèæàåòñÿ, ÷òî ÿâëÿåòñÿ äîïîëíèòåëüíûì àðãóìåíòîì â ïîëüçó õèðóðãè÷åñêîãî ëå÷åíèÿ îñòðîãî êàëüêóëåçíîãî õîëåöèñòèòà.
Àíòèáèîòèêè íå ìîãóò îãðàíè÷èòü äåñòðóêòèâíûé ïðîöåññ â æåë÷íîì ïóçûðå. Ïîýòîìó ó áîëüøèíñòâà áîëüíûõ îñòðûì õîëåöèñòèòîì ìû íà÷èíàåì ïðèìåíåíèå àíòèáèîòèêîâ òîëüêî íà îïåðàöèîííîì ñòîëå äëÿ èíòðàîïåðàöèîííîé ïðîôèëàêòèêè ãíîéíî-âîñïàëèòåëüíûõ îñëîæíåíèé è ïðîäîëæàåì èõ ââåäåíèå ñ òîé æå öåëüþ â ïîñëåîïåðàöèîííîì ïåðèîäå.
Ó íåçíà÷èòåëüíîãî ÷èñëà áîëüíûõ âûñîêîãî îïåðàöèîííîãî ðèñêà ìû èñïîëüçóåì àíòèáèîòèêè â ïðîãðàììå êîíñåðâàòèâíîãî ëå÷åíèÿ îñòðîãî õîëåöèñòèòà äëÿ áëîêèðîâàíèÿ äèññåìèíàöèè èíôåêöèè è ðàçâèòèÿ ñèñòåìíîé âîñïàëèòåëüíîé ðåàêöèè.
Ïðåïàðàòû âûáîðà
— Öåôòðèàêñîí 1-2 ã/ñóò + ìåòðîíèäàçîë 1,5-2 ã/ñóò
— Öåôîïåðàçîí 2-4 ã/ñóò + ìåòðîíèäàçîë 1,5-2 ã/ñóò
— Àìïèöèëëèí/ñóëüáàêòàì 6 ã/ñóò
— Àìîêñèöèëëèí/êëàâóëàíàò 3,6-4,8 ã/ñóò
Àëüòåðíàòèâíûé ðåæèì
— Ãåíòàìèöèí èëè òîáðàìèöèí 3 ìã/êã â ñóòêè + àìïè-öèëëèè 4 ã/ñóò + ìåòðîíèäàçîë 1,5-2 ã/ñóò
— Íåòèëìèöèí 4-6 ìã/êã â ñóòêè + ìåòðîíèäàçîë 1,5-2 ã/ñóò
— Öåôåïèì 4 ã/ñóò + ìåòðîíèäàçîë 1,5-2 ã/ñóò
— Ôòîðõèíîëîíû (öèïðîôëîêñàöèí 400-800 ìã âíóòðèâåííî) + Ìåòðîíèäàçîë 1,5-2 ã/ñóò
Àíòèáàêòåðèàëüíàÿ òåðàïèÿ ïðè îñòðîì õîëàíãèòå àíàëîãè÷íà âûøåóêàçàííîìó.
Ñïèñîê ëèòåðàòóðû
1) https://www.medkrug.ru/manual/show/pankreatit__sovremennye_metody_lecheniya
2) https://www.mma.ru/upload/iblock/686/6861d120e39f4835c20b01350dce3543.pdf
3) https://www.nedug.ru/lib/lit/surg/01oct/surg56/surg.htm
4) https://med.spbu.ru/archiv/vest/8_1/1_10.pdf
5) https://www.gkb13.ru/publikacii/publik/hirurgiq/sowremennye11
Ðàçìåùåíî íà Allbest.ru
…
Источник


