Острый отечный панкреатит мкб
Утратил силу — Архив
Также:
H-S-016

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Острый панкреатит (K85)
Общая информация
Краткое описание
Острый панкреатит (ОП) — характеризуется развитием отёка поджелудочной железы (отёчный панкреатит) или первично асептического панкреонекроза (деструктивный панкреатит) с последующей воспалительной реакцией.
Острый деструктивный панкреатит имеет фазовое течение, причем каждой его фазе соответствует определенная клиническая форма.
Код протокола: H-S-016 «Острый панкреатит»
Профиль: хирургический
Этап: стационар
Код (коды) по МКБ-10:
K85 Острый панкреатит
K86 Другие болезни поджелудочной железы
Классификация
1. Острый легкий панкреатит.
2.Острый тяжелый панкреатит:
— панкреонекроз асептический;
— панкреонекроз инфицированный.
3. Острый тяжелый панкреатит, осложненный.
Факторы и группы риска
1. Билиарная.
2. Токсико-аллергическая.
3. Контактная.
4. Ангиогенная.
5. Токсико-инфекционная.
6. Посттравматическая.
7. Осложняющая.
8. Криптогенная.
Диагностика
Диагностические критерии
Жалобы и анамнез: многократная рвота, боли опоясывающего характера.
Физикальное обследование
Параллельно с диагностикой острого панкреатита необходимо определение тяжести заболевания. Наиболее важно раннее выявление тяжелого панкреатита, результаты лечения которого во многом обусловлены сроком его начала.
Признаки, характерные для тяжелого ОП, следующие: перитонеальный синдром, нестабильная гемодинамика, олигурия, гемоглобин выше 150 г/л, лейкоцитоз выше 14х109/л, глюкоза выше 10 ммоль/л, мочевина выше 12 ммоль/л.
Наличие хотя бы двух признаков, позволяет диагностировать тяжелый ОП, который подлежит направлению в отделение реанимации и интенсивной терапии. Остальным пациентам (нетяжелый панкреатит) показана госпитализация в хирургическое отделение.
Лабораторные исследования:
1. ОАК (общий анализ крови): увеличение СОЭ, лейкоцитоз со сдвигом влево.
2. ОАМ (общий анализ мочи): наличие билирубина, повышение α-амилазы.
3. БАК (биохимический анализ крови): увеличение содержания α-амилазы, липазы, трипсина, γ-глобулинов, сиаловых кислот, серомукоида.
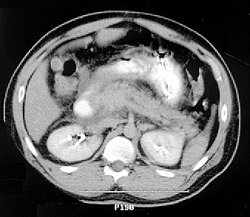
Инструментальные исследования: увеличение размеров поджелудочной железы и содержания жидкости в сальниковой сумке.
Показания для консультации специалистов: консультация эндокринолога, гастроэнтеролога.
Дифференциальный диагноз: ретгенография органов брюшной полости в прямой проекции помогает провести дифференциальную диагностику (перфорация при язвенной болезни, кишечная непроходимость).
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Общий анализ мочи.
3. Определение глюкозы.
4. Определение остаточного азота.
5. Определение креатинина.
6. Определение общего белка.
7. Определение билирубина.
8. Определение калия/натрия.
9. Определение диастазы.
10. Рентгеноскопия органов брюшной полости.
11. Определение группы крови и резус-фактора.
12. ЭКГ.
13. Гистологическое исследование ткани.
14. Микрореакция.
15. Исследование крови на ВИЧ.
16. Анти-НВS.
17. УЗИ органов брюшной полости.
18. Компьютерная томография.
19. Эзофагогастродуоденоскопия.
20.HbsAg, Anti-HCV.
Перечень дополнительных диагностических мероприятий: нет.
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Лечение
Цели лечения: купирование воспаления поджелудочной железы и удаление некротической ткани поджелудочной железы.
Медикаментозное лечение
Оптимальным видом лечения ОП в ферментативной фазе является интенсивная консервативная терапия.
Для лечения нетяжелого панкреатита достаточно проведения базисного лечебного комплекса:
— голод;
— зондирование и аспирация желудочного содержимого;
— местная гипотермия (холод на живот);
— анальгетики;
— спазмолитики;
— инфузионная терапия в объеме 40 мл на 1 кг массы тела пациента с форсированием диуреза, в течение 24-48 часов.
Базисную терапию целесообразно усиливать антисекреторной и антиферментной терапией.
При отсутствии эффекта от проводимой базисной терапии в течение 6 часов и наличии хотя бы одного из признаков тяжелого панкреатита, следует констатировать тяжелый панкреатит и перевести больного в отделение реанимации и интенсивной терапии и проводить лечение, соответствующее тяжелому острому панкреатиту.
Интенсивная терапия тяжелого панкреатита: основной вид лечения — интенсивная консервативная терапия.
Приведенный выше базисный лечебный комплекс при тяжелом ОП является недостаточно эффективным и должен быть дополнен специализированным лечебным комплексом (см. ниже).
Эффективность последнего максимальна при раннем начале лечения (первые 12 часов от начала заболевания).
Хирургическое вмешательство в виде лапаротомии показано лишь при развитии осложнений хирургического профиля, которые невозможно устранить эндоскопическими методами (деструктивный холецистит, желудочно-кишечное кровотечение, острая кишечная непроходимость и др.).
Специализированное лечение:
1. Антисекреторная терапия (оптимальный срок – первые трое суток заболевания):
— препарат выбора — сандостатин (октреотид) 100 мкг х 3 р. подкожно;
— препараты резерва — квамател (40 мг х 2 р. в/в), 5-фторурацил (5% 5 мл в/в).
2. Реологически активная терапия (гепарин, реополиглюкин, рефортан и др.).
3. Возмещение плазмопотери (коррекция водно-электролитных, белковых потерь и др.: в общей сложности не менее 40 мл соответствующих инфузионных средств на 1 кг массы тела; соотношение коллоидных и кристаллоидных растворов – 1:4).
— антиферментная терапия (контрикал — не менее 50 тыс. ед., гордокс-не менее 500 тыс. ед. в/в. Оптимальный срок – первые 5 суток заболевания);
— антиоксидантная и антигипоксантная терапия.
6. Антибиотикотерапия широкого спектра действия с применением двух антибиотиков (фторхинолоны, метронидазол).
— пациентам с перитонеальным синдромом, в том числе при наличии УЗ-признаков свободной жидкости в брюшной полости;
— при необходимости дифференцировки диагноза с другими заболеваниями органов брюшной полости.
Показания к операции: синдром острого живота, и наличие парапанкреатических заетков, инфицирование секвестров.
Основные методы оперативного лечения — это декомпрессия и дренирование желчных протоков, санация и дренирование брюшной полости, сальниковой сумки, парапанкреатической клетчатки: проведение перитонеального лаважа. Дренирование гнойных полостей, секвестрэктомия, резекция поджелудочной железы, панкреатэктомия.
Профилактические мероприятия: прекращение употребления алкоголя, ведение здорового образа жизни. Своевременное лечение заболеваний желчевыводящей системы.
Дальнейшее ведение: физиотерапия.
Перечень основных медикаментов:
1. *Метронидазол таблетка 250 мг раствор для инфузий 0,5 во флаконе 100 мл
2. * Йод+калия хлорид+глицерин+Вода раствор во флаконах 25 мл
3. *Преднизолон 5 мг, табл.
4. *Натрия хлорид однокомпонентные и комбинированные растворы для инфузий и инъекций
5. *Глюкоза раствор для инфузий 5%, 10% во флаконе 400 мл, 500 мл; раствор 40% в ампуле 5 мл, 10 мл
6. *Декстран мол.масса около 60000 — 400 мл
7. *Поливидон 400 мл, фл.
8. *Альбумин раствор для инфузий во флаконе 5%, 10%, 20%
9. *Метоклопрамид таблетка 10 мг; раствор в ампуле 2 мл
10. *Неостигмин раствор для инъекций 0,05% в ампуле 1 мл; таблетка 15 мг
11. *Препараты, получаемые из крови, плазмозаменяющие средства и средства для парентерального питания
12. *Надропарин кальция — раствор для инъекций в предварительно наполненных шприцах 2850 МЕ анти-Ха/0,3 мл; 3800 МЕ анти-Ха/0,4 мл; 5700 МЕ анти-Ха/0,6 мл; 7600 МЕ анти-Ха/0,8 мл, 9500 МЕ анти-Ха/1,0 мл
12. *Фамотидин таблетка 40 мг раствор для инъекций 20 мг
13. *Фуросемид 40 мг табл.
14. *Аминофиллин раствор для инъекций 2,4% в ампуле 5 мл, 10 мл
Перечень дополнительных медикаментов: нет.
Индикаторы эффективности лечения: достижение асептичной кисты поджелудочной железы при панкреонекрозе.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Госпитализация
Показания для госпитализации: экстренные.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. Mergener K., Baillie J. Acute pancreatitis. Clinical review. BMJ 1998;316: 44-48;
2. National Guideline Clearinghouse. Treatment of acute pancreatitis;
3. EBM Guidelines. Acute pancreatitis and chronic pancreatitis. 2004.
- 1. Mergener K., Baillie J. Acute pancreatitis. Clinical review. BMJ 1998;316: 44-48;
Информация
Список разработчиков: Ерманов Е.Ж., НЦ хирургии МЗ РК
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Острый панкреатит — стремительно развивающееся воспаление поджелудочной железы, обусловленное поражением органа собственными ферментами.
Одна из основных функций поджелудочной железы — выработка секрета, содержащего ферменты, необходимые в процессе пищеварения. Кроме того, в поджелудочной железе происходит секреция инсулина и глюкагона, с помощью которых осуществляется контроль уровня сахара в крови.
Факторы риска
Заболевание почти всегда развивается исключительно у взрослых. К факторам риска относится длительное злоупотребление алкоголем. Пол, генетика значения не имеют.
Причины возниковения
Очень часто причина, вызывающая острый панкреатит, остается невыясненной. Это может быть желчнокаменная болезнь, приведшая к закупорке общего желчного протока. Камень препятствует выходу пищеварительного сока из поджелудочной железы, ферменты попадают в ткани органа, вызывая воспаление.
Определенные лекарственные препараты, такие как иммуносупрессанты и тиазидные диуретики, могут провоцировать развитие заболевания. В число менее распространенных причин острого панкреатита входит вирусная инфекция, поражающая поджелудочную железу, и высокий уровень триацилглицеринов в крови.
Симптомы
Острый панкреатит проявляется рядом симптомов, которые развиваются неожиданно и могут носить тяжелый характер:
- резкая боль в области живота, часто отдающая в спину и усиливающаяся при движении;
- тошнота и рвота;
- повышенная температура тела.
В тяжелых случаях воспаление распространяется на всю брюшную полость, тогда живот становится напряженным, а боль усиливается.
Диагностика
При развитии этих симптомов следует обратиться к врачу, который направит пациента на анализ крови для оценки количества ферментов, поступающих непосредственно в кровь. Кроме того, пациенту возможно понадобится такое обследование, как компьютерная томография, ультразвуковое сканирование или магнитно-резонансная томография, которые позволяют определить возможную закупорку камнями общего желчного протока.
Лечение
Если поставлен диагноз «острый панкреатит», возможно, пациенту будет показана госпитализация. Если течение заболевания принимает тяжелую форму, больного поместят в отделении реанимации.
Если по результатам обследования будет обнаружено наличие камней в желчных протоках, пациенту, возможно, будет сделана эндоскопическая ретроградная холангиопанкреатография, чтобы точнее определить местоположение камней и по возможности их удалить. В редких случаях наблюдается инфицирование поврежденных тканей поджелудочной железы, что требует дренирования, производимого хирургическим путем.
Осложнения
После приступа острого панкреатита выживают примерно 9 из 10 человек, хотя в результате болезни может возникнуть повреждение поджелудочной железы, и она не сможет производить ферменты в достаточном количестве. Серьезное поражение зоны поджелудочной железы, ответственной за выработку гормонов, может привести к падению секреции инсулина и развитию сахарного диабета. В дальнейшем для регулирования уровня сахара в крови будет необходима инсулинотерапия. Единичный приступ острого панкреатита может не привести к необратимым поражениям железы, и длительное лечение может потребоваться лишь в случае повторного развития заболевания.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Острый панкреатит.
Острый панкреатит
Описание
Острый панкреатит (лат. Pancreatitis, от -греч. πάγκρεας — поджелудочная железа + -itis — воспаление) — остро протекающее асептическое воспаление поджелудочной железы демаркационного типа, в основе которого лежат некробиоз панкреатоцитов и ферментная аутоагрессия с последующим некрозом и дистрофией железы и присоединением вторичной гнойной инфекции.
Летальность, несмотря на применение современных методик консервативного и оперативного лечения, высокая: общая 7—15 %, при деструктивных формах — 40—70 %.
Симптомы
Чёткой клинической картины нет. В связи с этим для точной диагностики острого панкреатита необходим целый ряд дополнительных исследований.
Жалобы на острую боль в животе, тошноту, рвоту дуоденальным содержимым, не приносящую облегчения, вздутие живота. Как правило, из-за интоксикации и рвоты наступает нарушение водно-электролитного баланса, обезвоживание, которое играет важную роль в патогенезе заболевания. Могут появляться геморрагические синюшные пятна на левой боковой стенке живота, иногда с желтоватым оттенком (симптом Грея Тернера). Возможно возникновение пятен у пупка (симптом Куллена).
Возникновение острого панкреатита возможно на фоне хронического панкреатита. Острый панкреатит отличается от понятия «обострение хронического панкреатита».
Часто после перенесённого острого панкреатита образуются псевдокисты поджелудочной железы. Увеличиваясь в размерах и накапливая патологическую жидкость, псевдокиста за счёт сдавления окружающих органов может вызывать боли, нарушение движения пищи в желудке и двенадцатиперстной кишке. Возможно нагноение псевдокисты.
Иногда отёк или склероз в области головки поджелудочной железы приводят к клинической картине, напоминающей сдавление протоков жёлчных путей и протока поджелудочной железы (Вирсунгова протока). Подобная картина наблюдается при опухолях головки поджелудочной железы, поэтому такую форму панкреатита называют псевдотуморозной. Нарушение оттока жёлчи в таких случаях может вызывать механическую желтуху.
Наиболее частой причиной гибели больных острым панкреатитом в первые дни заболевания является эндогенная интоксикация, сопровождающаяся развитием циркуляторного гиповолемического шока, отёка головного мозга, острой почечной недостаточностью.
Острый панкреатит
Причины
Также причинами панкреатита могут быть отравления, травмы, вирусные заболевания, операции и эндоскопические манипуляции. Чаще в возрасте 30-60 лет, причем у женщин в 2 раза чаще, чем у мужчин.
Лечение
Консервативное лечение:
Показано голодание.
Терапия должна подбираться строго индивидуально, в зависимости от патогенетических факторов, той или иной стадии и формы деструктивного панкреатита.
На первоначальном этапе лечение заключается в дезинтоксикации (в том числе гемо-, лимфо- или плазмосорбция).
Необходимо устранить спазм гладкой мускулатуры.
Проводится декомпрессия желудка путём установки назогастрального зонда.
Антиферментная терапия, ранее считавшаяся основным методом лечения острого панкреатита, сейчас не применяется в связи с неподтверждённой эффективностью. Таким образом, ингибиторы протеиназ (контрикал, гордокс и ) на сегодняшний день исключены из списка препаратов, рекомендованных к применению при указанной патологии.
Цитостатические препараты, угнетающие синтез белка и, в частности, внутриклеточное образование ферментов (5-фторурацил). Сходным механизмом действия обладает панкреатическая рибонуклеаза, которая, разрушая м-РНК, вызывает обратимое нарушение биосинтеза белка в поджелудочной железе.
Применение соматостатина и его аналогов оказывают хороший эффект как на процесс самого заболевания, так и на его исход. Эти препараты снижают панкреатическую секрецию, устраняют необходимость аналгезирующей терапии, снижают частоту осложнений и летальность.
Инфузия соматостатина улучшает индекс клубочковой фильтрации и повышает почечный кровоток, что важно для профилактики осложнений со стороны почек при деструктивных формах острого панкреатита.
Хирургическое лечение:
Тактика хирургического вмешательства определяется в первую очередь глубиной анатомических изменений в самой поджелудочной железе.
Лапароскопию следует рассматривать как основной метод хирургического лечения. Применение лапароскопии позволяет избежать необоснованных лапаротомий, обеспечить адекватное дренирование и эффективное лечение и обосновать показания к лапаротомии.
Основные виды хирургического вмешательства:
• Установка дренажей и проведение перитонеального лаважа-диализа. Это позволяет удалять токсичные и вазоактивные вещества. После операции наступает улучшение состояния пациента в течение первых 10 дней, но появление осложнений в дальнейшем не исключается. К тому же, диализ возможно проводить только в первые 48 часов после установки дренажей, так как затем они перестают функционировать.
• Резекция (обычно дистальных отделов) поджелудочной железы. Это устраняет возможность аррозии сосудов и кровотечения, а также предупреждает образование абсцессов. Недостатком этого метода является то, что у значительного числа больных в послеоперационном периоде развивается экзо- и эндокринная недостаточность. Это связано либо со значительным объёмом вмешательства при обширном поражении железы, либо с невозможностью найти объём поражения перед операцией или по ходу операции (даже при использовании интраоперационного УЗИ поджелудочной железы), в результате чего удаляется и неизменённая ткань железы.
• Операция Лоусона (операция «множественной стомы»). Она заключается в наложении гастростомы и холецистостомы, дренировании сальникового отверстия и области поджелудочной железы. При этом нужно контролировать отток ферментонасыщенного отделяемого, выполнять декомпрессию внепечёночных жёлчных протоков. Больной переводится на энтеральное питание. Операция не должна проводиться в условиях панкреатогенного перитонита.
Оперативное вмешательство не всегда устраняет возможность развития гнойных осложнений. В связи с этим порой возникает необходимость в повторных операциях, что увеличивает послеоперационную летальность. Смерть, как правило, наступает в результате тяжёлых септических осложнений и дыхательной недостаточности.
Наиболее частой проблемой при всех типах операций является необходимость релапаротомий продолжающегося панкреонекроза или в связи с развитием вторичных осложнений (абсцессов, кровотечений и ).
Для выполнения неоднократных плановых релапаротомий и временного закрытия лапаротомной раны используются застёжки-«молнии». Однако они имеют недостатки, так как могут вызвать некроз тканей стенки живота, кроме того, они не позволяют в достаточной мере регулировать изменение внутрибрюшного давления.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник

