Острый некротический панкреатит что это
Некротический панкреатит — это состояние, при котором области поджелудочной железы отмирают, что может вызвать нагноение. Это осложнение острого панкреатита.
Рассмотрим симптомы и причины некротического панкреатита, диагностику и варианты лечения.
Что такое некротический панкреатит?
Некротический панкреатит возникает, когда поджелудочная ткань отмирает из-за воспаления. При некротическом панкреатите бактерии могут распространяться и вызывать инфекцию.
Поджелудочная железа является органом, который вырабатывает ферменты, помогающие переваривать пищу. Когда поджелудочная железа здоровая, эти ферменты проходят через канал в тонкий кишечник.
Если поджелудочная железа воспаляется, эти ферменты могут оставаться в поджелудочной железе и повреждать ткани. Это называется панкреатитом.
Если повреждение является серьезным, кровь и кислород не могут достичь некоторых частей поджелудочной железы, что приводит к гибели тканей.
Поджелудочная железа важнейший орган человека, который практически не оперируется. По этой причине некротический панкреатит может привести к летальному исходу.
Симптомы
Первичным симптомом некротического панкреатита является боль в животе. Человек может чувствовать боль в животе в нескольких местах, в том числе:
- на передней части живота;
- рядом с желудком;
- боль в спине.
Боль может быть тяжелой и длиться несколько дней. Другие симптомы, которые могут сопровождать боль:
- вздутие живота;
- лихорадка;
- тошнота;
- рвота;
- обезвоживание;
- низкое артериальное давление;
- учащенный пульс.
Некротический панкреатит может привести к бактериальной инфекции и сепсису, если его не лечить.
Сепсис — это состояние, при котором организм слишком отрицательно реагирует на бактерии в кровотоке, что может привести к тому, что организм впадет в шок.
Сепсис может быть опасным для жизни, поскольку он уменьшает приток крови к основным органам. Это может повредить их временно или навсегда. Без лечения человек может умереть.
Некротический панкреатит может также вызвать абсцесс поджелудочной железы.
Причины
Некротический панкреатит — это осложнение острого панкреатита. Такое осложнение развивается тогда, когда острый панкреатит не лечится, или лечение неэффективно.
Панкреатит — это воспаление поджелудочной железы. Наиболее распространенными причинами панкреатита являются употребление слишком большого количества алкоголя или наличие желчных камней. Желчные камни — это небольшие камни, состоящие из холестерина, которые образуются в желчном пузыре.
Двумя основными типами панкреатита являются:
- Острый панкреатит, при котором внезапно появляются симптомы. У 20 процентов пациентов с острым панкреатитом развиваются осложнения, включая некротический панкреатит.
- Хронический панкреатит — когда симптомы повторяются. В редких случаях это может вызвать некротический панкреатит.
Обычно 50 процентов случаев острого панкреатита вызваны желчными камнями, а 25 процентов вызваны алкоголем.
Панкреатит также может быть вызван:
- повреждение поджелудочной железы;
- опухоль в поджелудочной железе;
- высокий уровень кальция;
- высокий уровень жиров в крови, называемых триглицеридами;
- панкреатический ущерб от медицины;
- аутоиммунные и наследственные заболевания, которые влияют на поджелудочную железу, такие как кистозный фиброз.
Когда у человека есть панкреатит, пищеварительные ферменты попадают в поджелудочную железу. Это вызывает повреждение тканей и предотвращает попадание крови и кислорода в эти ткани. Без лечения поджелудочной железы пациент может умереть.
Бактерии могут затем инфицировать мертвую ткань поджелудочной железы. Инфекция вызывает некоторые более серьезные симптомы некротического панкреатита.
Диагностика
Для диагностики некротического панкреатита врач может осмотреть брюшную область и задать вопросы о симптомах. Также могут потребоваться анализы крови:
- анализ ферментов поджелудочной железы;
- анализ количества натрия, калия или глюкозы;
- уровень триглицеридов.
Также могут использоваться следующие диагностические меры:
- абдоминальное ультразвуковое исследование;
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ).
Если эти тесты показывают, что часть поджелудочной железы отмерла, врач может провести биопсию, чтобы проверить инфекцию.
Лечение панкреатита
Врачи лечат некротический панкреатит в два этапа. Во-первых, лечится панкреатит. Во-вторых обрабатывается часть поджелудочной железы, которая отмерла.
Лечение панкреатита включает:
- инъекции лекарств;
- обезболивающие препараты;
- отдых;
- лекарства для предотвращения тошноты и рвоты;
- соблюдение диеты;
- питание через назогастральный зонд.
Питание через назогастральный зонд — это когда жидкая пища подается через трубку в носу. Кормление человека таким способом дает поджелудочной железе отдых от производства пищеварительных ферментов.
Лечение мертвой или инфицированной ткани поджелудочной железы
Второй этап лечения некротического панкреатита нацелен на отмершую часть поджелудочной железы. Возможно удаление отмершей ткани. Если развилась инфекция — назначаются антибиотики.
Чтобы удалить мертвую ткань поджелудочной железы, врач может вставить тонкую трубку, называемую катетером, в брюшную полость. Мертвая ткань удаляется через эту трубку. Если это не сработает, может потребоваться открытая операция.
Согласно исследованию 2014 года, лучшее время для проведения операции 3 или 4 недели после начала заболевания. Однако, если человек очень плохо себя чувствует, операция по удалению мертвой или инфицированной ткани может произойти раньше.
Если развивается сепсис от инфекции, вызванной некротическим панкреатитом — это может угрожать жизни.
Лечение ранних признаков инфекции — лучший способ предотвратить сепсис.
Профилактика
Не всегда возможно предотвратить панкреатит и его осложнения. Однако они менее вероятны, если поджелудочная железа здорова.
Следующие меры могут помочь поддерживать здоровье поджелудочной железы:
- не пить слишком много алкоголя;
- поддержание здорового веса;
- соблюдение режима питания.
Если у человека есть какие-либо симптомы панкреатита — нужно обратиться к врачу. Раннее лечение — лучший способ снизить риск некротизирующего панкреатита или других осложнений.
Прогноз
Необходимо распознать симптомы некротизирующего панкреатита и немедленно обратиться к врачу. Получение правильного диагноза и лечения — лучший способ избежать осложнений.
Без лечения некротический панкреатит может привести к инфекции или сепсису. Это может привести к смерти.
Некротизирующий панкреатит поддается лечению. При своевременном надлежащем лечении пациент, у которого был некротизирующий панкреатит, должен полностью восстановиться.
Изменение образа жизни для улучшения здоровья поджелудочной железы — лучший способ избежать дальнейших проблем.
В статье использованы материалы журнала Medical News Today.
Загрузка…
Источник
Некротический панкреатит (панкреонекроз) – одна из тяжелейших форм острого панкреатита, характеризующаяся тем, что в результате воспаления или травматизации поджелудочной железы наступает разрушение ее клеток с выделением значительного количества высокоактивных ферментов и выраженная интоксикация. Эта форма заболевания относится к деструктивным и нередко (в 20-80% случаев) приводит к летальному исходу, что связано с вовлечением в патологический процесс всех жизненно важных органов и систем организма. Болезнь чаще поражает лиц трудоспособного возраста.
Содержание:
- Причины заболевания
- Формы и стадии
- Cимптомы некротического панкреатита
- Диагностика и лечение
Причины заболевания
- Наиболее значимая – желчнокаменная болезнь и «закупорка» камнем общего желчного протока, чаще всего становятся первопричиной панкреонекроза.
- Все причины и состояния, приводящие к сгущению сока поджелудочной железы (хроническая алкогольная интоксикация, злоупотребление жирной пищей и другие).
- Прободные формы язвенной болезни желудка или 12-перстной кишки.
- Нарушения кровообращения в сосудах 12-перстной кишки и поджелудочной железы (при атеросклерозе, стенозах сосудов, при шоковых состояниях без непосредственной травмы из-за ослабления микроциркуляции в брюшных органах).
- Прямая травма ткани самой железы, после чего высока вероятность некротического панкреатита и смерти пациента.
- Операции на органах брюшной полости или на панкреатических протоках (хирургических или эндоскопических).
- Воздействие токсинов или инфекций.
Суть развития некротического процесса сводится к повышенной секреции сока поджелудочной железой, повышению давления в протоковой системе желчевыводящих и панкреатических путей, ишемии ткани железы и разрушению клеток органа с излитием ферментов в брюшную полость и последующим тяжелым перитонитом (воспалением брюшины) и присоединением инфекции.
Предрасполагают к развитию панкреонекрозов такие болезни и состояния, как муковисцидоз, беременность, нарушение электролитного состава крови и соков при алкоголизме, хронические заболевания печени, хронические процессы и аномалии поджелудочной железы, аллергические реакции.
Формы и стадии болезни
Выделяют три фазы некротического панкреатита:
- фаза некроза (разрушения);
- фаза гнойных осложнений;
- фаза восстановления.
Или согласно другим авторам:
- ферментативная фаза – первые 3 суток;
- реактивная фаза – с 5 по 14 сутки;
- фаза исходов – до 3 недель;
- фаза последствий – до 6 месяцев.
По степени разрушения железы можно обозначить три вида панкреонекроза: очаговый (мелкие участки повреждения), субтотальный (поражено до 70% ткани железы) и тотальный (вся железа разрушена).
По типу некроза выделяют жировой (более легкая форма), геморрагический, смешанный. Первый характеризуется образованием жировых бляшек некроза. Второй – пропитыванием ткани железы геморрагическим секретом. Но чаще реализуется смешанный тип.
Клиническая картина, симптомы некротического панкреатита
Некротический панкреатит, как и другие острые хирургические заболевания органов брюшной полости, имеет яркую симптоматику. Это:
- жгучие постоянные боли в животе, нередко опоясывающего характера, иррадиирующие в спину, плечи, руки, шею, левое подреберье;
- многократная неукротимая рвота, не приносящая облегчения, и обезвоживание;
- эйфоричное состояние пациента, беспокойство, говорливость или, наоборот, апатия, адинамия, заторможенность вплоть до коматозного состояния на фоне токсического действия панкреатического сока;
- изменение цвета кожного покрова до серого, «землистого», иногда желтушного;
- гипертермическая реакция организма в ответ на интоксикацию – до 39 градусов;
- возможна задержка стула и газов, метеоризм;
- при осмотре живот вздут и болезненный в верхних отделах, там же имеется защитное мышечное напряжение, нередко наблюдаются синюшность кожи живота, фиолетовые пятна на теле, желтушность в зоне около пупка;
- со стороны сердца выявляется учащенное или замедленное сердцебиение, низкое давление, изменения, подобные инфаркту миокарда;
- печень при ощупывании бывает болезненной, увеличенной;
- панкреонекроз стимулирует поражение почек, ОПН (острая почечная недостаточность), непроходимость кишечника, перитонит, нарушение свертываемости крови, скопление жидкости в полостях.
Среди возможных осложнений – желудочно-кишечные кровотечения из разрушенных ферментами сосудов, кисты, свищи и абсцессы поджелудочной железы, флегмона забрюшинного пространства, язвы желудка и 12-перстной кишки, перитонит, тромбозы крупных брюшных сосудов. Из отдаленных – сахарный диабет, ферментативная недостаточность, хронический панкреатит с исходом в фиброз.
Диагностика и лечение
Наиболее показательными будут анализы крови и мочи на определение уровня альфа-амилазы, который будет повышаться с первых часов болезни, однако не будет коррелировать с тяжестью процесса. Общий анализ крови выявит анемию, лейкоцитоз, повышенное СОЭ. В биохимическом анализе повысятся ферменты АСТ, АЛТ, уровень глюкозы.
УЗИ поджелудочной железы высокоинформативно и в 97% случаев помогает в постановке точного диагноза. На исследовании врач-диагност определит форму, контуры, размеры железы и очагов некроза, кисты и абсцессы, количество выпота в брюшной и грудной полостях, наличие камней в желчевыводящих и панкреатических протоках, сдавления рядом расположенных органов, опухолевый рост.
Обязательно назначаются ФЭГДС, КТ поджелудочной железы, иногда выполняют МРТ, рентгенологические исследования брюшной полости и грудной клетки (для исключения кишечной непроходимости), ангиографию.
С диагностической, а в последующем и лечебной целью может быть применена лапароскопия. Позволяет определить характер некроза и тактику лечения, а также санировать брюшную полость (удалить участки отмерших тканей), дренировать карманы, пространства, где скапливается выпот, наложить при необходимости холецистостому или ввести дренаж в холедох, взять на посев и определение уровня амилазы экссудат, вскрыть и опорожнить абсцесс.
При вклинении камней в общий желчный проток помощь в диагностике и лечении оказывает ЭРПХГ (эндоскопическая ретропанкреатохолангиография), ПСТ (папиллосфинктеротомия) и литотрипсия (разрушение конкремента), другими словами, осмотр большого дуоденального сосочка, его рассечение, дробление и удаление камней, препятствующих оттоку желчи и сока.
Лечебными мерами будут:
- оперативное лечение лапароскопическим или открытым способом;
- массивная антибиотикотерапия и обезболивание, спазмолитики;
- инфузионная терапия, направленная на восстановление объема циркулирующей крови;
- применение препаратов, блокирующих выработку ферментов поджелудочной железой;
- различные методы дезинтоксикации (гемосорбция, плазмаферез).
Прогноз некротического панкреатита весьма серьезный. При этом заболевании требуются колоссальные усилия врачей и медперсонала для сохранения жизни пациента и снижения инвалидизации. Время обращения за медицинской помощью в этом случае играет ключевую роль.
Иванова Ирина Николаевна
Источник
Некроз поджелудочной железы – одно из наиболее опасных заболеваний брюшной полости, в основе которого — травмирование соединительной ткани и стенок сосудов. Первопричина заболевания – тяжелый панкреатит, который при несвоевременной диагностике и негативных вспомогательных факторах приобретает тяжелые формы, что в свою очередь приводит к негативным последствиям. Начинает проявляться жировой панкреонекроз, процесс, когда клетки поджелудочной железы прекращают свою жизнедеятельность.
Спровоцировать заболевание могут многие факторы. Неумеренное употребление лекарственных препаратов, алкоголя и жирной пищи способствуют закупориванию проток поджелудочной железы, которое происходит за счет преждевременной активации собственных ферментов, вынуждая орган самостоятельно переваривать себя.
Переваренные участки некротизируются (отмирают), это помогает некрозу распространяться на прилегающие органы. Стенки кишечника, которые находятся в тесном контакте с поджелудочной, воспаляются. Образующаяся рыхлость тканей помогает болезнетворным бактериям без труда преодолевать преграды и заражать все органы вокруг.
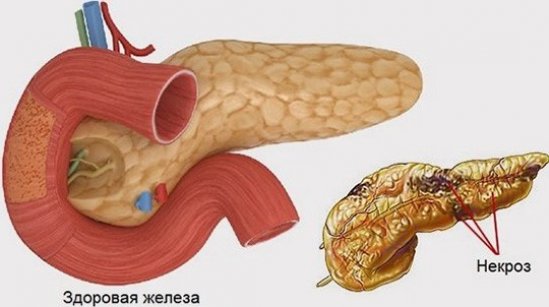
Водно-солевой баланс организма нарушается, происходит заражение крови, которая начинает свертываться в разных местах, провоцируя кровотечения. Одновременно выходят из строя остальные органы желудочно-кишечного тракта. В результате чего появляется полиорганная недостаточность.
Прогноз на успешное выздоровление зависит исключительно от своевременного диагностирования.
Шансы на полное выздоровление небольшие и составляют от 30 до 60%. Во время повреждения соединительнойткани, процесс выходит за пределы органа и становится почти необратимым. Если некроз диагностировать несвоевременно, шансы больного равны нулю.
Причины заболевания
Чтобы добиться максимального эффекта, нужно выявить первопричину болезни. Статистика утверждает, что почти 70% пациентов с диагнозом некроз злоупотребляли спиртным. Оставшиеся проценты приходятся на больных страдающих желчекаменной болезнью и рядом причин, среди которых:
- Калькулезный холецистит;
- Инфекционные заболевания;
- Язвенная болезнь;
- Переедание;
- Регулярное употребление жирной пищи;
- Инфекционные заболевания;
- Операции на брюшной полости и ее травмы.
 Причины некроза поджелудочной железы у каждого пациента индивидуальны. Способствовать развитию некроза может назначение неправильных препаратов и их длительное применение. Развитие болезни может протекать медленно, ничем не проявляясь, или прогрессировать с огромной скоростью. Все зависит от типа распространения заболевания и вида патологического процесса. Его, в свою очередь разделяют на:
Причины некроза поджелудочной железы у каждого пациента индивидуальны. Способствовать развитию некроза может назначение неправильных препаратов и их длительное применение. Развитие болезни может протекать медленно, ничем не проявляясь, или прогрессировать с огромной скоростью. Все зависит от типа распространения заболевания и вида патологического процесса. Его, в свою очередь разделяют на:
- Отечный;
- Гемостатический;
- Деструктивный;
- Геморрагический.
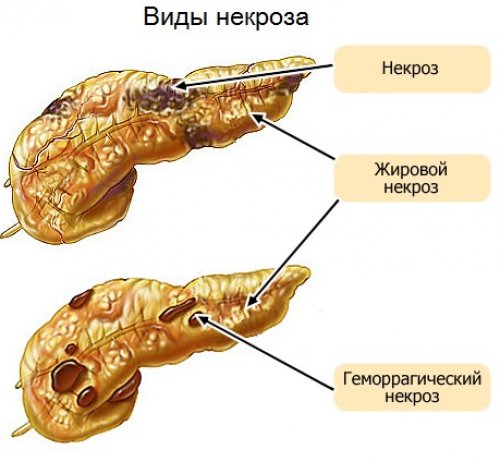
При отечной форме протекания болезни, шансы больного на выздоровления увеличиваются. Это наиболее благоприятный паталогический тип, при котором перенхима органа отекает, за счет чего происходит нарушения микроцеркуляции с увеличением давления на нее. При грамотно подобранном и своевременном лечении, шансы пациента на выздоровление очень высоки.
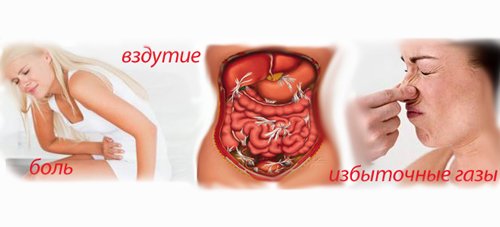
Симптомами некроза могут быть как индивидуальные особенности организма, так и какой-либо патологический процесс организма. Боль в левом подреберье, отдающая порой выше, в грудную клетку или зону плеча — один из основных симптомов. Иногда пациенту трудно описать локацию боли, так называемую боль опоясывающую.

Чтобы отличить некроз от сердечного приступа, которые имеют схожую природу болевых ощущений, нужно иметь представление о главном отличии: если в положении сидя подтянуть колени к области живота, боль при панкреонекрозе становиться слабо выраженной или вовсе сходит на нет.
Основные признаки
- Боль. Сила болевого синдрома зависит от степени тяжести и течения болезни, поэтому не всегда ярко выражена. Нестерпимые и изнуряющие боли встречаются почти у 90% больных, некоторые из них сопровождаются внезапной сердечно-сосудистой недостаточностью (коллапсом), иногда со смертельным исходом. Остальная же часть пациентов отмечают у себя боли умеренного характера.
- Рвотные позывы или рвота, которая не имеет отношения к приемам пищи и необлегчают самочувствие пациента. В связи с разрушением кровеносных сосудов, всвоем составе рвотная масса имеет кровь в виде сгустков с примесью желчи. Изнуряющая рвота способствует обезвоживанию организма, происходит снижение диуреза, которое влечет за собой отсутствие мочеиспускания и сильную жажду.
- Метеоризм. Процессы брожения в кишечнике способствуют повышенному газообразованию. Это приводит к задержке газов и влечет сильное вздутие живота, провоцируя запоры за счет ослабления перистальтики.
- Интоксикация. В период прогрессирующего развития некроза, токсины бактерийприводят к интоксикации организма. Ко всем вышеописанным симптома присоединяется сильная слабость, снижение давления. У больного появляется одышка и учащается сердцебиение. Под действием большого количества токсинов, возможно возникновение энцефалопатии, которая помимо дезориентации больного может привести к развитию комы.
- Бледность кожных покровов (гиперемия). На запущенной стадии болезни, после сильной интоксикации организма, кожа больного становятся желтого цвета с землистым оттенком. В следствии внутренних кровоизлияний, по обе стороны живота и спины, а иногда и в области пупка, появляются синие пятна.
- Гнойные осложнения – достаточно запущенная стадия некроза. В силу воспаления и интоксикации поджелудочная сильно увеличивается в своих объемах, это приводит к образованию гнойного инфильтрата, развитию токсического гепатита и неутешительных прогнозах.
 Осложнения некроза:
Осложнения некроза:
- Ферментная недостаточность;
- Язва желудка и абсцесс;
- Желудочные кровотечения;
- Перитонит и свищи;
- Тромбоз мезентериальных вен.
Диагностика
При своевременном обращении за медицинской помощью, при малейших подозрениях или симптомах, некроз можно диагностировать на его ранней стадии и давать утешительные прогнозы. Острый панкреатит в начале заболевания успешно поддается медикаментозному лечению и не требует оперативного вмешательства.
Диагноз устанавливается при обращении больного, на основании его жалоб и проведении соответствующего обследования. При постановке диагноза используют два вида обследования:
Лабораторное обследование заключается в расширенном анализе крови.
- при наличии заболевания, повышается зернистость нейтрофилов и лейкоцитов, растет количество СОЭ;
- подымается уровень сахара в крови;
- вследствие обезвоживания организма повышается гематокрит, эластаз и трипсин;
- признаком воспаления железы является рост печеночных ферментов.
Второй этап диагностирования некроза – инструментальный. Сюда относят
- Диагностическую лапароскопию;
- Магнитно-резонансную томографию;
- Пункцию жидкостных образований;
- Ангиоргафию сосудов железы;
- УЗИ помогает определить неравномерность структуры данного органа, наличие либо отсутствие в брюшной полости жидкости и камней в желчных путях, кисты и абсцессы с характерным местом локализации.
- Компьютерная томография выявляет очаги некроза, наличие воспаления клетчатки, размеры самой железы.
Лечение заболевания и прогноз
В зависимости от паталогических процессов и изменений в органе, которые были выявлены одним из методов диагностики, может быть назначено медикаментозное или же хирургическое лечение.
При медикаментозном лечении помимо антибактериальных, антиферментных и иммуностимулирующих препаратов, больному подбирают индивидуальную диету и схему питания.
Поскольку диагностировать острый некроз возможно на ранней стадии, хирургические методы в начале развития болезни неоправданы. На начальном этапе практически невозможно определить и выявить часть железы, которая пострадала от паталогических процессов.
Оперативное вмешательство проводится методом лапароскопии или лапаротомии. Недостатки этих методов в послеоперационных осложнениях и отсутствии полной гарантии.
Прогнозы при некрозе давать очень трудно. Поскольку смертность при данном диагнозе имеет очень высокий показатель, и даже в условиях своевременной диагностики достигает 70%. Однако шансы на выздоровление достаточно велики. Благоприятный исход зависит прежде всего от своевременного обращения к врачу, а также степени тяжести заболевания и возраста пациента. Если некрозом повреждена большая часть поджелудочной железы, летальный исход практически неизбежен.
Источник

