Острый гнойный панкреатит летальный исход

Панкреатит – тяжелый воспалительный процесс в поджелудочной железе. Это патологическое состояние затрагивает органы пищеварительного тракта, кроме того, возникают серьезные проблемы с состоянием и функциями всех органов и систем человеческого организма. Смерть от панкреатита, к сожалению, возникает нередко, особенно при остром течении заболевания, а также – если развиваются тяжелые осложнения, нарушение жизненно важных функций организма.
Панкреатит: вероятная смертность от заболевания
Смертность вследствие воспаления поджелудочной железы составляет 40 процентов от всех случаев острого воспаления ПЖ. Это очень высокие цифры, свидетельствующие об опасности данной патологии, необходимости своевременного диагностирования, лечения и профилактики панкреатита.
Пациенты умирают из-за тяжелого течения острой воспалительной патологии или обострения хронического воспалительного процесса, при развитии тяжелых осложнений:
- панкреонекроз;
- внутреннее кровотечение, особенно в случае его тяжелого осложнения – гиповолемического шока;
- острая интоксикация продуктами распада как причины инфекционно-токсического шока, чаще актуального при панкреатите алкогольного генеза;
- абсцессы, гнойники на поверхности ПЖ или близлежащих органах (сальник, печень, желчный пузырь, желудок), гнойный воспалительный процесс в протоках железы, при разрыве или распространении которых развивается тяжелое состояние – перитонит;
- болевой шок;
- рак ПЖ вследствие длительного течения хронического панкреатита.
Если вовремя не обратиться за медицинской помощью, своевременно не диагностировать эти тяжелые состояния и не начать правильно лечить пациента, то риск летального исхода очень высок.
Признаки тяжелой формы панкреатита
Воспаление поджелудочной железы проявляется разнообразными симптомами, значительно ухудшающими состояние пациента, снижающими качество его жизни, судя по их отзывам. Диагностика заболевания часто затруднена из-за схожести симптомов панкреатита с другими патологиями ЖКТ, особенно у детей, которые самостоятельно не могут предъявить жалобы. Основные признаки тяжелого осложненного течения воспаления:
- Сильные боли в животе разной локализации: в околопупочной, подреберной области слева или с обеих сторон. Нередко боли имеют опоясывающий характер, иррадиируют в поясницу, правое, левое плечо, грудную клетку. Болевой синдром во время приступа панкреатита бывает настолько интенсивный, что может привести к болевому шоку с нарушением сознания, развитием смертельно опасной полиорганной недостаточности.
- Диспепсический синдром, проявляющийся несколькими признаками: тошнотой, рвотой, не приносящей облегчение, повышением газообразования в кишечнике, вздутием живота, нарушением стула (чаще – в виде диареи). Тяжелая диспепсия с длительной профузной рвотой, поносом приводит к обезвоживанию пациента, потере необходимых микроэлементов и витаминов. Особенно часто это проявляется при недостаточной или несвоевременной инфузионной терапии. Дегидратация тканей организма, недостаток минералов (магния, калия, кальция, железа и других) негативно сказывается на работе всех органов и систем (особенно – сердца и сосудов), в тяжелых случаях – опасна для жизни.
- Общеинтоксикационный синдром, проявляющийся множеством тяжелых симптомов, свидетельствующих о поражении всех систем человеческого организма. Основные признаки интоксикации: повышение температуры тела, слабость, снижение давления до коллапса, одышка, изменение (бледность, цианоз, иктеричность) окраски кожных покровов, головные боли, головокружение, нарушение сознания и многие другие.
- Ухудшение данных лабораторных, инструментальных исследований в случае тяжелого течения воспаления ПЖ. В ОАК обнаруживается выраженный лейкоцитоз с патологическими изменениями лейкоцитарной формулы, резкое повышение СОЭ по причине воспаления. Вследствие поражения печени или развития внутреннего кровотечения может развиться анемия, тромбоцитопения. По результатам биохимического исследования крови повышается уровень печеночных ферментов, амилазы и других показателей, свидетельствующих о повреждении ПЖ. При проведении УЗИ, КТ внутрибрюшных органов выявляются признаки отека, разрушения тканей железы, абсцессов и другие патологические изменения.
Смерть от острого воспаления: как не допустить трагедии?
Острый панкреатит развивается наиболее часто вследствие злоупотребления алкоголем и жирной пищей. Протекает он очень тяжело и нередко приводит к опасным для жизни осложнениям.
Статистика смертности от острого панкреатита гласит, что 20% пациентов с таким диагнозом могут скончаться, особенно при отсутствии правильной своевременной терапии.
Для того чтобы избежать трагедии, необходима своевременная установка правильного диагноза и верно выбранная тактика лечения: хирургическое вмешательство по показаниям или консервативное лечение в условиях отделения реанимации и интенсивной терапии.
Ранняя диагностика
Если у человека выставлен диагноз хронический панкреатит, он знаком с симптоматикой обострения и необходимостью срочной госпитализации в стационар. При развитии же острого панкреатита можно недооценить состояние. Малейшая задержка с медицинской помощью может привести к непоправимым последствиям (инвалидизации или гибели пациента). Поэтому при развитии любых проблем с пищеварением, острых болей в животе, особенно на фоне лихорадки, ухудшении общего состояния необходимо обязательно обратиться к специалисту или вызвать скорую помощь.

Для установки диагноза врач (гастроэнтеролог, терапевт или хирург) проведет опрос с уточнением анамнеза заболевания, выявлением факторов риска заболевания, вредных привычек. Затем специалист осмотрит больного, обследует физикальными методами: пальпация, перкуссия, аускультация.
Для выявления острого воспалительного процесса необходимо проведение лабораторного обследования (ОАК, ОАМ, биохимическое исследование крови, копрологическое исследование). Из инструментальных способов диагностики патологии ПЖ потребуется выполнить УЗИ, КТ или МРТ, рентгенологическое обследование органов пищеварения.
Профилактика воспаления поджелудочной
Для профилактики развития острого панкреатита (первичная профилактика), а также для предупреждения обострений хронического воспаления ПЖ (вторичная профилактика) всем людям рекомендуется соблюдать определенные правила:
- Правильное питание, основанное на принципах механического, химического и температурного щажения слизистых оболочек пищеварительного тракта. Исключаются жирные, жареные, соленые, острые, кислые блюда. Температура пищи и напитков – в пределах температуры тела. Блюда подаются больному в жидком, пюреобразном, кашицеобразном виде для облегчения переваривания.
- Категорический отказ от вредных привычек (злоупотребления алкоголем, курения) – одно из самых важных правил профилактики заболевания.
- Ведение здорового образа жизни, занятия спортом (специально подобранной гимнастикой), частые прогулки на свежем воздухе.
- Соблюдение режима труда и отдыха, исключение тяжелых физических нагрузок, стрессовых ситуаций. Сон должен быть не менее 8 часов в сутки.
- Своевременная диагностика, лечение других желудочно-кишечных заболеваний. Особенно большое значение для развития панкреатита имеет желчнокаменная болезнь, хронический холецистит, любые патологии билиарной системы, гастрит, дуоденит. Прием назначенных препаратов в таблетках или парентерально для лечения сопутствующей патологии крайне важен для профилактики панкреатита.
Основные причины смерти от панкреатита
Летальность при воспалении железы зависит от его разновидности (этиологии, патогенеза, симптоматики воспалительного процесса).
Алкогольный панкреатит
Среди умерших от алкогольного панкреатита много молодых, особенно часто этот диагноз ставят мужчинам, так как именно они чаще страдают от алкоголизма.
Регулярное употребление этанола приводит к токсическому повреждению клеток паренхиматозных органов – печени, поджелудочной железы.
Алкогольный панкреатит характеризуется развитием некроза ПЖ, нарушением ее функций.
Острый панкреатит

Статистика смерти от острого панкреатита с тяжелой симптоматикой считается самой высокой. Летальный исход наступает в течение первой недели от начала заболевания, иногда – даже при вовремя начатой терапии. Основными состояниями, при которых пациент умирает из-за острого панкреатита, считаются массивный некроз ПЖ, внутреннее кровотечение.
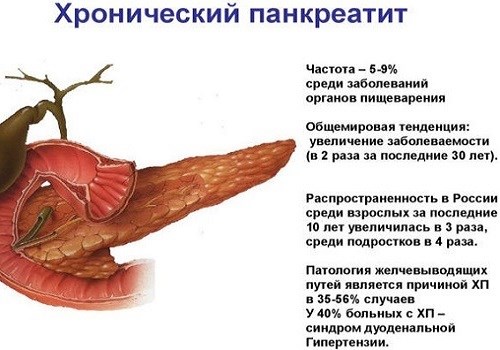
Хронический панкреатит
Длительный хронический воспалительный процесс в ПЖ считается не столь опасным, как острый. Но, в связи с неминуемым поражением органа во время обострений, невозможно полностью исключить развитие тяжелых осложнений. Кроме смерти, во время обострения болезни летальный исход возможен и из-за развития злокачественной опухоли в поджелудочной железе и прогрессирования рака до 3-4 стадии, не поддающейся излечению.
Геморрагический панкреатит
Воспаление поджелудочной, сопровождающееся кровотечением, – очень опасное патологическое состояние. Развивается оно при повреждении стенки какого-либо сосуда из-за возможного влияния на нее панкреатических ферментов.
Если вовремя не диагностировать внутреннее кровотечение (особенно из крупной артерии) и не выполнить полостную операцию, кровопотеря может быстро стать массивной, разовьется геморрагический шок, и больной умрет.
Панкреонекроз

Некроз (разрушение) тканей ПЖ происходит по разным причинам. Чаще всего это случается вследствие острого деструктивного панкреатита, развившегося после злоупотребления алкоголем или вредной пищей. Из-за воспаления, отечности железы или наличия камней в выводящих протоках просвет их уменьшается, а панкреатический сок, агрессивный для любых тканей, остается внутри самой ПЖ. Протеолитические ферменты разрушают железу и прилежащие к ней органы.
При молниеносном течении панкреонекроза и несвоевременном оказании помощи больному смертельный исход практически неизбежен.
Смерть после резекции ПЖ
При образовании абсцессов, гнойников, свищей, развитии панкреонекроза единственным эффективным способом лечения считается хирургическое вмешательство. Операция проводится несколькими способами. Объем вмешательства зависит от степени поражения ПЖ: иссечение некротических тканей, резекция одного отдела или (реже) всего органа. Но даже после удачно проведенного оперативного лечения летальный исход тоже возможен по нескольким причинам:
- Послеоперационное кровотечение.
- Реактивный послеоперационный панкреатит.
- Инфекционные осложнения и послеоперационный перитонит.
- Сахарный диабет, его осложнения (гипергликемическая кома и другие) при неправильно подобранной заместительной терапии инсулином или несоблюдении пациентом рекомендаций лечащего врача.
Каковы прогнозы благоприятного исхода лечения?
Своевременное обращение за медицинской помощью и вовремя начатое лечение повышает шанс пациента на выздоровление или стабилизацию состояния. Благоприятный исход после перенесенного панкреатита зависит от многих причин:
- тяжесть заболевания, выраженность осложнений воспаления;
- возраст пациента (чем человек старше, тем тяжелее восстановиться ему после панкреатита или оперативного вмешательства по поводу патологии ПЖ);
- наличие сопутствующих болезней у человека (эндокринологических, неврологических, сердечно-сосудистых, желудочно-кишечных и других);
- квалификация лечащего врача;
- приверженность пациента к терапии, соблюдение профилактических мер.
Патология поджелудочной железы редко проходит бесследно. Опасные осложнения воспалительного процесса (панкреонекроз, внутреннее кровотечение, сильная интоксикация и другие) могут привести к смерти пациента. Чтобы не бояться трагического исхода, пациенту необходимо вовремя обращать внимание на свое состояние, обращаться за медицинской помощью. Крайне важна профилактика заболевания, особенно для предупреждения обострений хронического панкреатита.
Список литературы
- Григорьева И.Н., Романова Т.И., Никитенко Т.М., Осипенко М.Ф., Венжина Ю.Ю., Усов С.А., Мироненко Т.В., Ямлиханова А.Ю. Качество жизни у больных панкреатитом. Сибирский консилиум. 2007 г. вып.5) стр.71–74.
- Брискин Б.С., Рыбаков Г.С., Демидов Д.А. Ранние видеолапароскопические и малоинвазивные вмешательства как путь снижения летальности в хирургии острого панкреатита. Эндоскопическая хирургия. 1999 г. № 2 стр. 12.
- Маев. В. Хронический панкреатит. 2012 г.
- Валенкевич Л.Н. Осложнения и исходы хронического панкреатита. Терапевтический архив. 1999 г. №2 стр. 54–57.
- Гоч Е. М. и др. Благоприятный исход редкого осложнения деструктивного панкреатита. Вестник хирургии им. И.И.Грекова 2008г. № 5 стр. 93–94.
Источник
Гнойный тип панкреатита опасное заболевание поджелудочной железы, сопровождающееся ее воспалением и образованием очагов скопления гноя. Согласно статистике это заболевание является третьим по частоте среди населения, после острого аппендицита и холецистита.
Данное заболевание обнаруживают в среднем у 500 человек из миллиона. Чаще всего гнойный панкреатит встречается у мужчин, и к сожалению, часто встречается летальный исход.
 Заболевание развивается на фоне острого панкреатита. При несвоевременном лечении возможен летальный исход, как мы уже писали выше. Очень часто этот недуг связан с рядом сопутствующих, например, нарушением целостности ткани поджелудочной железы.
Заболевание развивается на фоне острого панкреатита. При несвоевременном лечении возможен летальный исход, как мы уже писали выше. Очень часто этот недуг связан с рядом сопутствующих, например, нарушением целостности ткани поджелудочной железы.
Причины возникновения
Гнойный тип панкреатита может возникать по целому ряду причин. Среди основных врачи выделяют врожденные патологии поджелудочной железы и воспалительные процессы в органах пищеварения.
Также к причиной развития гнойного панкреатита могут стать следующие факторы:
- употребление алкоголя на протяжении долгого периода времени, алкоголизм;
- общая интоксикация организма;
- заражение вирусными инфекциями;
- болезнь желчного пузыря;
- заболевания органов желудочно-кишечного тракта и печени;
- различные операции на поджелудочной железе;
- длительный прием лекарственных средств;
- воспаление аппендицита.
Развитие гнойного панкреатита под действием ферментов
Согласно медицинским исследованиям гнойный тип панкреатита развивается на фоне воздействия на поджелудочную железу ферментов.
 Суть в том, что орган вырабатывает ферменты, необходимые для переваривания пищи. Они поступают в пищеварительный тракт и там активизируются. До этого момента они должны быть не активны.
Суть в том, что орган вырабатывает ферменты, необходимые для переваривания пищи. Они поступают в пищеварительный тракт и там активизируются. До этого момента они должны быть не активны.
Однако из-за нарушений в работе поджелудочной железы ферменты активизируются прямо в органе, вырабатывающем их. Это значит, что клетки начинают переваривать сами себя. В результате этого возникает отек тканей органа, воспаление и нарушение их целостности, а также возникновение гнойных абцессов, и смертельный исход не редкость при таком развитии.
Действие инфекций на поджелудочную железу
При возникновении гнойного панкреатита на фоне инфекционных или вирусных заболеваний их возбудители по желчным путям попадают в поджелудочную железу, тем самым вызывая ее воспаление.
Под воздействием инфекций на поверхности органа могут возникать гнойные очаги, которые со временем увеличиваются и лопаются. Таким образом, гной и инфекция попадает на другие органы, вызывая общую интоксикацию организма, в таком случае смертельный исход также может быть с большой долей вероятности.
Это может стать началом необратимого процесса в нормальной работе жизненно важных органов, нарушению их кровоснабжения. Если вовремя не распознать заболевание и не назначить эффективное лечение, то результатом станет летальный исход для пациента.
Симптомы гнойного панкреатита
Данное заболевание может проявляться множеством симптомов, например, постоянной тошнотой, потерей аппетита, вздутием живота.
При заболевании гнойным панкреатитом человек начинает резко терять в весе.
Причиной этого является нарушение в работе не только поджелудочной железы, но и некоторых органов пищеварения. Также заболевание сопровождается постоянной рвотой.
Также к симптомам гнойного панкреатита можно отнести:
- приступы боли в области поджелудочной железы;
- увеличение частоты пульса;
- озноб;
- интоксикация организма вызывает повышение температуры тела;
- затруднение дыхания;
- снижение давления;
- диарея или запор;
- общее ухудшение состояния больного.
 Больной постоянно жалуется на плохое самочувствие, даже если нет каких-либо болевых ощущений. Это заболевание изматывает человека. Любое движение или даже кашель может привести к возникновению сильной боли в области поджелудочной.
Больной постоянно жалуется на плохое самочувствие, даже если нет каких-либо болевых ощущений. Это заболевание изматывает человека. Любое движение или даже кашель может привести к возникновению сильной боли в области поджелудочной.
Согласно наблюдениям специалистов от начала заболевания до проявления явных симптомов заболевания может пройти времени от нескольких дней до нескольких недель. Первым симптомов гнойного панкреатита является сильная боль в области живота, которая может отдавать в лопатку. Она может быть настолько сильная, что человек иногда теряет сознание, такой исход болевого шока часто можно встретить.
Также заболевание сопровождает постоянная рвота. Она не облегчает состояние больного и может возникать даже после глотка воды. Такое явление связано с тем, что в процессе рвоты возрастает давление в желудке, вызывая тем самым поступление панкреатических соков в поджелудочную железу. Это провоцирует дальнейшую рвоту.
В следствие заболевания на кожных покровах пациента появляются темные или бордовые пятна. В основном они возникают на животе, в области пупка. Реже их можно заметить на боковых частях живота.
При несвоевременной лечении гнойного панкреатита гной может поступить в брюшную полость и стать причиной развития перитонита, а это в свою очередь повысит риск летального исхода.
Диагностика заболевания
Диагностируют гнойный тип панкреатита после ряда клинических исследований. В основе диагностики заболевания находятся анализ крови, как общий, так и развернутый, анализ мочи и рентген брюшной полости.
Увеличение лейкоцитов или ферментов поджелудочной железы, а также отклонение от нормального показателей уровня сахара свидетельствует о наличии гнойного панкреатита. Рентген брюшной полости помогает подтвердить этот диагноз. На снимке больного гнойным панкреатитом будет ряд особенностей, а именно: признаки непроходимости кишечника, метеоризмы толстой кишки, высокое положение диафрагмы.
 Иногда для диагностирования заболевания могут понадобиться дополнительные исследования. Тогда врач назначает УЗИ поджелудочной железы. На УЗИ четко видно воспаление органа, места поражения гнойным абсессом или возникновения кист.
Иногда для диагностирования заболевания могут понадобиться дополнительные исследования. Тогда врач назначает УЗИ поджелудочной железы. На УЗИ четко видно воспаление органа, места поражения гнойным абсессом или возникновения кист.
Также для диагностики гнойного панкреатита используется лапароскопия поджелудочной железы. Такой тип диагностики позволяет определить тяжесть заболевания и его тип не прибегая к хирургическому вмешательству.
В некоторых случаях диагностировать гнойный тип панкреатита достаточно трудно. Причиной этого часто является позднее обращение больного за медицинской помощью. При начальной стадии заболевания есть возможность провести диагностику в условиях стационара.
В более тяжелых случаях заболевание выявляют у пациента уже в отделении гастроэнтерологии или в реанимации, это позволяет исключить смертельный исход.
Лечение гнойного панкреатита
Лечение гнойного панкреатита необходимо проводить только в стационарных условиях, под строгим наблюдением медицинского персонала. При лечении этой болезни врачи руководствуются принципом «голод, холод и покой поможет справиться с воспалением».
Лечение больного гнойным панкреатитом заключается в обеспечении его полного покоя, промывании желудка, через специальный зонд, холодной водой.
Также иногда больному рекомендует прикладывать лед в область поджелудочной железы, это помогает уменьшить воспаления и снять некоторые симптомы заболевания. Пациенту рекомендуют принимать как можно больше щелочного питья и соблюдать строгую диету.
При легкой стадии заболевания пациенту прописывают капельницы инъекции с обезболивающими препаратами и мочегонными средствами для уменьшения отека. Эффективно применение новокаина, гепарина, для снятия болезненных ощущений, для уменьшения секреции поджелудочной железы — альмагеля, трасилола и ринисана.
 При тяжелой форме гнойного панкреатита, кровоизлияниях и образовании многочисленных очагов гнойного воспаления необходимо срочное хирургическое вмешательство. Основной целью оперативного вмешательства является предупредить распространение токсинов по всему организму, блокирование их распространения, предотвращение разрушения поджелудочной железы и обезвоживания организма.
При тяжелой форме гнойного панкреатита, кровоизлияниях и образовании многочисленных очагов гнойного воспаления необходимо срочное хирургическое вмешательство. Основной целью оперативного вмешательства является предупредить распространение токсинов по всему организму, блокирование их распространения, предотвращение разрушения поджелудочной железы и обезвоживания организма.
Противопоказанием для операции может стать только крайне тяжелое состояние больного и высокий риск летального исхода во время операции.
На сегодняшний день оптимальным методом оперативного вмешательства считается лапаротомия. Такой метод позволяет без вскрытия брюшной полости, а лишь через небольшие отверстия в ней добраться до очагов воспаления и аккуратно их удалить. В процессе операции осуществляется постоянный контроль за ее ходом через специальное устройство и идет сканирование поджелудочной железы.
Опасность гнойного панкреатита
Гнойный панкреатит очень серьезное заболевание. Осложнения возникшие в период заболевания иногда могут привести к смерти человека. Поэтому очень важно выявить его на ранней стадии и исключить развитие осложнений.
Главным осложнением являет интоксикация организма. Интоксикация и сильная боль может привести к сильнейшему шоку у больного, а следом и к летальному исходу. Чем выше количество токсичных веществ выброшенных поджелудочной железой, тем вероятнее риск возникновения сопутствующих заболеваний, опасных для жизни человека.
Диета при гнойном панкреатите
Эффект от лечения гнойного панкреатита поджелудочной железы не будет полным без соблюдения строгой диеты. Первое, о чем должен помнить пациент, так это о полном исключении алкоголя. Также важно, чтобы питание было низкокалорийным и сбалансированным. Использоваться может такая диета при панкреонекрозе, еще одном серьезнейшем осложнении воспаления поджелудочной.
В период обострения заболевания лучшим способом снять воспаления и помочь поджелудочной железе прийти в норму, это полный отказ от пищи. Если нет обострения, то следует употреблять белковую пищу, приготовленную без жира или отварную. Порции должны быть небольшими. Пищу следует разделить на 5-6 приемов.
Не следует забывать о водном балансе. Больной должен выпивать минимум 1,5 литра воды за день. Это может быть минеральная вода без газов. Для снятия отека можно употреблять отвар шиповника или зеленый чай.
Особое место в рационе должны занять овощи. Они содержат множество полезных веществ, которые необходимы больному для восстановления. Овощи можно употреблять, как сырыми, так и приготовленными на пару или запеченными.
Полностью нужно отказаться от жирной, копченной и жаренной пищи. Для того чтобы предупредить развитие сахарного диабета специалисты рекомендуют свести к минимуму употребление сахара и сладостей, а также всего мучного.
Профилактика заболевания
 Врачи различают первичную и вторичную профилактику.
Врачи различают первичную и вторичную профилактику.
Первичная профилактика состоит в лечении гнойного панкреатита в медицинском учреждении под присмотром специалистов. Важно продолжать лечение даже если симптомы заболевания значительно уменьшились.
Снять воспаление поджелудочной железы значительно труднее, чем устранить симптомы. Можно не ощущать боль, однако не до конца вылеченное заболевание может перерасти в более тяжелую форму.
Вторичная профилактика включает в себя целый ряд мероприятий направленных на нормализацию функции поджелудочной железы. К ним относятся:
- отказ от алкоголя, они никогда не связаны, и алкоголь при панкреатите только вредит;
- пожизненное соблюдение строгой диеты;
- по возможности отказ от приема лекарственных препаратов, негативно влияющих на состояние поджелудочной железы;
- своевременное лечение инфекционных и вирусных заболеваний.
Гнойный вид панкреатит очень грозное заболевание, но с ним можно бороться, если выявить его вовремя. Это может спасти жизнь человеку, в противном случае – смертельный исход.
Источник


