Острая язва желудка с кровотечением мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Кровоточащая язва желудка.
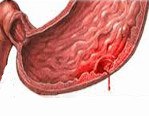
Кровоточащая язва желудка
Описание
Кровоточащая язва желудка. Осложнение язвенной болезни, заключающееся в истечении крови в полость желудка из поврежденных сосудов (аррозированных артерий, вен или капилляров). Симптомы определяются выраженностью кровотечения; основные проявления – рвота «кофейной гущей», «дегтеобразный» стул, признаки гиповолемии и системных нарушений гемодинамики. Важнейшим методом диагностики является эзофагогастродуоденоскопия, в ходе которой может быть выполнен гемостаз. Лечение в большинстве случаев хирургическое; при малом объеме кровопотери, а также у пациентов группы высокого риска проводится консервативная остановка кровотечения.
Дополнительные факты
Кровоточащая язва желудка – одно из наиболее распространенных осложнений язвенной болезни желудка, которое встречается у 10-15% пациентов всех возрастных групп и составляет около 50% всех желудочно-кишечных кровотечений. Однако статистика неточная: большой процент случаев просто не регистрируется — необильная кровопотеря маскируется симптомами обострения основного заболевания. Наиболее часто данное патологическое состояние развивается при язвах, локализованных на малой кривизне желудка. Желудочное кровотечение является актуальной проблемой гастроэнтерологии, поскольку его распространенность растет, и, несмотря на постоянное совершенствование методов эндоскопического, медикаментозного гемостаза и ранней диагностики, летальность сохраняется высокой – около 9%.
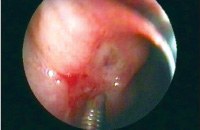
Кровоточащая язва желудка
Причины
Наиболее часто кровотечением осложняются хронические каллезные, острые язвы желудка при наличии у пациента патологии сердечно-сосудистой системы, а также язвенные дефекты, развивающиеся на фоне применения глюкокортикостероидов. Основными причинами развития данного осложнения являются прогрессирование воспалительно-деструктивных процессов в зоне дефекта, повышенная проницаемость капилляров, а также нарушение свертывания крови. Обычно кровоточит аррозированная артерия, реже – вена или большое количество мелких сосудов, локализованных в области дна язвы (в таком случае развивается скрытое диапедезное кровотечение). Формированию кровоточащей язвы могут способствовать механические или химические травмы слизистой, физическое или психоэмоциональное перенапряжение, нейротрофические и тромбоэмболические поражения стенки желудка и гиповитаминозы.
Причиной тяжелого состояния пациентов является кровопотеря. При потере менее 15% объема крови существенных нарушений системной гемодинамики нет, так как активируются защитные механизмы: спазм сосудов кожи и органов брюшной полости, открытие артериовенозных шунтов, повышение ЧСС. Кровоток в жизненно важных органах сохраняется, и в условиях прекращения кровопотери объем циркулирующей крови восстанавливается за счет естественных депо. При потере более 15% ОЦК генерализованный спазм кровеносных сосудов, значительное повышение частоты сокращений сердца и переход межтканевой жидкости в сосудистое русло изначально имеют компенсаторный характер, а затем патологический. Нарушается системный кровоток, страдает микроциркуляция, в том числе в сердце, головном мозге, почках, развивается артериальная гипотензия, истощаются механизмы компенсации. Возможно развитие печеночной, почечной недостаточности, отека головного мозга, инфаркта миокарда и гиповолемического шока.
Симптомы
Симптомы данного патологического состояния определяются степенью кровопотери и продолжительностью кровотечения. Скрытые кровоточащие язвы проявляются общей слабостью, головокружением, бледностью кожи. Гемоглобин в кислой среде желудка метаболизируется, приобретая темный цвет, и в случае рвоты характерно окрашивание рвотных масс в цвет «кофе с молоком».
В случае профузного кровотечения основным признаком является кровавая рвота, которая может быть однократной или повторяющейся. Рвотные массы имеют характерный цвет «кофейной гущи». В редких случаях массивного кровотечения из артерии возможна рвота алой кровью со сгустками.
Обязательным признаком кровоточащей язвы желудка с потерей более 50 мл крови является «дегтеобразный» стул, возникающий через несколько часов или на следующий день. При кровотечении, объем которого не превышает 50 мл, каловые массы нормальной консистенции окрашены в темный цвет.
Многие пациенты отмечают усиление интенсивности симптомов язвенной болезни (боли в желудке, диспепсических явлений) за несколько дней, а также их исчезновение с началом кровотечения (симптом Бергмана). Возможны также такие признаки, как жажда, сухость кожи, снижение диуреза, болезненность при пальпации живота.
Диагностика
Консультация гастроэнтеролога с детальным изучением анамнеза заболевания, жалоб пациента и объективных данных позволяет предположить наличие данной патологии даже при малом объеме кровопотери. При объективном обследовании пациента обращает на себя внимание бледность кожных покровов, снижение тургора кожи, возможна болезненность при пальпации живота в эпигастральной области. В общем анализе крови определяется снижение гемоглобина и эритроцитов.
Обязательным методом диагностики при желудочном кровотечении является эзофагогастродуоденоскопия. Диагностическая эндоскопия проводится во всех случаях, когда есть обоснованные подозрения на наличие язвенного кровотечения. Единственным противопоказанием является агональное состояние пациента, когда результаты исследования не могут повлиять на исход заболевания. ЭГДС позволяет визуализировать источник кровотечения, дифференцировать кровоточащую язву от других причин желудочно-кишечного кровотечения. В большинстве случаев диагностическая процедура переходит в лечебную. Доказано, что ранний эндоскопический гемостаз значительно снижает частоту рецидивов, необходимость хирургических вмешательств, а также летальность.
Дифференциальная диагностика
Дифференциальная диагностика проводится с желудочным кровотечением другой этиологии: при злокачественных опухолях, полипах желудка, синдроме Маллори-Вейса, патологии свертывающей системы крови, сердечно-сосудистой системы.
Лечение
Подозрение на кровоточащую язву желудка является прямым показанием к экстренной госпитализации пациентов в хирургическое отделение. Категорически недопустимо обследование в амбулаторных условиях. Всем пациентам назначается строгий постельный режим, полный голод (после остановки кровотечения – диета Мейленграхта). Консервативный гемостаз включает переливание препаратов крови, плазмы, введение фибриногена, аминокапроновой кислоты, хлористого кальция, викасола, атропина, а также пероральный прием аминокапроновой кислоты. Консервативное лечение может быть проведено пациентам группы высокого риска (пожилой возраст, тяжелая сопутствующая патология), а также при легкой и средней степени тяжести кровотечения.
В настоящее время разработаны эффективные методы эндоскопического гемостаза: термические (электрокоагуляция, термозонд, лазерная, радиочастотная и аргоноплазменная коагуляция), инъекционные (местное введение адреналина, новокаина, физиологического раствора и склерозантов), механические (остановка гастродуоденального кровотечения путем клипирования или лигирования кровоточащих сосудов при гастродуоденоскопии) и использование гемостатических материалов (биологического клея, гемостатического порошка).
Показаниями к проведению хирургического лечения являются тяжелая степень кровотечения независимо от типа язвы, сочетание с другими осложнениями язвенной болезни (пенетрацией, пилородуоденальным стенозом), повторные и не останавливающиеся под влиянием консервативных методов гемостаза кровотечения. Конкретный выбор операции определяется локализацией язвы и индивидуальными особенностями. Может быть выполнена резекция желудка по Бильрот I или II, иссечение, ушивание язвы желудка, прошивание сосудов дна язвенного дефекта, возможно сочетание с ваготомией.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: K25.1
МКБ-10 / K00-K93 КЛАСС XI Болезни органов пищеварения / K20-K31 Болезни пищевода, желудка и двенадцатиперстной кишки / K25 Язва желудка
Определение и общие сведения[править]
Перфорация язвы представляет собой нарушение целостности всех слоев стенки желудка или ДПК (двенадцатиперстной кишки) вследствие быстро прогрессирующего язвенно-некротического процесса с внезапным сообщением просвета органа с полостью брюшины или забрюшинным пространством.
Эпидемиология
Среди острых хирургических заболеваний органов живота перфоративные язвы желудка и ДПК составляют в разных регионах Российской Федерации от 4,0 до 6,2% и занимают седьмое место после аппендицита, острого холецистита, острого панкреатита, желудочно-кишечных кровотечений, ОКН и ущемлённых грыж. Перфоративные язвы ДПК встречаются в 3-6 раз чаще желудочных. За последние 20 лет ежегодное число больных перфоративными гастродуоденальными язвами возросло в 2,5 раза, и такая тенденция имеет место не только в городах-мегаполисах, но и по всей стране. По данным Министерства здравоохранения, в 2014 г. количество случаев перфоративных язв в России составило 19 331 с летальностью 10%. Если в 70-е годы прошлого столетия соотношение больных мужского и женского пола составляло 12-10:1, то в настоящее время, по ряду статистик, оно изменилось до 8-5:1. Среди пациентов с перфоративными язвами желудка и ДПК лица юношеского, молодого и зрелого возраста составляют 85-87%. В редких случаях (2,9%) перфоративные язвы возникают у людей старческого возраста, и ещё реже наблюдаются у детей.
Классификация
I. По основному заболеванию:
1) перфорация хронической язвы;
2) перфорация острой язвы.
II. По локализации язвы:
1) перфоративные язвы желудка;
2) перфоративные язвы ДПК.
III. По клиническому течению:
1) типичное (перфорация в свободную брюшную полость);
2) атипичное (прикрытая перфорация, перфорация в сальниковую сумку или забрюшинное пространство);
3) сочетание перфорации с кровотечением из язвы, рубцовым пилородуоденальным стенозом, малигнизацией язвы желудка.
Этиология и патогенез[править]
Известен целый ряд этиологических факторов язвообразования, а также факторов, способствующих развитию перфорации. К ним относятся: повышенная секреция соляной кислоты; увеличение продукции пепсиногена и образования пепсина; расстройства моторной и эвакуаторной функций желудка и ДПК (двенадцатиперстной кишки), в результате чего нарушается процесс ощелачивания кислого желудочного содержимого; токсические и агрессивные факторы, содержащиеся в пищевых продуктах и жидкостях; ослабление защитных механизмов слизистой оболочки желудка и ДПК вследствие снижения продукции и нарушения качественного состава желудочной слизи, а также уменьшения секреции бикарбонатов; расстройства микроциркуляции и локальная ишемия в слизистой оболочке; васкулиты; гормональные нарушения, касающиеся секреции гастрина, гистамина, серотонина, катехоламинов, гастроинтестинальных пептидов, гормонов коры надпочечников и половых гормонов; расстройства местного иммунитета; патогенное влияние бактерий Helicobacter pylori, которые продуцируют различные цитотоксины и ферменты (уреаза, протеазы, фосфолипазы), повреждающие защитный барьер слизистой оболочки желудка и ДПК; длительный приём или большие дозы гормональных и нестероидных противовоспалительных средств.
Типичная перфорация язвы сопровождается поступлением в свободную брюшную полость желудочного и дуоденального содержимого, которое воздействует на брюшину сначала как химический фактор, а затем уже в качестве бактериального агента. Поэтому у больных перфоративной язвой ДПК вследствие высокой кислой желудочной секреции выраженное раздражение брюшины и картина «доскообразного» живота возникают очень быстро. Вместе с тем развитие перитонита до появления гнойного экссудата происходит значительно медленнее, чем у больных перфоративной язвой желудка с низкой секрецией.
Прикрытая перфорация встречается в 5-10% случаев перфоративных гастродуоденальных язв. В большинстве наблюдений зона перфорации прикрыта печенью, реже — сальником или поперечной ободочной кишкой. Нередко адгезия между передней стенкой желудка или ДПК (двенадцатиперстной кишки) и соседним органом или сальником возникает ещё до момента перфорации вследствие периульцерозного воспаления серозной оболочки. В таких случаях признаки свободного газа на обзорной рентгенограмме живота могут отсутствовать даже после фиброгастродуоденоскопии с инсуфляцией большого количества воздуха, при УЗИ живота не определяется свободная жидкость. Лишь во время диагностической лапароскопии обнаруживаются нити фибрина в зоне прикрытой перфорации и скудное количество выпота в подпечёночном пространстве. После отведения с некоторым усилием нижнего края печени устанавливается диагноз прикрытой перфорации.
В ряде случаев прикрытие наступает вскоре после перфорации и небольшое количество желудочно-дуоденального содержимого успевает попасть в брюшную полость. Перфорационное отверстие может быть прикрыто соседним органом, сальником, плёнкой фибрина или быть обтурировано кусочком пищи. В таких ситуациях прикрытие менее прочное, и во время эндоскопического исследования воздух начинает поступать в живот.
В редких наблюдениях атипичное течение заболевания обусловлено прободением язвы в полость сальниковой сумки, в малый или большой сальник, расслаивая брюшинные листки, в забрюшинное пространство, в полость брюшины, отграниченную сращениями. В таких ситуациях всегда возникают диагностические трудности. В результате прободения язвы малой кривизны желудка в толщу малого сальника возникает воспалительный инфильтрат, а затем и абсцесс. Перфорация язвы большой кривизны желудка в пространство между листками большого сальника приводит к возникновению гнойного оментита. При прободении язвы задней стенки желудка его содержимое поступает сначала в сальниковую сумку, а затем через винслово отверстие в правый боковой канал.
Клинические проявления[править]
Клиническая картина типичной перфорации гастродуоденальных язв характеризуется яркой симптоматикой. Практически патогномоничным признаком является внезапная острая и очень сильная боль в эпигастральной области («кинжальная» боль), которая сменяется ноющей и быстро прогрессирующей по интенсивности и распространённости болью, резко усиливающейся при любых движениях и даже разговоре. В анамнезе у половины пациентов был установлен диагноз язвенной болезни, ещё у 1/4 больных прослеживались эпизоды язвенного болевого синдрома, и у 25% пациентов жалобы «желудочного» характера ранее никогда не возникали. Типично неподвижное вынужденное положение больного на спине или боку с согнутыми в тазобедренных и коленных суставах ногами. Пациенты молчат или тихо стонут, неохотно и лаконично отвечают на вопросы из-за усиления болей. В зависимости от времени с момента перфорации имеются различные признаки эндогенной интоксикации (тахикардия, тахипноэ, сухость языка, повышение температуры тела, бледно-серый цвет кожи и др.). Живот не участвует в акте дыхания. При поверхностной пальпации определяются очень выраженный дефанс мышц передней брюшной стенки («доскообразный» живот) и сильная болезненность (пациент реагирует гримасой, стоном, отводит руку врача). Глубокая пальпация живота невозможна и недопустима. Симптомы раздражения брюшины (Щёткина-Блюмберга, Воскресенского, Менделя) резко положительные. В 70-75% случаев перфоративных язв печёночная тупость при перкуссии не определяется из-за свободного газа в брюшной полости (симптом Спижарского-Жобера). При аускультации живота шумы кишечной перистальтики практически отсутствуют. Во многих случаях определяется болезненность при пальцевом исследовании прямой кишки (симптом Куленкампфа).
Клиническая картина прикрытой перфорации значительно более скудная, а иногда и вовсе стёртая, однако симптом внезапной «кинжальной» боли отмечается всегда. Именно он заставляет заподозрить перфорацию полого органа и выполнить необходимый в таких случаях диагностический алгоритм. Острая боль быстро стихает и сменяется слабой ноющей болью в зоне треугольника Шоффара или эпигастральной области без чёткой локализации. Иногда болевой синдром полностью купируется на некоторое время. Физическая активность пациента не страдает, признаков эндогенной интоксикации нет. Живот мягкий, не напряжён. Как правило, при глубокой пальпации определяется умеренная болезненность в зоне прикрытой перфорации, здесь же может определяться сомнительный симптом Щёткина-Блюмберга.
Язва желудка острая с прободением: Диагностика[править]
Обследование больного перфоративной язвой или с подозрением на неё включает в себя обязательные и дополнительные методы. Обязательные лабораторные исследования: общий клинический анализ крови, общий анализ мочи, биохимические анализы крови (сахар, билирубин, аланинаминотрансфераза, аспартатаминотрансфераза, лактатдегидрогеназа, гамма-глютамилтранспептидаза, амилаза, креатинин, мочевина, общий белок и его фракции, электролиты крови), группа крови и резус-фактор, анализ крови на реакцию Вассермана, вирус иммунодефицита человека, маркёры гепатита В и С. Дополнительные исследования: щелочная фосфатаза, С-реактивный белок, кислотно-основное состояние, протромбин, фибриноген, активированное частичное тромбопластиновое время, лейкоцитарный индекс интоксикации, индекс токсичности по молекулам средней массы, прокальцитонин.
Обязательными инструментальными исследованиями являются ЭКГ, обзорная рентгенография груди и живота, УЗИ живота, фиброгастродуоденоскопия. К дополнительным методам относятся диагностическая лапароскопия, спиральная КТ, МРТ.
Фиброгастродуоденоскопия показана всем пациентам с типичной картиной заболевания и наличием свободного газа в животе и тем более в случаях прикрытой или атипичной перфорации без рентгенологического подтверждения диагноза. Эндоскопия необходима для дооперационной диагностики основного заболевания (язвенная болезнь желудка или ДПК, острые гастродуоденальные язвы), определения размеров язвенного дефекта и инфильтративного вала, исключения пилорического или дуоденального рубцово-язвенного стеноза, кровотечения из язвы, а также сочетанных язв желудка и ДПК, одна из которых осложнилась перфорацией. Решающее значение фиброгастродуоденоскопия приобретает в случаях прикрытой или атипичной перфорации. Наличие глубокого язвенного дефекта без видимого дна, а также резкое усиление болевого синдрома у пациента во время исследования позволяют установить правильный диагноз. После эндоскопии обязательно выполнение обзорной рентгенографии живота в латеропозиции на левом боку. При отсутствии признаков свободного газа на контрольной рентгенограмме показана срочная диагностическая лапароскопия.
Дифференциальный диагноз[править]
Язва желудка острая с прободением: Лечение[править]
Диагноз «перфоративная язва» является абсолютным (жизненным) показанием к неотложной (срочной) операции, которая должна быть начата в течение 2 ч от момента поступления больного в приёмное отделение. Необходимость в кратковременной предоперационной подготовке может возникнуть у пациентов с очень высоким операционно-анестезиологическим риском (IV группа по классификации ASA) и больных в терминальной фазе распространённого перитонита.
Операции по поводу перфоративных гастродуоденальных язв делятся на «паллиативные» (ушивание или иссечение язвы) и «радикальные», т. е. патогенетически обоснованные (стволовая ваготомия с пилоропластикой, резекция желудка).
Выбор операции при перфоративной язве желудка. Лапароскопическое ушивание язвы показано пациентам любого возраста без язвенного анамнеза при размерах язвенного дефекта менее 15 мм без выраженной перифокальной инфильтрации и при диаметре перфорационного отверстия менее 10 мм. При размерах язвенного дефекта более 15 мм или наличии даже непродолжительного анамнеза (менее 3 лет) целесообразно иссечение язвы передней стенки желудка. Аналогичное вмешательство открытым способом выполняется больным IV группы по классификации ASA с выраженной сердечно-сосудистой патологией, а также в условиях гнойного перитонита. Резекция желудка показана пациентам с язвенным анамнезом более 3 лет и рецидивирующим течением заболевания, особенно если ранее уже имелись осложнения (кровотечение, перфорация); при сочетании перфорации язвы с кровотечением из неё или стенозом выходного отдела желудка; пациентам с гигантскими (более 2,5 см) и каллёзными язвами с высокой вероятностью малигнизации, а также при множественных язвах желудка, одна из которых осложнилась перфорацией. Возможные варианты операции: дистальная резекция по Бильрот-I, Бильрот-II в модификации Гофмейстера-Финстерера, поперечная резекция желудка с пилоропластикой по Аусту или Гейнеке-Микуличу. При сочетанных гастродуоденальных язвах, из которых перфорировала язва антрального отдела желудка, правомочна стволовая ваготомия с пилоропластикой и иссечением желудочной язвы. Общепринято, что резекция желудка может быть выполнена в сроки до 6-8 ч от момента перфорации.
При «радикальных» операциях целесообразно устанавливать тонкие зонды в желудок или культю желудка с целью дренирования и тощую кишку для искусственного питания на срок до 5 дней. После лапароскопического вмешательства показано дренирование желудка в течение 3 сут. Открытое ушивание или иссечение перфоративных язв в условиях токсической и тем более терминальной фазы фибринозно-гнойного и гнойного перитонита сопровождается обязательной назогастроинтестинальной интубацией. Дренирование брюшной полости с целью её пролонгированной санации в течение 3 сут выполняется широкими двухпросветными трубками. Невозможность адекватной интраоперационной санации живота является показанием к формированию лапаростомы. Интенсивная послеоперационная терапия соответствует программе лечения распространённого перитонита с учетом сопутствующей патологии.
Дальнейшее ведение больных
Пациенты, перенёсшие ушивание (иссечение) перфоративной язвы желудка или ДПК, подлежат углублённому обследованию в гастроэнтерологическом стационаре с целью определения факторов патогенеза язвенной болезни и индивидуального подбора схем поддерживающей и профилактической терапии. Дважды в год в течение 3 лет показано амбулаторное обследование, включающее фиброгастродуоденоскопию и тест на Helicobacter pylori. Контрольное периодическое обследование пациентов после стволовой ваготомии или резекции желудка целесообразно проводить в специализированном хирургическом стационаре.
Профилактика[править]
Прочее[править]
Прогноз
J. Boey и соавт. (1987) определили факторы риска, достоверно влияющие на летальность после операций по поводу перфоративных гастродуоденальных язв: возраст больных старше 60 лет, тяжёлые сопутствующие заболевания, дооперационный шок и сроки после перфорации свыше 24 ч. Летальность резко возрастает с увеличением числа факторов риска: 0, 10, 45,5 и 100% среди больных с отсутствием, одним, двумя или тремя факторами. По данным многих авторов, при отсутствии факторов риска летальность после простого ушивания и «радикальных» операций существенно не отличается и не превышает 2%. Вместе с тем отдалённые результаты «радикальных» вмешательств намного лучше. Так, среди больных перфоративной дуоденальной язвой в возрасте от 20 до 60 лет рецидив язвенной болезни после операции ушивания отмечается в 58-67% случаев, а после стволовой ваготомии с пилоропластикой — у 9-21% пациентов. Следовательно, при наличии перечисленных выше показаний необходимо выполнять патогенетически обоснованные вмешательства, которые не только спасают жизнь пациентам, но и в подавляющем большинстве случаев избавляют от язвенной болезни, её осложнений и повторных операций. Обоснованный выбор варианта хирургического вмешательства в каждом конкретном случае является залогом низкой летальности и хороших отдалённых результатов.
Источники (ссылки)[править]
Абдоминальная хирургия [Электронный ресурс] : Национальное руководство: краткое издание / под ред. И.И. Затевахина, А.И. Кириенко, В.А. Кубышкина — М. : ГЭОТАР-Медиа, 2016. — https://www.rosmedlib.ru/book/ISBN9785970436301.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник


