Особенности диеты при остром панкреатите
 Диета при остром панкреатите имеет свои особенности, отличающие ее от других диет. О том, что характерно для диеты при остром панкреатите, об особенностях питания при заболеваниях поджелудочной железы расскажет этот пост.
Диета при остром панкреатите имеет свои особенности, отличающие ее от других диет. О том, что характерно для диеты при остром панкреатите, об особенностях питания при заболеваниях поджелудочной железы расскажет этот пост.
Острый панкреатит – воспаление поджелудочной железы, протекающее в острой форме, вызванное активацией пищеварительных ферментов.
Причин возникновения острого панкреатита много, но чаще всего острый панкреатит возникает у лиц злоупотребляющих алкоголем и лиц с заболеваниями желчевыводящей системы – хронический холецистит, желчнокаменная болезнь.
Приступ острого панкреатита возникает, как правило, внезапно и проявляется нестерпимыми болями и другими характерными для данного заболевания симптомами.
Лечение острого панкреатита консервативно:
• производят очищение крови от ферментов поджелудочной железы (Контрикал, Трасилол и др – разрушают ферменты, попавшие в кровь)
• в течение нескольких дней назначается голод,
• затем строгая диета – диета № 5п — первый вариант,
• затем постепенный переход на второй вариант диеты №5п.
• Обезболивание (наркотическое или ненаркотическое)
Если улучшения состояния больного не наступает, то происходит оперативное вмешательство с целью удаления некротических участков железы.
![]() Голод в течение 2 дней (голод может назначаться до 4 дней в зависимости от тяжести заболевания.
Голод в течение 2 дней (голод может назначаться до 4 дней в зависимости от тяжести заболевания.
 Голодание более двух дней проводят в условиях стационара). В течение этого периода больному разрешается только пить отвар шиповника, слабозаваренный чай и минеральную воду, из которой удалены газы – «Боржоми», «Ессентуки №4», «Ессентуки №20», «Смирновская» или «Славяновская» по одному стакану 4-5 раз в день. С целью устранения интоксикации организма, питания и недопущения обезвоживания применяют парентеральное питание (т.е. капельницы – натрий хлорид с 5% глюкозой).
Голодание более двух дней проводят в условиях стационара). В течение этого периода больному разрешается только пить отвар шиповника, слабозаваренный чай и минеральную воду, из которой удалены газы – «Боржоми», «Ессентуки №4», «Ессентуки №20», «Смирновская» или «Славяновская» по одному стакану 4-5 раз в день. С целью устранения интоксикации организма, питания и недопущения обезвоживания применяют парентеральное питание (т.е. капельницы – натрий хлорид с 5% глюкозой).
Поскольку питание в пищевод не поступает, следовательно не вырабатываются желудочный и панкреатический соки, ферментативная активность снижается, что способствует регенерации поджелудочной железы.
![]() Диета при остром панкреатите, начиная с 3 дня.
Диета при остром панкреатите, начиная с 3 дня.
Больного переводят на диету №5 п первый вариант — щадящая диета, с механическим и химическим щажением.
Диета 5п-1 вариант разрабатывается на основании норм лечебного питания, утвержденных Приказом Минздрава России от 21.07.2013 № 395н «Об утверждении норм лечебного питания».
Показания к диете №5п первый вариант — острый панкреатит, обострение хронического панкреатита.
Больному разрешается есть, но пища значительно снижена по калорийности.
• Запрещено: соль, жиры, продукты, которые могут вызвать секреторную активность желудка и поджелудочной железы.
• Разрешается: пища жидкая, приготовленная без соли, богатая углеводами. Сахар, мед, фруктовые соки, клюквенный морс, отвары шиповника и черной смородины. до 2,5 л в день.
Таблица. Перечень разрешенных и запрещенных продуктов и блюд. Диета № 5п — 1 вариант.
Диета при остром панкреатите и обострении хронического.
| Продукт | Разрешаются | Запрещаются |
| Хлеб | Пшеничные сухари не более 50 г | Ржаной и свежий хлеб, изделия из сдобного или слоеного теста |
| Супы | Слизистые из различных круп на воде или некрепком овощном отваре, суп-крем из вываренного мяса | Мясные, рыбные бульоны, грибные отвары, молочные супы, гороховый, фасолевый, с пшеном, окрошка, свекольник |
| Мясо, птица | Нежирная говядина, курица, индейка, кролик, освобожденные от сухожилий, жира, кожи | Жирные и жилистые сорта мяса и птицы (утки, гуси), субпродукты, жареные блюда |
| Рыба | Нежирные сорта (треска, судак, сазан, окунь и др.) в виде кнелей, суфле | Жирная рыба, соленая, копченая, жареная, консервы |
| Яйца | Всмятку, омлеты паровые, белковые (не более 1 желтка в день) | Яйца вкрутую, жареные |
| Молоко, молочные продукты | Творог свежеприготовленный некислый в виде пасты, парового пудинга. Молоко только в блюдах (в суп до 100 г на порцию). Сливки в блюда | Молоко цельное, молочные продукты с высокой кислотностью, повышенной жирности и включением сахара, сметана, сыры |
| Овощи | Картофель, морковь, кабачки, цветная капуста в виде пюре, паровых пудингов. Тыква, свекла ограничиваются | Белокочанная капуста, чеснок, репа, брюква, редька, щавель, шпинат, лук, редис, огурцы, сладкий перец, сырые, квашеные и маринованные овощи, грибы, консервы |
| Крупы | Рис, гречневая, геркулес, несладкие протертые вязкие каши, пудинги, запеканки из риса, продельной крупы, геркулеса. Ограничиваются манная крупа, лапша, вермишель | Пшено, крупы перловая, ячневая, кукурузная, бобовые, макароны в цельном виде |
| Фрукты и ягоды | Яблоки печеные | Другие фрукты и ягоды, сырые яблоки. |
| Сладкие блюда | Кисели, желе, мусс на ксилите, сорбите. Фруктовые пюре — детское питание | Другие кондитерские изделия |
| Напитки | Чай некрепкий, минеральная вода, отвар шиповника, отвары из сухих и свежих фруктов полусладкие | – |
| Жиры | Несоленое сливочное масло в блюда не более 5 г на 1 порцию | Все другие жиры |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 |
Смотрите также: Диета при остром панкреатите — Образец меню диеты №5п первый вариант (протертый)
![]() 5 день. Калорийность увеличивается до 600-800 кал
5 день. Калорийность увеличивается до 600-800 кал
Жиры исключаются. Белки – 15г. Углеводы – до 200 г.
![]() 6-9 день. Калорийность увеличивается до 1000 кал
6-9 день. Калорийность увеличивается до 1000 кал
Жиры – 10г. Белки – 50г. Углеводы – до 250 г.
• Завтрак. Каша манная безмолочная (или рисовая), яблоко (или апельсин), чай с сахаром.
• Второй завтрак. Пюре картофельное (или морковное), 50г. Нежирного куриного мяса (или нежирной рыбы), отвар шиповника с сахаром.
• Обед. Бульон овощной, вегетарианский — 100-150г., рыба отварная (или говядина) — 30- 40г. с пюре картофельным, яблоко протертое.
• Полдник. Творог обезжиренный с сахаром – 50-60г. Чай с сахаром или вареньем
• На ночь. Стакан кипяченой воды, мед – 1столовая ложка (или стакан простокваши)
![]() 10-15 день. Калорийность превышает 1000 кал
10-15 день. Калорийность превышает 1000 кал
Белки — до 60 г., жиры -20 г., углеводов — 300г.
![]() Через две недели после приступа — диета при остром панкреатите:
Через две недели после приступа — диета при остром панкреатите:
Больному рекомендована на диета №5 п второй вариант.
После перенесенного приступа острого панкреатита строжайшая диета № 5п должна соблюдаться в течение 6-12 месяцев. Калорийность постепенно увеличивается.
Белки – до 100г., жиры – до 40 г., углеводы – до 450 г, увеличивается содержание водорастворимых витаминов.
Пища по-прежнему протертая, без соли.
Таблица. Перечень разрешенных и запрещенных продуктов и блюд. Диета № 5п — 2 вариант.
| Продукт | Разрешаются | Запрещаются | Ограничено употребление |
| Хлеб | Пшеничный подсушенный или вчерашний 200–300 г в день или в виде сухарей; несдобное печенье | Ржаной и свежий хлеб; изделия из сдобного и слоеного теста | Не сдобное сухое печенье |
| Супы | Вегетарианские протертые с разрешенными овощами; крупяные (кроме пшена) протертые, с вермишелью, ½ порции (250 мл) с добавлением сливочного масла (5 г) или сметаны (10 г) | Мясные, рыбные супы и бульоны, отвары грибов, молочные супы, с пшеном, щи, борщи, окрошки, свекольник | В период ремиссии супы на некрепком мясном или рыбном бульоне 1–2 раза в неделю (при переносимости) |
| Мясо, птица | Нежирных сортов (говядина, телятина, кролик, индейка, курица) рубленые. В период ремиссии возможно куском | Жирные жилистые сорта мяса, кожа птиц и рыб; субпродукты. Колбасные изделия, консервы, копчености, жареное | Нежесткое мясо, курица, кролик, индейка разрешаются в отварном виде куском |
| Рыба | Нежирная треска, окунь, судак, ледяная и др. в отварном виде куском и рубленая (тефтели, кнели, суфле, котлеты) | Жирные виды (сом, карп, севрюга, осетрина и пр.), жареная, копченая, тушеная, соленая, консервы, икра кетовая | Рыба заливная |
| Яйца | Белковые омлеты из 2 яиц | Блюда из цельных яиц, особенно вкрутую и жареные. Сырые яйца | Желтки яиц в блюда до 1 в день |
| Молоко, молочные продукты | Все продукты пониженной жирности. Творог свежий некислый, кальцинированный или из кефира — натуральный и в виде пудингов. Кисломолочные напитки однодневные | Молочные продукты повышенной жирности и с включением сахара | Молоко при переносимости. Сметана и сливки в блюда. Сыр нежирный и неострый (голландский, российский) |
| Овощи | Картофель, морковь, цветная капуста, свекла, кабачки, тыква, зеленый горошек, молодая фасоль, в виде пюре и паровых пудингов | Белокочанная капуста, баклажаны, редька, редис, репа, лук, чеснок, щавель, шпинат, перец сладкий, грибы. Сырые непротертые овощи | Помидоры без кожуры, свежие огурцы без кожуры — протертые, салат зеленый |
| Крупы | Каши из различных круп (манная, гречневая, овсяная, перловая, рисовая), на воде или пополам с молоком. Крупяные суфле, пудинги с творогом. Макаронные изделия, домашняя лапша, вермишель | Крупы: пшено, бобовые, рассыпчатые каши | – |
| Фрукты и ягоды | Фрукты только сладких сортов, яблоки некислые, печеные или протертые без кожуры | Сырые непротертые фрукты и ягоды, виноград, финики, инжир, клубника, бананы, клюква | Абрикосы, персики — без кожуры, фруктово-ягодные соки без сахара, разбавленные водой |
| Сладкие блюда | Кисели, желе, муссы на ксилите или сорбите, без сахара | Кондитерские изделия, шоколад, мороженое, варенье | Сахар до 30 г в день или мед 20 г в день |
| Напитки | Слабый чай с лимоном полусладкий или с ксилитом. Отвар шиповника, черной смородины, компота | Кофе, какао; газированные и холодные напитки, виноградный сок | – |
| Соусы | Молочный, фруктово-ягодные, на некрепком овощном отваре. Муку не пассеруют | Соусы на бульонах, грибном отваре, томатный. Все пряности, закуски | – |
| Жиры | Сливочное масло до 30 г в день, рафинированные растительные масла (10–15 г в день) — в блюда | Мясные и кулинарные жиры | Масло сливочное и растительное в блюда по 5 г на 1 порцию |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 | – |
Диета при остром панкреатит —
Рецепты, разрешенных блюд
Диета при остром панкреатите и обострении хронического — № 5п (2 вариант):
- омлет паровой белковый,
- мясное суфле,
- мясные кнели и рыбные кнели ,
- суп овсяный и рисовый протертые,
- пюре овощные,
- каши протертые из круп: геркулес, рис, гречка,
- мусс и желе из яблок,
- напитки и морсы из шиповника, смородины черной, клюквы.
- чай с молоком и свекольный сок.
МОЖНО: супы вегетарианские, мясо нежирное и нежилистое, блюда из мяса, отварная рыба, творог домашний и блюда из творога, блюда из круп и овощей (каши, пудинги) фрукты и ягодные соки, сахар, варенье, мед.
Читайте также: О лечении минеральной водой и показаниях к применению
На ночь – кефир, простокваша, кипяченая вода с ложкой меда, изюм, чернослив. Этот прием пищи ориентирован на то, чтобы в кишечнике не было запоров, т.е. кишечник вовремя освобождался.
КАТЕГОРИЧЕСКИ НЕЛЬЗЯ: жирная пища, жареное мясо и рыба, сдобное тесто, солености, копчености, чеснок, лук, редька, редис, маринады, копчености, консервы мясные и рыбные, наваристые бульоны, пельмени, сало, алкоголь
ЗАКЛЮЧЕНИЕ: Диета при остром панкреатите — является обязательным условием снятия воспаления в поджелудочной железе. Без соблюдения диетического питания, выполняющего лечебную роль, выздоровление невозможно.
Источник
 Диета при остром панкреатите представляет собой комплекс правил, которые необходимо соблюдать. Она направлена на создание полного функционального покоя воспаленной поджелудочной железы путем торможения внешнесекреторной функции органа (секреции и выделения ферментов).
Диета при остром панкреатите представляет собой комплекс правил, которые необходимо соблюдать. Она направлена на создание полного функционального покоя воспаленной поджелудочной железы путем торможения внешнесекреторной функции органа (секреции и выделения ферментов).
Поджелудочная железа при остром панкреатите воспалена, отечна. Выработка панкреатического сока в любом количестве увеличивает деструктивный процесс. При соблюдении щадящего питания при остром панкреатите:
- нагрузка на железу снижается,
- резко уменьшается количество вырабатываемых ферментов,
- приостанавливается самопереваривание воспаленного органа,
- уменьшается воспалительный процесс, боль и диспепсия.
С этой целью список разрешенных продуктов сокращается: из рациона исключаются:
- жареные, острые, жирные блюда,
- продукты, вызывающие сокогонное действие, например, крепкие бульоны.
Эта еда требует длительного переваривания, для чего необходимо большое количество ферментов.
Особенности питания при остром панкреатите

Острый панкреатит — тяжелое заболевание, с тяжелыми осложнениями вплоть до летального исхода. Диета — важный пункт комплексного лечения. Она должна соблюдаться неукоснительно, назначается на длительный срок, иногда — пожизненно. Это связано с профилактической ролью: правильное питание при панкреатите предупреждает очередные обострения и переход заболевания в хроническую форму. Поэтому диетическое питание имеет некоторые особенности.
Первые три дня — голод. При отсутствии поступающей пищи не вырабатывается поджелудочный сок — создаются условия для покоя железы. Ферментативная активность снижается, что приводит к восстановлению воспаленного органа.
В дальнейшем — строгое соблюдение правил по отношению к используемым продуктам. Пища должна содержать:
- повышенное количество белков,
- уменьшенное – углеводов и жиров.
Приготовить блюдо нужно таким образом, чтобы соблюдалась химическая и механическая защита пищеварительных органов:
- маленькие порции,
- еда измельчена и перетерта,
- температура — средняя, чтобы пища была теплой, а не горячей или холодной.
Пища готовится на пару или на воде, подается в жидком, полужидком, протертом виде. Принимать ее рекомендуется дробно. Нужный объем подскажет гастроэнтеролог.
Запрещены продукты:
- стимулирующие выработку соляной кислоты в желудке, поскольку параллельно увеличивается секреция панкреатического сока,
- вызывающие метеоризм — вздутие кишечника,
- возбуждающие деятельность желчного пузыря.
Переход на самостоятельное нормальное питание необходимо осуществлять как можно раньше.
Никаких особенностей питания после приступа острого панкреатита, зависящих от возраста и пола, не существует. Ребенок, взрослый и пожилой человек используют одинаковые принципы питания. Женщина чаще страдает холециститом, поэтому приступы острого панкреатита развиваются на фоне желчнокаменной болезни. В таких случаях нельзя кушать молоко и яйца. Из рациона исключается сладкое, если диагностирован диабет.
Как составить рацион больного?

После перенесенной операции в первые 3–4 дня назначается полный голод. В зависимости от тяжести состояния может быть разрешено питье. Объем жидкости назначается и контролируется врачом стационара.
В дальнейшем постепенно вводятся различные продукты, активизирующие пищеварение. Рацион составляется индивидуально, но соблюдаются общие правила:
- должны запрещаться определенные продукты,
- энергетическая ценность постепенно увеличивается,
- дробность питания сохраняется, пока не наступит стадия ремиссии.
Калорийность:
в первые два дня, если позволяет состояние больного — до 600 ккал в день.
- 5 день — 600–800 ккал в день,
- 6–9 день — 1000 ккал,
- в последующие дни постепенно увеличивают суточную энергетическую ценность до 2300–2500 ккал, расширяют продукты.
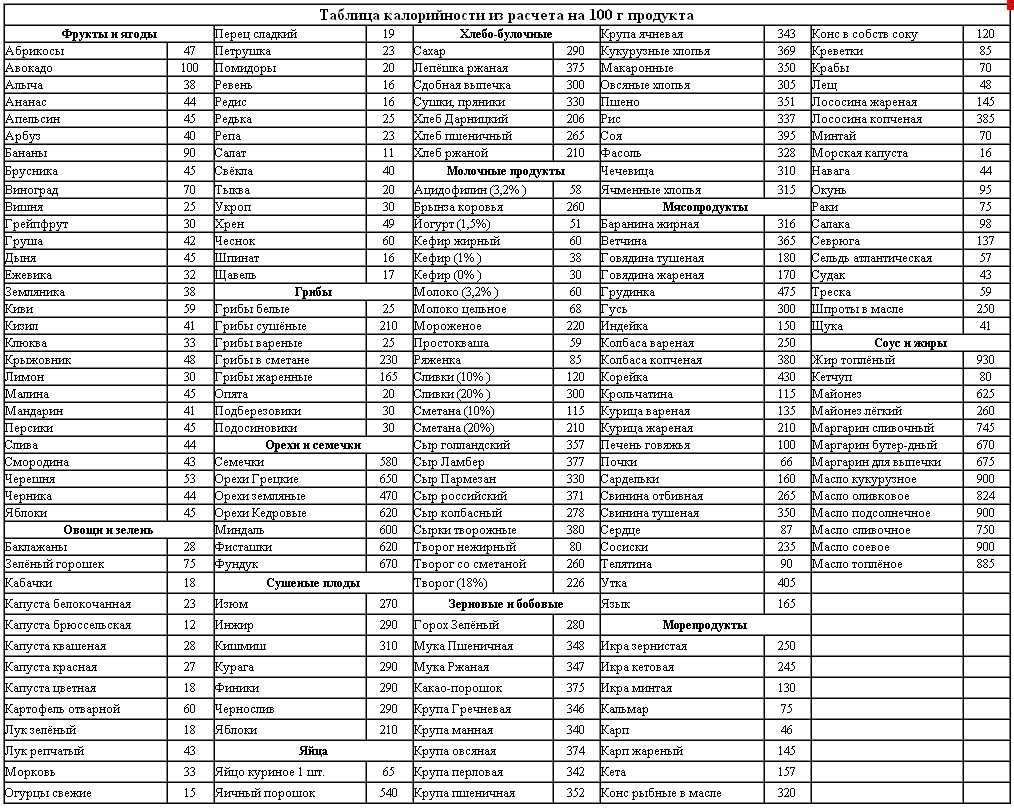
Для определения калорийной ценности продуктов существует специальная таблица, по которой рассчитывается суточный рацион. Используя аналогичную таблицу с указанием полезных и запрещенных продуктов, составляют примерный вариант меню на неделю.
Меню после приступа на 4 день болезни
После полного голода назначают стол № 5п первый вариант по Певзнеру (с механическим и химическим щажением). Больному можно есть при остром панкреатите, но калорийность пищи при этом снижена, а перечень продуктов для приготовления сокращен.
Разрешается:
- жидкая несоленая пища,
- углеводы — сахар, мед,
- 2,5 л жидкости в день — отвары из шиповника и смородины, морс из клюквы, свежеотжатые соки.

Запрещены:
- соль,
- жиры, за исключением сливочного масла — 5 г на порцию,
- продукты, стимулирующие секрецию желудочного и панкреатического сока (мясные, грибные, рыбные бульоны, супы из гороха и фасоли, яйца жареные или сваренные вкрутую).
Из разрешенных продуктов (нежирное мясо, птица, рыба без кожи, овощей, кроме тыквы и свеклы) готовятся слизистые или крем-супы.
Общая калорийность составляет 500 ккал.
Питание после приступа панкреатита на 7–8 день
Когда острый приступ купирован и боль прекратилась, калорийность пищи на 7–8 день повышается до 1000 ккал:
- жиры — 10 г,
- белки — 50 г,
- углеводы — 250 г.
Далее такая же энергетическая ценность продуктов сохраняется месяц. Изменяется только соотношение белков, жиров и углеводов. Диетический стол в этот период — № 5п второй вариант.

Примерное меню в этот период:
- первый завтрак — каша на воде из риса, тертое яблоко, некрепкий сладкий чай,
- второй завтрак — морковное пюре, мясо курицы, отвар из шиповника,
- обед — вегетарианский бульон, нежирная рыба, пюре из картофеля, апельсин,
- полдник — творог с низкой жирностью, сок,
- ужин — простокваша.
Лечебная диета на 9–15 день
Калорийность пищи разрешена более 1000 ккал в день:
- белки — 60 г,
- жиры — 20 г,
- углеводы — 300 г.
Срок соблюдение калоража в таком объеме — недельный. В дальнейшем постепенно повышается и количество употребляемых продуктов и их разнообразие.
Список разрешенных продуктов расширяется на 9–15 день, но употребление новых ограничено. Можно готовить белковый омлет из 2 яиц (желтки используются для приготовления блюд). Сырые яйца, жаренные или сваренные вкрутую категорически противопоказаны.
И также запрещены сладкие молочные продукты. Рекомендуются кисломолочные с низкой жирностью.
Овощи в сыром виде (лук, белокочанная капуста, чеснок, редька), свежие фрукты и ягоды запрещены. В небольшом количестве разрешаются свежие огурцы и помидоры без кожуры, листья салата.
Углеводы можно применять в виде сахара — 30 г (1 столовая ложка) или меда (20 г).
Какие продукты стоит исключить из рациона?

На каждом этапе болезни категорически противопоказано применение:
- жирной пищи в больших количествах,
- жареного мяса и рыбы,
- копченостей,
- соленостей,
- маринадов,
- консервов,
- наваристых бульонов,
- чеснока, лука, редьки,
- сдобного теста.
Такая диета полезна не только для воспаленной поджелудочной железы, но и защищает печень. Калорийность постепенно увеличивается, хотя блюда, по-прежнему нужно делать без соли. Строжайшая диета № 5 может постепенно отменяться через 12 месяцев, тогда же разрешается использовать любой вкусный домашний рецепт. Но каждый новый продукт вводится постепенно.
Ограничения в питании после перенесенного острого воспаления в поджелудочной железе крайне важно — без его соблюдения трудно добиться стойкой ремиссии. Поэтому необходимо придерживаться всех лечебных рекомендаций, включая диету.
Тест: на определение риска сахарного диабета 2 типа

Источник


