Операция фрея при панкреатите
Хронический панкреатит (ХП) относится к заболеваниям, лечение которых представляет сложную задачу. Воспалительно-дегенеративный процесс в поджелудочной железе (ПЖ) обычно протекает с чередованием обострений, сопровождающихся деструкцией ткани железы, и периодов замещения поврежденной паренхимы органа соединительной тканью [1]. Хроническое рецидивирующее воспаление ПЖ приводит к ряду осложнений, требующих хирургического лечения. Резекция головки ПЖ с формированием продольного панкреатоеюноанастомоза (операция Фрея) является одним из наиболее частых вариантов хирургического вмешательства. В настоящем сообщении мы описали технику выполнения операции, которая принята в Институте хирургии им. А.В. Вишневского.
Описание оригинальной методики
В 1987 г. C. Frey и G. Smith предложили новый способ хирургического лечения ХП [7]. Это оперативное вмешательство, которое принято называть операцией Фрея, заключается в резекции головки ПЖ с сохранением двенадцатиперстной кишки (ДПК) и продольной панкреатоеюностомией на протяжении тела и хвоста железы с выключенной по Ру петлей тощей кишки (рис. 1). Рисунок 1. Схема оперативного лечения хронического панкреатита, предложенного C. Frey и G. Smith в 1987 г. [7]. а — объем резекции головки поджелудочной железы.
Рисунок 1. Схема оперативного лечения хронического панкреатита, предложенного C. Frey и G. Smith в 1987 г. [7]. а — объем резекции головки поджелудочной железы. Рисунок 1. Схема оперативного лечения хронического панкреатита, предложенного C. Frey и G. Smith в 1987 г. [7]. б — реконструктивный этап операции. В отличие от операции Бегера полное пересечение ПЖ в области перешейка не производится.
Рисунок 1. Схема оперативного лечения хронического панкреатита, предложенного C. Frey и G. Smith в 1987 г. [7]. б — реконструктивный этап операции. В отличие от операции Бегера полное пересечение ПЖ в области перешейка не производится.
Лапаротомия выполняется двухподреберным доступом. После мобилизации ДПК по Кохеру рассекается желудочно-ободочная связка, и передняя поверхность ПЖ становится доступной осмотру. Главный проток поджелудочной железы (ГПП) вскрывается продольно на всем протяжении, при этом удаляются конкременты, рассекаются стриктуры. Выделяются воротная и верхняя брыжеечная вены выше и ниже перешейка железы. По мнению авторов, этот прием позволяет избежать полного пересечения железы и предупреждает повреждение указанных сосудов. Рассасывающейся нитью накладываются превентивные гемостатические швы на ткань головки ПЖ параллельно и отступя 3-4 мм от края ДПК. C помощью электрокоагулятора резецируется ткань головки ПЖ с оставлением вдоль внутреннего края ДПК слоя паренхимы, который содержит ветви верхних и нижних панкреатодуоденальных артерий, обеспечивающих кровоснабжение кишки. Авторы рекомендовали сохранять переднюю панкреатодуоденальную аркаду и избегать травмы интрапанкреатической части общего желчного протока. Для лучшей идентификации общего желчного протока предложено его маркировать металлическим бужом, после чего передняя поверхность протока освобождается от фиброзно-измененных тканей. Медиально, справа от воротной вены, сохраняется участок паренхимы железы шириной 4-5 мм во избежание ранения конфлюенса воротной вены и пересечения перешейка. Продольный панкреатоэнтероанастомоз с рассеченным ГПП и резецированной головкой ПЖ авторы предлагали формировать двухрядным швом. Внутренний ряд отдельных швов накладывается нитью PDS 3/0 (Polydioxanone, PDS — торговое название) наружный ряд — шелком 3/0. Подобный вариант создания продольного панкреатоеюноанастомоза был предложен P. Partington и R. Rochelle еще в 60-м году прошлого века [13].
В 2003 г. C. Frey и K. Mayer [6] сообщили о модификациях техники операции. Авторы отказались от выделения воротной вены выше ПЖ. При этом по-прежнему рекомендовали мобилизацию верхней брыжеечной вены по нижнему краю железы «…для обеспечения представления о расположении сосудов за перешейком ПЖ». Для достижения гемостаза перевязывается желудочно-сальниковая артерия в месте ее отхождения. Особое внимание уделяется адекватности дренирования протоков крючковидного отростка головки ПЖ. Авторы не описывают изменения техники формирования панкреатоэнтероанастомоза, однако отмечают, что возможно вовлечение в швы анастомоза и стенки ДПК при тонкой прослойке паренхимы головки ПЖ.
Показания и противопоказания к операции Фрея
Операция Фрея показана больным ХП со стойким болевым синдромом на фоне панкреатической гипертензии, обусловленной камнями, стриктурами ГПП и/или постнекротическими кистами железы (рис. 2) Рисунок 2. Результаты инструментального обследования больных хроническим калькулезным панкреатитом, которым показана операция Фрея. а — СКТ органов брюшной полости. Отсроченная фаза. Увеличенная фиброзно-измененная головка поджелудочной железы (стрелка).
Рисунок 2. Результаты инструментального обследования больных хроническим калькулезным панкреатитом, которым показана операция Фрея. а — СКТ органов брюшной полости. Отсроченная фаза. Увеличенная фиброзно-измененная головка поджелудочной железы (стрелка). Рисунок 2. Результаты инструментального обследования больных хроническим калькулезным панкреатитом, которым показана операция Фрея. б — СКТ органов брюшной полости. Отсроченная фаза. Увеличенная фиброзно-измененная головка поджелудочной железы, киста головки поджелудочной железы (стрелка).
Рисунок 2. Результаты инструментального обследования больных хроническим калькулезным панкреатитом, которым показана операция Фрея. б — СКТ органов брюшной полости. Отсроченная фаза. Увеличенная фиброзно-измененная головка поджелудочной железы, киста головки поджелудочной железы (стрелка). Рисунок 2. Результаты инструментального обследования больных хроническим калькулезным панкреатитом, которым показана операция Фрея. в — СКТ органов брюшной полости. Нативное исследование. Панкреатическая гипертензия, вирсунголитиаз (стрелка).
Рисунок 2. Результаты инструментального обследования больных хроническим калькулезным панкреатитом, которым показана операция Фрея. в — СКТ органов брюшной полости. Нативное исследование. Панкреатическая гипертензия, вирсунголитиаз (стрелка). Рисунок 2. Результаты инструментального обследования больных хроническим калькулезным панкреатитом, которым показана операция Фрея. г-УЗИ органов брюшной полости. В-режим. Киста головки поджелудочной железы, панкреатическая гипертензия (стрелки). [4, 5, 7]. Противопоказаниями к этой операции являются сдавление верхней брыжеечной вены с развитием региональной портальной гипертензии, дуоденальная дистрофия и невозможность исключить опухолевую природу заболевания [6, 10-12]. При перечисленных осложнениях ХП необходимо выполнение субтотальной резекции головки ПЖ (операция Бегера) или панкреатодуоденальной резекции с сохранением привратника. Относительным противопоказанием, по нашему мнению, является наличие билиарной гипертензии. Освобождение интрапанкреатической части общего желчного протока из рубцовых тканей существенно затрудняет и увеличивает длительность операции, требует маркировки протока зондом. В подобных наблюдениях целесообразнее формировать единую полость, включающую вскрытую интрапанкреатическую часть общего желчного протока и ГПП, анастомозируемую с просветом тощей кишки, — «бернский вариант» резекции головки ПЖ [8].
Рисунок 2. Результаты инструментального обследования больных хроническим калькулезным панкреатитом, которым показана операция Фрея. г-УЗИ органов брюшной полости. В-режим. Киста головки поджелудочной железы, панкреатическая гипертензия (стрелки). [4, 5, 7]. Противопоказаниями к этой операции являются сдавление верхней брыжеечной вены с развитием региональной портальной гипертензии, дуоденальная дистрофия и невозможность исключить опухолевую природу заболевания [6, 10-12]. При перечисленных осложнениях ХП необходимо выполнение субтотальной резекции головки ПЖ (операция Бегера) или панкреатодуоденальной резекции с сохранением привратника. Относительным противопоказанием, по нашему мнению, является наличие билиарной гипертензии. Освобождение интрапанкреатической части общего желчного протока из рубцовых тканей существенно затрудняет и увеличивает длительность операции, требует маркировки протока зондом. В подобных наблюдениях целесообразнее формировать единую полость, включающую вскрытую интрапанкреатическую часть общего желчного протока и ГПП, анастомозируемую с просветом тощей кишки, — «бернский вариант» резекции головки ПЖ [8].
Описание техники выполнения операции Фрея, используемой в Институте хирургии им. А.В. Вишневского
Производится поперечная или двухподреберная лапаротомия. Для достижения максимального качества оперирования и обеспечения оптимальной экспозиции, устанавливается универсальный ранорасширитель с креплением к операционному столу и круговым незамкнутым контуром фирмы «Sattler Medizintechnik» (Германия). Моделируя положения дуг под конкретные анатомические условия и хирургический доступ, обеспечивается возможность широкого и, что особенно важно – абсолютно стабильного обзора операционного поля (рис. 3 см. на цв. вклейке). Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. а — операционный доступ. Установлен универсальный ранорасширитель. Вид раны со стороны оперирующего хирурга.
Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. а — операционный доступ. Установлен универсальный ранорасширитель. Вид раны со стороны оперирующего хирурга. Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. б — вид раны со стороны ассистентов.
Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. б — вид раны со стороны ассистентов. Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. в — произведена резекция головки поджелудочной железы, вскрыт главный проток поджелудочной железы на всем протяжении (стрелка).
Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. в — произведена резекция головки поджелудочной железы, вскрыт главный проток поджелудочной железы на всем протяжении (стрелка). Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. г — этап формирования панкреатоеюно анастомоза на выключенной по Ру петле тонкой кишки. Нижний ряд швов (стрелка).
Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. г — этап формирования панкреатоеюно анастомоза на выключенной по Ру петле тонкой кишки. Нижний ряд швов (стрелка). Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. д — этап формирования панкреатоеюноанастомоза на выключенной по Ру петле тонкой кишки. Верхний ряд швов (стрелка). Количество используемых лопаток определяется конституциональными особенностями пациента и конкретной ситуацией. Использование данного ранорасширителя позволяет отказаться от второго ассистента.
Рисунок 3. Интраоперационные фотографии. Этапы выполнения операции Фрея. д — этап формирования панкреатоеюноанастомоза на выключенной по Ру петле тонкой кишки. Верхний ряд швов (стрелка). Количество используемых лопаток определяется конституциональными особенностями пациента и конкретной ситуацией. Использование данного ранорасширителя позволяет отказаться от второго ассистента.
После установки ранорасширителя вскрывается сальниковая сумка. Для определения расположения верхней брыжеечной вены ориентиром служит срединная вена поперечной ободочной кишки, верхняя брыжеечная вена не выделяется. Производится мобилизация ДПК по Кохеру. Последний прием должен обеспечивать свободное введение кисти левой руки позади головки ПЖ. Вскрытие просвета ГПП выполняется на том участке, где он лучше визуализируется или определяется пальпаторно – как правило, в области тела железы. В редких случаях, когда идентификация ГПП затруднена, выполняем интраоперационное УЗИ, позволяющее безошибочно обнаружить и вскрыть проток. После вскрытия последнего на небольшом протяжении, он рассекается электроножом на всем протяжении к хвосту и головке ПЖ. Далее, левой рукой, введенной под головку ПЖ и ДПК, последние фиксируются и, ориентируясь на пальцы левой кисти, производится резекция ткани головки и крючковидного отростка. Этот прием позволяет уверенно резецировать ткань без опасения «выхождения» за пределы резецируемого органа. Паренхима иссекается тонкими пластинами по спирали от вскрытого ранее просвета ГПП к периферии с помощью электроножа. Верхняя поджелудочнодвенадцатиперстная артерия часто располагается в зоне резекции, что требует ее пересечения и перевязки. Культя артерии в последующем не должны входить в линию швов анастомоза. При завершении резекции остается слой ткани железы шириной не более 5 мм по периметру головки и крючковидного отростка. Дном образованной полости является тонкая прослойка ткани, через которую четко определяются пальцы левой кисти, расположенные позади головки. Все конкременты из оставшейся ткани головки и крючковидного отростка должны быть удалены. Поскольку конкременты часто имеют коралловидную форму и плотно фиксированы, они удаляются с иссечением прилежащей ткани, что уменьшает травму паренхимы ПЖ. После завершения резекции кончик зонда или диссектора должен свободно проходить через большой сосочек ДПК в ее просвет. При отсутствии желчной гипертензии обнажения стенки общего желчного протока не требуется. Окончательный гемостаз должен быть чрезвычайно тщательным и обеспечивается за счет прошивания. Срочное гистологического исследования удаленной ткани железы является строго обязательным для исключения опухолевой природы заболевания.
Тощая кишка пересекается в 20-30 см от связки Трейтца на уровне первой артериальной аркады. Формируется «Ру-петля» длиной не менее 50 см с формированием межкишечного анастомоза конец-в-бок однорядным непрерывным швов. Изолированная петля проводится позади ободочной кишки через окно в мезоколон. Кишка рассекается по противобрыжеечному краю до слизистого слоя, отступя 1 см от ее культи. Длина разреза стенки кишки должна быть короче протяженности вскрытого ГПП и полости резекцированной головки на 5-10 мм. Формирование панкреатоеюноанастомоза начинается с дистального угла. В крайней дистальной части вскрытого ГПП ткань железы прошивается двумя полипропиленовыми лигатурами 3/0 длиной 70 см. Лигатуры должны располагаться в 2-3 мм одна над другой. Нижней лигатурой формируется нижняя губа панкреатоеюноанастомоза обвивным швом в один ряд. Расстояние между стежками 5-7 мм, глубина захвата стенки кишки и ткани ПЖ не менее 5-6 мм. Далее окончательно вскрывается просвет кишки. Ранее наложенной верхней лигатурой аналогично формируется верхняя губа анастомоза на две трети ее длины. Оставшаяся часть анастомоза прошивается новой лигатурой. Подобный способ формирования верхней губы анастомоза позволяет производить ревизию последнего в случае возникновения кровотечения в ближайшем послеоперационном периоде с наименьшей травмой ткани ПЖ. В завершении операции Ру-петля подшивается в окне брыжейки поперечной ободочной кишки. К области сфомированного анастомоза подводится дренажная трубка.
По описанной методике с 2007 по 2010 г. в Институте хирургии им. А.В. Вишневского выполнено 60 операций. Мужчин было 56 (93,3%), женщин — 4 (6,7%). Возраст больных колебался от 21 до 71 года (в среднем 48,1±1,2 года). Во всех наблюдениях заболевание возникло на фоне злоупотребления алкоголем. Средняя продолжительность операции составила 4 ч 32 мин ± 1 ч 39 мин. Послеоперационные осложнения различной степени тяжести развились у 21 (35%) больного. Только у 4 (6,7%) больных тяжесть послеоперационных осложнений расценена как «grade III — grade V» и выше по классификации P. Clavien [3]. Кровотечение в просвет панкреатоеюноанастомоза на 3-и сутки после операции возникло у 2 больных; в одном наблюдении удалось ограничиться консервативным лечением, в другом была выполнена релапаротомия, разобщение передней губы анастомоза, прошивание кровоточащего сосуда ПЖ, восстановление анастомоза.
Послеоперационный панкреатит развился у 17 (28,3%) больных; осложнение соответствовало отечной форме панкреатита у 16, панкреонекрозу — у 1 больного. Панкреонекроз привел к аррозионному кровотечению в просвет анастомоза, что потребовало релапаротомии, разобщения панкреатоеюноанастомоза, прошивания кровоточащего сосуда. Несостоятельность швов анастомоза с последующим формированием панкреатических свищей возникла в 2 наблюдениях. Свищи закрылись самостоятельно через 2 и 3 мес после операции. Средняя длительность пребывания в стационаре после операции составила 12±4 койко-дня. Умер 1 (1,7%) больной от полиорганной недостаточности на фоне панкреонекроза.
Хронический панкреатит является тяжелым заболеванием, которое часто приводит к развитию осложнений, требующих хирургического лечения:
— болевой синдром в эпигастральной области, рефрактерный к медикаментозному лечению;
— подозрение на опухоль ПЖ на фоне воспалительных изменений паренхимы;
— стеноз интрапанкреатической части общего желчного протока с развитием билиарной гипертензии, механической желтухи;
— панкреатическая гипертензия, обусловленная стриктурами главного протока ПЖ, вирсунголитиазом;
— сдавление верхней брыжеечной и/или воротной вены с развитием синдрома региональной портальной гипертензии;
— сдавление ДПК с развитием дуоденальной непроходимости (необходимо дифференцировать с дуоденальной дистрофией);
— постнекротические кисты поджелудочной железы (особенно ложные аневризмы артерий бассейна чревного ствола, верхней брыжеечной артерии).
Все операции на ПЖ сопряжены с высоким риском развития послеоперационных осложнений, поэтому их выполнение требует строгого соблюдения показаний к хирургическому лечению. По данным мировой литературы, в ближайшем послеоперационном периоде у 18 — 55% больных развивались осложнения различной степени тяжести [5, 9, 11]. R. McClaine и соавт. [11] опубликовали данные, показывающие, что в 9% наблюдений повторно производились операции в связи с развившимися осложнениями, а панкреатические свищи развились у 14% больных. По данным C. Frey и соавт. [5, 6], послеоперационные осложнения отмечались у 19-22% больных, послеоперационная летальность составила 0,7%. H. Beger и соавт. при анализе собственного опыта выполнения резекций головки ПЖ отмечают, что послеоперационная летальность составляет 0,8%, частота релапаротомий — 5,6%, общая частота осложнений — 20% [2, 14]. Средняя продолжительность пребывания в стационаре после операции составляла 14-19 койко-дней (от 7 до 87 койко-дней) [2, 5, 14].
Выполняя операцию Фрея, мы стремились свести к минимуму ее травматичность, именно поэтому полностью отказались от выделения воротной и верхней брыжеечной вен. Формирование панкреатоеюноанастомоза однорядным обвивным швом, по нашему мнению, уменьшает повреждение паренхимы железы, обеспечивая при этом необходимую герметичность. Незамкнутая конструкция непрерывного шва, созданного тремя нитями, обеспечивает равномерное распределение внутриполостного давления и уменьшает натяжение тканей по линии швов.
Несмотря на то что мы являемся сторонниками и пропагандистами лапароскопических и робот-ассистированных методов выполнения операций на ПЖ, операцию Фрея, по нашему мнению, целесообразно исполнять из традиционного доступа. Причин для этого несколько. Часто возникающее кровотечение из мелких артерий ПЖ, которое легко останавливается прошиванием после временного гемостаза за счет придавливания пальцем, трудно останавливать при эндоскопическом доступе. Коагуляционный гемостаз, являющийся основным в эндоскопической хирургии, при этой операции ненадежен. Значительная протяженность непрерывного шва и необходимость при этом обеспечивать равномерное тугое натяжение нити существенно усложняют эндоскопическую операцию.
Большая площадь раневой поверхности паренхимы ПЖ, образующаяся при резекции головки ПЖ, а также неизбежное повреждение паренхимы, являются предрасполагающими факторами развития кровотечения в ближайшие 2-3 сут после операции, а также послеоперационного панкреатита. Именно по этой причине окончательный гемостаз после резекции паренхимы головки следует обеспечивать прошиванием сосудов, а не коагуляцией. При возникновении кровотечения в просвет анастомоза, как правило, первыми ведущими симптомами являются слабость и головокружение, тахикардия и понижение артериального давления, которые возникают на фоне полного благополучия. В последующем возникает мелена. При эндоскопическом исследовании в желудке и ДПК, как правило, крови не обнаруживают. Если в результате консервативного лечения кровотечение останавливается и операция не производится, то в ближайшем периоде с высокой степенью вероятности может возникнуть его рецидив, так как тромботические массы быстро лизируются под действием панкреатического сока. В связи с этим больные подлежат тщательному динамическому контролю для своевременной диагностики рецидива кровотечения. Прошивание кровоточащего сосуда — единственный эффективный и надежный способ остановки кровотечения в просвет панкреатоеюноанастомоза. При операции снимается одна из нитей верхней губы анастомоза, удаляются сгустки крови, после чего возможна визуализация источника кровотечения. Окончательный гемостаз достигается прошиванием нерассасывающейся нитью 8-образным швом. Целостность анастомоза вновь восстанавливается непрерывным швом.
Таким образом, применяемая нами техника выполнения резекции головки ПЖ с формированием продольного панкреатоеюноанастомоза относительно проста и достаточно надежна. Только у 6,7% больных тяжесть послеоперационных осложнений расценена как «grade III» и выше. При формировании продольного панкреатодигестивного анастомоза мы отдаем предпочтение непрерывному однорядному шву.
Источник
Оглавление темы «Операции на панкреатите.»:
- Показания для панкреатоеюностомии по Пуэстоу
- Доступ и ход операции панкреатоеюностомии по Пуэстоу
- Показания для дистальной панкреаткэтомии при панкреатите
- Доступ и ход операции дистальной панкреаткэтомии
- Показания для панкреаткэтомии в объеме 95%
- Доступ и ход операции панкреаткэтомии в объеме 95%
- Показания для резекции поджелудочной железы с панкреатоеюностомией по Фрею
- Доступ и ход резекции поджелудочной железы с панкреатоеюностомией по Фрею
- Показания для панкреатэктомии с сохранением двенадцатиперстной кишки по Beger’у
- Доступ и ход операции панкреатэктомии с сохранением двенадцатиперстной кишки по Beger’у
Доступ и ход операции резекции поджелудочной железы с панкреатоеюностомией по Фрею
Начальные этапы операции Фрея аналогичны таковым, проводимым при операции Пуэстоу. В брюшную полость входят либо посредством верхней срединной лапаротомии, либо через двухсторонний подрёберный доступ. Исследуют органы брюшной полости, чтобы исключить иную патологию. Сальник отделяют от поперечной ободочной кишки и откидывают кверху. Такой приём позволяет исследовать всю шейку, тело и хвост поджелудочной железы. При этом нередко удаётся прощупать расширенный панкреатический проток.
Кроме того, посредством обширного препарирования двенадцатиперстной кишки по Кохеру следует мобилизовать головку поджелудочной железы. После этого можно пальпировать не только головку железы, но и её крючковидный отросток.
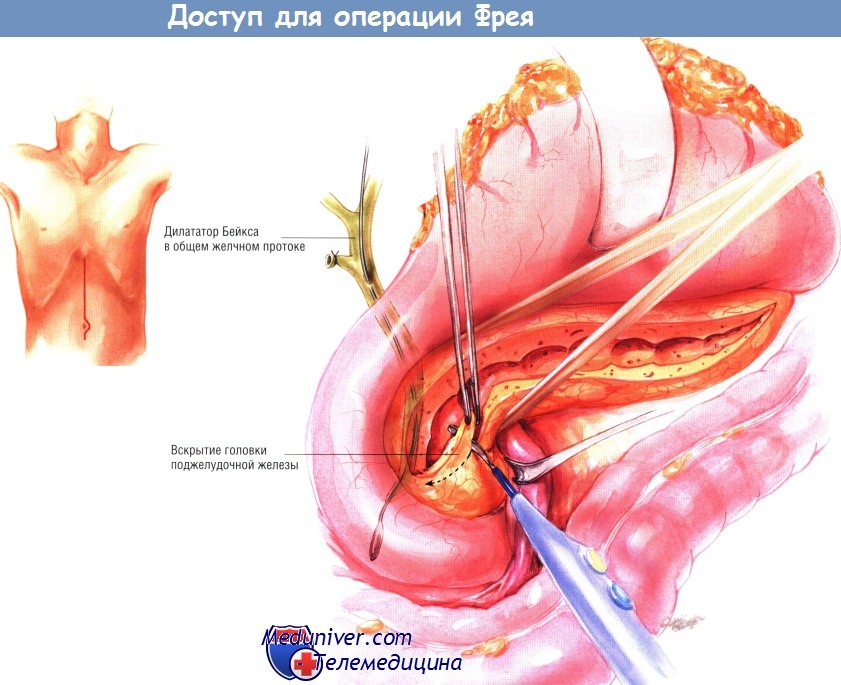
Шейку поджелудочной железы препарируют вдоль её нижнего края и находят верхнюю брыжеечную вену. Затем находят воротную вену, лежащую у верхней границы шейки поджелудочной железы. Рекомендуют обвести шейку железы малым дренажем Пенроуза, чтобы облегчить нахождение во время резекции головки железы вышеупомянутых венозных структур и верхней брыжеечной артерии. После этого находят панкреатический проток, пунктируя его инъекционной иглой калибра 20, присоединённой к шприцу ёмкостью 10 мл.
Если при этом возникают трудности, найти проток помогает интраоперационное УЗИ. Когда расширенный проток будет найден путём аспирации через иглу, его рассекают электроножом на всём протяжении: от шейки до хвоста.
Затем (после полного рассечения протока) следует попытаться провести дилататор Bakes из расширенной части протока вниз, через ампулу большого дуоденального сосочка, в двенадцатиперстную кишку. При выраженном воспалении, увеличении и фиброзировании головки поджелудочной железы проксимальная часть панкреатического протока зачастую сужена, поэтому провести дилататор Бейкса в двенадцатиперстную кишку не удаётся. Таким больным операция Фрея показана в особенности. В таких случаях объём иссечения головки поджелудочной железы прогрессивно увеличивают, начиная его по ходу раскрытой проксимальной части панкреатического протока.
Большая часть головки поджелудочной железы может быть срезана до уровня протока железы. То, что до этого этапа были найдены верхняя брыжеечная и воротная вены, позволяет хирургу выполнить такую резекцию головки, не опасаясь ранения этих венозных структур либо верхней брыжеечной артерии. Если в силу воспаления возникла стриктура дистальной части общего желчного протока, тогда, прежде чем начать локальное иссечение головки, необходимо выявить направление протока. Если желчный пузырь не удалён, тогда его можно мобилизовать, а затем провести в двенадцатиперстную кишку через пузырный проток, общий желчный проток и фатеров сосок желчный катетер Фогарти. Однако большинству больных ранее выполняли холецистэктомию.
В таких случаях необходимо провести дилататор Бейкса через холедохотомическое отверстие вниз, в дистальный отдел общего желчного протока до двенадцатиперстной кишки. После выявления направления общего желчного протока можно будет иссечь достаточно близко к нему ткань поджелудочной железы и тем самым ликвидировать обструкцию. Если это невыполнимо, потребуется провести отдельную гепатикоеюносто-мию. Когда желчные протоки не расширены, обычно нет нужды в идентификации интрапанкреатической части общего желчного протока путём введения ди-лататора Бейкса или желчного катетера.
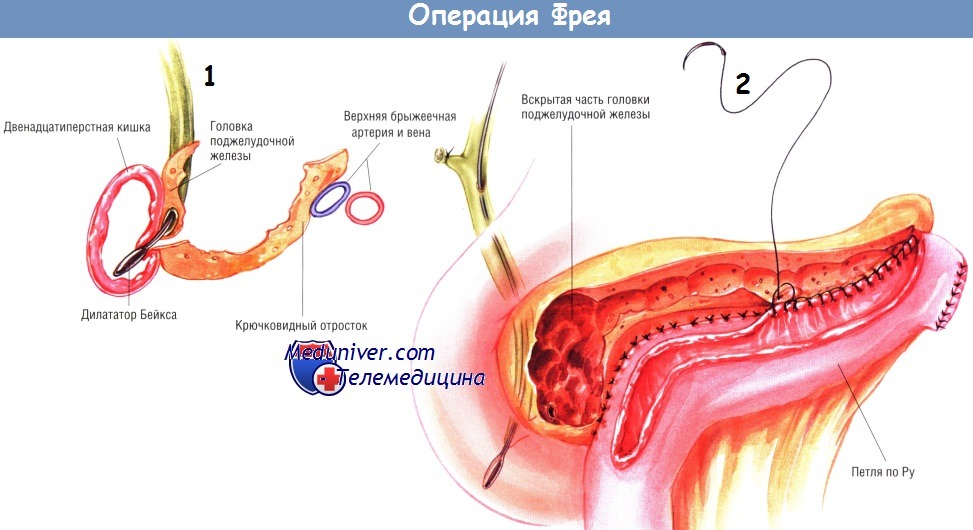
При выполнении локальной резекции головки поджелудочной железы необходимо, чтобы хирург держал руку на тыле крючковидного отростка. Такой манёвр предохраняет от излишнего распространения резекции кзади и ранения желчного протока. Тонкую капсулу по задней поверхности крючковидного отростка оставляют нетронутой.
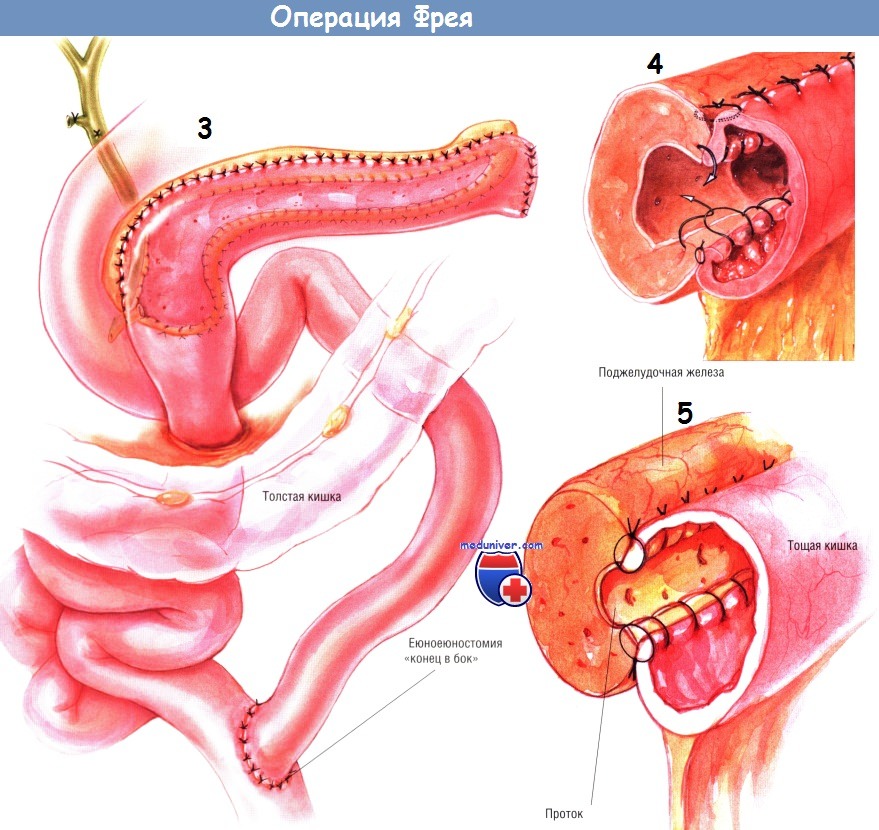
По методике, описанной ранее, создают браншу У-образного тонкокишечного анастомоза по Ру длиной 60 см. Её проводят через отверстие в брыжейке поперечной ободочной кишки и накладывают с ней панкреатикодуоденоанастомоз «бок в бок». Сначала создают нижнезаднюю стенку анастомоза множеством одиночных ламберовских швов шёлком № 3/0. Затем создают внутренний непрерывный обвивной герметизирующий шов рассасывающейся синтетической нитью № 3/0, продолжающийся по передней стенке анастомоза по методике Connell.
Снаружи по передней стенке соустья накладывают ряд одиночных швов Ламбера шёлком № 3/0.
Если панкреатический проток расширен незначительно, анастомоз можно выполнить одним рядом одиночных швов шёлком № 3/0, узлы которых завязывают снаружи.
Такая модификация операции Пуэстоу особенно ценна при большой, воспалённой головке поджелудочной железы. В таких условиях классическая операция Пуэстоу может не обеспечить адекватной декомпрессии головки крючковидного отростка поджелудочной железы, потому дополнение её локальной резекцией головки поджелудочной железы по способу Фрея — прекрасная идея. К панкреатикоеюноанасто-мозу подводят трубки двух дренажей из силиконового пластика, присоединённые к закрытой аспирационной системе.
Из брюшной полости дренажи выводят через колотые раны в левом верхнем квадранте брюшной стенки. Браншу У-образного анастомоза Ру фиксируют к краям отверстия в брыжейке поперечной ободочной кишки одиночными швами шёлком № 3/0. Дефект в брыжейке тонкой кишки закрывают непрерывным швом шёлковой нитью № 4/0.
— Также рекомендуем «Показания для панкреатэктомии с сохранением двенадцатиперстной кишки по Beger’у»
Источник


