Оментобурсит при панкреатите картинки

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
В России за последние годы отмечена тенденция к увеличению количества больных острым панкреатитом, частота которого достигает 2,5 — 8,4% среди пациентов с острыми хирургическими заболеваниями органов брюшной полости [1]. В странах Западной Европы, в частности, в Дании с 1979 по 1992 гг., частота острого панкреатита увеличилась с 26,8 до 35,4 на 100000 населения [15], т.е. на 25%. По данным М. В. Гринева [8], из всех больных с острым панкреатитом деструктивные формы отмечены у 16,2%, которые при прогрессировании приводят к летальности почти в 50% случаев [4].
Благодаря новым методам исследования (УЗИ, КТР, ЯМР) улучшилась ранняя диагностика острого панкреатита и его осложнений, появилась возможность динамического наблюдения за больными в процессе лечения. Для широкой практики особый интерес представляет ультразвуковая диагностика — неинвазивный, неионизирующий метод, который можно применять многократно, не причиняя вреда больному. С помощью эхографии стало возможным эффективно проводить не только диагностические, но и лечебные малоинвазивные вмешательства на поджелудочной железе — биопсию, дренирование патологических образований и т.д. [4, 6, 8].
Несмотря на интенсивное внедрение эхографии в практику и определенные успехи в изучении возможностей метода, в литературе еще недостаточно освещены вопросы, касающиеся деталей ультразвуковой семиотики острого панкреатита. Не конкретизирована эхографическая картина острого панкреатита в зависимости от стадии заболевания, мало отражены вопросы, касающиеся диагностики осложнений острого панкреатита, особенно редких, но клинически значимых [2, 5, 9 — 14, 16]. У пациентов, лечившихся оперативно по поводу острого панкреатита, актуальной остается проблема ультразвукового мониторинга в послеоперационном периоде. Практически не изучена роль данных ультразвукового исследования для выработки индивидуальной тактики лечения и прогнозирования возможных осложнений у каждого конкретного больного.
Материалы и методы
В основу работы положены данные 534 УЗ-исследований у 278 пациентов с острым панкреатитом, находившихся на лечении в городской клинической больнице N 9 за период 1992-1995 гг. Исследования проводились с помощью ультразвукового сканера, оснащенного конвексным датчиком 3,5 МГц и секторным — 5 МГц.
Результаты
На основе наших наблюдений выявлены следующие сонографические особенности острого панкреатита:
Изменения непосредственно в поджелудочной железе:
- увеличение размеров поджелудочной железы (рис. 1) — отмечено в 88% случаев. Нормальные размеры поджелудочной железы: головка 3-4,5 см; тело 2,5 — 3 см; хвост 3-4 см;
- нечеткость контуров — 90,6% случаев;
- увеличение расстояния между задней стенкой желудка и передней поверхностью поджелудочной железы свыше 3 мм и достигающее 10 — 20 мм, что характеризует отек парапанкреатических тканей, отмечено в 53% наблюдений (рис. 1);
- изменение эхогенности железы: повышение — 85,6% случаев (рис. 2); нормальная — 8,6% случаев; понижение — 5,8% случаев.
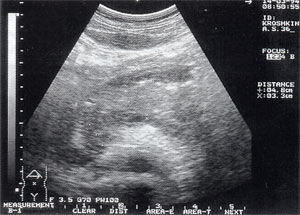
Рис. 1. Острый панкреатит, деструктивная форма. Увеличение размеров поджелудочной железы, нечеткость контуров, увеличение расстояния между задней стенкой желудка и поджелудочной железы.
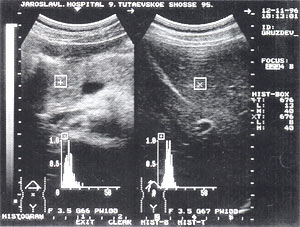
Рис. 2. Острый панкреатит, повышение эхогенности поджелудочной железы (по сравнению с эхогенностью печени).
Изменения в брюшной полости, являющиеся косвенными признаками острого панкреатита и относящиеся к его осложнениям:
Оментобурсит (рис. 3) встречается в 28,4% случаев (из них 48% у мужчин и 52% у женщин). Некоторые авторы обозначают эту патологию как «псевдокиста поджелудочной железы». Отмечен объем таких образований от 5мл (малые объемы необходимо дифференцировать с сосудистыми аневризмами) до 3 л и более. Скорость формирования оментобурсита при остром панкреатите от 2 — 4 дн. от начала заболевания до 2 — 4 нед. При ультразвуковом исследовании оментобурсит представлен в виде анэхогенного образования с четкими контурами, неправильной или округлой формы, чаще с однородной структурой, с толщиной стенок 0,2 — 0,4 см. При эхографическом мониторинге утолщение стенки до 0,5 — 1,0 см с появлением неоднородности структуры следует расценивать как сонографический признак абсцедирования.
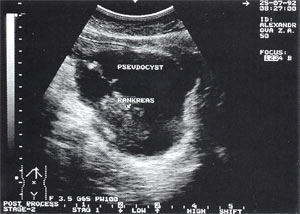
Рис. 3. Псевдокиста поджелудочной железы при остром панкреатите в виде анэхогенного образования с четкими контурами, однородной структурой, с наличием гиперэхогенных включений (детрит поджелудочной железы).
Свободная жидкость в брюшной полости — отмечена в 18% случаев (рис. 4), из них 80% у мужчин и 20% у женщин. Жидкость в объеме до 100 мл определяется только в одной анатомической области ( чаще в малом тазу), более 100 мл — по боковым каналам и в других отделах брюшной полости. В первые дни развития острого панкреатита жидкость гомогенная, после 6-12 сут. часто структура неоднородная из-за «нитевидных» включений (как правило, фибрин).
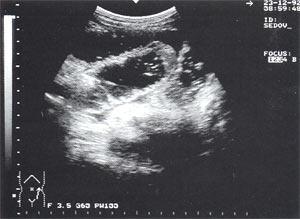
Рис. 4. Расширенные петли тонкого кишечника до 3,5 см, заполненные жидким содержимым на фоне свободной жидкости в брюшной полости.
Билиарная гипертензия — встречается в 13% случаев, из них 25% у мужчин и 75% у женщин. При эхографии отмечается расширение внутрипеченочных желчных протоков, общего печеночного протока и общего желчного протока. При отсутствии холедохолитиаза билиарная гипертензия как правило наблюдается при очаговом панкреонекрозе в области головки поджелудочной железы.
Инфильтраты брюшной полости — обнаруживаются в 5,4% случаев (рис. 5, 6), в том числе 64% у мужчин и 36% у женщин. Как правило, инфильтрируется большой сальник (оментит), визуализирующийся в виде образования повышенной эхогенности с нечеткими неровными контурами, неоднородной структурой, с участками пониженной эхогенности, которые могут свидетельствовать о формировании в нем абсцессов. Размеры инфильтратов от 5 до 15 — 20 см.
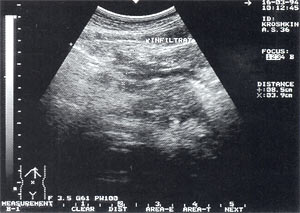
Рис. 5. Инфильтрат в брюшной полости в проекции большого сальника — представлен образованием неправильной формы с нечеткими контурами, неоднородной структурой, с наличием гипер- и гипоэхогенных участков. Размер инфильтрата 8,5 х 3,9 х 5,3см.
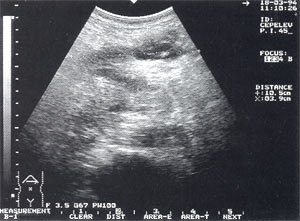
Рис. 6. Инфильтрат в проекции большого сальника с анэхогенным включением до 4 см (абсцедирование).
Забрюшинные флегмоны — встречаются в 4,3% случаев (рис. 7), из них 67% у мужчин и 33% у женщин. В 95% случаев диагностирована левосторонняя локализация флегмоны, которая определялась в виде анэхогенного или гипоэхогенного образования чаще щелевидной или овальной формы. Как правило, причиной развития данного осложнения является распространение панкреатического секрета по забрюшинному пространству из псевдокисты, иногда доходящее до паховой области. Панкреатогенный паранефрит можно рассматривать как вариант забрюшинной флегмоны.
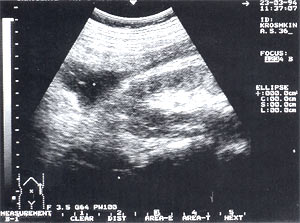
Рис. 7. Забрюшинная флегмона слева — анэхогенное образование неправильной формы с нечеткими контурами. Сканирование проведено из левой поясничной области.
Гидроторакс — встречается в 2,2% случаев, одинаково часто у мужчин и женщин, с преимущественно левосторонней локализацией.
Тромбоз в системе воротной вены — отмечается в 1,5% случаев (рис. 8 а, б) и достаточно хорошо может быть определен, по нашему мнению, без допплеровского исследования. При признаках портальной гипертензии обязательно должно выполняться прицельное ультразвуковое исследование сосудов системы воротной вены. Тромбы могут быть одиночными и множественными. Они локализуются как в самой воротной вене, так и в селезеночной и верхнебрыжеечной венах.
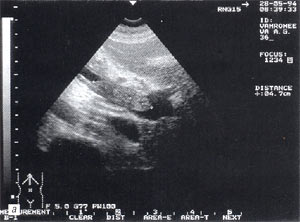
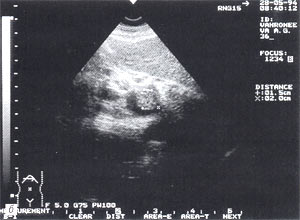
Рис. 8. Тромбоз воротной вены. Просвет вены полностью обтурирован изоэхогенным образованием с четкими контурами, неоднородной структурой, длиной до 4,7 см (а — cагиттальный срез, б — поперечный срез).
Парез кишечника — встречается в 1,4% случаев (см. рис. 4), из них 75% у мужчин и 25% у женщин. Характеризуется расширением петель тонкого кишечника до 3 — 5 см с заполнением их жидким содержимым и регистрируемой «маятникообразной» перистальтикой.
Гидроперикард — встречается в 0,4% случаев.
Восходящий медиастенит, отмечаемый другими авторами, нами не наблюдался.
Абсцессы поджелудочной железы — встречаются как правило на фоне уже имеющихся ультразвуковых признаков хронического панкреатита.
Разрывы псевдокист поджелудочной железы при ультразвуковой диагностике наблюдались у 2 больных (0,7%).
Кровоизлияние в псевдокисту поджелудочной железы с формированием организованной гематомы (рис. 9) отмечено у 1 пациента (0,35%).
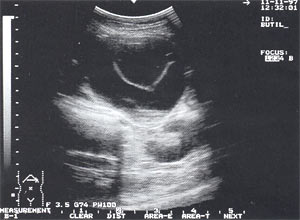
Рис. 9. Псевдокиста поджелудочной железы в виде анэхогенного образования с четкими контурами, в котором определяется другое анэхогенное образование с капсулой 0,2 — 0,3 см (на операции — псевдокиста с организовавшейся гематомой).
Псевдокисты поджелудочной железы с атипичной локализацией (в печени, селезенке, перидуоденально и т.д.) выявлены у 2 больных — 0,7% (рис. 10).
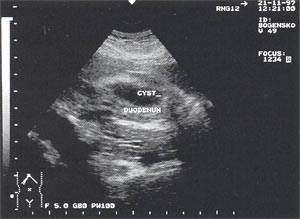
Рис. 10. Атипично расположенная псевдокиста поджелудочной железы (парадуоденально) в виде анэхогенного образования округлой формы с четкими контурами, однородной структурой, размером до 4,5 см, расположенного рядом с двенадцатиперстной кишкой.
Инфаркты селезенки (1 больная — 0,35%) — на фоне тромбоза воротной вены с портальной гипертензией.
Разрывы селезенки вследствие портальной гипертензии (нами не наблюдались).
Панкреатогенные паранефриты — обнаружены у 2 пациентов, что составило 0,7% (рис. 11).
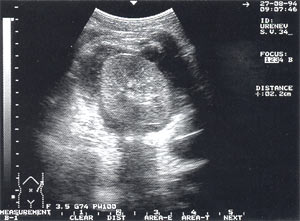
Рис. 11. Левосторонний панкреатогенный паранефрит, визуализирующийся в виде жидкостного образования, окружающего почку со всех сторон. Поперечный срез.
Заключение
Проведенное исследование показывает, что ультразвуковая диагностика должна быть обязательным элементом диагностического алгоритма у больных острым панкреатитом. Для повышения диагностической ценности эхографии необходима определенная последовательность в выполнении ультразвукового исследования: детальный осмотр парапанкреатических тканей и самой железы; осмотр всех отделов брюшной полости на предмет свободной жидкости и инфильтратов; осмотр плевральных полостей и полости перикарда на наличие выпота; детальный осмотр внутри- и внепеченочных желчных протоков; прицельный осмотр сосудов системы воротной вены; исследование забрюшинного пространства; динамическое наблюдение (частота повторного УЗИ определяется степенью тяжести заболевания и вероятностью развития осложнений).
Для улучшения получаемых результатов УЗИ могут быть рекомендованы следующие технические приемы:
- при плохой визуализации хвост поджелудочной железы лучше исследовать через селезенку или левую почку;
- для улучшения визуализации поджелудочной железы можно применять заполнение желудка 500 — 800 мл дегазированной жидкости (воды);
- использовать датчики с различной частотой излучения для более детального исследования патологических очагов, расположенных на разном расстоянии от датчика;
- использовать полипозиционное сканирование с дозированной компрессией на брюшную стенку для улучшения визуализации исследуемых органов, что позволяет «раздвигать» петли кишечника, создавая тем самым дополнительное «акустическое окно»;
- применять ультразвуковую фистулографию с жидкими и газообразующими растворами (фурацилин, новокаин, «Echovist») для определения полостей при наличии панкреатических свищей [7], что может быть предметом отдельных исследований.
Литература
- Скуя Н. А. Заболевания поджелудочной железы. — М.: Медицина, 1986.
- Зубарев А. Р., Григорян Р. А. Ультразвуковое ангиосканирование. — М.: Медицина, 1990.
- Филин В. И., Костюченко А. А.. Неотложная панкреатология. — СПб., 1994.
- Нестеренко Ю. А., Михайлусов С. В., Иманалиев М. Р. Ультразвук в диагностике и лечении панкреонекроза/ Сб. научн. тр. Пленума проблемной комиссии по неотложной хирургии. — М.: 1994. — С. 26 — 29.
- Баранов Г. А., Могутов М. С, Завьялова Н. И. Ультразвуковая диагностика тромбоза воротной вены как редкого осложнения острого панкреатита/ Сб. науч. тр. международной конференции «Новые технологии в диагностике и в хирургии органов билиопанкреатодуоденальной зоны». — М.: 1995. — С. 4 — 5.
- Белокуров ГО. Я., Уткин А. К., Жохов В. К., Белокуров С. Ю., Могутов М. С. Предпосылки использования прецизионной техники в лечении ложных кист поджелудочной железы/ Сб. научн. тр. международной конференции «Новые технологии в диагностике и в хирургии органов билиопанкреатодуоденальной зоны». М.: 1995. — С. 78.
- Буйлов В. М., Могутов М. С, Карпов Н. Р. Ультразвуковая фистулография с «Echovist-300» в хирургии и урологии. — Материалы II съезда Ассоциации специалистов ультразвуковой диагностики в медицине. — М.: 1995. — С. 80.
- Гринев М. В., Красногоров В. Б., Рысс А. С, Веселов В. С, Смелянский А. И., Алексеенко Е. Н. Эффективная тактика лечения деструктивного панкреатита на основе раннего плазмафереза и малоинвазивных хирургических вмешательств/ Сб. научн. тр. «Малоинвазивные вмешательства в хирургии». М.: 1996. — С. 257.
- McCormick P. A., Chronos N., Burroughs A. К., Mclntyre N., McLaughlinJ.E. Pancreatic pseudocyst causing portal vein thrombosis and pancreatico — pleural fistula.In: Gut (1990 May) 31(5):561-3.
- Fernandez-Cruz-L., Margarona-E., Llovera-J., Lopez-Boado-M. A., Saenz-HT. Pancreatic ascites. Hepatogastroenterology. 1993 Apr; 40(2): 150-4.
- Nishida-K., Terai-Y., Nojiri-L, Kato-M., Higashijima-M., Takagi-K., Adashi-R. A case of pancreatic pseudocyst with intracystic hemorrhage and repeated gastrointestinal bleeding. Nippon-Ronen-Igakkai-Zasshi. 1993 Aug; 30(8): 714-9.
- Sonak-R., Stock-W., Janzik-U., Hayduk-K., Borchard-F. Duodenal duplication cyst — a rare cause of acute recurrent pancreatitis. Leber-Magen-Darm. 1993 Sep; 23(5): 211-5.
- De-Ronde-T., Van-Beers-B., de-Canniere-L., Trigaux-JP., Melange-M. Thrombosis of splenic artery pseudoaneurysm complicating pancreatitis. Gut. 1993 Sep; 34(9): 1271-3.
- Hamm-B., Franzen-N. Atypically located pancreatic pseudocysts in the liver, spleen, stomach wall and mediastinum: their CT diagnosis. Rofo-Fortschr-Geb-Rontgenstr-Neuen-Bildgeb-Verfahr. 1993 Dec; 159(6): 522-7.
- Worning-H. Acute pancreatitis in Denmark. Ugeskr-Laeger. 1994 Apr 4; 156(14): 2086-9.
- Yasuda I., Tomita E., Nishigaki Y., Ino Y., Shimizu H., Yamada T., Kawamura H., Kuroda T., Takahashi T., Nagura K. A case of portal vein thrombosis subsequent to acute pancreatitis. Nippon Shokakibyo Gakkai Zasshi (1995 Apr) 92(4):820-5.

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Салиенко С.В.
1
Салиенко Е.В.
1
Мамонтова Е.В.
2
1 ФГБУЗ «Медико-санитарная часть №98 ФМБА России»
2 ГОУ ВПО «Астраханский государственный университет»
Основной причиной летальных исходов при остром деструктивном панкреатите в настоящее время являются гнойно-септические осложнения. Будучи инфицирован гнойно – гнилостными микроорганизмами, некротический процесс склонен распространятся на отдаленные от своего источника отделы. Этому могут способствовать агрессивные свойства гноя, содержащего большое количество панкреатических ферментов и анатомические особенности забрюшинного пространства, допускающие сообщения между теми или иными его отделами. Описаны основные закономерности локализации абсцессов при гнойных осложнениях деструктивного панкреатита. Проанализированы результаты лечения 27 больных с развившимся гнойным оментобурситом. 26 пациентов оперированы открытым способом, одному выполнено дренирование сальниковой сумки под сонографическим контролем. Послеоперационная летальность составила 7,7% (2 больных). Авторы делают выводы об абсолютной необходимости активной хирургической тактики при установлении диагноза и многократном характере санационных вмешательств.
деструктивный панкреатит; гнойный оментобурсит; хирургическое лечение
1. Боженков Ю.Г., Щербюк А.Н., Шалин С.А. Практическая панкреатология – Н.Новгород, 2003 – 208 с.
2. Бубнова Н.А., Акинчиц Л.Г., Чаленко В.В., Петров С.В., Бояркин Г.М., Маслевцов Д.В. Современные особенности хирургического сепсиса. // Матер. научно-практ. конф. «Гнойные заболевания и инфекционные осложнения в хирургии»– СПб – 1997 – с. 42-43.
3. Даценко Б.М., Мартыненко А.П., Гальперин М.Л.и др. Клинико-морфологические подходы к выбору лечебной тактики при остром панкреатите //Актуальные вопросы хирургии поджелудочной железы: Тез. докл. Всесоюз. науч. конф. – Киев – 1988. — С. 20 — 21.
4. Костырной А.В. Тактика хирурга при гнойно-некротических осложнениях острого панкреатита // Клінічна хірургія. — 2000. — № 5. — С. 57-58.
5. Рудаков А.А., Дуберман Б.Д. Панкреатическая инфекция // Анналы хирургической гепатологии. — 1998. — Т. 3, № 2. — С. 94-99.
6. Савельев В.С., Филимонов М.И., Гельфанд Б.Р.и др. Острый панкреатит как проблема ургентной хирургии и интенсивной терапии [электронный ресурс]/ URL: https://www.consilium-medicum.com/medicum/article/11857/ (дата обращения 29.11.2012)
7. Савельев В.С., Гельфанд Б.Р., Гологорский В.А., Филимонов М.И., Бурневич С.З. Деструктивный панкреатит в свете современных представлений о сепсисе. — Анналы хирургии –М. 1999 – 5 – с. 26-9.
8. Buchler M.W., Gloor B., Muller C.A., Friess H., Seiler C.A., Uhl W. Acute necrotizing pancreatitis: treatment strategy according to the status of infection/ Ann. Surg. — 2000. — № 5. — Р. 619 — 626.
9. Rattner D.W., Legermate D.A., Lee M.J. et al. Early surgical debridement of symptomatic pancreatic necrosis is benefical irrespective of infection / Am J Surg – 1992 — 163(1) – р. 105-10.
Основной причиной летальных исходов при остром деструктивном панкреатите в настоящее время являются гнойно-септические осложнения. Будучи инфицирован гнойно – гнилостными микроорганизмами, некротический процесс склонен распространятся на отдаленные от своего источника отделы. Этому могут способствовать агрессивные свойства гноя, содержащего большое количество панкреатических ферментов и анатомические особенности забрюшинного пространства, допускающие сообщения между теми или иными его отделами. Развитие осложнений происходит, как правило, per continuitatem, путем расплавления брюшинного листка, отделяющего забрюшинно располагающуюся поджелудочную железу от свободной брюшной полости [1,2,5]. Исследование по лечению и применению хирургического вмешательства при гнойном оментобурсите является актуальной задачей.
Целью работы является рассмотрение проблемы диагностики и хирургической тактики при наиболее часто встречающемся гнойном осложнении деструктивного панкреатита – оментобурсите.
К сожалению, до сих пор не выработано четких единых рекомендаций относительно способов хирургического лечения гнойного оментобурсита (за исключением нескольких региональных стандартов)[6,7,8]. Практически ежегодно проблемы лечения осложнений деструктивного панкреатита обсуждаются на многочисленных конференциях и съездах, однако на настоящий момент летальность при инфицированном панкреонекрозе составляет до 70%[4,5,7]. Открытыми остаются вопросы относительно места малоинвазивных методик (пункционные методы и дренирование) в арсенале лечащего врача, сроки выполнения, показания и противопоказания к оперативным вмешательствам[4]. Проблема усугубляется тем, что рекомендуемые в литературных источниках современные методы инструментальной (МРТ, спиральная КТ, тонкоигольная пункция-аспирация под УЗ-контролем) и лабораторной (прокальцитониновый тест) диагностики практически недоступны на уровне хирургических отделений районных и небольших городских больниц.
За период 2007-2011 гг. в хирургическом отделении ФГУЗ МСЧ №98 проведено лечение 37 больных деструктивным панкреатитом, в течение заболевания которых зарегистрированы гнойно-септические осложнения. При разборе хирургической анатомии присоединившихся осложнений выявлено следующее. Разрушение заднего листка брюшины над поджелудочной железой и проникновение гноя в сальниковую сумку вызывает гнойный оментобурсит (центральная локализация – 27 больных, 72,9%). Прорыв гноя через винслово отверстие приводит к образованию подпеченочного или правостороннего гнойника (6 пациентов – 16,3%), разрушение левых отделов mesocolon и желудочно-ободочной связки – к образованию левостороннего поддиафрагмального абсцесса (у 2 больных – 5,4%). Под тотальной локализацией имелось в виду абсцедирование обширных участков некроза парапанкреатической и параколярной клетчатки как по ходу восходящей, так и по ходу нисходящей ободочной кишки (2 человека – 5,4%). Области локализации панкреатогенных абсцессов приведены на рисунке 1. Проведен анализ историй болезни 27 пациентов, у которых течение деструктивного панкреатита осложнилось присоединением гнойного оментобурсита (в качестве единственного первичного гнойного очага).
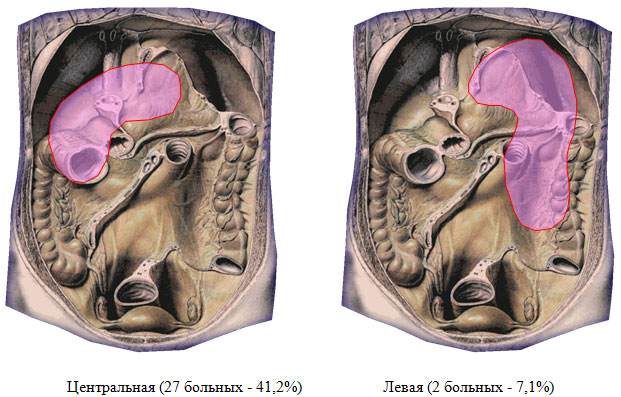
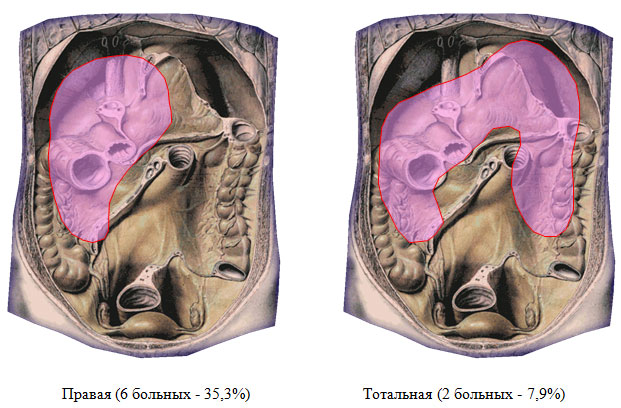
Рисунок 1. Локализация панкреатогенных абсцессов
Возраст больных составил 17- 55 лет. Мужчин было 19 человек (70,4%), женщин – 8 (29,6%). Состав больных разделённых по возрастам приведён на рисунке 2.
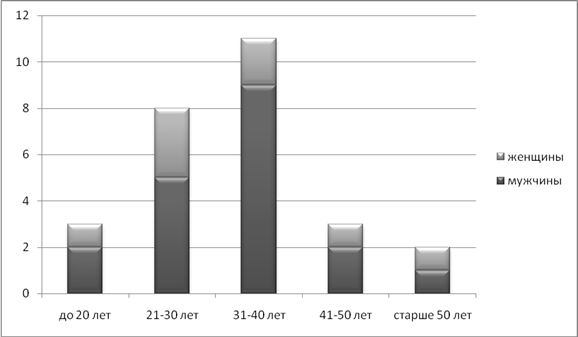
Рисунок 2. Состав больных по полу и возрасту
Установление наличия гнойного осложнения базировалось на характерной клинической картине, данных инструментального исследования (УЗИ, КТ) и лабораторных тестах (определение активности панкреатических ферментов, прокальцитониновый тест) и являлось безусловным показанием к активной хирургической тактике.
Часть исследованных больных (26 человек) подверглись оперативному лечению, выполненному на 10-15 сутки от момента начала заболевания, 3 пациентам после предварительно выполненной компьютерной томографии было произведено эхоконтролируемое дренирование сальниковой сумки. Из числа больных последней группы у 2 человек манипуляция не дала положительного результата и они были оперированы традиционным способом через 3 суток после первичного дренирования. У всех больных операция выполнялась полуоткрытым способом, предусматривающим установку трубчатых дренажей вместе с тампоном Penrose. В послеоперационном периоде больным проводилась интенсивная инфузионно-трансфузионная, антибактериальная, антисекреторная, симптоматическая терапия.
Присоединение при деструктивном панкреатите гнойно-септических осложнений является абсолютным показанием к оперативному вмешательству. Этот факт в настоящее время не вызывает сомнений, т.к. дальнейшее консервативное ведение больных с несанированными гнойными очагами бесперспективно и ведет к неблагоприятному исходу [4,9].
Сроки оперативных вмешательств, диктовавшихся установлением диагноза гнойного оментобурсита, приведены на рисунке 3. Подавляющее число пациентов (21 человек) были оперированы в конце второй – начале третьей недели заболевания (12-18 сут.), что согласуется с литературными данными [1,5], 4 больных – в период 19-25 сутки и один — на на 10-е сутки.
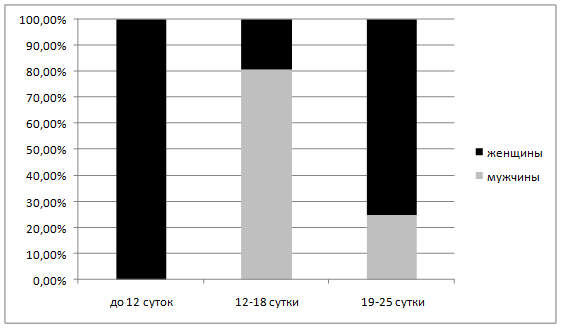
Рисунок 3. Сроки оперативных вмешательств у больных с гнойным оментобурситом.
Полуоткрытый тип операций у больных с гнойным оментобурситом, завершающийся формированием оментобурсостомы предусматривает возможность многократных некр- и секвестрэктомий без риска подвергать больного повторной (пусть даже запрограммированной) лапаротомии, на что указывает большое количество авторов [3,4,5,7,9]. Однократная некрозосеквестрэктомия, как правило, не несет радикального характера и возникает необходимость в повторных санациях сальниковой сумки. В исследуемой группе однократная санация проведена у 2 (7%) человек, двухкратно – у 6 (22%), трехкратно – у 14(52%), четырехкратно – у 5 (19%) пациентов (рисунок 4).
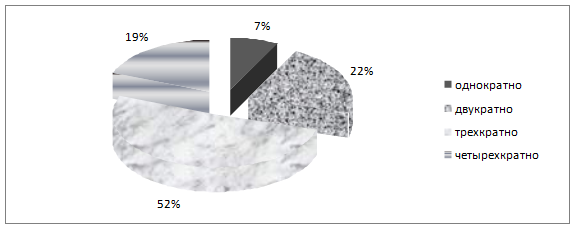
Рисунок 4. Кратность некрсеквестрэктомий у больных с гнойным оментобурситом
Благоприятный исход лечения достигнут у 23 больных (88,5%). Смерть 2 пациентов (7,7%) связана с развитием полиорганной недостаточности на фоне прогрессирования гнойных осложнений, одной (3,8%) – с развитием аррозивного кровотечения из брюшного отдела аорты.
Отдельно следует выделить группу из 3 больных, у которых была предпринята попытка дренирования жидкостного образования под УЗ-контролем. Во всех трех случаях попытка увенчалась успехом и сальниковая сумка была санирована через установленные дренажи. Однако в последующем течение заболевания у 2 пациентов, сопровождающееся длительным выделением гнойного экссудата (более 7-10 дней) и его объемом (более 100 мл/сут), несмотря на ежедневные санации растворами антисептиков и консервативную терапию, заставило заподозрить наличие секвестрированных очагов некроза, поддерживающих воспалительный процесс. Это было установлено при повторной КТ и больные были оперированы стандартным полуоткрытым способом.
В ходе проведённых исследований получены следующие результаты:
- Гнойный оментобурсит, представляет собой острое жидкостное образование, формирующееся в результате разрушения заднего листка брюшины над пораженной поджелудочной железой с последующим инфицированием (т.е. абсцесс).
- Являясь наиболее часто встречающимся вариантом гнойно-септических осложнений деструктивного панкреатита, оментобурсит характеризуется отсутствием четких единых методических подходов к диагностике и хирургической тактике.
- Диагноз гнойного оментобурсита служит абсолютным показанием к активной хирургической тактике, заключающейся в различных вариантах санирующих вмешательств.
Работа выполнена в рамках Федеральной целевой программы ФЦП «Научные и научно-педагогические кадры инновационной России» на 2009-2013 годы.
Рецензенты:
Сарвилина Ирина Владиславовна, д.м.н., ген. директор медицинского центра «Новомедицина», ведущий научный сотрудник ЗАО НПО «Европа-Биофарм», г. Ростов-на-Дону.
Масляков Юрий Степанович, д.м.н., профессор, зав. кафедрой «Фармокология и клиническая формакология» ГБОУ ВПО «РостГМУ» Минздрава России, г. Ростов-на-Дону.
Библиографическая ссылка
Салиенко С.В., Салиенко Е.В., Мамонтова Е.В. ГНОЙНЫЙ ОМЕНТОБУРСИТ КАК ОСЛОЖНЕНИЕ ДЕСТРУКТИВНОГО ПАНКРЕАТИТА // Современные проблемы науки и образования. – 2012. – № 6.;
URL: https://science-education.ru/ru/article/view?id=7824 (дата обращения: 17.12.2019).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник

