Обструктивной формы хронического панкреатита
Обструктивный панкреатит — патогенетические особенности заболевания, симптомы, диагностика и тактика терапии
Обструктивный хронический панкреатит развивается в результате обструкции (закупорки) главного протока поджелудочной железы, блокирующей поступление панкреатического сока в двенадцатиперстную кишку. Этой длительно текущей болезни свойственен фиброз экзокринной области железы и ее диффузная атрофия. При этом в месте обструкции сохраняется протоковый эпителий.
Развитие этой морфологической формы панкреатита провоцируется нарушениями, травматического или механического характера, эвакуации панкреатического сока и ферментов из протоков поджелудочной железы. Блокирование оттока секрета из протоковой системы также может быть обусловлено воспалением двенадцатиперстной кишки, новообразованиями поджелудочной железы, болезнями желчного пузыря, дуоденитом. На фоне указанных патологий происходит стойкое сужение (стеноз) просвета главного панкреатического протока, большого дуоденального сосочка, атрофии тканей этих органов.
Симптомы обструктивного панкреатита

Наиболее часто встречаемые симптомы хронического обструктивного панкреатита являются следующие:
- Рецидивирующий болевой синдром — периодически повторяющиеся высокой интенсивности боли, локализованные в верхнем отделе живота.
- Увеличенная частота и объем стула. Кашицеобразный, жирный, с признаками стеатореи кал содержит непереваренные частицы продуктов.
- Рвота, тошнота, вздутие живота, урчание в желудке.
- Аллергические реакции.
- Гипотония, общая слабость.
- Постепенное снижение массы тела.
- Пожелтение белков глаз, кожных покровов, цианоз.
- Сахарный диабет.
Диагностика обструктивного панкреатита
Постановка диагноза начинается со сбора данных анамнеза и его анализа. Назначаются лабораторные методы исследования:
- Биохимический и общий анализ крови выявляет повышенное содержание в крови глюкозы, лейкоцитов, липазы, амилазыщелочной фосфатазы, а также скорости оседания эритроцитов.
- Общеклинический анализ кала и мочи, позволяющий установить нарушения экстректорной функции железы, и наличие, либо отсутствие в моче глюкозы.
- Секретин-панкреозиминовое тестирование, посредством которого производится оценка функционального состояния поджелудочной железы.
- Для постановки точного диагноза назначаются ультразвуковое исследование (УЗИ), компьютерная томография (КТ), эндоскопическая ультрасонография (ЭУС), магнитно-резонансная томография (МРТ).
Лечение обструктивного панкреатита
Обструкция панкреатических протоков предполагает оперативное вмешательство. Консервативная терапия назначается только для симптоматического лечения.
Первая помощь при остром приступе обструктивного панкреатита до прибытия бригады медиков заключается в следующем. Больной должен выбрать самостоятельно и принять удобную для него позу. Следует полностью исключить прием любой пищи и ограничить объем выпиваемой воды. Одежда должна быть свободной и не сдавливающей тело и конечности. В случае боли запредельного уровня целесообразно ввести внутривенно раствор Но-шпа (дротаверина).
Консервативное лечение проводится методами заместительной терапии для возмещения экзокринной деятельности поджелудочной железы. Для купирования болевого синдрома назначаются анальгетики, а для снижения панкреатической секреторики — антисекреторные лекарственные средства.
Оперативное вмешательство обусловлено необходимостью хирургическим путем устранить причины сдавливания панкреатического протока. В зависимости от клинической картины обструкционного панкреатита назначается:
- Папиллотомия, предусматривающая рассечение сфинктера.
- Резекция, при которой частично удаляется пораженная область железы.
- Некрсеквестрэктомия, применяемая для полного удаления очага разрушения (деструкции) железы.
Определенную роль в лечении обструктивного панкреатита играет поддерживающее лечение методами физиотерапии, а также траволечение в периоды ремиссии заболевания.
Осложнения, возможные последствия и профилактика обструктивного панкреатита
Адекватные и своевременные терапевтические меры позволяют существенно минимизировать риски последствий и осложнений, и восстановить утраченную функциональную активность поджелудочной железы. Однако на последних стадиях и при тяжелой форме заболевания могут возникнуть необратимые осложнения в виде панкреонекроза и панкреосклероза.
Для обструктивного панкреатита могут быть приемлемы профилактические рекомендации общего характера:
- Следование диете, ограничивающей употребление жирной, жареной, острой и соленой пищи.
- Полный отказ от употребления любых спиртных напитков и курения.
- Ведение здорового и активного образа жизни, включающего умеренную физическую активность, например, занятия йогой.
- Консультации гастроэнтеролога о функционировании поджелудочной железы и ультразвуковое исследование брюшной полости 1-2 раза в год.
Источник
Обструктивный панкреатит – хроническое воспалительное поражение поджелудочной железы, развивающееся вследствие закупорки (обструкции) главного панкреатического протока. Предрасполагающими факторами этого заболевания являются механические или травматические нарушения эвакуации секрета из системы протоков железы, эти причины хронического панкреатита занимают второе место по частоте встречаемости после хронического алкоголизма.
Наиболее частые клинические проявления: болевой абдоминальный синдром (чаще всего вверху живота), диспепсические явления (отрыжка, тошнота, рвота), общая слабость. Терапия такого состояния зависит от множества особенностей течения и подбирается индивидуально. В тяжелых случаях, при наличии осложнений, сильных болей и запущенных атрофических процессов назначается хирургическое лечение.
Для всех видов хронического панкреатита можно дать общую профилактическую рекомендацию – соблюдение диеты с полным отказом от алкоголя.
Особенности течения и этиологические факторы
Обструктивный панкреатит четко выделяется на фоне других морфологических форм. Для него несвойственно наличие конкрементов (камней), а в случае устранения причины обструкции можно ожидать значительного улучшения состояния, потому что изменения структуры поджелудочной железы являются преимущественно обратимыми.
Заболевания, следствием которого может стать обструкция выводного протока, могут быть как врожденными, так и приобретенными. Врожденные аномалии поджелудочной железы встречаются нечасто, их роль в развитии хронического панкреатита невелика. Что же касается приобретенных форм, то они отличаются разнообразием, и их причины включают в себя травматические повреждения протоковой системы, заболевания желчного пузыря, воспалительные процессы в двенадцатиперстной кишке, а также опухолевые новообразования. Все это приводит к стенозу (сужению) просвета протоков и атрофии его тканей.
Для хронического панкреатита характерно четыре стадии течения.
- I стадия (преклиническая) – отсутствие ясной клинической картины;
- II стадия (начальных проявлений) – частые обострения различной степени тяжести;
- III стадия – наличие постоянных симптомов, в особенности интенсивного болевого абдоминального синдрома;
- IV стадия (конечная) – атрофия поджелудочной железы, появление осложнений.
Симптомы обструктивного панкреатита и методы диагностики
Во время осмотра пациента с подозрением на обструктивный панкреатит в первую очередь проводится сбор анамнеза. Далее следует оценка жалоб и клинических проявлений. Чаще всего при этом заболевании наблюдаются следующие симптомы:
- болевой синдром – боли локализуются главным образом в верхней части живота, высокой интенсивности, режущего характера;
- увеличение объема и частоты стула;
- аллергические явления;
- снижение массы тела;
- общая слабость, гипотония, отсутствие аппетита;
- синюшность кожи на различных участках тела (цианоз);
- вынужденное положение (коленно-локтевая поза).
Лабораторные методы диагностики, необходимые для постановки диагноза:
- общий и биохимический анализ крови для установления уровня глюкозы в крови, различных ферментов, пептидов, уровня лейкоцитов и скорости оседания эритроцитов;
- общий анализ мочи и кала для установления уровня выделительной активности поджелудочной железы.
Важнейшим инструментальным исследованием является УЗИ. Помимо этого проводятся МРТ-исследование, компьютерная томография, а также холангиопанкреатография – исследование проходимости протоков с помощью контрастного вещества.
Лечение обструктивного панкреатита, первая помощь
Как и в случае с другими тяжелыми хроническими заболеваниями, самолечение пациентов с обструктивным панкреатитом может привести к непредсказуемым последствиям.
В случае острого приступа для облегчения состояния пациента необходимо обеспечить ему наиболее комфортную позу, освободить его от тесных, сдавливающих предметов одежды. Больной не должен принимать никакую пищу, ограничить прием жидкости. При невыносимых приступах боли до прибытия бригады скорой помощи можно инъекционно ввести раствор дротаверина (НО-ШПА).
Лечение в условиях стационара может проводиться по нескольким схемам, в зависимости от стадии и степени тяжести заболевания.
Закупорка протоков поджелудочной железы всегда требует хирургического вмешательства. Поэтому консервативное (медикаментозное) лечение обычно предполагает симптоматическую терапию:
- купирование болевого приступа – в зависимости от тяжести приступа могут назначаться наркотические или ненаркотические анальгетики;
- антисекреторные препараты;
- заместительная полиферментная терапия — для восстановления утраченной функции поджелудочной железы;
- антибиотикотерапия;
- мониторинг и коррекция уровня глюкозы в крови.
Хирургическое лечение направлено на устранение причины обструкции, преимущественно с помощью прямых (непосредственно в области поджелудочной железы) видов вмешательства: методы разгрузки панкреатических протоков, методы рассечения сфинктеров или различные виды панкреатоэктомий (полное или частичное удаление поджелудочной железы).
Не последнюю роль занимает и поддерживающее лечение – различного рода физиотерапевтические процедуры и фитотерапия. Магнитотерапия и лазеротерапия уменьшают отечность и воспаление поджелудочной железы, а в комплексе с сульфидными ваннами снижают болевую чувствительность, дают седативный и секреторный эффект.
Лекарственные растения имеют важное вспомогательное значение в периоды между обострениями заболевания. Рекомендовано использовать сборы березы, тысячелистника, девясила, укропа, фенхеля, тмина и полыни. Эти травы обладают желчегонным, спазмолитическим, общеукрепляющим эффектом, их можно использовать для усиления и поддержания эффекта фармакотерапии.
Осложнения и профилактика обструктивного панкреатита
Последние стадии заболевания характеризуются появлением необратимых осложнений. Это может быть сахарный диабет, абсцессы, панкреосклероз (разрастание соединительной ткани) или панкреонекроз (отмирание клеток поджелудочной железы). При корректной терапии риск осложнений сводится к минимуму, качество жизни больного приходит в норму.
Профилактика панкреатита не отличается сложностью, но, придерживаясь простых диетических и гимнастических рекомендаций, можно существенно снизить риск появления заболевания или интенсивность и частоту его рецидивов. Диета подразумевает:
- отказ от алкоголя и курения;
- ограничение продуктов, раздражающих слизистые оболочки ЖКТ (уксус, специи, копчености, пряности);
- количество жиров в рационе не более 70 граммов;
- увеличение количества белковых продуктов.
Источник
 Формы хронического панкреатита
Формы хронического панкреатитаПанкреатит — это воспаление поджелудочной железы, которое может быть острым или хроническим. Формы хронического панкреатита разнообразны. Каждая из них характеризуется определенными патологическими изменениями, происходящими в тканях поджелудочной железы.
Внимание! Хронический панкреатит обычно возникает после острой стадии заболевания и характеризуется постоянным воспалительным процессом, что влечет за собой нарушение функционирования органа.
Поджелудочная железа играет важную роль в функционировании всего организма, она участвует в процессе пищеварения. В результате воспаления уменьшается выработка ею ферментов, без которых невозможна нормальная переработка поступающей пищи. Кроме того, такой дефицит ферментов приводит к ухудшению кровообращения в органе, образованию рубцов и очагов некроза.
Общие симптомы хронического течения заболевания следующие:
- Боль разной степени интенсивности и локализации.
- Повышение температуры тела, которое обусловлено активно текущим воспалительным процессом в поджелудочной железе.
- Нестабильность артериального давления.
- Тошнота и рвота, вздутие и отрыжка. В рвоте имеется примесь желчи, что связано с нарушением оттока желчи из-за закупорки протоков.
- Желтушность кожного покрова и слизистых, в том числе склер глаз.
- Снижение массы тела.
 Одно из проявлений панкреатита -желтушность кожного покрова и слизистых, в том числе склер глаз
Одно из проявлений панкреатита -желтушность кожного покрова и слизистых, в том числе склер глаз
Общая классификация заболевания
Принято различать первичный и вторичный хронический панкреатит. В случае первичной формы хронического панкреатита воспалительный процесс изначально развивается непосредственно в поджелудочной железе. Вторичный возникает на фоне других заболеваний органов ЖКТ.
По причине возникновения хронический панкреатит подразделяется на токсический, аутоиммунный и наследственный. Токсический хронический панкреатит развивается в результате злоупотребления алкоголем, курения, воздействия медикаментов и токсинов.
Достаточно редкой формой заболевания является аутоиммунный панкреатит, который характеризуется поражением не только поджелудочной железы, но и других органов. Это происходит в результате повышенной активности иммунитета, когда клетки организма страдают от действия собственной иммунной системы. Он также сопровождается болевым синдромом, желтухой, диспепсическими явлениями, нарушением функции поджелудочной железы, астеническим синдромом. В результате аутоиммунного панкреатита поражаются легкие, почки, печень, слюнные железы.
На заметку! Наследственная форма данного заболевания развивается в результате мутации соответствующих генов. У таких больных симптомы хронического панкреатита развиваются еще в детстве, и заболевание быстро прогрессирует.
Кроме того, у них значительно повышен риск развития аденокарциномы поджелудочной железы.
Клинические формы заболевания
Выделяют несколько клинических форм хронического панкреатита. Каждая из них имеет свою симптоматику и причины развития. Так, принято выделять следующие формы хронического панкреатита:
- обструктивный;
- кальцифицирующий;
- паренхиматозный;
- псевдомуторозный.
Обструктивный хронический панкреатит характеризуется длительным течением — от 6 месяцев. Такая форма заболевания вызвана закупоркой протока, через который сок поджелудочной железы проникает в двенадцатиперстную кишку.
Внимание! Причинами обструктивного панкреатита могут быть новообразования, возникшие непосредственно в этом органе, дуоденит, послеоперационные рубцы на поджелудочной железе, псевдокисты.
Его симптомы проявляются в повторно возникающих болях в области верхней части живота. Они усиливаются после приема пищи, особенно жирной и острой, а также при положении лежа на спине. Часто возникает отрыжка, вздутие, тошнота и рвота, жидкий стул. Кроме того, наблюдается желтизна кожи и слизистых. Это происходит вследствие повышения уровня билирубина в крови. В результате данного заболевания у больного может развиться сахарный диабет. Такая форма заболевания требует хирургического лечения.
 Обструктивный хронический панкреатит вызван закупоркой протока, через который сок поджелудочной железы проникает в двенадцатиперстную кишку
Обструктивный хронический панкреатит вызван закупоркой протока, через который сок поджелудочной железы проникает в двенадцатиперстную кишку
Кальцифицирующая форма характеризуется образованием кальциевых камней во всех отделах органа. Происходит это чаще всего по причине злоупотребления алкоголем. Кроме того, в протоках образуются кисты, происходит атрофия тканей. По форме течения она схожа с острым панкреатитом.
Паренхиматозная форма характеризуется нарушением секреторной функции поджелудочной железы. В этом случае не происходит поражения протоков железы, и в ней не образуются кальцификаты. Она отличается медленным течением и отсутствием явно выраженного болевого синдрома. Его клиническая картина часто бывает стерта, и поэтому возникают сложности в диагностике.
Псевдомуторозная форма хронического панкреатита развивается в результате длительного его течения (5-15 лет). Заболевание характеризуется увеличением органа, которое происходит за счет разрастания головки железы и значительного увеличения ее протоков. Нередко такая форма заболевания переходит в рак. Болезнь сопровождается опоясывающими болями, тошнотой, рвотой, нестабильностью стула, желтухой, потерей веса.
Степени тяжести и стадии развития заболевания
В зависимости от характера течения выделяют 3 степени тяжести хронического панкреатита: легкая, средняя и тяжелая. При легкой форме хронического панкреатита обострения заболевания случаются 1-2 раза в год, они непродолжительны. В основном такие обострения случаются в результате нарушения питания. При возникновении болевой синдром быстро купируется лекарственными препаратами. После обострения больной чувствует себя удовлетворительно. При легком течении заболевания функции поджелудочной железы обычно не нарушены, у больного отсутствует потеря массы тела.
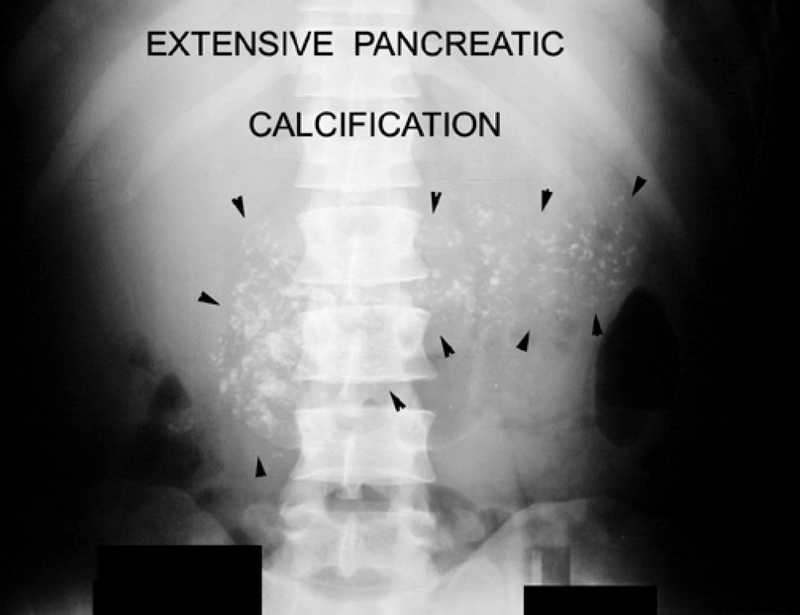 Кальцифицирующая форма характеризуется образованием кальциевых камней во всех отделах органа и наличием кист
Кальцифицирующая форма характеризуется образованием кальциевых камней во всех отделах органа и наличием кист
Средняя степень тяжести заболевания характеризуется следующими проявлениями:
- обострения случаются до 4 раз в год;
- продолжительный болевой синдром;
- умеренные нарушения функционирования поджелудочной железы;
- при проведении ультразвукового исследования выявляются признаки структурных изменений органа;
- отмечается умеренное снижение веса.
Тяжелая степень течения заболевания отличается длительными периодами обострения, с явно выраженным диспепсическим и болевым синдромом. Такие приступы обострения возникают довольно часто и сопровождаются тяжелой диареей и значительным снижением веса больного. Кроме того, отмечаются резкие нарушения в работе поджелудочной железы, в частности, ее внешнесекреторной функции.
Также специалисты выделяют стадии развития хронического панкреатита. Их 4. Первая стадия – перклиническая — отсутствуют клинические признаки заболевания, а само заболевание диагностируется случайным образом при проведении лабораторных и инструментальных методов обследования. На второй стадии начинают проявляться первые признаки, основной из которых — боль в животе опоясывающего характера. Диспепсические проявления могут отсутствовать. Эта стадия развития болезни может длиться от 5 до 10 лет. В течение этого времени чередуются периоды обострения и ремиссии.
Третья стадия характеризуется постоянным присутствием клинической симптоматики хронического панкреатита. Опоясывающая острая боль возникает и усиливается после приема пищи. Кроме того, на этой стадии проявляются признаки эндокринной и экзокринной панкреатической недостаточности.
Четвертая (запущенная) стадия характеризуется атрофией поджелудочной железы. Интенсивность болевого синдрома значительно снижается, отступают острые приступы. Но при этом проявляются стеаторея и значительное похудение, развивается сахарный диабет. На этой стадии заболевание может перейти в рак.
Источник

