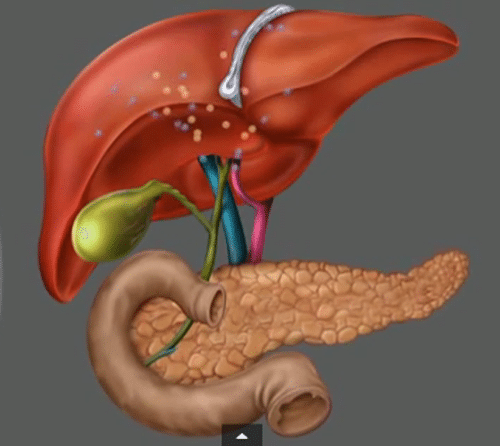
Общие принципы лечения панкреатита
По статистике, в России распространенность хронического панкреатита составляет 27–50 случаев на 100 000 человек. В европейских странах этот показатель несколько ниже — 25–26 человек[1]. Но растет число заболевших острым панкреатитом: до середины 50-х годов ХХ века такая форма заболевания встречалась достаточно редко, а на сегодня в нашей стране фиксируется около 36–40 случаев на 100 000 жителей[2]. Острый панкреатит диагностируется примерно у 2,5–11,8% от общего количества больных с острыми заболеваниями брюшной полости, поступивших в стационар[3]. Мировая тенденция также оставляет желать лучшего — ежегодно панкреатит поражает 8–10 человек из 100 000[4].
Формы панкреатита и их особенности
Так что же такое панкреатит и в чем его опасность для заболевшего? Медицинские издания определяют панкреатит как воспалительное заболевание, вызванное целым рядом причин и поражающее ткани поджелудочной железы — органа, ответственного за выработку пищеварительного сока. Специалисты выделяют две отдельные формы панкреатита в зависимости от клинической картины заболевания и причин, его вызвавших.
Острый панкреатит. При этой форме заболевания воспаление вызывает ферментативный аутолиз: ферменты активизируются непосредственно в поджелудочной железе и их воздействие поражает именно ее ткани — возникает так называемое самопереваривание. В основе заболевания лежит повреждение ацинозных клеток, повышенная выработка пищеварительного сока и нарушение его нормального оттока в двенадцатиперстную кишку. Под действием липазы — фермента, расщепляющего жиры, — возникает жировая дистрофия тканей, а трипсин, отвечающий за переваривание белков, провоцирует отек и некроз клеток железы. В результате возникает значительное поражение органа, в тяжелых случаях сопровождающееся нагноением, фиброзом, абсцессами. При длительном воздействии пищеварительных ферментов поражение распространяется на находящиеся рядом органы, ткани и кровеносные сосуды.
Хронический панкреатит характеризуется наличием периодов обострений и ремиссий. Гастроэнтерологи выделяют две стадии этого заболевания. На начальной стадии симптоматика иногда весьма незначительна, больного ничто не беспокоит. Продолжаться эта стадия может несколько лет, но при отсутствии должного лечения она обязательно сменяется второй стадией, на которой нарушения в работе органа становятся ярко выраженными, а симптомы начинают беспокоить больного постоянно. Постепенно развивается недостаточность поджелудочной железы — ткани больного органа замещаются соединительной тканью, неспособной вырабатывать панкреатический сок и, соответственно, ферменты. Ферментная недостаточность ведет к серьезным нарушениям в работе всей пищеварительной системы.
Важно!
Следует отличать обострения хронического панкреатита от острой формы заболевания, хотя клиническая картина у них схожа. При обострении также может развиваться некроз тканей железы, вызывающий острую боль и требующий скорейшего медицинского вмешательства. Правильный диагноз может поставить только врач.
Симптомы и причины панкреатита
Причины развития заболевания могут быть весьма разнообразными, и в соответствии с ними специалисты выделяют два типа панкреатита — первичный и вторичный (реактивный).
Первичный панкреатит развивается из-за поражения тканей самой железы. Основными причинами, по которым это происходит, являются следующие:
- злоупотребление алкоголем и табаком: по некоторым данным, в России эта причина провоцирует заболевание в 25–50% случаев, а в мире — от 30 до 95%[5];
- травмы живота, хирургические вмешательства и некоторые диагностические процедуры — такие, как неумело проведенная эндоскопия;
- неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков;
- интоксикация пищевыми продуктами, химическими веществами;
- генетическая предрасположенность;
- неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи.
Вторичный (реактивный) панкреатит всегда возникает на фоне основного заболевания желудочно-кишечной системы. Самой частой причиной, по статистике, является желчнокаменная болезнь. Вызвать вторичный панкреатит способны и вирусные гепатиты, дизентерия, сепсис, сахарный диабет, муковисцидоз, глистные инвазии в желчевыводящих путях. Лечение вторичного панкреатита всегда связано с лечением основного заболевания.
Симптоматика заболевания зависит от его формы. При остром панкреатите главным симптомом является сильная боль, локализованная в правом или левом подреберье либо принимающая опоясывающий характер. Иногда боль не устраняется даже с помощью медикаментов и может спровоцировать болевой шок и потерю сознания. Приступ длится от часа до нескольких суток. Среди прочих симптомов отмечают тошноту и рвоту, не улучшающую самочувствие, повышение температуры до 38°С и более, учащение пульса, снижение артериального давления, появление желтого налета на языке, напряжение передней брюшной стенки, приступы диареи, потливость.
При хроническом панкреатите в стадии ремиссии симптомы обычно не выражены или выражены слабо, но в случае обострения они напоминают приступ острого панкреатита. Боль в этом случае локализуется в тех же местах: в правом или левом подреберье, в области лопатки, грудины, иногда иррадиирует в спину или в область сердца. Спровоцировать приступ может употребление алкоголя, жирной или острой пищи. Снижение боли наблюдается при наклоне вниз или приседании на корточки. Помимо боли обострение хронического панкреатита характеризуется метеоризмом, диареей, тошнотой и рвотой.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Лечение панкреатита в зависимости от формы заболевания
Лечебные мероприятия зависят от формы заболевания. Лечение острого панкреатита и обострения его хронической формы должно проводиться только в условиях стационара под наблюдением врача. Основными назначениями в этом случае являются голод в течение нескольких дней, холод на область живота и покой. Для снятия боли возможно назначение спазмолитиков, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу. При возникновении угрозы жизни пациента проводится хирургическая операция по удалению некротизированных участков железы или полному удалению органа.
Хотя любая форма заболевания приводит к возникновению ферментной недостаточности, в острый период панкреатита противопоказан прием любых ферментных препаратов. При хроническом панкреатите в стадии ремиссии для устранения симптомов ферментной недостаточности врачи обычно рекомендуют проведение ферментной терапии, назначают пациенту препараты на основе панкреатина. В них, как правило, содержится липаза, протеаза, альфа-амилаза, трипсин, химотрипсин. С помощью этих ферментов поддерживается способность организма переваривать пищу и усваивать из нее все необходимые питательные вещества.
Действие ферментных препаратов постепенно купирует и болевой синдром. Это связано с механизмом обратного торможения выработки ферментов, поскольку панкреатин в лекарственной форме, поступающий в достаточном количестве в просвет двенадцатиперстной кишки, приводит к инактивации холецистокинин-релизинг-фактора, что способствует снижению холецистокинина в крови и в панкреатической секреции (по принципу обратной связи). Это снижает аутолиз, внутрипротоковое давление и ослабляет болевые ощущения, обеспечивая поджелудочной железе функциональный покой на время терапии.
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять в пищу целый ряд продуктов, особенно острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Группы препаратов при лечении панкреатита
При медикаментозном лечении панкреатита используются сразу несколько групп препаратов:
- Спазмолитики для купирования болевого синдрома.
Важно!
Недопустимо принимать спазмолитики без назначения лечащего врача больше двух дней, поскольку препараты этой группы могут вызвать серьезные побочные эффекты.
- Ферментативные препараты (только в период ремиссии).
- Блокаторы H2-рецепторов для снижения выработки соляной кислоты и обеспечения покоя поджелудочной железы.
- Антациды для снижения кислотности в желудке и создания защитного слоя на его слизистой.
- Антибиотики широкого спектра действия для предотвращения инфицирования омертвевшей ткани поджелудочной железы и окружающих органов и предотвращения осложнений — панкреонекроза, сепсиса, перитонита.
- Холинолитики для блокирования болевых ощущений через снижение панкреатической секреции.
- Противорвотные для облегчения общего состояния больного, устранения обезвоживания организма.
- Желчегонные (только в период ремиссии!) для устранения застоя желчи, отечности железы, снижения функциональной нагрузки на орган, улучшения пищеварения.
- Антипротеазные препараты для инактивации ферментов поджелудочной железы (принимают только в первые несколько суток заболевания!).
Назначение любых медикаментов и порядок их приема должны проводится только врачом в зависимости от степени поражения органа, силы болевого синдрома и общего состояния пациента. Самолечение такого заболевания, как панкреатит в любой его форме, может привести к необратимым последствиям — от формирования абсцессов и начала кровотечений вплоть до летального исхода.
Источник
Создание покоя поджелудочной железе. Основной принцип лечения острого панкреатита состоит в уменьшении панкреатической секреции, так как усиленная секреция богатого ферментами сока поджелудочной железы, особенно при значительной закупорке протока, усугубляет воспалительный процесс и соответственно клинические проявления болезни.
Наиболее простой способ подавления панкреатической секреции в соответствии с физиологическими механизмами, описанными в главе 1, заключается в аспирации кислого желудочного содержимого с помощью зонда. Зонд должен располагаться в желудке таким образом, чтобы по возможности исключить попадание соляной кислоты в двенадцатиперстную кишку, так как это стимулирует выделение секретина и холецистокинин-панкреозимина (ХЦК-ПЗ). Для лучшей аспирации зонд располагается не в антральном отделе, а по большой кривизне желудка, потому что в положении больного лежа содержимое скапливается ‘в области дна и тела желудка. Если же зонд стоит в антральном отделе, располагаясь по передней поверхности, то желудочный сок, стекая по задней стенке в область дна, плохо аспирируется, особенно при перемене положения тела и вставании; в этих случаях довольно большое количество сока попадает в двенадцатиперстную кишку. Лучше всего применять зонд, непроницаемый для рентгеновских лучей, и осуществлять флюороскопический контроль или обзорную рентгенографию брюшной полости. После установления зонда важно следить, чтобы его отверстие не закрылось складками слизистой оболочки или вязким секретом. Для предотвращения этого применяют зонды со специальными отверстиями для продувания воздухом или делают вливания 20—30 мл жидкости через каждые .2 ч. Кроме того, врач может вручную аккуратно манипулировать зондом, чтобы убедиться в полном отсасывании желудочного сока.
Аспирация желудочного сока может проводиться с помощью специальных отсасывающих аппаратов, когда сам больной участвует в процедуре, следит за включением аппарата, аспирацией желудочного сока и время от времени проверяет, как идет отсасывание через зонд. Если аппарат работает правильно, то при отключении зонда слышен булькающий звук.
Все эти мелкие детали очень важны для того, чтобы .знать, обеспечивается ли полное отсасывание желудочного сока. Необходимо регулярно измерять рН аспирируемого сока (оптимальный показатель 5,0 и выше). При низком рН (1,0 или 2,0) и выраженной гиперсекреции следует вводить антацидные средства каждые 1—2 ч, поскольку несмотря на аспирацию, трудно избежать попадания желудочного сока в двенадцатиперстную кишку. Одна методика состоит во введении жидких антацидных средств через зонд в количестве 30—60 мл. Затем отсос отключают от аппарата на 30 мин, «нова подключают еще на 30 мин и измеряют рН желудочного сока. Антациды вводят дополнительно ежечасно до тех лор, пока рН не достигнет уровня 5,0 и выше. По другой методике рН определяют каждые 2 ч, после чего вводят соответствующее количество антацидных препаратов для поддержания рН, как указано выше. Если удается полностью аспирировать желудочное содержимое и состояние больного улучшается, то антацидные средства не применяют, так как эти препараты могут вызвать закупорку зонда, что осложняет работу медицинского персонала.
Помимо антацидов, для снижения выраженной гиперсекреции применяется циметидин — антагонист Н2 рецепторов, который подавляет желудочное кислотовыделение. Обнаружено, что базальная секреция снижается на 95% на протяжении 5 ч при введении 300 мг циметидина. При сохраненной функции почек циметидин можно вводить внутривенно в дозе 300 мг каждые 6 ч. При почечной недостаточности, когда время полувыведения препарата замедляется, его можно вводить в той же дозе каждые 8 ч в случае умеренно выраженной почечной недостаточности и каждые 12 ч — при тяжелой. Продолжительность лечения циметидином от 6 до 8 нед.
К другим средствам, снижающим желудочное кислотовыделение и панкреатическую секрецию, относятся антихоли-нергические препараты, диакарб и антидиуретический гормон. Антихолинергические средства способствуют снижению желудочного кислотовыделения и панкреатической секреции, однако при лечении ими наблюдаются серьезные побочные эффекты (задержка мочи, тахикардия, усугубление кишечной непроходимости и сухость во рту). При хорошем функционировании желудочного зонда нет необходимости назначать эти препараты, так как их эффективность не доказана. Диакарб обычно применяют при остром панкреатите, но его ценность также не установлена. Вазопрессин был с успехом применен при панкреатите в экспериментальных условиях, но еще нет данных об использовании его в клинике.
В отношении действия глюкагона при панкреатите имеется ряд гипотез, согласно которым он снижает панкреатическую секрецию и усиливает кровоток в сосудах брыжейки. Несмотря на данные об улучшении клинического течения болезни и повышении выживаемости под действием глюкагона, при остром панкреатите он не применяется. Рандомизированные исследования, проведенные на экспериментальных животных и у человека, показали, что лечение глюкагоном не снижает смертность при остром панкреатите.
Наилучшим методом создания физиологического покоя поджелудочной железе является аспирация желудочного сока с помощью зонда. Кроме того, это предотвращает заглатывание воздуха, усугубляющего кишечный илеус. В случае медленного выздоровления и выраженной гиперсекреции эффективно внутривенное введение циметидина или антацидных препаратов. В последнее время появились сообщения о том, что при алкогольном панкреатите средней тяжести аспирация желудочного сока не оказывает положительного влияния на течение болезни.
Восстановление баланса жидкости и электролитов. Около 20—30% объема циркулирующей крови может секвестрироваться в забрюшинном пространстве и брюшной полости вследствие выраженной панкреатической экссудации и так называемого химического ожога. Дополнительная потеря жидкости происходит за счет рвоты, аспирации желудочного сока и кровотечения. Как отмечено в главе 3, при гиповолемии и неадекватности кровообращения страдает микроциркуляция поджелудочной железы, поэтому восполнение объема имеет важное значение для предотвращения фатального исхода. С этой целью внутривенно капельно вводят жидкость и коллоид, в том числе альбумин, для поддержания концентрации альбумина плазма на уровне выше 30 г/л (3 г %). В экспериментальных условиях применяют переливание плазмы, декстрана, введение гепарина, но у человка такого рода исследования не проведены.
Для оценки состояния системы кровообращения измеряют пульс, артериальное давление, величину диуреза по часам, гематокрит каждые 6 ч, концентрацию в плазме электролитов, и креатинина. У тяжелобольных для контроля внутрисосу-дистого объема и состояния сердечно-сосудистой системы при введении дополнительного объема жидкости определяют центральное венозное давление. В зависимости от состояния больного каждый час .или 1—2 раза в день контролируют такие показатели, как масса тела, диурез, количество аспи-рируемой жидкости и электролитов в ней, количество введенной жидкости и электролитов, центральное венозное давление, концентрация электролитов, кальция, магния, креатинина, глюкозы и белка в плазме. Внутривенно вводят большое количество изотонического раствора хлорида натрия (или разведенного наполовину этого раствора), белка в виде альбумина. При падении гематокрита переливают цельную кровь или эритроцитарную массу. В целом восполнение потери жидкости наступает при диурезе не менее 50 мл/ч.
Боль. При введении обезболивающих средств врач должен быть уверен, что боль обусловлена панкреатитом, экссудацией панкреатического сока в брюшную полость и перитонитом, но не такими состояниями, как расширение желудка, непроходимость тонкого кишечника или задержка мочи. Для ликвидации непроходимости тонкого кишечника и дилатации желудка используют желудочный зонд. При задержке мочи производят катетеризацию мочевого пузыря.
Для снятия боли в животе внутримышечно вводят наркотический анальгетик демерол в дозе от 50 до 100 мг каждые 4—6 ч. Не рекомендуется назначать морфин, так как он вызывает спазм сфинктера Одди. Усиление болей, несмотря на лечение, может быть серьезным признаком осложнений острого панкреатита, в частности псевдокисты. В этих случаях врач должен быть очень внимательным и избегать неразборчивого применения лекарств.
Инфекция. Назначение антибиотиков при остром панкреатите является спорным вопросом. Их применение оправдано при инфекции желчевыводящих путей. Обычно при этом назначают внутривенно в дозе 1 г каждые 4 ч ампициллин, подавляющий грамотрицательную флору, которая является возбудителем инфекции. В .случае септицемии, вызванной грамотрицательными бактериями, показано внутримышечное введение гентамицина в дозе 1,5 мг/кг каждые 8 ч при нормальной функции почек.
Эффективность антибиотиков при лечении алкогольного панкреатита не доказана. По мнению ряда авторов, введение ампициллина при умеренно выраженном алкогольном панкреатите не улучшает клинического течения болезни ‘[18— 20]. Кроме того, ретроспективный анализ свидетельствует о том, что профилактическое применение антибиотиков при панкреатите различной этиологии не снизило частоты инфекционных осложнений.
Не исключено, что при тяжелом геморрагическом панкреатите профилактическое назначение антибиотиков может свести к минимуму риск инфицирования некротизированных масс. Однако не доказано, что таким образом можно предотвратить развитие абсцесса поджелудочной железы. Более того, у врача может создаться ложное ощущение безопасности, следствием чего является недостаточная настороженность в отношении ранних признаков абсцесса.
Тот факт, что сок поджелудочной железы содержит бактерии, представляет интерес, но клиническое значение его недостаточно ясно.
Подавление активности панкреатических ферментов поджелудочной железы. Трасилол относится к полипептидам, ингибиторам трипсина и калликреина. Теоретически применение ингибитора протеиназ показано при лечении острого панкреатита, поскольку активированные ферменты играют важную роль в его патофизиологии. Однако многочисленными исследованиями эффективность трасилола при лечении острого панкреатита не доказана. По-видимому, имеет значение то, что он не подавляет активность эластазы и фос-фолипазы А. Интерес к этому препарату вновь повысился после проведенных недавно исследований, так как обнаружено, что лечение им снижает смертность в группе больных пожилого возраста. Но дальнейшие рандомизированные исследования с применением двойного слепого метода не подтвердили этого факта. В настоящее время трасилол в США не применяется.
Лечение метаболических нарушений. При остром панкреатите может развиться гипергликемия в результате высвобождения глюкагона а-клетками, которая носит кратковременный характер и не требует лечения инсулином. Инсулин вводят при наличии выраженной гипергликемии и глю-козурии (от 3+ до 4+) и кетоацидозе. В первые дни заболевания надо иметь в виду возможность возникновения гипо-кальциемии и гипомагнезиемии. У больных алкогольным панкреатитом обращают на себя внимание ранние признаки отвыкания от алкоголя. Лечение проводят тиамином.
Контроль за сердечной и дыхательной деятельностью. Для контроля за состоянием дыхания измеряют рН крови, Ро2 и Рсо2. Лечебные мероприятия включают оксигенотерапию через маску или носовой катетер, антибактериальное лечение при наличии пневмонии, физиотерапию для улучшения аэрации легких. При уменьшении дыхательного резерва, связанного с механическими причинами, показаны трахеотомия и искуственная вентиляция легких. Синдром острого нарушения дыхания и другие сердечно-легочные осложнения при остром панкреатите обсуждаются в следующей главе. При застойной сердечной недостаточности применяют сердечные гликозиды, иногда диуретические средства.
Разное. Для лечения острого панкреатита предложен ряд других медикаментов. Что касается кортикостероидных гормонов, то их назначение оправдано при недостаточности надпочечников. Инсулин для купирования боли рекомендуется вводить в расчете на подавление жирового некроза. Описано проведение перитонеального диализа для удаления из брюшной полости активированных ферментов и токсических веществ, однако исследования в этом плане необходимо продолжить.
Предполагается, что в развитии серьезных осложнений острого панкреатита играют роль эндотоксины, попадающие в большом количестве в кровь при воспалении поперечной ободочной кишки, вызванном экссудатом поджелудочной железы. Если это наблюдение верно, то будет эффективно введение канамицина внутрь или в клизме.
Если у больного сохраняется лихорадка, напряжение мышц живота и боль, а также повышенный уровень сывороточной амилазы, врач должен пересмотреть все клинические данные, в том числе историю болезни, данные физикального и лабораторного обследований, тщательно проверить назначения и метаболические показатели, изменить терапевтическую тактику. Иногда обнаруживается, что больной получает необоснованно большое количество лекарственных средств в связи с болями в животе, обусловленными кишечной непроходимостью. При анализе метаболических показателей может обнаружиться недостаточно полная компенсация гиповолемии, что сопровождается вазоконстрикцией селезенки, ухудшением микроциркуляции и гипоксией поджелудочной железы, усугублением воспалительного процесса или панкреонекроза. Необходимо проконтролировать правильность положения желудочного зонда и адекватность аспирации желудочного сока. Иногда зонд «сворачивается» в желудке и не обеспечивает отсасывания сока.
При детальном анализе имеющихся данных выявляется, что причинами ухудшения состояния больного могут быть: неправильный диагноз (т. е. у больного не панкреатит, а другое заболевание), недостаточное лечение и наличие осложнений панкреатита, в частности псевдокисты.
В этих случаях дополнительно производят обзорные снимки органов брюшной полости и грудной клетки и эхографическое исследование поджелудочной железы и желчного пузыря. При подозрении на закупорку желчевыводящих путей, но нормальной функции печени показана внутривенная холангиография. С целью диагностики ишемического поражения толстого кишечника осуществляют ирригоскопию, при подозрении на перфорацию — рентгенографию с использованием гастрографина. Для визуализации поперечной ободочной, восходящего и нисходящего отделов толстой кишки, выявления стеноза или ишемического поражения делают поздние снимки и применяют воздушное контрастирование (раздувание толстой кишки воздухом). Признаком перфорации кишечника при ирригоскопии с гастрографином на поздних снимках является контрастирование уретры и мочевого пузыря вследствие попадания небольшого количества контрастного вещества в кровоток и выделение его почками.
Питер А. Бенкс Панкреатит, 1982г.
Источник