Образование ложных кист при панкреатите
Ложная киста поджелудочной железы (псевдокиста) – полость в паренхиме поджелудочной железы, лишенная эпителиальной выстилки и содержащая панкреатический секрет и тканевой детрит. Причиной развития патологии наиболее часто являются панкреатиты (острые и хронические), реже – травмы брюшной полости. Основной признак заболевания — боль, интенсивность которой максимально выражена на первом этапе формирования полости. Также характерны диспепсические жалобы. Диагностическая программа включает рентгенографию органов брюшной полости, УЗИ и КТ поджелудочной железы, РХПГ. Лечение комплексное: фармакотерапия, эндоскопические и хирургические вмешательства (дренирующие или удаление кисты).
Общие сведения
Ложная киста поджелудочной железы относится к опухолеподобным процессам. Данная патология представляет серьезную проблему в гастроэнтерологии, тесно связанную с увеличением заболеваемости населения острыми и хроническими панкреатитами, которые являются основной причиной формирования псевдокист. При алкогольном панкреатите ложные кисты поджелудочной железы образуются у 34-50% пациентов.
Псевдокисты склонны к нагноению, перфорации, малигнизации, образованию плохо поддающихся лечению внутренних и наружных свищей, чем обусловлена высокая летальность при данной патологии – до 53%. Клиническая картина псевдокисты часто маскируется под обострение основного заболевания, в ряде случаев ложные кисты являются интраоперационными находками. Несмотря на постоянное совершенствование методик лечения, в том числе микрохирургических, на сегодняшний день отсутствует единый лечебно-диагностический алгоритм и «золотой стандарт» лечения пациентов.
Ложная киста поджелудочной железы
Причины ложной кисты поджелудочной железы
Наиболее часто формированию панкреатических псевдокист предшествует острый и хронический панкреатит, при этом острая форма сопровождается формированием полости в паренхиме железы в половине, а хроническая – в 80% случаев. В зоне повреждения паренхимы органа происходят деструктивные изменения, отграничение воспалительной массы с ее уплотнением и последующим разрастанием в строме соединительной ткани. Тканевой детрит постепенно уничтожается иммунными клетками, и на его месте остается полость без эпителиальной выстилки.
Реже причиной образования ложных кист поджелудочной железы выступает травма органа. Посттравматические псевдокисты — это гематомы с большим количеством панкреатических ферментов. Они обладают склонностью к быстрому нагноению, в связи с чем требуют неотложного хирургического вмешательства. Отдельным вариантом посттравматических псевдокист являются ятрогенные ложные кисты, которые формируются после оперативных вмешательств. Такие псевдокисты представляют собой затеки желчи (это осложнение характерно для лапароскопической холецистэктомии) или панкреатического сока (развиваются после резекции поджелудочной железы). После обширных хирургических вмешательств в поджелудочной железе может скапливаться осумкованная перитонеальная жидкость.
Иногда псевдокисты образуются при ограничении воспалительного процесса вследствие применения высоких дозировок ингибиторов панкреатических ферментов. Такие ложные кисты протекают на фоне хронического панкреатита. Редкой причиной формирования ложных кист поджелудочной железы является атеросклероз сосудов данного органа.
Классификация ложных кист поджелудочной железы
Панкреатические псевдокисты классифицируют по этиологии: возникающие после деструктивного панкреатита, посттравматические и другие. В зависимости от локализации различают псевдокисты головки, тела и хвоста панкреас.
Отдельно выделяют 4 стадии псевдокист, образующихся на месте очага деструкции паренхимы органа:
- Первая стадия характеризуется образованием начальной полости в зоне инфильтрации и аутолитических процессов, длится около шести недель.
- На второй стадии полость ограничивается рыхлой соединительнотканной капсулой, при этом продолжается разрушение инфильтрата иммунными клетками. Этот период может длиться 2-3 месяца.
- На третьей стадии псевдокиста «созревает» – образуется капсула из фиброзной ткани. Данный процесс происходит примерно через полгода от начала заболевания.
- Четвертая стадия характеризуется окончательным формированием плотной капсулы, которая легко отделяется от окружающих тканей.
В практической гастроэнтерологии чаще используется следующая классификация псевдокист:
- острые (до 2-3 месяцев)
- подострые (до полугода)
- хронические (более полугода).
Симптомы ложной кисты поджелудочной железы
Ведущим симптомом панкреатической псевдокисты является боль. Ее характеристики зависят от размера, локализации, а также стадии формирования полости. Наиболее интенсивную боль испытывают пациенты в первом периоде «созревания» псевдокисты, когда происходят деструктивные процессы в паренхиме органа. Через некоторое время боль стихает, становится тупой. У некоторых пациентов остается только ощущение дискомфорта. В дальнейшем возможны повторные болевые приступы, которые связаны с гипертензией в протоках поджелудочной железы. Значительное усиление боли может свидетельствовать о развитии таких осложнений, как разрыв, нагноение, кровоизлияние в полость псевдокисты.
Локализация болевых ощущений зависит от расположения псевдокисты: при образовании в области головки панкреас боли возникают в правом подреберье, тела и хвоста – в эпигастрии и левом подреберье. Некоторых пациентов беспокоят постоянные боли, что может быть связано с давлением псевдокисты на солнечное сплетение. В таких случаях ощущения усиливаются при смене положения тела, физических нагрузках, давлении поясом одежды. Характерны также диспепсические жалобы: тошнота, рвота, ухудшение аппетита.
Диагностика ложной кисты поджелудочной железы
Важную роль в диагностике панкреатических псевдокист играет оценка анамнеза и объективное обследование пациента. Консультация гастроэнтеролога позволяет выявить в анамнезе указания на недавно перенесенный острый панкреатит или обострение хронического, травму живота, а также наличие после них «светлого промежутка». При пальпации живота определяется боль, в некоторых случаях (при крупных псевдокистах) — асимметрия, прощупывание округлого образования.
Результаты лабораторных исследований обычно малоинформативны, поскольку выявляют изменения, причиной которых является первичное заболевание — панкреатит (лейкоцитоз, повышение СОЭ, возможно повышение билирубина и активности щелочной фосфатазы). Характерно изменение уровня панкреатических ферментов: на первой стадии формирования псевдокисты после купирования болевого синдрома определяется гиперферментемия, на более поздних стадиях – гипоферментемия.
При проведении рентгенографии органов брюшной полости возможно обнаружение тени псевдокисты, а также смещения двенадцатиперстной кишки или желудка. Более информативна ультразвуковая диагностика. УЗИ поджелудочной железы позволяет визуализировать ложную кисту, оценить ее локализацию и размеры, в некоторой степени – связь с протоковой системой, а также наличие или отсутствие осложнений (нагноения, кровоизлияния в полость). В случае сдавления холедоха выявляется расширение желчных протоков, при портальной гипертензии – селезеночной и воротной вен. При малигнизации псевдокисты визуализируются неровные контуры ее стенки.
Эзофагогастродуоденоскопия проводится с целью выявления косвенных признаков воспалительного процесса в поджелудочной железе, сдавления желудка и двенадцатиперстной кишки: над участками сдавления определяются эрозии слизистой оболочки, может быть обнаружено варикозное расширение вен пищевода.
Важным методом диагностики панкреатических псевдокист является эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Данный метод исследования позволяет оценить связь полости псевдокисты с протоковой системой, что играет определяющую роль в выборе лечебной тактики. Однако в связи с тем, что существует высокий риск инфицирования полости в ходе исследования, ЭРХПГ проводится исключительно перед хирургическим вмешательством для выбора метода лечения.
Для окончательной верификации диагноза, детальной оценки состояния ложной кисты поджелудочной железы и ее содержимого выполняются такие диагностические исследования, как МРТ поджелудочной железы, цитологическое исследование содержимого кисты. Дифференциальная диагностика проводится с ретенционными кистами, доброкачественными кистомами, злокачественными опухолями поджелудочной железы.

КТ органов брюшной полости. Псевдокиста поджелудочной железы у пациента после приступа острого панкреатита
Лечение ложной кисты поджелудочной железы
Тактика лечения панкреатической псевдокисты зависит от стадии ее формирования, локализации, этиологии, а также связи с протоковым аппаратом. С целью уменьшения секреции в полость и купирования воспалительного процесса на всех этапах развития псевдокист назначается диетотерапия (стол №5 по Певзнеру), а также фармакотерапия, способствующая достижению «функционального покоя» поджелудочной железы (применяются блокаторы Н2-гистаминовых рецепторов, ингибиторы протонной помпы, холинолитики). В некоторых случаях (особенно при наличии хорошего сообщения псевдокисты с вирсунговым протоком) такого лечения достаточно для резорбции ложной кисты. Но даже при крупных псевдокистах, не связанных с протоками, на первом этапе именно консервативное лечение является ведущим, поскольку на фоне выраженных деструктивных процессов с большим количеством некротических масс хирургическое лечение может привести к осложнениям.
На данном этапе фармакотерапия комбинируется с ранним чрескожным пунктированием с установкой катетера. Катетер может находиться в полости псевдокисты до нескольких месяцев, что дает возможность выполнять промывание антисептическими растворами, аспирацию содержимого, а также пломбирование полости силиконовыми быстротвердеющими композициями. До формирования фиброзной капсулы псевдокисты применяется выжидательная тактика, которая обоснована и при бессимптомных ложных кистах поджелудочной железы. При этом активные методы применяются только при появлении клинических симптомов (сдавление соседних органов, боль).
Во втором и последующих периодах формирования псевдокисты ведущим методом лечения является дренирование. В настоящее время в клинической практике более часто применяются эндоскопические малоинвазивные методы, включающие цистогастростомию и цистодуоденостомию. В ходе данных вмешательств выполняется пункция стенки желудка или двенадцатиперстной кишки в области сдавления псевдокистой и установка стента, который может находиться в анастомозе несколько недель. Однако данные методы лечения имеют определенные недостатки: существует риск инфицирования псевдокисты с попаданием химуса в ее полость, раздражения слизистой пищеварительной трубки, кровотечения, а также рубцевания соустья, что приводит к рецидивам.
Хирургическое лечение показано при больших размерах ложных кист поджелудочной железы (более 6-7 сантиметров в диаметре), быстром их увеличении, длительно существующих полостях, большом количестве детрита в полости, а также при травматической этиологии. Также операция проводится при нагноении, перфорации, кровотечении, формировании свищей, неэффективности других методов лечения. Для лечения панкреатических псевдокист выполняется наружное дренирование (вскрытие псевдокисты с вшиванием в рану передней брюшной стенки), внутреннее дренирование (вскрытие кисты, ее ушивание и наложение анастомоза с желудком, двенадцатиперстной или тощей кишкой), удаление кисты (цистэктомия или резекция части панкреас с псевдокистой).
Прогноз и профилактика
Прогноз при ложных кистах поджелудочной железы зависит от причины их развития и выбора оптимального метода лечения в каждом конкретном случае. Послеоперационная летальность при данной патологии очень высокая – около 50%. В то же время рецидивы после различных видов лечения, в том числе эндоскопических, развиваются в 30% случаев. Существует высокий риск таких осложнений, как кровотечение, нагноение, перфорация псевдокисты, формирование свищей, малигнизация. Профилактика панкреатических псевдокист сводится к предупреждению панкреатитов (отказу от употребления алкоголя, рациональному питанию), травм брюшной полости.
Источник
Киста поджелудочной железы — патологическое состояние, при котором в паринхематозном слое органа образуются полостные структуры, заполненные панкреатическим секретом и тканевым детритом. В кистозных полостях клетки поджелудочной некротизируются (погибают), замещаясь на фиброзные ткани. Кисты несут серьезную опасность для здоровья из-за риска перерождения в злокачественные структуры; формироваться могут у мужчин и женщин, дети не являются исключением.
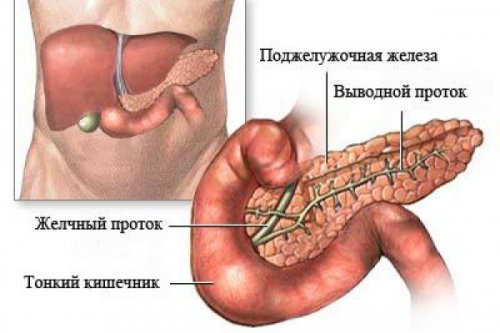
Механизм и причины развития патологии
Поджелудочная железа несет важную роль в расщеплении и последующем усвоении белков, углеводов, жиров. Орган имеет альвеолярное строение, предрасполагающее к возникновению кист. Образование в железе кистозных структур не является нормой и обусловлено врожденными сбоями в формировании органа, либо вторичными факторами.
Механизм возникновения основан на разрушении собственных тканей органа. Под влиянием негативных факторов в паринхематозном слое поджелудочной образуются скопления погибших тканей, организм отграничивает патологический участок от здоровых — образуется капсула из соединительных или фиброзных клеток. Капсула постепенно заполняется зернистым содержимым и секретом — так появляется киста.
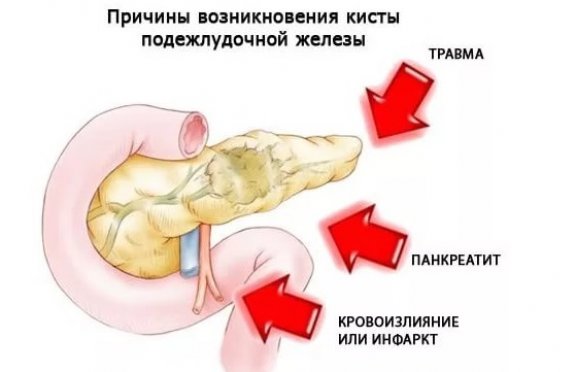
Общие причины появления патологии:
- врожденная закупорка протоков железы;
- наличие камней;
- панкреатиты — острые, хронические, алкогольные;
- панкреонекроз;
- травмы органа;
- эндокринные недуги — ожирение, диабет;
- заражение паразитами.
Классификация патологии
Кисты классифицируют на:
- Истинные (врожденные) — полостные структуры в железе присутствуют с рождения, механизм формирования заложен во внутриутробном периоде. Врожденные кисты не увеличиваются в размерах, их полость состоит сплошь из клеток плоского эпителия. Появление истинных кист из-за непроходимости протоков поджелудочной приводит к воспалению с образованием фиброзной ткани — такая патология носит название «кистозный фиброз», или поликистоз.
- Ложные (псевдокисты) — полостные образования, появившиеся на фоне воспалительных процессов в поджелудочной, травм и иных факторов вторичного характера.
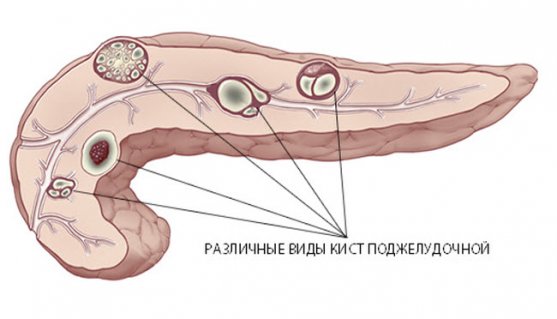
Патологические полости могут образовываться в разных участках поджелудочной — на головке, теле и хвосте. По статистике, киста головки диагностируется редко, в 15% от всех случаев; 85% приходится на кистозное поражение тела и хвоста органа. Почти в 90% случаев кисты носят вторичный характер и развиваются на фоне перенесенных панкреатитов. 10% случаев связаны с травмированием органа.
Атлантская классификация применяется по отношению к кистозным образованиям, появившимся после острого панкреатита:
- острые кисты — появляются быстро, не имеют четко сформированных стенок, в качестве полости могут выступать протоки железы, паринхематозный слой или клетчатка;
- подострые (хронические) — развиваются из острых по мере формирования стенок полостей из фиброзной и грануляционной тканей;
- абсцесс — гнойное воспаление структуры, полость наполняется серозным содержимым.
С точки зрения течения патологии кисты бывают:
- осложненные наличием свищей, крови, гноя или перфорацией;
- неосложненные.
Клиническая картина
Симптомы кисты поджелудочной железы заметны не всегда. Клинические проявления обусловлены размером полостей, их локализацией, происхождением. При наличии единичных кистозных образований в железе размером до 50 мм явные признаки отсутствуют — киста не давит на протоки и соседние органы, не пережимает нервные окончания — больной не испытывает дискомфорта.
Наличие крупных множественных полостей дает яркие клинические проявления, классический признак — боль. По характеру боли можно определить степень кистозного поражения:
- при формировании ложных кист на фоне панкреатита боль сильная и резкая, охватывает область поясницы и левый бок;
- нетерпимые боли, появившиеся внезапно, могут указывать на разрыв или нагноение полости, особенно если у больного повышается температура;
- наличие кисты, сдавливающей солнечное сплетение, дает знать о себе жгучей болью, отдающей в спину.

Помимо болей патология проявляется прочими симптомами:
- тошнота и рвота;
- расстройство стула, включая стеаторею (капли жира в кале);
- нарушение пищеварения, плохое усвоение питательных веществ и потеря веса;
- понижение аппетита;
- повышение температуры до субфебрильных цифр.
Осложнения
Киста поджелудочной железы особенно опасна возможностью перерождения в раковую опухоль. По строению кистозные полости могут быть доброкачественными и злокачественными. Рак поджелудочной — тяжелое практически неизлечимое состояние, для которого характерно стремительное течение с обширным метастазированием. Доброкачественные кисты не менее опасны из-за риска разрыва и последующего развития перитонита.
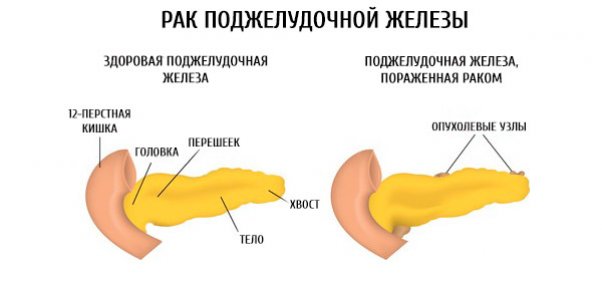
Образование свищей — еще одно серьезное осложнение. При прободении кистозных образований появляются полные и неполные свищи — патологические ходы, сообщающиеся с внешней средой или прочими органами. Наличие свищей повышает риск занесения инфекции и развития бактериальных процессов.
Большие кисты давят на сосуды и протоки железы и соседние органы брюшной полости, вызывая негативные последствия:
- развитие механической желтухи при локализации кист в головке;
- отечность на ногах при сдавливании воротной вены;
- дизурические расстройства при давлении на область мочевыводящих путей;
- непроходимость кишечника при сдавливании просвета в кишечных петлях (редкое состояние, возникающее при наличии крупных панкреатических кист).
Выявление патологии
Врач, занимающийся обследованием и лечением лиц с подозрением на кисту поджелудочной — гастроэнтеролог. При первичном обращении обязателен сбор анамнеза, выяснение жалоб пациента и осмотр с пальпацией. При пальцевом обследовании брюшной области можно прощупать выпячивание с четкими границами. Полное обследование включает совокупность лабораторных и инструментальных методов.
Перечень лабораторных анализов включает изучение крови, включая биохимию. При наличии патологии будут выявлены сдвиги в СОЭ и показаниях билирубина (увеличение), лейкоцитоз, повышенная активность щелочной фосфотазы. Анализ мочи может косвенно показывать признаки воспаления при осложненных кистах — в урине обнаруживают общий белок и лейкоциты.
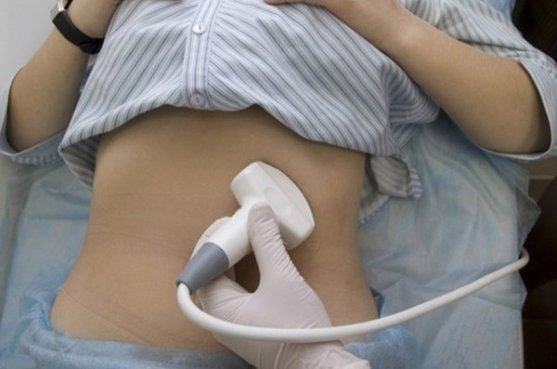
Достоверную информацию при подтверждении патологии несут инструментальные способы:
- УЗИ позволяет определить размеры кистозных полостей, их количество, наличие осложнений;
- МРТ дает возможность наглядно и точно оценить размеры, взаимосвязь кистозных структур с протоками железы;
- сцинтиграфия (радионуклидная визуализация) используется как дополнительный метод для уточнения расположения патологической полости в паринхеме железы;
- эндоскопическая ретроградная холангиопанкретография как высокоточный метод дает детальные подробности о полостной структуре, ее строении и связи с протоками; но несет высокий риск инфицирования при проведении обследования;
- обзорная рентгенограмма брюшной полости используется для выявления границ полостей.
При неясности строения внутреннего слоя кистозных образований обязательно проведение биопсии тканей поджелудочной для подтверждения или опровержения злокачественности. Биопсия проводится под контролем эхографии или во время КТ. Дифференциальная диагностика при биопсии позволяет своевременно выявлять онкологию и предотвратить рост раковых клеток.
Лечение
Лечение кисты поджелудочной железы проводится путем хирургических вмешательств. Медикаментозное лечение при подтвержденных множественных кистах неэффективно. Операция не показана при единичных небольших (до 30–50 мм кистах) кистах, если они не влияют на соседние органы и не вызывают негативной симптоматики. Удаление кисты злокачественного характера даже при малых размерах обязательно в целях предотвращения метастазирования.
В хирургической гастроэнтерологии применяют 3 способа по борьбе с кистой поджелудочной:
- удаление патологических очагов — резекция;
- дренирование кисты (наружное и внутреннее);
- лапароскопия.
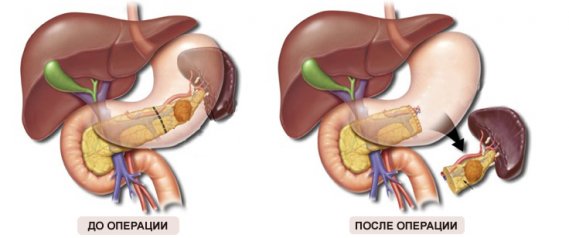
При иссечении удаляют тело кисты и прилегающую часть поджелудочной. Объем иссечения зависит от размера полости, состояния паринхематозного слоя железы — выполняют резекцию головки, дистальную, панкреатодуоденальную.
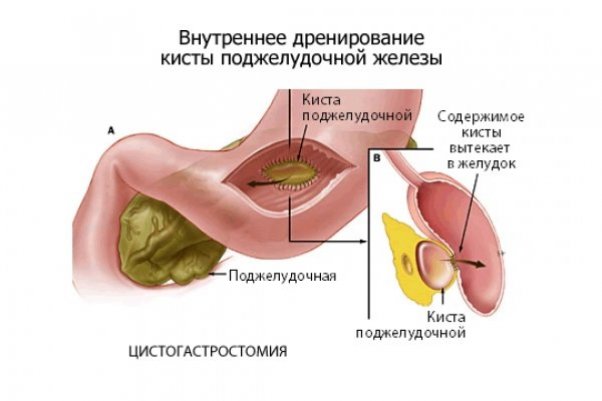
Внутренний дренаж кисты проводится через анастомоз между телом кисты и желудком, ДПК или тонкой кишкой. Внутреннее дренирование является безопасным и физиологичным методом, улучшающим состояние больного — обеспечивается пассаж содержимого полости, исчезают боли, вероятность рецидива минимальна.
Наружное дренирование кисты проводится при осложненном течении патологии:
- скоплении гнойного экссудата;
- несформировавшихся кистозных полостях;
- повышенной васкуляризации (образовании новых сосудов) в стенках кисты;
- общем тяжелом состоянии.
При наружном дренировании могут возникнуть негативные последствия в виде образования свищей, увеличения кист в размерах, роста новых образований. Изредка развивается сепсис. В любом случае наружное и внутреннее дренирование производится только при доброкачественных структурах.
Лапароскопия относится к щадящим методам, ее преимущество — в отсутствии обширных операционных разрезов и быстром восстановлении больного. Лапароскопия подходит для удаления объемных единичных кистозных структур. Суть такого малоинвазивного вмешательства — во введении в проблемные очаги пункционной иглы с отсасыванием содержимого.
Терапия с помощью лекарственных средств направлена на коррекцию основного заболевания. При наличии панкреатита обязательно назначение ферментов для обеспечения адекватного пищеварения и снятия нагрузки с поджелудочной. Для снятия болевого синдрома применяют спазмолитики и анальгетики. Обязателен контроль уровня глюкозы в крови, при его нарушении назначают соответствующие препараты.
Диета
Соблюдение диеты при кистозном поражении основано на максимальном щажении поджелудочной. Правильно организованное питание позволяет снизить риск рецидивов болезни и поддержать ферментативные возможности железы. Принципы питания при кисте поджелудочной:
- дробное питание через равные временные интервалы (3–4 часа);
- вся пища тщательно протирается и измельчается;
- способы приготовления — варка, запекание, тушение;
- отказ от жирного и жареного;
- ограничение в хлебе и кондитерских изделиях;
- основа рациона — белковая пища (белки растительного происхождения не должны составлять более 30% от суточной дозы).
Больным категорически запрещено кушать жирное мясо, грибы, фасоль. Самые полезные продукты — молочные с низкой жирностью, мясо курицы и индейки, яйца в отварном виде, овощи после термической обработки. Из напитков полезны неконцентрированные соки, кисели и компоты. Диета — пожизненная, малейшее послабление может спровоцировать ухудшение состояния.
Прогноз
Прогноз на выживаемость зависит от первопричин патологии, течения и адекватности терапии. Болезнь характеризуется высоким уровнем осложнений — у 10–50% больных течение недуга сопровождается онкологией, инфицированием и внутренними кровоизлияниями. После резекции есть вероятность роста новых кист. При соблюдении врачебных рекомендаций, регулярном наблюдении и приеме ферментов есть шанс на сохранение нормальной продолжительности жизни.
Для профилактики рецидива и поддержания стабильного состояния больные должны:
- придерживаться диеты;
- отказаться от спиртных напитков;
- своевременно реагировать на проблемы с ЖКТ.
Кистозное поражение поджелудочной — редкий недуг, при отсутствии надлежащего лечения последствия бывают плачевными. Возможности современной медицины позволяют успешно побороть болезнь и дать возможность больным жить полноценно. Главное — ранняя диагностика и грамотно подобранный метод избавления от кист.
Источник


