Обострение острого панкреатита лечение
При воспалении поджелудочной железы пациент сталкивается с рецидивирующим болевым синдромом, который лишает сна и покоя. Острый панкреатит является тяжелым заболеванием, сложно поддается консервативному лечению. В стадии рецидива высока вероятность летального исхода, поэтому лечить необходимо уже первые симптомы патологического процесса. Важно знать, какие медицинские препараты при обострении хронического панкреатита разрешено принимать, чтобы в кратчайшие сроки обеспечить и продлить период ремиссии. Самолечение исключено, опасно для жизни.
Причины обострения панкреатита
Прием спиртных напитков и жирной (жареной) пищи при слабой поджелудочной железе способствует обострению панкреатита, поэтому основой любой терапии становится лечебная диета с избирательным списком продуктов питания. Помимо употребления алкоголя, причины указанного заболевания представлены таким списком:
- ограниченные порции белковой пищи;
- нервные потрясения, стрессовые ситуации;
- острые инфекционные заболевания;
- наследственный фактор;
- курение и другие вредные привычки;
- следствие медикаментозной терапии;
- рецидивы холецистита, желчекаменной болезни, холангит;
- воздействие токсических, ядовитых веществ;
- систематическое переедание (чрезмерные пищевые нагрузки);
- хронические болезни печени, двенадцатиперстной кишки;
- старческий возраст;
- осложнения после хирургического вмешательства;
- аутоиммунные заболевания;
- механические травмы живота.
Симптомы обострения панкреатита
Рецидив начинается с острого болевого синдрома в области живота, локализацию которого сложно определить. При отсутствии своевременной консервативной терапии неприятное чувство болезненности только усиливается, то же самое происходит после употребления пищи и систематического переедания. Чтобы правильно дифференцировать обострение панкреатита, важно знать его клинические проявления:
- тошнота, затяжные приступы рвоты;
- размытое чувство боли, сильная изжога;
- урчание, вздутие живота, метеоризм;
- выраженные признаки диспепсии (ослабление стула, понос);
- нарушения работы эндокринной системы;
- повышение температуры тела, лихорадка;
- сухость, горечь в ротовой полости;
- отсутствие аппетита, резкое похудение;
- угнетение нервной системы;
- тянущие боли в спине неопределенной локализации.
Диагностика
При появлении первых симптомов острого панкреатита необходимо сразу обратиться к гастроэнтерологу, пройти полное обследование организма, своевременно начать консервативное лечение. Самые информативные методы диагностики представлены ниже:
- сбор данных анамнеза необходим для первого представления специалиста о преобладающей проблеме со здоровьем;
- общий анализ крови и мочи положено пройти для своевременного выявления воспалительного, инфекционного процесса;
- биохимический анализ крови нужен для исследования показателя гормонов, трипсина, амилазы, антитрипсина, липазы (не исключены гипергликемия и глюкозурия, лейкоцитоз);
- копрограмма, выявляющая кусочки непереваренной пищи в биологическом материале, как один из главных признаков острого панкреатита;
- рентген, УЗИ брюшной полости для визуального осмотра и детального изучения предположительно пораженного органа, выявления кальцинации тканей органа, отечности;
- эндоскопическая ретроградная холангиопанкреатография для реальной оценки состояния и пропускной способности желчевыводящих путей;
- ЛУНДТ-тест необходим для лабораторного исследования панкреатического сока путем введения специальной жидкости;
- секретин-панкреозиминовое исследование, при котором гормональный препарат для оценки качества панкреатического сока вводится только инъекционно;
- КТ, МРТ (по рекомендации лечащего врача) для выявления или исключения уровня фиброза поджелудочной железы.
Лечение обострения панкреатита
Заболевание сложно и долго лечится медикаментозными методами, требует комплексного подхода к проблеме со здоровьем. Основная цель лечения – купировать болевой синдром, восстановить концентрацию панкреатического сока, разгрузить поджелудочную железу и продлить длительность периода ремиссии. Чтобы добиться желаемого результата, требуется четко придерживаться таких ценных рекомендаций специалиста:
- Важно обеспечить пациенту полный покой, снизить физические и эмоциональные нагрузки, особенно при очередном обострении.
- Строго придерживаться лечебной диеты с жестким ограничением жирной, жареной, соленой, копченой и острой пищи.
- Первые два дня стадии обострения требуется полностью отказаться от приема пищи, выбрать лечебное голодание.
- К предположительной области поражения требуется прикладывать холод, чтобы облегчить общее самочувствие, избавиться от невыносимой боли.
- Важно контролировать поступление жидкости в организм, регулярно принимать такие медицинские препараты, как смесь Бурже от изжоги, Альмагель, Гордокс, Контрикал против воспаления.
- Приветствуется регулярный прием натуральных витаминов или поливитаминных комплексов полным курсом.
Медикаментозная терапия
При приступе острой боли действовать требуется незамедлительно. Приветствуется пероральный прием спазмолитиков, анальгетиков, ферментных препаратов, прокинетиков, ненаркотических анальгетиков по индивидуальной рекомендации лечащего врача (в зависимости от выраженности симптоматики в конкретной клинической картине). Особой популярностью пользуются и другие лекарства при обострении панкреатита, принимать которые положено полным курсом:
- Н2-гистаминоблокаторы: Ранитидин, Фамотидин;
- ингибиторы протонной помпы: Омепразол, Рабепразол;
- для подавления секреции поджелудочной железы: Соматостатин и Октреотид;
- антиферментальные препараты: Контрикал, Гордокс.
- ферменты поджелудочной железы: Креон, Пангрол;
- прокинетики: Мотилиум, Цизаприд;
- холинолитики: Атропин, Метацин, Платифиллин;
- спазмолитики: Дротаверин, Но-шпа, Папаверин;
- ненаркотические анальгетики: Метамизол натрий, Анальгин, Парацетамол, Кеторолак;
- опиоидные анальгетики: Трамадол, Промедол, Меперидин.
Указанные выше медикаменты могут быть назначены исключительно лечащим врачом. Самовольный выбор схемы комплексного лечения может спровоцировать обострение другого заболевания пищеварительной системы (помимо панкреатита), побочные явления, острые признаки интоксикации, риск лекарственного взаимодействия. В дополнении к представленным фармакологическим группам важно не забывать о пользе витаминотерапии, лечебной диеты.
Хирургическое лечение
Обострение хронического панкреатита не всегда поддается успешному консервативному лечению, в отдельных клинических картинах врачи настаивают на срочном проведении операции. Предварительно необходимо пройти подробную диагностику организма, исключить потенциальные осложнения со здоровьем. После операции необходим реабилитационный период панкреатита продолжительностью от 3 до 6 месяцев с участием медикаментозной терапии. Методы хирургического вмешательства представлены ниже:
- Прямой. Предусматривает окончательное удаление камней, резекцию поджелудочной и дренаж псевдокист.
- Непрямой. Хирургическое вмешательство проводится непосредственно на органах ЖКТ и в желчных протоках, после состояние поджелудочной железы значительно улучшается.
Осложнения обострения панкреатита
Консервативное или оперативное лечение заболевания должно быть своевременным, правильно подобранным. Если игнорировать выраженные симптомы обострения панкреатита или долгое время заниматься самолечением, можно спровоцировать серьезные осложнения со здоровьем, порой несовместимые с жизнью пациента (для некоторых больных они могут закончиться смертью). Потенциальные патологии представлены таким емким списком:
- внутренние кровотечения;
- желтушный холестаз;
- тромбоз селезеночных вен;
- формирование псевдокист;
- гиповолемический шок;
- инфекционные поражения организма (абсцессы);
- дистресс-синдром;
- почечная недостаточность;
- энцефалопатия;
- рак поджелудочной железы.
Профилактика обострения панкреатита
Болезнь рекомендуется своевременно предотвратить, а для этого позаботиться о профилактических мероприятиях. Особенно это касается пациентов из группы риска, пожилых людей. В противном случае, лечение хронического панкреатита в стадии обострения весьма осложнено, доставляет пациенту не самые приятные ощущения, а острый приступ боли сложно купировать. Вот о каких общедоступных мерах профилактики идет речь:
- навсегда отказаться от курения, распития спиртных напитков, других вредных привычек;
- не помешает заняться спортом, совершать длительные прогулки на свежем воздухе;
- нормализовать работу пищеварительной системы (вылечить запор или диарею);
- контролировать массу тела, избегать развития ожирения и частого переедания;
- принимать витаминные комплексы по несколько курсов за год;
- в целях профилактики использовать полиферментные препараты 6 месяцев после обострения;
- придерживаться лечебной диеты (ограничить потребление жирной, жареной, острой пищи);
- пить только минеральную воду;
- избегать стрессовых ситуаций;
- сократить риск получения механических травм;
- укреплять местный иммунитет.
Придерживаясь таких несложных рекомендаций, можно исключить обострение панкреатита на неопределенный период времени. Помня о своей проблеме, меры профилактики должны стать для пациента нормой повседневности. В противном случае эффективное лечение обострения хронического панкреатита забирает много сил, заметно подрывает общее состояние нервной системы.
Видео
Елена Малышева. Симптомы и лечение хронического панкреатита
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Комментарии для сайта Cackle
Источник
Острый панкреатит обусловлен развитием мощных воспалительных реакций в тканях поджелудочной, возникающих в результате воздействия совокупности причин. В основе — агрессивное влияние собственных продуцируемых ферментов, которые активизируются не в двенадцатиперстной кишке, а непосредственно в железе. Ферменты запускают механизм переваривания собственных тканей, в ходе чего орган увеличивается в размерах, отекает, возникает некроз с образованием патологических участков — скоплений погибших клеток.
Некротические изменения в тканях поджелудочной протекают асептически, без вторичного присоединения инфекции. По мере прогрессирования воспалительных реакций число погибших клеток растет, одновременно развивается жировая дистрофия, что создает оптимальные условия для гнойного некроза. Гнойный некроз проявляется в виде признаков интоксикации.
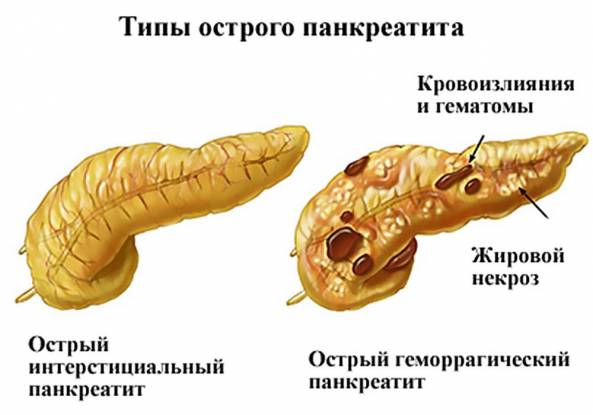
Острый панкреатит классифицируют по степени тяжести:
- легкий панкреатит сопровождается слабым поражением поджелудочной (интерстициальный отек), минимально выраженными симптомами, быстро поддается излечению, прогноз благоприятный в 100 % случаев;
- тяжелый панкреатит обусловлен выраженными клиническими признаками и обширным поражением поджелудочной железы, часто последствием тяжелого течения становятся местные осложнения в виде объемных участков некроза, абсцессов с гнойным содержимым, кист и присоединения бактериальной инфекции.
Провоцирующие факторы
Запуску механизма острого воспаления поджелудочной железы способствуют факторы, вызывающие избыточную секрецию ферментов и их преждевременную активизацию. Основные причины острого панкреатита:
- несбалансированное питание — злоупотребление жареной, пряной пищей; питание на бегу, прием больших объемов жирной пищи на пустой желудок;
- систематическое употребление спиртного;
- болезни желчевыводящих путей;
- травматизация органа;
- бактериальные и вирусные заболевания — микоплазмоз, гепатит, эпидемический паротит;
- дисфункции поджелудочной железы на фоне оперативных вмешательств;
- употребление медикаментов в повышенных дозах без учета последствий для органа — антибиотики, диуретики, кортикостериоды, эстрогены, иммуносупрессоры; в этом случае речь идет о медикаментозном панкреатите у взрослых или (очень редко) у детей;
- аномалии железы врожденного характера;
- тяжкие генетические патологии, не поддающиеся излечению — муковисцидоз;
- болезни эндокринного характера — ожирение, диабет, гиперпаратериоз;
- отягощенная наследственность;
- прочие заболевания органов пищеварительного тракта — энтероколиты, гастродуодениты, гепатиты.

Клинические проявления
Симптомы острого панкреатита развиваются после негативного влияния первопричины (приема больших доз алкоголя или агрессивной пищи, длительного лечения антибактериальными препаратами). Возникает приступ, течение которого сопровождают классические признаки острого панкреатита:
- боль, носящая регулярный интенсивный характер; место локализации — правое и левое подреберье, центральная часть живота выше пупка, с иррадиацией в район ключицы и нижних ребер, при развитии приступа острого панкреатита у женщин боль часто иррадиирует в зону малого таза; важная особенность боли — усиление в лежачем положении (на спине); а причиной ее возникновения является процесс отмирания нервных волокон и тканей железы;
- тошнота, рвота — неотъемлемый симптом патологии; рвота при остром панкреатите обильная, мучительная, облегчения нет даже при опустошенном желудке; рвотные массы состоят из содержимого желудка с наличием желчи, слизи;
- температура при остром панкреатите обусловлена отравлением организма на фоне некротических процессов; однако не всегда приступ панкреатита сопровождается температурой — при легкой степени воспаления показатель повышается максимум на 1° выше нормы, лихорадка до 39° характерна при образовании множественных гнойных абсцессов в железе;
- отсутствие аппетита вплоть до отвращения к еде связано с нехваткой ферментов в тонкой кишке;
- перитонеальный синдром — избыточная напряженность передних брюшных мышц, резкая болезненность при пальпации живота;
- изменение цвета кожных покровов на желтый, включая пожелтение склер;
- специфический симптом синюшности из-за расстройства микроциркуляции, локализация синюшных пятен — на лице, шее, животе.
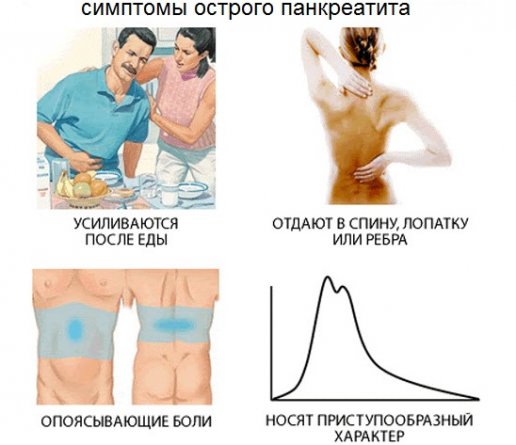
Симптомы острого панкреатита включают и диспепсические проявления — многократную диарею (иногда возникают запоры); метеоризм и выраженное вздутие, умеренный дискомфорт в эпигастрии (ощущение тяжести и распирания). Диспепсия при остром воспалении поджелудочной вызвана резким дефицитом ферментов, отсутствием (полным или частичным) моторики в ЖКТ.
Тактика обследования
Диагностика острого панкреатита осуществляется гастроэнтерологом путем комплекса процедур — объективного осмотра, беседы по жалобам, проведения лабораторных анализов и инструментальных мероприятий. У больных острым панкреатитом выявляют пониженное артериальное давление, признаки тахикардии, при аускультации наружной стенки брюшины выявляют специфический симптом воспаления — слабость или полное отсутствие кишечной перистальтики.
При организации диагностики проводят:
- общий анализ крови, по результату которого видны типичные признаки воспалительных процессов — ускорение СОЭ, умеренный лейкоцитоз, повышение числа палочкоядерных нейтрофилов;
- биохимию крови с определением активности амилазы и липазы — при наличии патологии показатели повышаются; увеличивается концентрация глюкозы и мочевины; уровень С-реактивного белка значительно выше нормы; снижению подлежит количество белка общего, альбумина, глобулинов;
- ионограмму, результаты которой указывают на обезвоживание — падает концентрация кальция, натрия, калия;
- анализа мочи с выявлением диастаза, косвенно на наличие патологии указывает повышение белка, появление свежих эритроцитов и лейкоцитов.
Точно говорить о диагнозе «острый панкреатит» невозможно без инструментального обследования, включающего инвазивные и визуальные методы.
- Сонография (УЗИ) поджелудочной железы позволяет выявить увеличенные размеры, отек органа, неоднородную эхогенность, нечеткие контуры и наличие скопления свободной жидкости в забрюшинной области.
- Рентгенография показывает патологическое изменение паринхематозного слоя железы, вздутые кишечные петли как вторичный признак острого воспаления.
- КТ позволяет с максимальной достоверностью установить наличие, локализацию и объемы участков некроза органа.
- Лапароскопия как инвазивный метод диагностики относится к высокоточным и позволяет подтвердить прямые признаки недуга — скопление экссудата в тканях железы, кровоизлияния на стенках брюшной полости и брыжейке.
Дифференциация при обследовании проводится с прочими острыми состояниями — приступ холецистита, острая непроходимость кишечника, перфорации желудка и толстого кишечника, острые кровотечения из ЖКТ, абдоминальный синдром.
Терапия
Лечение острого панкреатита требует помещения в хирургическое отделение стационара, первостепенная задача госпитализации — снять болевой синдром и обеспечить полный покой больному. Строгий постельный режим обязателен. Цели медикаментозной терапии при остром воспалении поджелудочной — ликвидация негативных причин, максимальное щажение органа и стимуляция процесса его восстановления.

При наличии диагноза «острый панкреатит» лекарственная терапия включает:
- обезболивание, помогающее снять мучительную боль, однако пероральный прием спазмолитиков и анальгетиков помогает слабо, лучший результат в купировании боли достигается путем блокады (новокаиновой, эпидуральной анестезии) или внутривенным вливанием Баралгина, Трамадола;
- создание гипотермических условий (ледяные компрессы) на область железы с целью понижения ее ферментативной деятельности, одновременно производят аспирацию содержимого из полости желудка и организуют парентеральное питание;
- внутривенное вливание препаратов для ускорения микроциркуляции — Гемодез;
- назначение дезактиваторов синтезируемых ферментов — Контрикал, Гордокс;
- внутривенное введение растворов с солями натрия и калия для коррекции водного и электролитного дефицита, профилактики обезвоживания;
- назначение медикаментов из группы нейтрализаторов желудочного содержимого — Омез, Пантопразол;
- антибиотикотерапию, назначаемую в профилактических целях и при признаках вторичных бактериальных осложнений; антибиотики выбирают с широким спектром действия и в повышенных дозах, наиболее эффективным считают Ципрофлоксацин;
- дезинтоксикационные меры, направленные на удаление из организма избытка ферментов и продуктов их распада; наиболее эффектным признан форсированный диурез с использованием диуретика Лазикс, способный снять признаки интоксикации за одну процедуру.
Хирургическое лечение проводят при переходе патологии в тяжелую стадию с бактериальными осложнениями и неэффективности медикаментозного лечения. Прочими показаниями к проведению операции являются конкременты в желчных протоках, скопление свободной жидкости в тканях железы, наличие множественных некротических областей, кистозных полостей, абсцессов. Операция включает иссечение очагов мертвой ткани (некрэктомия) или полное удаление поджелудочной. В послеоперационном периоде организуют комплексные профилактические процедуры для недопущения гнойно-септических осложнений.
Диета для больных
Диета при остром панкреатите имеет свои особенности. В первые 5 дней от начала приступа поджелудочной требуется полный покой — назначается «голодная» диета № 0. На первые 24 часа больной обеспечивается парентеральным питанием, на вторые сутки разрешается пить воду, исключительно щелочную. Объем потребляемой воды — не менее 2 л за день.
Спустя 3–5 дней разрешается употреблять протертые каши — рисовую, манную. Диету расширяют постепенно, обогащая рацион овощными супами, постным мясом, белой нежирной рыбой, слабым чаем. Пища должна тщательно измельчаться, подаваться в теплом виде. После нормализации состояния важно соблюдать рекомендации по питанию:
- прием пищи малыми порциями, не больше 300 г за прием;
- прием пищи дробный и частый, до 5 раз за день;
- исключение пищи с содержанием экстрактивных веществ, пряностей, большого количества животных жиров;
- ограничение в суточном потреблении поваренной соли до 6 г;
- основа рациона — вегетарианская пища, включая фрукты (некислые), овощи (без грубой клетчатки), крупы (исключая пшеничную и перловую).
Осложнения
Острый панкреатит входит в число опасных патологий с высокой вероятностью тяжких осложнений. Последствия от нелеченного либо не до конца вылеченного воспаления могут приводить к смерти больного из-за сепсиса, перитонита. Если вовремя не снять приступ болезни, может развиться состояние шока с последующей полиорганной недостаточностью.
После перенесенного приступа в поджелудочной могут образовываться ложные кисты — ограниченные скопления жидкости в паринхематозном слое. Опасность псевдокист — в постепенном разрушительном влиянии на структуру органа и желчевыводящие протоки. На фоне самопроизвольного разрыва кист и истечения жидкости может развиться асцит.
Не менее грозным осложнением является перерождение клеток поджелудочной в раковые, что дает начало опухолевому процессу. Частым негативным последствием оперативного вмешательства является образование панкреатических свищей — патологических сообщений железы с близкорасположенными органами. Есть данные о развитии приступов психических расстройств на фоне острого воспаления поджелудочной.
Превентивные меры
Профилактика острого панкреатита основывается на разумном здоровом питании, отказе от никотина и приема алкоголя. Важно помнить — острый катаральный процесс в поджелудочной может возникнуть не только у лиц, постоянного принимающих спиртное, но и после однократного употребления большого объема жирной еды в сочетании с алкоголем. Поэтому здоровый образ жизни должен войти в привычку — тогда риск возникновения патологии будет минимальным.
Прогноз на выздоровление обусловлен стадией недуга, наличием осложнений и адекватностью лечения. Неосложненные формы при ранней диагностике в 100% случаев имеют благоприятный исход с полным восстановлением железы. Гнойные и некротические формы протекают тяжело, смертность высокая, особенно у лиц пожилого возраста. Отказ от лечения, самолечение и игнорирование врачебных предписаний приводит к рецидивам и хронизации панкреатита.
Источник


